 |
| El Rincón del Residente |
Coordinadores: M. García Boyano*, S. Criado Camargo*, J.A. Soler Simón**, L. García Espinosa*
*Hospital Universitario Infantil La Paz. Madrid. **Hospital Universitario Infantil Niño Jesús. Madrid.
Autores:
V. Valdepeñas Cea*, E. Ballesteros Moya**
*Médico Residente de Pediatría. Hospital Infantil Universitario Niño Jesús. Madrid. **FEA Pediatría. Centro de Salud San Fernando de Henares II. Subespecialidad en Nefrología Pediátrica. Madrid
|
El Rincón del Residente es una apuesta arriesgada de Pediatría Integral. No hemos querido hacer una sección por residentes para residentes. Yendo más allá, hemos querido hacer una sección por residentes para todo aquel que pueda estar interesado. Tiene la intención de ser un espacio para publicaciones hechas por residentes sobre casos clínicos e imágenes entre otras. |
Pediatr Integral 2023; XXVII (6): 350.e1 – 350.e3
Imagen en Pediatría Clínica.
Haz tu diagnóstico
Hallazgo casual de masa abdominal con hidronefrosis
Historia clínica
Niño de 11 años, sin enfermedades previas ni alergias conocidas, acude a consulta de Pediatría de Atención Primaria por un episodio de gastroenteritis en proceso de resolución. En el momento de la consulta se encuentra asintomático, sin vómitos ni diarrea y afebril. A la exploración física, presenta buen estado general. Otoscopia y faringe no hiperémicas. Auscultación cardiopulmonar: murmullo vesicular conservado, sin soplos cardíacos. Abdomen depresible, no doloroso, sin visceromegalias, pero a la palpación se percibe una masa paraumbilical derecha de consistencia pétrea de unos 7 x 6 cm.
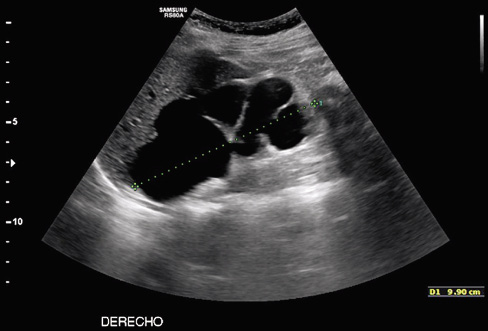
Se realiza una ecografía abdominal, objetivándose: riñón derecho con adelgazamiento cortical, mala diferenciación corticomedular e hidronefrosis grado IV (Fig. 1A).
Figura 1A. Ecografía abdominal: hidronefrosis grado IV.
El riñón izquierdo no presenta alteraciones. Además, se aprecia una masa sólida, heterogénea, parcialmente calcificada, en contacto con el polo inferior del riñón derecho (Fig. 1B).
Figura 1B. Ecografía abdominal: masa heterogénea de 7 x 6,5 cm.
Se solicita también un análisis de sangre, con hemograma y bioquímica normales, sin elevación de α-fetoproteína ni enolasa neuronal específica.
Como estudio de extensión, se llevan a cabo una RM abdominal (Fig. 2), en la que se describe una masa con marcada hipodensidad en T2, sugerente de componente fibroso sin metástasis, y una gammagrafía renal con ácido dimercapto-succínico (DMSA); esta última, tras realizar una nefrostomía percutánea con toma de muestra de la lesión. En la gammagrafía, se observó una anulación funcional del riñón derecho a pesar de la intervención.
Figura 2. RM abdominal: masa hipointensa en T2 en flanco derecho, con efecto masa sobre el uréter derecho.
¿Cuál es el diagnóstico?
a. Tumor de Wilms.
b. Neuroblastoma.
c. Fibromatosis desmoide.
d. Linfoma no Hodgkin tipo Burkitt.
e. Hepatoblastoma.
Respuesta correcta: c. Tumor desmoide/fibromatosis desmoide.
Comentario
El componente fibroso informado en la RM junto con la anatomía patológica, que fue informada como una lesión fibroblástica de bajo grado, hacen que el tumor desmoide sea el diagnóstico más probable. Se trata de neoplasias infrecuentes sin capacidad metastásica. Los síntomas pueden incluir: dolor, disfagia u obstrucción intestinal(1).
Un 5-10 % de estas neoplasias aparecen en el contexto de la poliposis adenomatosa familiar, lo que se conoce como síndrome de Gardner, acompañándose de osteomas, quistes epidermoides o anomalías dentales(2). Los casos sindrómicos de estos tumores se originan en la pared abdominal, frecuentemente sobre incisiones previas, mientras que los esporádicos aparecen en extremidades o cabeza. No obstante, en este caso, se identificó una mutación del gen CTNNB1, presente en la mayoría de los tumores desmoides esporádicos(3).
El principal diagnóstico diferencial es el tumor de Wilms. Estos se originan en el parénquima renal, a diferencia de nuestro caso, en el que la lesión ejercía compresión extrínseca sobre la vía excretora, pero no formaba parte de ella (Fig. 2). Además, el tumor de Wilms puede asociar la tríada de hematuria, hipertensión arterial y dolor abdominal, ausente en este paciente(4).
El neuroblastoma suele sobrepasar la línea media. Es frecuente en menores de un año, en los que cursa con buen pronóstico, incluso con enfermedad metastásica. Los pacientes presentan elevación de las catecolaminas en plasma y/u orina, elevación de la enolasa neuronal específica y captación con gammagrafía con metayodobencilguanidina (MIBG). Pueden aparecer síndromes paraneoplásicos como: equimosis periorbitaria, opsoclono mioclono o diarrea por péptido intestinal vasoactivo (VIP), no presentes en este caso(5).
El hepatoblastoma suele elevar la alfa-fetoproteína y se localiza en el hígado(6). Los linfomas no Hodgkin debutan en forma de adenopatías, hepatoesplenomegalia o masas abdominales con síntomas constitucionales(7).
Anteriormente, la cirugía constituía el tratamiento de primera línea de los tumores desmoides, pero el riesgo de recurrencia es alto a pesar de resecciones completas. Por ello, en 2018, se acordó realizar vigilancia activa en formas esporádicas y familiares. Si el tamaño progresa, en tumores abdominales se lleva a cabo una resección quirúrgica; mientras que en tumores sindrómicos y extra-abdominales, se prefiere la quimioterapia (vinblastina y metotrexato) como 2ª línea(2,8,9).
Se han realizado estudios con anti-inflamatorios no esteroideos (AINE) en adultos, sin evidencia de efectividad(1). En un ensayo clínico, se observó una estabilización del tamaño tumoral con Sorafenib (inhibidor de tirosín kinasa) en el 95 % de los casos, pero no se ha evaluado la eficacia y los efectos secundarios en niños(2,10).
Palabras clave
Fibromatosis agresiva; Pediatría; Neoplasias; Hidronefrosis.
Aggressive fibromatosis; Pediatrics; Neoplasms; Hydronephrosis.
Bibliografía
1. PDQ Pediatric Treatment Editorial Board. Childhood Soft Tissue Sarcoma Treatment (PDQ®): Patient Version. Bethesda (MD): National Cancer Institute (US); 2002. Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK65904/.
2. Alman B, Attia S, Baumgarten C, Benson C, Blay JY, Bonvalot S, et al. The management of desmoid tumours: A joint global consensus-based guideline approach for adult and paediatric patients. Eur J Cancer; 2020; 127: 96-107.
3. Choi J, Walgama E, McClay J, Batra PS, Mitchell RB. Pediatric sinonasal desmoid tumor. Ear Nose Throat J. 2017; 96: 417-8.
4. Smith V, Chimtagumpala M. Presentation, diagnosis, and staging of Wilms tumor. UpToDate. 2022. Disponible en: https://www.uptodate.com/contents/presentation-diagnosis-and-staging-of-wilms-tumor.
5. Shohet JM, Nuchtern JG, Jennifer HF. Clinical presentation, diagnosis, and staging evaluation of neuroblastoma. UpToDate. 2022. Disponible en: https://www.uptodate.com/contents/clinical-presentation-diagnosis-and-staging-evaluation-of-neuroblastoma.
6. Sharma D, Subbarao G, Saxena R. Hepatoblastoma. Semin Diagn Pathol. 2017; 34: 192-200.
7. Albi Rodríguez G. Diagnóstico por la imagen en Oncología Pediátrica (1a parte). Pediatría Integral. 2016; XX: 418.e1-e7. Disponible en: https://www.pediatriaintegral.es/publicacion-2016-07/diagnostico-por-la-imagen-en-oncologia-pediatrica-1a-parte/.
8. Fortunati D, Kaplan J, López Martí J, Ponzone A, Innocenti S, Fiscina S, et al. Desmoid-type fibromatosis in children. Clinical features, treatment response, and long-term follow-up. Medicina (Mex). 2020; 80: 495-504.
9. Ravi V, Patel SR, Raut CP, Delaney TF. Desmoid tumors: epidemiology, risk factors, molecular pathogenesis, clinical presentation, diagnosis, and local therapy. UpToDate 2022. Disponible en: https://medilib.ir/uptodate/show/7746.
10. Robles J, Keskinyan VS, Thompson M, Davis JT, Mater DV. Combination therapy with sorafenib and celecoxib for pediatric patients with desmoid tumor. Pediatr Hematol Oncol. 2020; 37: 445-9.



 Meningitis and meningoencephalitis
Meningitis and meningoencephalitis 