 |
| Temas de FC |
L. Moreno Puerto*![]() , M. Molina Arias**
, M. Molina Arias**
*Hospital Universitario El Escorial. **Hospital Universitario la Paz. Madrid
| Resumen
La hemorragia digestiva es el sangrado con origen en algún punto del tracto gastrointestinal. Se divide en alta o baja según si su origen es proximal o distal al ángulo de Treitz, respectivamente. El objetivo principal de este artículo es dar a conocer su manejo inicial, ya que es una entidad potencialmente mortal. Hay una larga lista de patologías que pueden originarla. Para el diagnóstico habrá que realizar una buena historia clínica, exploración física y pruebas complementarias para determinar tanto el origen del sangrado como la gravedad de este. El tratamiento dependerá de la causa del sangrado, siendo, en casos graves, imprescindible la estabilización inicial y la derivación precoz. |
| Abstract
Gastrointestinal bleeding is originated anywhere in the gastrointestinal tract. It is divided into upper or lower depending on whether its origin is proximal or distal to the ligament of Treitz, respectively. The main objective of this article is to raise awareness of its initial management, given that it is a potentially life-threatening condition. There is a long list of pathologies that can cause it. Diagnosis requires a good clinical history, physical examination, and complementary tests to determine both the origin of the bleeding and its severity. Treatment will depend on the cause of the bleeding, and in severe cases initial stabilization and early referral are essential. |
Palabras clave: Hemorragia gastrointestinal; Hematemesis; Melena; Hematoquecia.
Key words: Gastrointestinal hemorrhage; Hematemesis; Melena; Hematochezia.
Pediatr Integral 2024; XXVIII (7): 465 – 470
OBJETIVOS
• Conocer las diferentes causas de hemorragia digestiva alta y baja.
• Orientar las pruebas complementarias según la historia clínica y exploración física.
• Evaluar de manera inicial una hemorragia digestiva y tener herramientas para diferenciar los casos que precisen una actitud urgente.
• Tratar las causas leves que no precisen pruebas invasivas.
Hemorragia digestiva alta y baja
Introducción
La hemorragia digestiva es una entidad infrecuente en la infancia, pero potencialmente mortal, por lo que requiere un manejo inicial eficaz.
La hemorragia digestiva se define como la emisión de sangre con origen en cualquier punto del tracto gastrointestinal, desde la boca hasta el ano. Se divide en alta o baja, según si su origen es proximal o distal al ángulo de Treitz, respectivamente. Se trata de una entidad infrecuente en la infancia, pero potencialmente mortal, por lo que requiere un manejo inicial eficaz que todo pediatra debe conocer(1).
Se definen, según la localización y características del sangrado, diferentes formas que nos ayudan a orientar el diagnóstico:
• Hematemesis: emisión de sangre con el vómito, que puede ser roja (“fresca”) o en posos de café, según el grado de digestión de esta. Sugiere sangrado proximal.
• Hematoquecia: emisión de sangre roja mezclada con las heces. Sin presencia de heces lo llamaríamos rectorragia. Sugiere sangrado distal o proximal asociado a tránsito intestinal acelerado.
• Melena: heces negras y malolientes (“alquitranosas”). Sugiere origen proximal.
• Hemorragia digestiva oculta: no visible macroscópicamente. Se trata de un hallazgo químico o microscópico.
• Hemorragia de origen oscuro: origen desconocido tras una exploración endoscópica completa.
• Falsa hemorragia digestiva: ya sea por la ingesta de alimentos o fármacos que simulan la emisión de sangre o por un sangrado con origen extradigestivo (epistaxis, hemoptisis…).
Hemorragia digestiva alta (HDA)
Epidemiología
La incidencia de HDA en la edad pediátrica se estima en 1-2 casos por cada 10.000 niños al año(2), con una mortalidad estimada de 5-21 %(3).
Etiología
Las causas más frecuentes son úlceras gástricas y duodenales, esofagitis, gastritis y varices.
Hay una larga lista de patologías que pueden originarla, de manera que será muy importante orientar bien la historia clínica para establecer el origen y la gravedad del sangrado. Las causas más frecuentes son úlceras gástricas y duodenales, esofagitis, gastritis y varices. En la tabla I vemos las causas más frecuentes según la edad. La existencia de factores de riesgo, como la toma de antiinflamatorios no esteroideos (AINEs), la infección por Helicobacter pylori (comentada en profundidad en otro tema), enfermedades que cursan con hipertensión portal o tener un trastorno de la coagulación, aumentarán el riesgo de HDA(3).
Clínica
Los síntomas más frecuentes son hematemesis y melena.
Se presentará habitualmente como hematemesis de sangre fresca (73 %) o en granos de café (6 %) o bien melenas (21 %), aunque otros síntomas que pueden aparecer son dolor y distensión abdominal o mareo(7). Es raro que en niños pequeños se presente como melena, ya que la sangre es catártica y acelera el tránsito.
Diagnóstico
Una vez confirmada la estabilidad hemodinámica, el diagnóstico se basa en la historia clínica y exploración física. La endoscopia digestiva alta es el estándar oro.
Habrá que intentar establecer la etiología del cuadro clínico y, sobre todo, valorar la gravedad de este. El primer paso será la valoración hemodinámica precoz y estabilización en caso necesario (ver algoritmo al final del artículo). La taquicardia es el indicador más sensible de pérdida sanguínea grave en niños(1). La hipotensión es un signo tardío de descompensación y puede no estar presente hasta que se haya perdido el 15-30 % del volumen sanguíneo(8).
A continuación, intentaremos determinar el origen del sangrado. La endoscopia digestiva alta sigue siendo el estándar oro para el diagnóstico y, además, es terapéutica en algunos casos. Puede ser útil para el pediatra de Atención Primaria conocer el Score de Sheffield, predictor de la necesidad de actitud endoscópica (Tabla II) para discernir aquellos casos más urgentes de cara al traslado.
Historia clínica
Habrá que preguntar por el número y características de los vómitos y las deposiciones, sintomatología asociada, si han tenido episodios previos o intervenciones quirúrgicas recientes, enfermedades que cursen con hipertensión portal, toma de medicamentos o alimentos que puedan simular sangre e ingesta de cáusticos o cuerpos extraños. Así mismo, será importante preguntar por los siguientes fármacos(4):
• Medicaciones que pueden causar esofagitis, cuando se quedan en contacto prolongado con la mucosa (como cuando hay trastornos de la motilidad): paracetamol, doxiciclina, bifosfonatos, ácido ascórbico, sulfato ferroso y cloruro potásico.
• Medicaciones que aumentan el riesgo de sangrado: inhibidores del factor de crecimiento endotelial vascular (VEGF), antiagregantes como la aspirina, anticoagulantes e inhibidores de la recaptación de serotonina (sertralina, fluoxetina…).
Exploración física
Tras la valoración hemodinámica y de signos vitales, habrá que valorar la coloración de la piel, presencia de lesiones cutáneas, examinar boca y nariz para descartar sangrado de otro origen, exploración abdominal, perianal y anorrectal.
Pruebas complementarias
• Análisis de sangre con hemograma (el hematocrito puede tardar hasta 24 horas en descender), bioquímica hepática y pancreática, urea/creatinina y coagulación, además de pruebas cruzadas. Un cociente nitrógeno ureico (BUN)/creatinina >30 es sugestivo de HDA, mientras que <30 sugiere hemorragia digestiva baja (HDB).
• Test de Apt-Downey en neonatos, para distinguir la verdadera HDA (la hemoglobina fetal se teñiría de color rojo) de la deglución de sangre materna (color amarillo-marrón).
• Endoscopia digestiva alta (EDA), es la prueba con el mayor rendimiento diagnóstico, localiza el origen del sangrado en el 90-95 % de los casos(1). Se debe realizar en las primeras 12-24 horas, en casos que requieren transfusión o de inestabilidad hemodinámica.
• Radiografía de tórax, si se sospecha ingesta de pila de botón.
• La ecografía abdominal puede ser útil para valorar procesos obstructivos o hipertensión portal.
• En caso de no encontrar el origen del sangrado existen otras pruebas, como son la cápsula endoscópica, la enteroscopia de doble balón, la gammagrafía con hematíes marcados o la angiografía.
Tratamiento
En pacientes estables y con sangrado leve, se puede plantear tolerancia oral e inicio de un inhibidor de la bomba de protones; en caso contrario, hay que realizar una estabilización y valoración completa.
En pacientes estables con sangrado escaso y de probable causa benigna, como en el síndrome de Mallory-Weiss, se puede plantear observación con tolerancia oral e inicio de un inhibidor de la bomba de protones (IBP). En caso contrario o ante la posibilidad de sangrado por varices, precisarán valoración hospitalaria, según vemos en el algoritmo al final del artículo.
En algunos casos, la colocación de una sonda nasogástrica puede ser útil para confirmar que se trata de un sangrado activo y mejorar la visualización de una endoscopia posterior, pero no se recomienda el lavado con suero salino frío, ya que puede producir hipotermia(10).
Si se sospecha causa varicosa del sangrado, añadiremos al tratamiento drogas vasoactivas, como el octreótido, un antibiótico de espectro extendido y beta-bloqueantes(3), se pueden ver las dosis en la tabla III.
A veces, puede ser precisa terapia endoscópica. En el caso de úlceras sangrantes, los criterios de Forrest (tabla IV) indican en qué casos estaría indicada la terapia endoscópica (Ia, Ib, IIa, y algunos IIb)(1) y nos ayudan a predecir el riesgo de resangrado. El tipo de técnica variará según la lesión, su localización y la experiencia del endoscopista. Existen técnicas de inyección (adrenalina o agentes esclerosantes), de hemostasia mecánica (clips o ligadura de varices) o de termo-coagulación.
Prevención
En pacientes con riesgo de HDA habrá que evitar los AINEs y el resto de medicaciones que aumentan el riesgo de sangrado. En pacientes con hipertensión portal está indicada la profilaxis primaria y secundaria con propranolol, que debe ajustarse para que la frecuencia cardiaca se reduzca a un 75 % del basal(1), y endoscopias digestivas altas de control(3).
Hemorragia digestiva baja (HDB)
Epidemiología
La HDB es un problema frecuente; se trata del 0,3 % de las consultas en Urgencias de Pediatría(5). En la mayoría de los casos se autolimita, pero hasta el 5-10 % de los casos precisa ingreso(11). La mortalidad estimada es del 0,9 %(8).
Etiología
Las causas más frecuentes son las lesiones perianales, la alergia a proteínas de leche de vaca y la colitis infecciosa.
Las causas más frecuentes son las lesiones perianales, la alergia a proteínas de leche de vaca y la colitis infecciosa(6). A continuación, vemos las causas más frecuentes por edad y, más adelante, comentaremos aspectos relevantes de alguna de ellas.
• Neonato: deglución de sangre materna, enfermedad hemorrágica del recién nacido, coagulopatía, enterocolitis necrotizante, gastropatía y ulcus de estrés, malrotación y vólvulo, duplicaciones intestinales, proctocolitis alérgica a proteína de leche de vaca y enterocolitis de la enfermedad de Hirschsprung.
• Lactante: fisura anal, deglución de sangre materna, diarrea infecciosa, malformaciones intestinales, divertículo de Meckel, invaginación intestinal, proctocolitis alérgica, hiperplasia linfoide y coagulopatía.
• Preescolar: fisura anal, diarrea infecciosa, pólipo juvenil y otras poliposis, púrpura de Schönlein-Henoch, síndrome hemolítico-urémico, malformaciones vasculares, invaginación intestinal, divertículo de Meckel, enfermedad inflamatoria intestinal, hiperplasia folicular linfoide y abuso sexual.
• Escolar y adolescente: enfermedad inflamatoria intestinal, diarrea infecciosa, colitis pseudomembranosa y poliposis.
Clínica
Los síntomas más frecuentes son hematoquecia y rectorragia.
Se presentará, habitualmente, como hematoquecia o rectorragia. Aunque, también, podemos encontrarnos ante melenas o sangre oculta. De manera general, cuanto más oscura es la sangre, más proximal es el sangrado(10).
Diagnóstico
Tras comprobar la estabilidad hemodinámica, una buena historia clínica y exploración física nos guiarán hacia el origen del sangrado y necesidad de pruebas complementarias.
Igual que en la HDA, el primer paso será comprobar la estabilidad hemodinámica y monitorizar las constantes del paciente.
Historia clínica
Habrá que preguntar sobre la cantidad de sangre y su disposición en las heces, además del número y las características de estas. Es difícil estimar la cantidad de sangre, ya que se tiende a sobrevalorar, dado lo alarmante del sangrado. También, es importante preguntar por patologías previas y antecedentes familiares, coagulopatías o toma de fármacos y medicamentos que pueden aparentar ser sangre o melenas.
Exploración física
Deberemos buscar si existe circulación colateral que indique patología hepática, alteraciones vasculares, formaciones melánicas típicas del síndrome Peutz Jeghers o telangiectasias. Siempre habrá que inspeccionar la región anal en busca de fisuras o lesiones sugestivas de enfermedad inflamatoria intestinal.
Pruebas complementarias
Una vez descartadas las causas quirúrgicas, la mayor rentabilidad diagnóstica la obtendremos de la realización de una colonoscopia e ileoscopia(8). Previo a esta, se pueden obtener muestras de heces para cultivo. Para lesiones situadas en intestino delgado existen diferentes pruebas, como la cápsula endoscópica o la enteroscopia por pulsión de doble balón. En caso de no encontrar el origen del sangrado, se puede realizar una laparoscopia exploradora o una escintigrafía con hematíes marcados con tecnecio 99.
Tratamiento
El tratamiento será aquel de la causa del sangrado.
• Enfermedad hemorrágica del recién nacido: debida al déficit de vitamina K, se previene con su administración parenteral.
• Enterocolitis necrotizante: más frecuente en prematuros, deberemos sospecharlo si asocia mal estado general. En la radiografía abdominal observaremos neumatosis, edema de pared y gas en el sistema portal. Inicialmente, el tratamiento es conservador con dieta absoluta y antibioterapia intravenosa, pero, en algunos casos, es precisa la cirugía.
• Proctocolitis alérgica a proteína de leche de vaca: condición normalmente benigna y transitoria. El tratamiento consiste en eliminar la proteína de la dieta. En casos de lactancia materna exclusiva, se puede valorar no retirar siguiendo las últimas guías de la ESPGHAN(12). En caso de alimentación con fórmula artificial, está indicado el cambio a una fórmula hidrolizada.
• Fisuras anales: suelen asociar dolor con la deposición. Normalmente relacionadas con estreñimiento, habrá que tratar este y asociar una crema reepitelizante.
• Invaginación intestinal: se diagnostica mediante ecografía y se puede reducir con un enema, si no se consigue, está indicada la cirugía.
• Divertículo de Meckel: sangrado indoloro. Si se sospecha, la gammagrafía intestinal con tecnecio 99-pertecnetato permite identificar ectopia gástrica(1) y el tratamiento es quirúrgico.
• Pólipos colorrectales: sangrado indoloro. Su diagnóstico y tratamiento se basan en la realización de una colonoscopia.
Función del pediatra de Atención Primaria
• Identificación precoz de una HDA significativa, en cuanto el abordaje multidisciplinar puede disminuir la morbimortalidad asociada.
• Realizar una correcta anamnesis y exploración física dirigidas a detectar el origen del sangrado.
• Elaborar un diagnóstico diferencial orientado y tratar aquellas patologías que no precisen pruebas complementarias en hospital, como son las fisuras anales o la proctocolitis alérgica.
Conflicto de intereses
No hay conflicto de interés en la elaboración del manuscrito.
Bibliografía
Los asteriscos muestran el interés del artículo a juicio de los autores.
1.*** Navalón Rubio M, Bautista Casasnovas A. Hemorragia digestiva alta y baja en edad pediátrica. Protoc diagn ter pediatr. 2023; 1: 65-76.
2. Grimaldi-Bensouda L, Abenhaim L, Michaud L, Mouterde O, Jonville-Béra AP, Giraudeau B, et al. Clinical features and risk factors for upper gastrointestinal bleeding in children: a case-crossover study. Eur J Clin Pharmacol. 2010; 66: 831-7.
3.** Owensby S, Taylor K, Wilkins T. Diagnosis and management of upper gastrointestinal bleeding in children. J Am Board Fam Med. 2015; 28: 134-45.
4.** Novak I, Bass LM. Gastrointestinal Bleeding in Children: Current Management, Controversies, and Advances. Gastrointest Endosc Clin N Am. 2023; 33: 401-21.
5.** Romano C, Oliva S, Martellossi S, Miele E, Arrigo S, Graziani MG, et al. Pediatric gastrointestinal bleeding: Perspectives from the Italian Society of Pediatric Gastroenterology. World J Gastroenterol. 2017; 23: 1328-37.
6. Hidalgo Montes I, Sarría Osés JM. Hemorragia digestiva. En: Guerrero-Fernández J, Cartón Sánchez A, Barreda Bonis A, Menéndez Suso J, Ruiz Domínguez J. Manual de diagnóstico y terapéutica en Pediatría. 6ª ed. Madrid: Editorial Médica Panamericana; 2018. p. 963-78.
7. Cleveland K, Ahmad N, Bishop P, Nowicki M. Upper gastrointestinal bleeding in children: an 11-year retrospective endoscopic investigation. World J Pediatr. 2012; 8: 123-8.
8.*** Piccirillo M, Pucinischi V, Mennini M, Strisciuglio C, Iannicelli E, Giallorenzi MA, et al. Gastrointestinal bleeding in children: diagnostic approach. Italian Journal of Pediatrics. 2024; 50: 13.
9. Thomson MA, Leton N, Belsha D. Acute Upper Gastrointestinal Bleeding in Childhood: Development of the Sheffield Scoring System to Predict the Need for Endoscopia Therapy. JPGN. 2015; 60: 632-6.
10. Ramos Boluda E. Gastritis, úlcera y hemorragia digestiva. Pediatr Integral. 2015; XIX: 83-91. Disponible en: https://www.pediatriaintegral.es/publicacion-2015-02/gastritis-ulcera-y-hemorragia-digestiva/.
11. Pant C, Olyaee M, Sferra TJ, Gilroy R, Almadhoun O, Deshpande A. Emergency department visits for gastrointestinal bleeding in children: results from the Nationwide Emergency Department Sample 2006-2011. Curr Med Res Opin. 2015; 31: 347-51.
12. Vandenplas Y, Broekaert I, Domellöf M, Indrio F, Lapillonne A, Pienar C, et al. An ESPGHAN position paper on the diagnosis, management and prevention of cow’s milk allergy. J Pediatr Gastroenterol Nutr. 2023.
Bibliografía recomendada
– Navalón Rubio M, Bautista Casasnovas A. Hemorragia digestiva alta y baja en edad pediátrica. Protoc diagn ter pediatr. 2023; 1: 65-76.
Revisión muy completa de la hemorragia digestiva alta y baja, sus causas, diagnóstico y tratamiento. Avalado por la Asociación Española de Pediatría y por la Sociedad Española de Gastroenterología, Hepatología y Nutrición Pediátrica.
– Kocic M, Rasic P, Marusic V, Prokic D, Savic D, Milickovic M, et al. Age-specific causes of upper gastrointestinal bleeding in children. World J Gastroenterol. 2023; 29: 6095-110.
Revisión muy detallada de las causas de hemorragia digestiva alta por edad, con imágenes de estas y tablas resumen.
| Caso clínico |
|
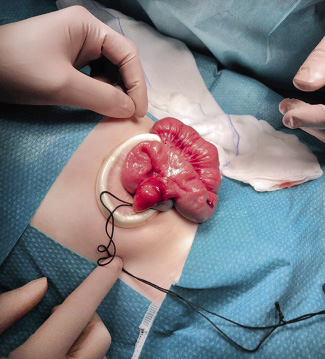
Niño de 2 años que acude a Urgencias traído por sus padres por rectorragia. Antecedentes personales: embarazo controlado, con ecografías y serologías normales. Parto eutócico a término. Periodo perinatal normal. Eliminación del meconio en primeras 24 horas. Pruebas metabólicas normales. Vacunación según calendario. Sin alergias conocidas. No refieren antecedentes de interés. Historia clínica: refieren en las últimas 24 horas aparición de sangre en las heces que ha ido aumentando hasta ser prácticamente solo sangre. Aportan el último pañal. No refieren dolor abdominal ni fiebre. Ven a su hijo contento, a pesar de la rectorragia. No presenta vómitos, aunque está comiendo algo menos de lo habitual. Constantes: frecuencia cardiaca: 110 latidos por minuto; frecuencia respiratoria: 25 respiraciones por minuto; temperatura: 36,5ºC; Tensión arterial: 90/60 mmHg. Exploración física: buen estado general. Leve palidez. Buena hidratación. Contento y activo. Auscultación cardiopulmonar normal. Abdomen blando y depresible, no se palpan masas ni megalias, no presenta datos de irritación peritoneal. Exploración perianal sin lesiones. Se realiza tacto rectal que sale manchado de sangre fresca; no se palpan masas. Pruebas complementarias: análisis de sangre: hemoglobina: 11 g/dL; resto de hemograma normal; bioquímica sin alteraciones y coagulación normal. Ecografía abdominal sin alteraciones. Se canaliza una vía venosa y se mantiene en observación a dieta absoluta y con sueroterapia intravenosa. Durante su estancia en Urgencias, realiza nuevo episodio de rectorragia. Se decide completar el estudio con la prueba que observamos en la figura 1 y, dados los resultados, se contacta con cirugía pediátrica, quienes realizan una laparotomía exploradora y observan los hallazgos de la figura 2. Figura 1. Gammagrafía intestinal con tecnecio 99-pertecnetato.
Figura 2. Asas de intestino durante la cirugía
|






 Esophageal pathology
Esophageal pathology 