 |
| Temas de FC |
M. Budke Neukamp*![]() , M.T. García Campos**
, M.T. García Campos**
*Doctor Especialista en Neurocirugía. Hospital Universitario Infantil Niño Jesús. Hospital Ruber Internacional. Profesor en la Universidad Francisco de Vitoria. Madrid. **Facultativo Especialista. Adjunta de Neurocirugía. Hospital Universitario Infantil Niño Jesús. Madrid
| Resumen
El disrafismo espinal oculto (DEO) comprende una serie de malformaciones preferentemente de la médula espinal caudal, a veces, coexistentes entre sí, que están adquiriendo una importancia creciente en la clínica diaria y, cuyo diagnóstico temprano, tiene relevancia en el manejo clínico de los pacientes. Causa un síndrome principal que es el anclaje del cono medular. El DEO tiene una patogenia disembriogénica múltiple, que puede abarcar tanto la primera, como la segunda neurulación, y el periodo de regresión caudal. Las malformaciones incluidas en el DEO son, fundamentalmente: el lipomielomeningocele, el seno dérmico, el síndrome del filum terminale hipertrófico, la diastematomielia y el quiste neuroentérico. La clínica varía en función del tipo de disrafismo, yendo desde un paciente asintomático a otros con diferentes tipos de déficit neurológico. Para su adecuado diagnóstico es necesaria una prueba de imagen; de ellas, la resonancia magnética (RM) es la prueba de elección. En caso de aparición de síntomas neurológicos, la técnica de elección es el tratamiento quirúrgico. Una mayor concienciación de esta patología por los pediatras, rehabilitadores y urólogos, así como el impacto diagnóstico de la resonancia magnética, han hecho que estas malformaciones del tubo neural se reconozcan y traten antes en la actualidad. Este artículo revisa algunas de las más importantes aportaciones en el síndrome de anclaje del cono medular, el diagnóstico clínico y radiológico, y el tratamiento quirúrgico del mismo. |
| Abstract
Occult spinal dysraphism (OSD) comprises different developmental anomalies preferably affecting the caudal portion of the neural tube that are becoming increasingly important in clinical practice. Tethered cord syndrome, the result of traction on the spinal cord, occurs with any of the OSD entities. It encompasses several separate and sometimes coexisting malformations: lipomyelomeningocele, dermal sinus, hypertrophic filum terminale syndrome, diastematomyelia and neuroenteric cyst. The clinical presentation of tethered cord syndrome varies according to the type of dysraphism, ranging from asymptomatic to different types of neurological deficits. A proper diagnosis requires an imaging test; MRIs are the test of choice. In case of neurological symptoms, the most effective treatment option is surgery. Increased awareness of this pathology among pediatricians, rehabilitation specialists, and urologists, as well as the diagnostic impact of magnetic resonance imaging, have led to earlier recognition and treatment of these neural tube malformations. This article reviews some of the most important contributions in tethered cord syndrome, covering its clinical and radiological diagnosis as well as surgical treatment. |
Palabras clave: Anclaje del cono medular; Disrafismo espinal oculto; Lipomielomeningocele; Malformación raquimedular; Seno dérmico.
Key words: Tethered cord syndrome; Occult spinal dysraphism; Lipomyelomeningocele; Spinal dysembryogenesis; Dermal sinus.
Pediatr Integral 2024; XXVIII (6): 380 – 387
OBJETIVOS
• Conocer las diferentes entidades que existen bajo el nombre de “disrafismo espinal oculto”.
• Saber identificar a aquellos pacientes que pueden tener esta patología, conociendo los estigmas cutáneos que pueden asociar.
• Entender los mecanismos que producen deterioro neurológico en estos pacientes.
• Aprender qué pruebas complementarias son necesarias para el diagnóstico y los tipos de tratamiento que se pueden aplicar.
El disrafismo espinal oculto
Introducción
Se define el disrafismo espinal oculto (DEO), la médula anclada, con una breve descripción de la clínica, la incidencia y las pruebas radiológicas diagnósticas. Se enfatiza la importancia del diagnóstico precoz por el pediatra para evitar las secuelas ortopédicas y urológicas de esta enfermedad que, en muchos casos, pueden ser irreversibles.
El disrafismo espinal oculto (DEO) es una patología caracterizada por la fusión incompleta del tubo neural, en la que la lesión se encuentra cubierta por piel, sin observarse exposición del tejido nervioso. El diagnóstico precoz es de gran importancia, ya que la corrección quirúrgica oportuna puede prevenir daño neurológico irreversible. Existen alteraciones cutáneas que se asocian a la presencia del disrafismo espinal oculto (Tabla I).
Debido a que, en muchos casos, estos marcadores cutáneos son la única manifestación inicial de estas alteraciones, es fundamental que el pediatra esté familiarizado con ellos, para poder realizar el diagnóstico precoz y derivar al paciente al especialista más adecuado.
Para el pediatra, lo más importante es detectar la lesión, para así prevenir el daño neurológico progresivo e irreversible que produce la médula anclada. Este anclamiento tracciona la médula, posicionándola en un nivel anormalmente bajo. En el feto, la médula espinal y el canal espinal tienen la misma longitud, el crecimiento diferente que experimentan estas estructuras en condiciones normales lleva a un ascenso relativo del cono medular. Al nacer, este está ubicado en L2-L3, alcanzando el nivel adulto del cono (L1-L2) a los 2 o 3 meses de edad. Al flexionar la columna normal, se produce un ascenso del cono; si el cono está anclado, sufre alteración del metabolismo oxidativo(1) por tracción repetida, lo que lleva a daño progresivo del segmento inferior de la médula espinal. El síndrome de la médula anclada se manifiesta, en la mayoría de los casos, con alteraciones sensitivas y motoras de las extremidades inferiores, que conducen a deformaciones ortopédicas y aparece durante la infancia, o a lo largo de la vida adulta, como en el caso del engrosamiento del filum terminale(2). Son comunes otros síntomas y signos, como lumbago, acortamiento de extremidades inferiores, cojera, escoliosis y cambios tróficos de la piel. Un 20 % de los pacientes presenta vejiga neurogénica, que se manifiesta como enuresis o infecciones urinarias repetidas. Una vez que aparecen estos síntomas, la mayoría de estos son irreversibles.
Por este motivo, el diagnóstico de estas condiciones debe ser precoz; es decir, antes de que se desarrollen síntomas neurológicos(3,4).
Se han descrito factores de riesgo medioambientales, como serían: obesidad materna, diabetes mellitus, exposición a tratamiento antiepiléptico (ácido valproico, carbamacepina) e hipertermia durante el embarazo. Varios estudios han demostrado que el tratamiento con 0,4 mg al día de ácido fólico, preconceptualmente y durante las etapas tempranas del embarazo, reduce de forma significativa la aparición de déficit del tubo neural(5).
Se desconoce la incidencia real del DEO en la población normal. Al contrario que en la espina bífida quística o mielomeningocele, en la que el defecto es evidente para obstetras y neonatólogos, la detección de un estigma cutáneo es, a veces difícil, pues, en un principio, puede incluso no existir.
Una vez que se han detectado alteraciones sospechosas, es necesario descartar el diagnóstico de DEO, para lo que se han utilizado distintas técnicas. De todas ellas, la de mayor utilidad es la resonancia magnética (RM).
La RM es una técnica no invasiva, sin radiación ionizante y de un alto poder diagnóstico. Actualmente, se considera el examen de primera elección en la detección de DEO. Entre otras cosas, permite determinar la extensión intraespinal de las lesiones y la localización exacta del cono medular, lo que es de gran importancia para una eventual resolución quirúrgica.
La ecografía lumbosacra puede ser usada como una prueba de screening en niños menores de 6 meses (falta de osificación completa de la columna) ante la sospecha de una disrafia espinal oculta, para seleccionar los casos que requieran estudio más sofisticado(6).
Clínica del disrafismo espinal oculto
Se detallan los principales signos y síntomas del DEO, fundamentalmente, los dependientes del anclaje del cono medular, así como los que orientan en la clínica diaria de la existencia del mismo, evitando una posible meningitis o daño neurológico.
El cuadro clínico de estos pacientes puede hallarse presente al nacer, pero la mayor parte desarrolla sus síntomas y signos neurológicos en las dos primeras décadas de la vida, preferentemente en la adolescencia. Gran parte de la clínica del DEO tiene su origen en un síndrome de anclaje del cono medular, que impide el ascenso normal del mismo hasta la que sería su posición definitiva en D12-L1, a lo largo del crecimiento. La médula espinal anclada se define como: una fijación anormal de la misma a alguno o varios de los tejidos que la circundan. Esta restricción, en principio compensada por la tracción compensatoria del filum, puede traducirse a la larga, en un daño mecánico y/o vascular, provocando una hipoxia en las estructuras distales de la médula.
Algunos autores han demostrado, la existencia de una hipoxia local en el tejido medular distendido, mediante la evidencia de un metabolismo oxidativo mitocondrial deficiente en estudios de tejido neural del cono traccionado, tanto en animales como en el ser humano. Otros han observado por eco-Doppler, una mejoría llamativa de la microcirculación del tejido medular distal tras la sección del filum terminale en pacientes con médula anclada. De hecho, cuando se secciona el filum terminale, se aprecia, a veces, la relajación y recoloración de un tejido medular estirado y, ocasionalmente, más pálido de lo habitual. El atrapamiento del cono medular puede ocasionar un síndrome motor de 1ª, de 2ª motoneurona o mixto, dependiendo del nivel de la malformación.
En el neonato y lactante, puede ser difícil dilucidar si existe defecto motor o no, pues, muchas veces, este es mínimo y asimétrico. En ocasiones, el defecto trófico se esconde tras un mayor volumen de grasa en una de las extremidades inferiores.
Por lo general, en la médula anclada, existe un lento y progresivo deterioro neurológico, afectando a los esfínteres, con una debilidad in crescendo de los miembros inferiores y deformidad de los pies, siguiéndole el dolor lumbar, la afectación sensorial de extremidades inferiores y escoliosis progresiva.
La sintomatología del cono medular atrapado se exacerba con el ejercicio físico, sobre todo, con el que implica flexión del tronco(6).
Hasta un 10 % de los pacientes con DEO presentan un Chiari tipo I (descenso de las amígdalas cerebelosas por debajo del agujero magno, hallándose, a veces, también descendido el tronco cerebral).
Además de los dos síndromes neurológicos citados, existen otros signos y síntomas específicos y comunes que orientan al diagnóstico de DEO y que se detallan a continuación.
Estigmas cutáneos
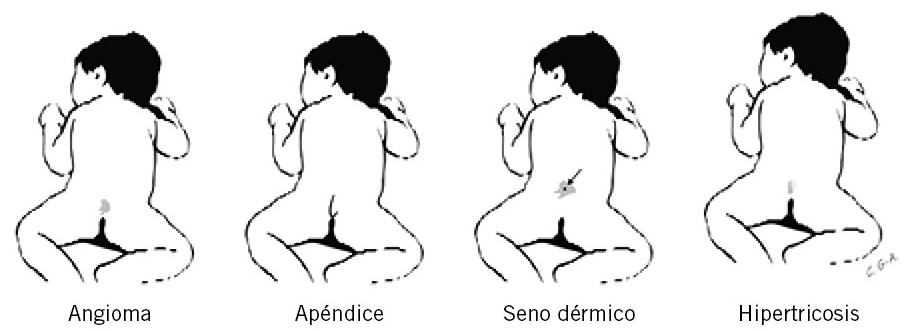
Con relativa frecuencia, es la única indicación de DEO. Para el pediatra, lo más importante es detectar la lesión, para realizar el diagnóstico y así prevenir el daño neurológico progresivo e irreversible, que produce la médula anclada. En el neonato, podemos observar alguna anormalidad cutánea muy sutil, en cualquier lugar posterior del raquis o en la línea media de la cabeza. Normalmente, se observan en la línea media posterior a nivel de la lesión subyacente, son múltiples, y se hallan presentes en, al menos, un 70 % de los niños con disrafismo espinal (Fig. 1).
Figura 1. Lesiones cutáneas en la línea media del neuroeje que conllevan riesgo de disrafismo espinal oculto.
Dentro de los estigmas cutáneos, la hipertricosis puede ser localizada, discreta o como un acúmulo mayor de pelos, como ocurre en el nevo, en cola de Fauno, que se presenta con pelo claro u oscuro y textura generalmente sedosa. Cuando existe una gran cantidad de pelos, se asocia generalmente a otros estigmas cutáneos y es altamente indicativo de disrafismo espinal. También, puede existir pelo escaso como un hallazgo normal, lo cual hace difícil la decisión entre realizar o no estudio completo.
El hemangioma cutáneo, también llamado nevus capilar, consiste en una zona eritematosa de la piel, a veces, con forma de llama, y puede ser una lesión plana o elevada. Los hemangiomas se asocian a disrafismo espinal, en general, cuando son grandes (mayores de 4 cm), muchos sobrepasan la línea media y presentan una erosión o ulceración en su superficie. Cuando son pequeños, la asociación con disrafia espinal es menos frecuente. Pueden existir, asimismo: áreas de hiperpigmentación o hipopigmentación (estas últimas pueden ser residuales a un meningocele intrafetal que regresó espontáneamente), aplasia de cutis o apéndice cutáneo caudal que, normalmente, es de pequeño tamaño.
Un reciente estudio de Guggisberg encontró una relación significativa entre alteraciones vasculares de línea media, junto con otro estigma cutáneo y disrafismo espinal oculto(1).
Todos estos estigmas cutáneos de disrafismo suelen estar en línea media raquídea o paramedial y asociarse varios a la vez(7).
Los hoyuelos lumbosacros representan el 45 % de la población en estudio para evaluar posible disrafismo. El tamaño, la relación con el ano, la presencia o ausencia de fondo se han identificado en algunos estudios como factores de riesgo para su asociación con disrafismo espinal oculto(1). El hoyuelo o seno dérmico, que se continúa habitualmente con un tracto fibroso, tiene significación clínica, solo cuando este último comunica con la teca lumbar (que termina en S2). El hoyuelo coccígeo (que se aprecia en un 1-2 % de la población normal) con una situación caudal, no tiene más relevancia que la que implica mantener en él una higiene exquisita con el fin de evitar la infección.
Según otros artículos, hoyuelos sacros a más de 25 mm del ano y atípicos se asocian con más frecuencia con patología subyacente(1,8).
De forma general, aquel que se halla por encima del pliegue interglúteo obliga a ser rigurosos en el diagnóstico y diligentes en la cirugía, con el fin de evitar una infección del Sistema Nervioso Central (SNC). A veces, existen hoyuelos en zonas límite sacras dentro del pliegue interglúteo alto, en los que el estudio con RM descarta la comunicación del tracto sinusal con la teca lumbar(7).
Existe mucha controversia en cuanto a la relación de prueba de imagen diagnóstica ante la presencia de estigma cutáneo, sobre todo en aquellos pacientes con hoyuelos sacros. Aquellos en contra de solicitar una prueba de imagen, argumentan que la médula anclada puede ocurrir en un 4,8 % de pacientes sin estigmas cutáneos; sin embargo, otros investigadores han encontrado mayor proporción de anclaje medular en pacientes con hoyuelos sacros. Dada la falta de estudios randomizados a largo plazo, se recomienda una prueba de imagen en aquellos pacientes con un potencial disrafismo espinal oculto(1).
Los lipomas, cuando son congénitos, son altamente sugerentes de lesión espinal; pueden estar ubicados en la dermis, presentarse con una masa de grasa subcutánea medial o paramedial irregular en su distribución, no dolorosa al tacto que, normalmente, se continúa, a través de un defecto vertebral posterior y dural, al interior del canal raquídeo (lipomielomeningocele).
En algunos casos, el estudio radiológico debe ser exhaustivo, dado que hay conexiones intraespinales mínimas que deben ser descartadas o diagnosticadas.
• Los trastornos de esfínteres: ocurren en un 25 % de los pacientes, especialmente en el lipomielomeningocele, y son diagnosticados más frecuentemente en la niñez tardía o en la adolescencia. Una historia clínica cuidadosa es importante, especialmente en el lactante y niño pequeño, donde existe un paso atrás en la continencia urinaria, siendo la falta de control esfinteriano progresivamente creciente.
Puede haber síntomas de obstrucción y/o incontinencia. En la mayoría de los casos, la lesión es incompleta y se acompaña de hipertonía vesical, siendo frecuentes las infecciones de vías urinarias. No es habitual la incontinencia rectal de origen neurológico, sin la presencia previa de afectación urinaria importante. Los test urodinámicos son especialmente valiosos en el diagnóstico precoz del DEO(9).
• Síndrome doloroso: se presenta en un 20 % de los niños con disrafismo espinal oculto, porcentaje que aumenta al 80 % cuando se trata de pacientes adultos. El dolor suele ser lumbar o de miembros inferiores. En estos últimos, suele ser de carácter difuso o radicular. A veces, el niño o adolescente refiere la característica subjetiva de un desdoblamiento de extremidades y tronco (como si fueran independientes unas del otro). Existe, asimismo, una limitación dolorosa en la movilidad del raquis que impide al niño la flexión hasta tocar el suelo.
• Síndrome ortopédico: puede limitarse a una desigualdad en la longitud de ambas extremidades inferiores; otras, deformidades de los pies del tipo equinovaro, casi siempre progresivas. El signo ortopédico más común en el DEO es la deformidad unilateral de un pie.
Ocasionalmente, se objetiva atrofia o hipotrofia de miembros inferiores, por lo general asimétrica, y pueden hallarse trastornos de la sensibilidad, difíciles de objetivar a veces, y que se traducen en úlceras tróficas de los pies, quemaduras y fracturas.
• Escoliosis: se aprecia en el 70-95 % de los pacientes con diastematomielia. En largas series de escoliosis, se ha encontrado un 5 % de diastematomielia. Se debe pensar en toda escoliosis, en la posibilidad de que exista un disrafismo espinal oculto, dada la catástrofe que pudiera suponer la corrección quirúrgica de la misma, en presencia de un cono medular atrapado.
Radiología
En la radiología simple de raquis, se pueden hallar diversas anomalías, ya sean aisladas o con frecuencia múltiples: escoliosis, fusión parcial o completa de cuerpos o láminas vertebrales, dilatación fusiforme del canal raquimedular con aumento de la distancia interpedicular, signos de agenesia sacra parcial o total y signos de masa sacra o mediastínica.
La ecografía de alta resolución es otra alternativa, que permite una evaluación rápida no invasiva y de bajo costo. Dado que los elementos espinales posteriores no se encuentran osificados en los neonatos, se ha señalado que podría tener un rol en los pacientes menores de 6 meses(10). Algunas veces, es suficiente para descartar malformación raquimedular en el neonato y en el lactante menor de 6 meses, revelando la situación del cono medular, así como masas quísticas o heterogéneas dentro del canal, y es útil para dilucidar si el tracto fibroso del hoyuelo cutáneo llega a la teca lumbar.
Cuando se opta por este método, es importante explorar la médula espinal en toda su extensión, debido a que los defectos cutáneos no siempre se encuentran localizados sobre la disrafia espinal. Sin embargo, la interpretación de la ecografía es difícil y depende del grado de experiencia del radiólogo.
La tomografía axial computarizada (TAC) es útil en el DEO para descartar anomalías vertebrales. Con la TAC helicoidal se puede visualizar el tejido neural, pues permite la reconstrucción en todos los planos y es aún más fiable con la inyección de contraste intratecal. Este último es especialmente útil para ver la conformación del tabique óseo y fibroso de la diastematomielia. No obstante, la invasividad de esta técnica y la alta radiación hacen que no sea una prueba de elección en neonatos.
La imagen por resonancia magnética (RM) es la técnica de elección en el estudio del DEO y debería ser siempre la primera en utilizarse ante una sospecha diagnóstica. Es de gran ayuda, inicialmente, la proyección sagital en T1, pues define con exactitud la anatomía y situación del cono medular.
Además, descarta otro tipo de patología, a veces, acompañante al DEO, como puede ser el tumor, la siringohidromielia y el quiste extradural o intradural(11).
Entidades clínicas asociadas al DEO
Se describen y analizan las características de las principales malformaciones del DEO, con las implicaciones clínicas generales, fundamentalmente, la médula anclada y la posibilidad específica de una meningitis, en el caso del seno dérmico.
Médula anclada
Se debe sospechar en pacientes con espina bífida y clínica progresiva de mielorradiculopatía, y en pacientes con: diastematomielia, síndrome del filum terminale, seno dérmico, lipomielomeningocele, meningocele y mielomeningocele.
Los síntomas no parecen que sean debidos directamente a la tracción y al anclaje, pero estos últimos sí producen una isquemia medular por los traumatismos repetidos durante los movimientos del raquis a lo largo de la vida, existiendo una disfunción de las neuronas de la médula por alteración del metabolismo. Cuando las tracciones son mínimas, la clínica puede ser reversible(12).
Clínicamente, presentan dolor y disminución de fuerza en miembros inferiores. Disfunción vesical e intestinal. Alteraciones de la sensibilidad y estigmas cutáneos.
La indicación de tratamiento quirúrgico profiláctico del cono medular anclado es muy discutida, sobre todo, por los resultados conseguidos y las complicaciones. Está descrita una mejoría en un 10 % de los casos, en aquellos pacientes con síntomas, recidivando en el 13 % de las ocasiones.
El empeoramiento vesical es el más frecuente y el primero en aparecer, seguido por el ortopédico. No hay dudas con respecto a la indicación de tratamiento quirúrgico, en los casos con clara sintomatología(13).
Lipomas
Lipomielomeningocele es la forma más frecuente (75 % de los lipomas). Se extiende desde la médula a través de la espina bífida hasta el espacio subcutáneo coexistiendo, de forma constante, con el anclaje del cono medular. Se postula que ocurren durante la primera neurulación en la semana 3 y 4 de gestación(14).
Los lipomas están formados por tejido graso, conectivo e incluso tejidos de otras extirpes, parcialmente encapsulados. La mayoría de los lipomas se extienden desde la médula espinal hasta los tejidos subcutáneos, donde hacen relieve como una masa de tacto blando. Existe, por lo tanto, tejido graso localizado a nivel subcutáneo, epidural, intradural e intramedular, infiltrando el cono y entremezclándose con las raíces que forman la cola de caballo (Figs. 2A y B).
Figura 2. A. Lipoma subcutáneo lumbosacro asociado a lipomielomeningocele.
B. Médula anclada con raíces sacras englobadas en el lipoma.
A veces, esta malformación tiene una disposición caudal pura, anclándose en la terminación del cono medular y otras es mixta, con una localización dorso-caudal respecto al cono medular. La mayor parte de los pacientes con lipomielomeningocele (hasta un 90 %) presentan una masa blanda subcutánea, acompañada o no de otros estigmas cutáneos de DEO; la cuarta parte de los mismos tiene patología esfinteriana vesical y, de un 20 a 50 %, presentan deformidad en el pie u otros signos neurológicos u ortopédicos. Los lipomas o fibrolipomas son lesiones histológicamente estables, los lipocitos que los forman son normales y la lipogénesis o lipolisis siguen en ellos con las mismas leyes que en el resto del organismo. Debido a la diversidad de formas, por la localización y composición, se agrupan en:
• Lipomas intradurales: representan menos del 1 % de los tumores medulares. Se pueden localizar a nivel cervical, dorsal o lumbar y, aunque tienen un componente extradural, no se objetivan a simple vista en la espalda (Fig. 3).
Figura 3. RM lumbosacra en secuencia T1, observándose lipoma lumbosacro caudal con médula anclada.
• Lipomielomeningoceles: consisten en un lipoma que, por un lado, está unido a la superficie dorsal de una médula abierta y no neurulada y, por el otro, se funde con la grasa subcutánea protruyendo en la región lumbosacra. Se suele asociar un meningocele al lipoma (Figs. 2A y B).
• Lipomas del filum terminale: se localizan habitualmente en la región extradural del filum, pero también pueden involucrar la parte intradural. Se puede asociar un pequeño quiste.
En el diagnóstico neurorradiológico con RM lumbosacra, se observa perfectamente el lipoma, con una señal de intensidad aumentada respecto al resto de los tejidos esqueléticos y neurales, la posición del cono medular y su relación con el lipoma y las raíces lumbosacras. La microcirugía tiene como objetivo desanclar la médula y extirpar la mayor cantidad de lipoma posible, pero teniendo presente la necesidad de respetar la integridad del cono medular y raíces nerviosas. Los potenciales evocados son de ayuda para establecer la diferencia entre el cono medular y el filum, diagnóstico imprescindible para la sección del filum y su desanclaje.
De los pacientes operados, un 20 % mejorarán su sintomatología, un 5 % empeorarán y, aproximadamente, el 75 % de los mismos permanecerán con los mismos síntomas(15).
Seno dérmico
Es una estructura tubular, recubierta en su interior por una capa de epitelio. Se sitúa principalmente en la línea media lumbosacra, por encima del pliegue glúteo, y consiste en un hoyuelo de la piel que se continúa con un tracto fibroso que puede llegar: al tejido subcutáneo, al hueso, al espacio epidural, al espacio subaracnoideo o al propio cono medular. En estos últimos, el tracto sinusal puede terminar o contener en su trayecto un tumor dermoide en el que, ocasionalmente, pueden hallarse gérmenes o pus en su interior, causando un cuadro de meningitis bacteriana. Al igual que el lipomielomengocele, se produce durante la etapa de la primera neurulación, se cree que por una alteración de la separación entre el ectordermo cutáneo del neural(1).
El diagnóstico de seno dérmico, por lo general, se produce durante los dos primeros años de vida, bien por una inspección rutinaria de Pediatría o bien por meningitis de repetición. Es crítico enfatizar la importancia de la exploración por parte del pediatra, no solo de la región dorsoespinal del lactante, sino también la línea media del cuero cabelludo, desde la región suboccipital hasta el cartílago nasal, descartando la existencia de cualquier hoyuelo cutáneo, por supuesto, con mucha mayor atención en un niño con meningitis.
El diagnóstico se confirma con una RM de alta resolución, que pondrá de manifiesto las características del tracto, la existencia o no de un quiste dermoide y un cono medular anclado.
El tratamiento quirúrgico consiste en una extirpación del tracto en toda su extensión, hasta su unión con la duramadre, con la resección del quiste dermoide en caso de existir, eliminando de esta manera la comunicación con el exterior. En el mismo acto quirúrgico, se procederá al desanclaje del cono medular. Nunca se debe sondar ni inyectar un tracto sinusal y la cirugía debe ser radical y temprana.
El seno dérmico frustrado (“dimple” de los autores anglosajones). Es una invaginación cutánea en la región media coccígea que existe en un 2-4 % de la población normal, no suele comunicar con el espacio subaracnoideo lumbar y no precisa, por lo general, tratamiento quirúrgico(16).
Síndrome del filum terminale
En el adulto, la médula espinal termina a nivel de L1-L2, pero en el 1 % de la población puede extenderse por debajo de L2. El cono medular se continúa con el filum terminale, que es un cordón fibroso y fino que está anclado en su extremo inferior al periostio de la primera vértebra coccígea, mezclado con las raíces nerviosas de esta zona que forman la “cola de caballo”.
El síndrome del filum terminale se produce debido a una fase de regresión caudal defectuosa. Es una forma de DEO, en la cual existe un atrapamiento y tensión del cono medular debido a un filum terminale corto y grueso, a veces, lipomatoso (aproximadamente, el 25 % de los casos), sin ninguna otra malformación asociada.
Se debe a un fracaso de la involución de la médula espinal terminal, del alargamiento de las raíces nerviosas o bien de ambos.
La sintomatología se debe fundamentalmente a la tracción por la fijación del filum, en un nivel inferior al fisiológico. Clínicamente, aparece una dificultad para la marcha que oscila desde rigidez a falta de fuerza, dolor de espalda y disfunción vesical. Radiológicamente, pueden no presentar alteraciones, pero aproximadamente en la mitad de los estudios aparecen signos óseos de espina bífida oculta.
La prueba diagnóstica de elección es la RM del raquis, que nos permite observar el filum hipertrófico o lipomatoso y valorar el grado de descenso del cono medular.
El tratamiento quirúrgico consiste en la sección del citado filum tras una laminotomía lumbosacra(17).
Diastematomielia
Es una malformación que se caracteriza por un desdoblamiento sagital de la médula espinal, en uno o varios segmentos. Se acompaña de un tabique medial óseo o fibroso que divide a la médula en dos mitades, a veces, incluso con duramadre independiente. Se cree que, a nivel embriológico, se produce durante la etapa de gastrulación entre los días 12 y 20 de gestación(1).
En un pequeño porcentaje, afecta a varios niveles, siendo la localización más frecuente, la dorsolumbar. Frecuentemente, se acompaña de otras malformaciones como: mielomeningoceles, meningoceles, lipomas, senos dérmicos, hemivértebras con cifosis, escoliosis y filum terminale hipertrófico.
Pueden también asociarse malformaciones viscerales (riñón, recto, útero).
Dentro de los estigmas cutáneos de esta malformación, llama la atención la frecuencia de la hipertricosis en línea media raquídea. La TAC con metrizamida y la RM raquídeas son técnicas muy fiables de diagnóstico y localización, a pesar de la muy frecuente coexistencia de escoliosis que dificulta el estudio de neuroimagen.
Recientemente, se ha clasificado la diastematomielia en dos tipos: la diplomielia tipo I, en la cual existen dos médulas alojadas cada una en duramadres diferentes y separadas por un septum óseo; y la diplomielia tipo II, en la que existe una única duramadre para ambas médulas, que se hallan separadas por un tabique fibroso. Ambos tipos tienen los mismos síntomas y signos.
La forma aislada tiene un pronóstico más favorable. La cirugía de la distematomielia consiste en el fresado del tabique intermedular, reconstruyendo la duramadre en los casos necesarios y desanclaje medular(18).
Quiste neuroentérico
Su incidencia es rara y se encuentra con mayor frecuencia en el mediastino posterior que dentro del raquis. Esta malformación consiste en un quiste o trayecto fistuloso que, en su forma más pura, comunica el tracto respiratorio o digestivo con la región raquimedular.
Representa la persistencia parcial del conducto neuroentérico o canal de Kovalevsky y se acompaña, frecuentemente, de anomalías vertebrales de diferentes grados. El quiste intraespinal puede diagnosticarse, casualmente, al intentar clarificar un quiste mediastino. Puede también cursar con clínica de tumor medular, siendo, a veces, difícil su diagnóstico.
Normalmente, se acompaña de aracnoiditis crónica, debido a rupturas quísticas previas.
El diagnóstico se realiza con RM y el tratamiento quirúrgico depende de la localización y de los órganos afectados. A veces, se requiere cirugía en dos tiempos, uno para el tracto digestivo o respiratorio, y el otro para la extirpación de la pars raquimedular. Se cree que se debe a una alteración de la integración de la notocorda durante la gastrulación en los días 16-17 de gestación(1).
Meningocele sacro anterior
El meningocele anterior es una entidad rara en la que existe una herniación del saco dural a través de la cara anterior del sacro. El saco de la malformación, además de contener duramadre, aracnoides y líquido cefalorraquídeo (LCR), puede albergar tejido neural.
Esta malformación produce, por lo general, anclaje medular, pero si el saco es grande, su diagnóstico, en principio, es el de una masa pélvica. Los síntomas derivan de la compresión de las estructuras pélvicas por la masa del saco célico, provocando: estreñimiento, urgencia urinaria y/o dolor lumbar. En la palpación abdominal o exploración rectal, se puede apreciar al tacto una masa blanda diagnóstica, que se definirá y delimitará con la RM espinal.
La radiología simple demuestra, en ocasiones, un sacro en cimitarra, que se puede ver también en otras masas presacras, como el teratoma. La mielo-TAC con metrizamida es, asimismo, diagnóstica.
Se recomienda tratamiento conservador cuando se trata de un saco pequeño asintomático. Si es grande o produce sintomatología, se realizará abordaje quirúrgico.
Tratamiento quirúrgico del DEO
Se señalan los principales detalles quirúrgicos que harán una más eficiente y fácil cirugía y evitarán las complicaciones más frecuentes, como son: el reanclaje medular y la fístula postoperatoria del LCR.
En cuanto al tratamiento del DEO, la cirugía es el tratamiento de elección y debe practicarse antes de que den comienzo los síntomas neurológicos. La cirugía permite la prevención del desarrollo de un déficit neurológico, que puede ser irreversible y permanente, una vez establecido, ya que una vez que se detecten, el tratamiento quirúrgico solamente podría restablecer un 25 o 50 % de la función perdida, aunque en la mayoría de los casos, únicamente, actúa frenando la progresión del deterioro. El momento ideal para la realización de la cirugía es un tema controvertido en los casos asintomáticos.
El tratamiento quirúrgico precoz tiene como objetivo la prevención del deterioro de la función motora y de los síntomas urológicos durante el crecimiento.
Con las técnicas microquirúrgicas actuales y la monitorización neurofisiológica intraoperatoria, se recomienda el tratamiento quirúrgico cuidadoso para evitar la tracción y la compresión del cono medular y de las raíces sacras.
Independientemente de la obligatoriedad del uso del microscopio y de la coagulación bipolar, se recomienda practicar laminotomías osteoplásticas (con reposición intraoperatoria de láminas) con objeto de minimizar al máximo la posibilidad futura de cifoescoliosis.
Durante la cirugía del lipomielomeningocele, se debe pensar en que el principal objetivo de la misma es desanclar la médula espinal y que, a veces, existen raíces nerviosas funcionantes, aberrantes, en el propio tejido lipomatoso (especialmente, en el adolescente).
Se ha demostrado que una resección total del lipoma, cuando es factible y en manos expertas para evitar la morbilidad asociada, reduce la probabilidad de reanclaje medular(19).
Uno de los mayores problemas en este tipo de cirugía es el dilucidar cuándo nos hallamos o no ante tejido neural funcional. Para ello, es fundamental la monitorización con potenciales evocados intraoperatorios motores y/o sensoriales, así como la estimulación intraoperatoria de las áreas S2, S3 y S4, a través de manometría y/o registro electromiográfico.
Para evitar el reanclaje medular, se agrandará el saco tecal con un parche de duramadre artificial, dejando la médula flotando en LCR para evitar nuevas adherencias.
Con el fin de evitar la fístula de LCR postoperatoria, se cerrará la duramadre con sutura no reabsorbible, continua y hermética. De la misma forma, se tendrá especial cuidado en el cierre de los planos superficiales, evitando los espacios muertos. En el postoperatorio, se colocará al paciente en posición prona por un tiempo de 3-5 días.
En la cirugía de la diastematomielia, se realiza un fresado microscópico y cuidadoso del tabique intermedular, reconstruyéndose una única duramadre.
Cuando esta malformación se acompaña de filum terminale hipertrófico, se deberán liberar, simultáneamente, ambos anclajes. El tratamiento del seno dérmico es siempre la cirugía radical y temprana, antes de dar ninguna sintomatología por anclaje medular o meningitis. El neurocirujano debe ser riguroso en la extirpación completa del tracto y del tumor intradural, si existiera.
En los casos de filum terminale hipertrófico o lipomatoso con médula anclada, la cirugía mínimamente invasiva con sección endoscópica del filum, también puede ser una opción recomendable(20).
Función del pediatra de Atención Primaria
El pediatra en este caso pasa a ser fundamental para el diagnóstico temprano de esta patología, al ser la primera persona que valora a los niños desde su nacimiento, es importante que sepa identificar los estigmas cutáneos y derivar a aquellos pacientes que pueden tener algunas de las entidades descritas. También, es importante durante la infancia del niño, que ante la aparición de síntomas neurológicos o alteraciones esfinterianas, tenga presente la posibilidad de un disrafismo espinal oculto como causa de esa sintomatología.
Conflicto de intereses
No hay conflicto de interés en la elaboración del manuscrito.
Bibliografía
Los asteriscos muestran el interés del artículo a juicio de los autores.
1. Behbahani M, Lam SK, Bowman R. Cutaneous Stigmata of the Spine: A Review of Indications for Imaging and Referral. Pediatr Clin North Am. 2021; 68: 895-913. Disponible en: https://doi.org/10.1016/j.pcl.2021.04.017.
2. Avagliano L, Massa V, George TM, Qureshy S, Bulfamante GP, Finnell RH. Overview on neural tube defects: From development to physical characteristics. Birth Defects Res. 2019; 111: 1455-67. Disponible en: https://doi.org/10.1002/bdr2.1380.
3.*** Agarwalla PK, Dunn IF, Scott RM, Smith ER. Tethered cord Syndrome. Neurosurgery Clin N Am. 2007; 18: 531-47.
4.** Carter CO, Evans KA, Till K. Spinal dysraphism. Genetic relation to neural tube malformations. J Med Genet. 1976; 13: 343-50.
5. Parker SE, Yazdy MM, Tinker SC, Mitchell AA, Werler MM. The impact of folic acid intake on the association among diabetes mellitus, obesity, and spina bifida. Am J Obstet Gynecol. 2013; 209: 239.e1-8.
6.** Cordobés F. Diagnóstico y tratamiento de la raquisquisis. En: Valoria Villamartín JM, ed. Cirugía pediátrica. Madrid: Díaz de Santos; 1994. p. 732-8.
7. García-Alix Pérez A, de Lucas Laguna R, Quero Jiménez J. La piel como expresión de alteraciones neurológicas en el recién nacido. An Pediatr (Barc). 2005; 62: 548-63.
8. Aby J, Kim JL. A cross-sectional assessment of cutaneous lumbosacral and coccygeal physical examination findings in a healthy newborn population. Glob Pediatr Heal. 2018; 5: 2333794X1875613.
9.*** Chapman PH, Beyerl B. The tethered Spinal Cord, with particular reference to Spinal Lipoma and Diastematomyelia. En: Hoffman HJ, Epstein, eds. Disorders of the Developing Nervous System. Diagnosis and Treatment. Boston: Blackwell; 1986; p. 109-31.
10. Kriss VM, Kriss TC, Desai NS, Warf BC. Occult spinal dysraphism in the infant. Clin Pediatr (Phila). 1995; 34: 650-4.
11. Korsvik HE, Keller MS. Sonography of occult dysraphism in neonates and infants with MR imaging correlation. Radiographics. 1992; 12: 297-306; discussion 307-8.
12.** Schneider SJ, Rosenthal AD, Greenberg BM, Danto J. A preliminary report on the use of laser-Doppler flowmetry during tethered spinal cord release. Neurosurgery. 1993; 32: 214-8.
13.** Yamada S, Zinke DE, Sanders D. Pathophysiology of “tethered cord syndrome”. J Neurosurg. 1978; 54: 494-503.
14. Acharya U, Pendharkar H, Varma D, Pruthi N, Varadarajan S. Spinal dysraphism illustrated; Embroyology revisited. Indian J Radiol Imaging 2017; 27: 417.
15. Xenos C, Sgouros S, Walsh R, Hockley A. Spinal Lipomas in children Pediatr Neurosurg. 2000; 32: 295-307.
16. Liu H, Zhang JN, Zhu T. Microsurgical treatment of spinal epidermoid and dermoid cysts in the lumbosacral region. J Clin Neurosci. 2012; 19: 712-7.
17. Selden NR, Nixon RR, Skoog SR, Lashley DB. Minimal tethered cord syndrome associated with thickening of the terminal filum. J Neurosurg. 2006; 105: 214-8.
18. Huang SL, He XJ, Wang KZ, Lan BS. Diastematomyelia: a 35-Year Experience. Spine (Phila Pa 1976). 2013; 38: E344-9.
19. Pang D. Perspectives on Spinal Dysraphism: Past, Present, and Futur. J Korean Neurosurg Soc. 2020; 63: 366-72.
20. Mourgela S, Anagnostopoulou S, Sakellaropoulos A, Koulousakis A, Warnke JP. Sectioning of filum terminale externum using a rigid endoscope through the sacral hiatus. Cadaver study. J Neurosurg Sci. 2008; 52: 71-4.
Bibliografía recomendada
– Dias MS, McLone DG. Normal and abnormal early development of the nervous system. En: McLone DG, ed. Pediatric neurosurgery: surgery of the developing nervous system. 4th edition. Philadelphia: Saunders; 2001. p. 31-71.
Estudiosos de la neuroembriología, estos dos autores han hecho una de las referencias más citadas en la Neuropatología disráfica.
– French BN. The embriology of spinal dysraphism. Clin Neurosurg. 1992; 30: 295-340.
Probablemente, junto con la anterior cita bibliográfica, uno de los mejores estudios recientes de la embriología del SNC, con aplicaciones a la patología malformativa del DEO.
– Iskandar BJ, Oakes J. Anomalies of the Spine and Spinal Cord. En: McLone, et al., eds. Pediatric Neurosurgery: Surgery of the Developing Nervous System. 4th edition. Philadelphia: Saunders; 2001. p. 307-23.
Se revisan aquí, fundamentalmente, los trabajos en que se analizan las implicaciones genéticas y profilácticas del DEO, que deberían ser equiparables a las de la espina bífida quística, según estos autores.
– Martínez Lage JF. Médula anclada: Hipertrofia del filum terminale. En: Villarejo F, Martínez Lage JF, eds. Neurocirugía Pediátrica. Madrid: Ergon; 2001. p. 175-87.
Una revisión rigurosa en español de la historia, la etiopatogenia, el estudio histológico, la clínica y el tratamiento quirúrgico del síndrome del filum hipertrófico.
– Sutton LN. Spinal dysraphism. En: Rengachary SS, Ellenbogen, eds. Principles of Neurosurgery. New York: Elsevier Mosby; 2005. p. 99-115.
Este trabajo es una de las más recientes compilaciones de los defectos de cierre del tubo neural, con una radiología y dibujos de campo quirúrgico.
– Morota N, Sakamoto H. Surgery for spina bifida occulta: spinal lipoma and tethered spinal cord. Childs Nerv Syst. 2023; 39: 2847-64. Disponible en: https://doi.org/10.1007/s00381-023-06024-w.
Se revisan en ese trabajo la indicación quirúrgica del disrafismo espinal oculto y lo que ha cambiado esta indicación en los últimos años.
| Caso clínico |
|
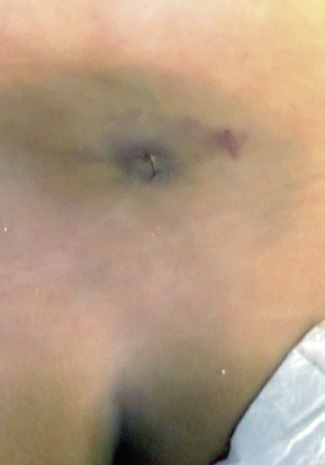
Paciente de 3 años de edad derivado por su pediatra de zona por angioma en la región lumbosacra con pequeño orificio cutáneo. Anamnesis. La historia clínica revelaba un episodio previo de meningitis, no filiada, hacía un año. El cuadro infeccioso meníngeo fue tratado por el pediatra con éxito tras ingreso en el hospital comarcal y antibioticoterapia (cefotaxima y vancomicina). El paciente es derivado a la consulta de Neurocirugía por sospecha de disrafismo espinal oculto. La exploración neurológica del niño era completamente normal para su edad, excepto por la presencia de un pequeño angioma cutáneo de 2 cm asociado a orificio cutáneo en el centro del angioma (Fig. 4). Figura 4. Foto de la zona lumbosacra del paciente, observándose pequeño angioma con orificio cutáneo indicativo de disrafismo espinal oculto. Prueba radiológica. Se realiza RM lumbosacra en nuestro centro, evidenciándose trayecto tubular hipointenso en secuencias T1 e hiperintenso en T2, que se extiende desde la superficie cutánea lumbar en línea media hasta intrarraquídea, en comunicación con cordón intratecal, que se ubica posterior y lateral derecho a raíces del filum y alcanza el cono medular a nivel de L2-L3. Se asocia a imagen quística a nivel L1-L2, redondeada, de 1 cm de diámetro de intensidad, de señal similar al LCR en todas las secuencias realizadas (no presentó realce tras la administración de contraste), que podría corresponder a quiste epidermoide/dermoide intramedural asociado al tracto fibroso (Figs. 5A y B). Defecto de fusión de elementos posteriores en L5 y sacro. Figura 5. A. RM (T2) que evidencia seno dérmico y tracto fibroso. B. Orificio cutáneo con tracto fibroso. Conclusión. Los hallazgos son compatibles con seno dérmico con médula anclada, y probable quiste epidermoide/dermoide intramedular asociado. El niño fue intervenido quirúrgicamente por neurocirugía, realizándose laminotomía osteoplástica (con reposición de las apófisis espinosas) y, con técnicas microquirúrgicas y monitorización neurofisiológica intraoperatoria, se realiza una resección completa del tracto fibroso y del quiste intramedular, llegándose desde la piel al quiste intramedular conectado al trayecto fibroso. La evolución quirúrgica fue favorable sin complicaciones y sin empeoramiento motor y urodinámico.
|





 Cryptorchidism and scrotal pathology
Cryptorchidism and scrotal pathology