 |
| Temas de FC |
J. Anderson Vildósola, A. Hernández Martín
Servicio de Dermatología, Hospital Infantil Niño Jesús, Madrid
| Resumen
Las lesiones cutáneas pigmentadas son un motivo de visita frecuente en nuestras consultas. En la mayoría de los casos, se trata de lesiones benignas aisladas de pequeño tamaño, pero su trascendencia no está exclusivamente relacionada con su comportamiento biológico. Así, los lentigos no suelen malignizar, pero pueden ser el signo de presentación de enfermedades multisistémicas asociadas al cáncer. Los nevus melanocíticos (lunares) son las lesiones pigmentarias más frecuentes en los niños y, aunque el riesgo asociado de melanoma es muy pequeño en la edad pediátrica, debemos conocer los signos clínicos que nos deben poner en alerta, así como las estrategias de prevención del cáncer de piel. En esta revisión, vamos a revisar las lesiones pigmentarias más comunes en los niños, tratando de dar respuesta a los interrogantes que más frecuentemente nos plantean los padres y cuidadores. |
| Abstract
Pigmented skin lesions are a frequent reason for Dermatology consultations. In most cases, they are small isolated benign lesions, but their significance is not exclusively related to their biological behavior. Lentigos are not usually malignant, but they can be the presenting sign of multisystemic diseases associated with cancer. Melanocytic nevi (moles) are the most frequent pigmentary lesions in children and, although the associated risk of melanoma is very small in the pediatric age, we must be able to recognize the alarming clinical signs, as well as the strategies to prevent skin cancer. This review will revise the most common pigmentary lesions in children, trying to answer the most frequently asked questions by parents and caregivers. |
Palabras clave: Lentigo; Nevus melanocítico; Nevus melanocítico congénito; Melanoma; Fotoprotección.
Key words: Lentigo; Melanocytic nevi; Congenital melanocytic nevi; Melanoma; Photoprotection.
Pediatr Integral 2021; XXV (4): 194 – 200
Trastornos de la pigmentación: lentigos, nevus y melanoma. Fotoprotección
Lentigos
Introducción
Los lentigos son lesiones pigmentadas de carácter congénito o adquirido, que aparecen en individuos de ambos sexos y de todas las razas. Son tan frecuentes en la población general, que se desconoce cuál es su verdadera prevalencia.
Manifestaciones clínicas
Un lentigo simple es una lesión milimétrica de tono marrón que aparece en la infancia y no tiene relación con la exposición solar.
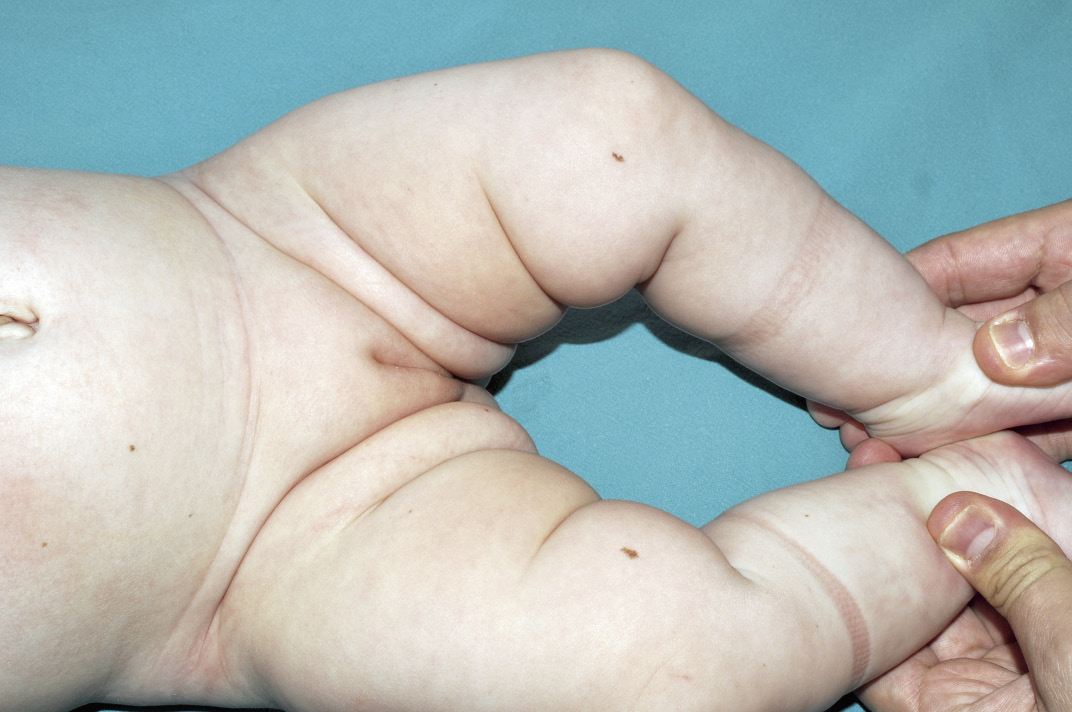
Se trata de lesiones de pequeño tamaño, casi siempre menores de 3 mm, localizadas en cualquier parte de la superficie corporal, incluyendo las mucosas, las palmas y las plantas. Su morfología suele ser regular y su tonalidad homogénea, aunque en la región palmoplantar y en las mucosas, pueden ser algo más grandes, tener morfología poligonal e, incluso, mostrar cierta heterogeneidad en el pigmento (Fig. 1).
Figura 1. Lentigos. Lesiones típicas en miembros inferiores y parte baja del abdomen en un lactante con complejo de Carney.
Desde el punto de vista histológico, se caracterizan por un incremento en la pigmentación de la capa basal de la epidermis, sin que exista proliferación melanocitaria en tecas (como ocurre en los nevus melanocíticos), ni elongación de la red de crestas (como se observa en los lentigos seniles).
Diagnóstico diferencial
A diferencia de las efélides o pecas faciales, los lentigos no muestran predilección por las áreas fotoexpuestas y la intensidad de su color no depende de la radiación solar.
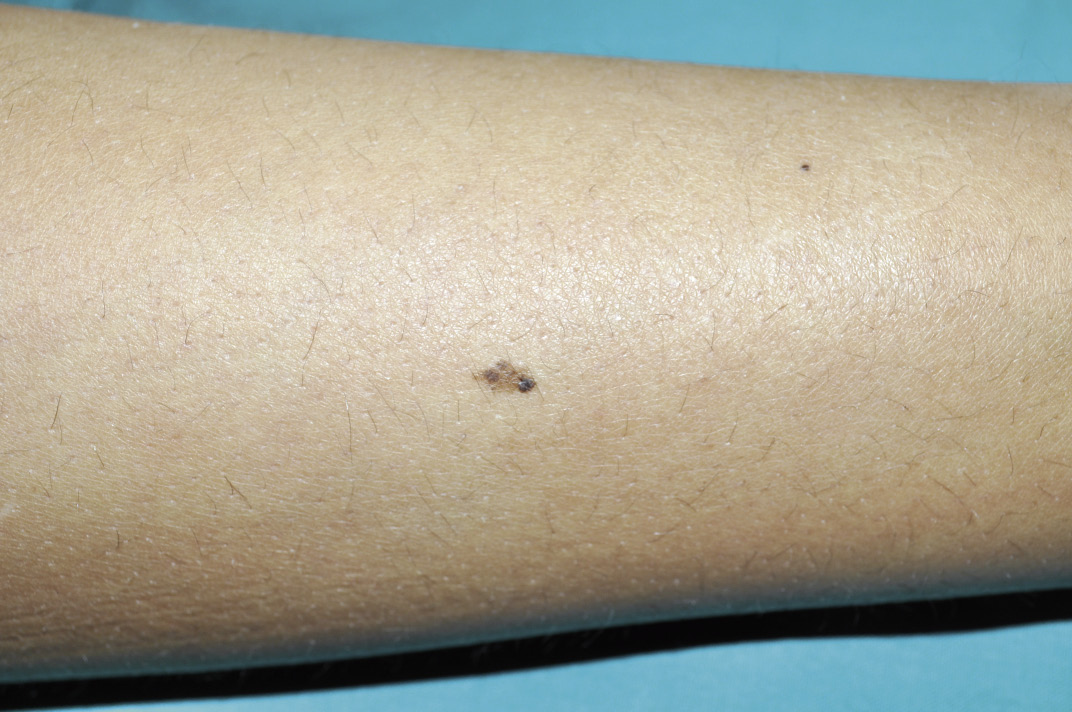
El diagnóstico diferencial más importante es: nevus melanocítico juntural (una forma de nevus melanocítico plano relativamente frecuente en la infancia), lentigos solares (inducidos por la exposición solar intensa), melanoma, verrugas planas y hemorragias subcórneas postraumáticas. El análisis dermatoscópico es de gran ayuda para diferenciar estas lesiones pigmentarias, pudiendo evitar incluso el análisis histológico, en algunos casos (Fig. 2).
Figura 2. Nevus melanocítico adquirido clínicamente atípico por la heterogeneidad de su pigmentación, pero de comportamiento biológico benigno.
Enfermedades asociadas a los lentigos múltiples
Cuando los lentigos son muy numerosos, hay que descartar: enfermedad sistémica neurológica, gastrointestinal o cardiaca, asociadas.
Los lentigos pueden presentarse en número escaso (lentigos simples) o hacerlo en número elevado (lentiginosis). En el segundo caso, hay que considerar la posibilidad de que exista un síndrome multisistémico asociado, por lo que debemos realizar una cuidadosa exploración física de los niños, buscando otras manifestaciones cutáneas y generales (Tabla I).
Noonan con lentigos mútiples (OMIM 151100)
Es una rasopatía de herencia autosómica dominante, anteriormente denominado síndrome LEOPARD, acrónimo que agrupa las principales manifestaciones clínicas: Lentigos, anomalías Electrocardiográficas, hipertelorismo Ocular, estenosis Pulmonar, Anomalías genitales, Retraso del crecimiento y sordera neurosensorial (Deafness en inglés). La mayoría de los pacientes presentan mutaciones en el gen PTPN11, el mismo gen responsable del síndrome de Noonan. Desde el punto de vista clínico, los niños afectados presentan un fenotipo similar al del síndrome de Noonan, al que característicamente se añaden las lesiones lentiginosas, que van aumentando progresivamente a lo largo de los primeros años de vida. Los lentigos pueden afectar la esclera ocular, pero respetan las mucosas. En un 50% de los pacientes, también se observan lesiones pigmentadas de mayor tamaño, contorno irregular y tono mucho más oscuro de lo habitual (máculas café noir o café negro). Como en otras rasopatías, en el síndrome de Noonan con lentigos, existe propensión a las malignidades hematológicas y trastornos mieloproliferativos(1).
Síndrome de Peutz-Jeghers (OMIM 175200)
Se trata de un síndrome autosómico dominante, en el que se asocia lentiginosis mucocutánea y pólipos hamartomatosos gastrointestinales, con tendencia a la malignización. Se debe a mutaciones heterocigotas en el gen STK11, que probablemente necesite mutaciones somáticas adicionales para que desencadenen la cancerización. Los pólipos suelen localizarse en el intestino delgado, pero también pueden hacerlo en el estómago y en el intestino grueso. Aunque el riesgo de malignización de estos pólipos es pequeño, pueden provocar cuadros abdominales agudos en los niños por intususpección y oclusión intestinal. Clínicamente, los lentigos aparecen a lo largo de la infancia en las áreas periorificiales (región perioral, perinasal y perianal), la mucosa oral y los labios, sobre todo, el inferior. Inicialmente, tienen una tonalidad oscura, pero pueden aclararse a lo largo de la vida e incluso desaparecer. Los pacientes tienen, además, riesgo aumentado de padecer cáncer: gastrointestinal, pancreático, ginecológico y pulmonar(2).
Complejo Carney (OMIM 160980)
Es una enfermedad de herencia autosómica dominante que, típicamente, asocia: lesiones cutáneas pigmentarias, mixomas cardiacos y tumores endocrinos múltiples. Se conocen dos genes distintos responsables de la enfermedad: CNC1 y CNC2. Las lesiones pigmentarias más típicas son los lentigos, que se localizan en cualquier zona del tegumento cutáneo y mucoso, pero se concentran especialmente en: zona central de la cara, cuello, parte alta del tronco y mucosa oral y genital (Fig. 1). Los lentigos están presentes desde el nacimiento, pero su número disminuye durante la adolescencia. La mitad de los pacientes presentan mixomas subcutáneos en la región periocular y retroauricular, y aunque los nevus azules y los nevus azules epitelioides son especialmente característicos de la enfermedad, su presencia es inconstante(3).
Nevus melanocíticos
Introducción
Los nevus melanocíticos (NM) son neoplasias melanocitarias benignas de carácter congénito (NMC) o adquirido (NMA).
Nevus melanocíticos congénitos (NMC)
Los NMC están presentes desde el nacimiento, aunque en función de su tamaño y su color, pueden no hacerse evidentes hasta los primeros meses de la vida.
Su incidencia se calcula entre el 0,2 y el 2,1% de los recién nacidos(4). Clásicamente, se han divido en función de su tamaño en: pequeños (<1,5 cm), medianos (1,5-20 cm) y grandes (>20 cm). En el año 2004, se sumó la categoría de NMC gigante (NMCG), cuando el diámetro mayor supera los 40 cm(5). Los NMC pueden presentarse de forma aislada o ser múltiples; en este último caso, puede haber una lesión más grande acompañada de otras lesiones más pequeñas (NMC con satélites névicas) o pueden existir múltiples lesiones de tamaño similar (NMC múltiples).
Riesgo de malignización de los nevus melanocíticos congénitos
El riesgo de malignización de un NMC solitario es muy bajo, independientemente de su tamaño y localización.
En las décadas de 1970 y 1980, se consideraba que el riesgo de desarrollar un melanoma sobre un NMC oscilaba en torno al 15%, pero las estimaciones eran poco precisas, porque los estudios recogían series pequeñas de pacientes y con un sesgo de selección que sobreestimaba el riesgo. Una revisión sistemática publicada en el año 2006, con datos de 6.571 pacientes, determinó que la incidencia global era de aproximadamente el 0,7%, variando ampliamente en función del tamaño muestral y del tamaño del NMC(6). Más recientemente, un estudio prospectivo realizado en Reino Unido, con una cohorte de 448 pacientes, observó una incidencia aproximada del 2,2%(7). Estos autores también encontraron que todos pacientes del estudio que desarrollaron un melanoma tenían más de un NMC, mientras que ningún paciente con un NMC solitario, independientemente del tamaño y la localización, lo presentó. Además, observaron que el factor predictor de desarrollo de melanoma de mayor potencia estadística en un paciente con un NMC, no era el tamaño ni la localización de la lesión, sino la detección de una alteración morfológica concomitante en el sistema nervioso central (SNC), la cual sería más probable en los recién nacidos con dos o más NMC, independientemente de su tamaño y localización. En consecuencia, estos autores recomiendan la realización de una resonancia magnética del SNC a todos los recién nacidos con más de un NMC, sobre todo, si uno de ellos es de tamaño gigante(7).
Nevus melanocíticos adquiridos (NMA)
El número de NMA aumenta a lo largo de la infancia, sobre todo, en niños de fototipo bajo y aquellos que se exponen más al sol, máxime si sufren quemaduras solares reiteradas.
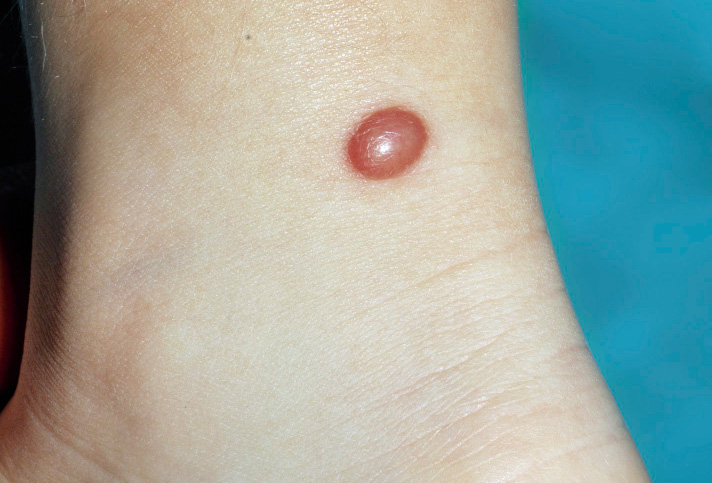
Los NMA se desarrollan a lo largo de la vida, fundamentalmente durante las dos primeras décadas(8). Los NMA más habituales son lesiones pigmentadas de: pequeño tamaño (1-5 mm), tono homogéneo, y con bordes netos y regulares. En algunos casos, la tonalidad puede ser irregular, pero hay simetría y no existen datos adicionales de alarma clínicos ni dermatoscópicos (Fig. 2). El estudio histológico de los NM revela proliferación de melanocitos a nivel dermoepidérmico, los cuales se agrupan en tecas simétricas que maduran en profundidad. En función de sus características clínicas e histológicas, se distinguen algunos subtipos de NMA, entre los que el nevus de Spitz y el nevus de Reed son típicamente infantiles. El nevus de Spitz es un NMA amelanótico, de tono rojizo y cuya prevalencia varía entre los 1,4 y los 7 casos por cada 100.000 habitantes(9) (Fig. 3).
Figura 3. Nevus de Spitz. Lesión papulosa sesil de tono rojizo y consistencia firme.
La variante pigmentada se denomina nevus de Reed y se caracteriza por la pigmentación intensa y abigarrada, pero homogénea (Fig. 4).
Figura 4. Nevus de Reed. Lesión névica de pigmentación muy oscura, pero homogénea
Existe también una variedad denominada nevus atípico o displásico que, a pesar de su comportamiento biológico benigno, presenta una morfología alarmante por: su tono heterogéneo, su tamaño y la irregularidad de sus bordes y hallazgos histológicos característicos.
El número de NMA aumenta a lo largo de la infancia, sobre todo, en niños de fototipo bajo y aquellos que se exponen más al sol, máxime si sufren quemaduras solares reiteradas(10). El número de NM es mayor en niños que usan cremas protectoras del sol con bajo índice de protección o lo utilizan inadecuadamente, probablemente, porque estos niños tienden a quemarse más por ese motivo, y puedan tener una falsa sensación de protección por haberse aplicado la crema protectora.
No se conoce con exactitud el motivo de la aparición de los NM. Estudios moleculares apuntan que los genes NRAS y BRAF, pertenecientes a la vía RAS, juegan un importante papel(11).
Melanoma
Introducción
El melanoma es un tumor maligno de estirpe melanocítica muy raro en la edad pediátrica, pero potencialmente mortal. Constituye el 1% de todos los melanomas y es excepcional en niños menores de 10 años(12).
Manifestaciones clínicas
Los criterios de alarma clásicos “ABCDE” no son suficientemente sensibles en los niños, por lo que deben acompañarse de datos clínicos adicionales, incluyendo los antecedentes familiares de melanoma o la historia personal de quemaduras solares reiteradas.
El melanoma pediátrico es muy raro, suponiendo menos de un 1% del total de melanomas. En particular, es excepcional por debajo de los 10 años. Existen tres formas clínicas, denominadas: melanoma spitzoide (el más frecuente en la edad escolar y presente en el 50% de los adolescentes), melanoma sobre NMC y melanoma similar al del adulto (que aparece en el 50% de los adolescentes restantes). El diagnóstico histológico es complejo, y requiere el concurso de patólogos con experiencia en lesiones melanocíticas pediátricas(12).
Debido a su baja incidencia, el melanoma no suele estar incluido entre los principales diagnósticos diferenciales de las lesiones melanocíticas adquiridas en los niños. A la dificultad del diagnóstico histológico, se añade que los signos de alarma clínicos también son distintos. Así, la regla nemotécnica clásica “ABCDE” (Asimetría, Bordes irregulares, Color heterogéneo, Diámetro ≥ 6 mm, Evolución cambiante) estarían ausentes hasta en un 60% de la población preadolescente, y en un 40% de los adolescentes. Además, dado que un 76% de los melanomas malignos son amelanóticos (no pigmentados) y no se presentan como lesiones de pigmentación abigarradas, sino como lesiones rojas o rosadas, se han propuesto los criterios “ABCDE modificados”: A de amelanótico (lesión roja o rosada y, por tanto, no necesariamente oscura); B de “Bleeding/ Bump” (del inglés sangrante/ protuberancia, es decir, que el sangrado y el abultamiento son datos clínicos orientativos); C de color uniforme (y no heterogéneo, como clásicamente ocurre en el melanoma del adulto); y D de De novo (sin lesión precedente) y de cualquier diámetro de tamaño(13). A diferencia de lo que ocurre en el melanoma del adulto, el tamaño de la lesión (D de la regla ABCDE) no constituye un factor de discriminación válido para el melanoma pediátrico, por lo que la D de la regla ABCD modificada para niños, incluye lesiones de cualquier diámetro(14). De hecho, algunas series observan que, en torno al 50% de los pacientes pediátricos fallecidos por melanoma, tenían lesiones de un tamaño menor o igual a 5 mm, por lo que queda claro que el tamaño de las lesiones en la edad pediátrica no sirve para discriminar entre lesiones benignas y malignas(13). De igual modo, la “E” de evolución no se refiere a una lesión simplemente cambiante (algo habitual en los NM de comportamiento benigno), la aparición de cualquier lesión sobreelevada, firme y en crecimiento de más de un mes de evolución; lo cual ayuda a excluir lesiones inflamatorias, como picaduras de insectos o foliculitis, frecuentes en la población pediátrica y que tienden a resolverse en menos de 1 mes(13).
A pesar de la baja incidencia de melanoma, es importante tener en cuenta que ciertos subgrupos de pacientes pediátricos tienen mayor riesgo potencial de desarrollarlo, por lo que la entrevista clínica ha de ser rigurosa (Tabla II).
El melanoma es uno de los tumores en los que se ha detectado mayor número de mutaciones. En concreto, las mutaciones en BRAF son las más frecuentes (60% de los melanomas), seguidas de las del gen NRAS, lo cual pone de manifiesto que para que un NM malignice son necesarias mutaciones genéticas o fenómenos epigenéticos adicionales que promuevan la cancerización. Por ejemplo, mutaciones en el promotor TERT, que hasta el momento no se han detectado en los nevus melanocíticos, pudieran ser determinantes en la malignización(11). En el caso del melanoma hereditario, en la mayoría de los casos, está implicado el gen supresor tumoral CDKN2A. Este subgrupo supone el 10% de todos los melanomas cutáneos, que aparece precozmente, afecta a varios miembros de la familia y se asocia con cánceres sólidos en otras localizaciones(15).
Fotoprotección solar
El 70% de los melanomas aparecen de novo, y no sobre un NMA, por lo que la fotoprotección debe aplicarse en toda la superficie cutánea expuesta al sol, y no solo y específicamente sobre los NM.
Introducción
El cáncer de piel es el tipo más frecuente de cáncer, y probablemente también es el más fácil de prevenir, ya que la exposición solar es el factor de riesgo asociado más importante. Esta asociación aparece, tanto si se trata de una exposición moderada, pero prolongada a lo largo de los días, como si se trata de exposiciones solares intensas en periodos cortos de tiempo(16). La quemadura solar, por tanto, no es el único daño que tenemos que prevenir, sino también el efecto acumulativo del sol y, de ahí, la importancia del uso adecuado de cremas protectoras del sol desde la infancia.
El fotoprotector ideal
El mejor fotoprotector es aquel con un índice de protección solar suficiente (al menos, ≥30), que cubre un amplio espectro (radiaciones UV A y B), se aplica en cantidad suficiente (2 g/cm2) y se reaplica con regularidad (sobre todo, después del baño y el ejercicio físico).
La piel del niño es más fina que la del adulto y la radiación UV penetra con mayor profundidad, por lo que la protección solar debe emplearse desde etapas muy tempranas de la vida. Sin embargo, la aplicación de cremas protectoras del sol debe minimizarse en bebés menores de seis meses, ya que la inmadurez de su piel aumenta el riesgo de absorción percutánea, y la extensa superficie corporal puede provocar mayor concentración de los productos tóxicos en la piel(17). Los fotoprotectores solares contienen productos químicos (filtros orgánicos) o físicos (filtros minerales) que bloquean la radiación UV A y UV B de manera variable. De modo genérico, en la edad pediátrica es preferible usar fotoprotectores físicos o inorgánicos para minimizar los riesgos de sensibilización y toxicidad. El índice de protección solar (IPS), la cantidad de producto aplicado y la regularidad de la aplicación son los factores esenciales que determinan la eficacia de su efecto protector. La Academia Americana de Dermatología recomienda usar fotoprotectores de amplio espectro (que protejan tanto de la radiación UV A como UV B) y con IPS iguales o mayores de 30, independientemente de la edad y tipo de piel(18). Hay que recordar que el IPS no es una medida de tiempo, sino una medida de la fracción de radiación ultravioleta capaz de quemar que alcanza la piel. Así, un IPS de 30 no significa que podamos estar un tiempo 30 veces mayor al sol, sino que la radiación que alcanza la piel durante un periodo concreto de tiempo será 1/30 de lo que la alcanzaría sin protector solar. En ese sentido, debemos insistir en que el empleo de protección solar, debe ser un método para minimizar los daños de la radiación ultravioleta, no un medio de aumentar el tiempo de exposición al sol.
La cantidad de crema protectora es otro de los factores esenciales que determina su efectividad, la cual se reduce de manera proporcional a la cantidad aplicada. En un estudio realizado con escolares de primaria de 5 a 12 años que se autoaplicaban el protector, se comprobó que se aplicaban menos de la mitad de los 2 g/cm2 aconsejables. Así mismo, la re-aplicación regular de la crema protectora del sol, sobre todo, tras el baño y el ejercicio físico, garantiza su efecto mantenido a lo largo del periodo de exposición al sol. La Academia Americana de Dermatología recomienda usar fotoprotectores etiquetados como resistentes al agua, re-aplicándolos cada dos horas o después de cada baño o el ejercicio físico vigoroso que provoque mucho sudor(18). En este sentido, los productos deben tener: fotoestabilidad, buena dispersabilidad, además de una cosmeticidad agradable que garantice la adherencia a su uso cotidiano.
Probablemente, la estrategia más eficaz y duradera frente a la exposición solar es la modificación del comportamiento relacionado con la exposición solar, acostumbrando al niño a usar barreras físicas como: ropa con factor de protección, gafas de sol y sombreros, procurando evitar la exposición solar directa en las horas centrales del día.
Educación para la Salud en fotoprotección solar
Para terminar, merece la pena hacer un comentario sobre el papel que tenemos los médicos en la Educación para la Salud en relación con la prevención del cáncer de piel. Los niños pequeños usan correctamente los protectores, porque sus padres y cuidadores asumen la responsabilidad de aplicárselos con regularidad, pero la adherencia a la protección solar disminuye abiertamente con la edad. En un estudio realizado en 2013, se demostró que solo el 10% de los estudiantes de entre 14 y 17 años aplicaban un factor>15 cuando realizaban actividades al aire libre(19). En otro trabajo, se observó que solo el 44% de los adolescentes y sus padres dijeron recibir consejos de su médico sobre la protección solar, mientras que solo el 22% de los médicos admitieron dar recomendaciones sobre el tema(20). Un tercer estudio, puso de manifiesto que el cáncer de piel no era considerado un problema prioritario en las consultas de Pediatría y, que menos de la mitad de los pediatras, comentaban con los adolescentes los riesgos de utilizar las cabinas de bronceado artificial(21). Teniendo en cuenta que el grueso de la radiación solar se recibe a lo largo de la infancia y que el factor de riesgo más importante asociado al cáncer de piel es la radiación UV, estos datos ponen de manifiesto que nuestras intervenciones educativas en materia de protección solar tienen un amplio margen de mejora.
En conclusión, aunque el riesgo de melanoma sobre un nevus melanocítico o de novo (sin lesión melanocítica previa) en la población pediátrica general es muy baja, no debemos descartar de antemano esa posibilidad diagnóstica. Por tanto, cualquier lesión clínicamente dudosa o incluso aquella de morfología aparentemente benigna pero que suscita preocupación en base a nuestra experiencia, debe ser remitida al dermatólogo. Así mismo, deben derivarse aquellas lesiones que por su especial localización y/o repercusión estética pueden requerir abordaje especializado.
Bibliografía
Los asteriscos muestran el interés del artículo a juicio de los autores.
1.*** Hernández-Martín A, Torrelo A. Rasopatías: trastornos del desarrollo con predisposición al cáncer y manifestaciones cutáneas. Actas Dermosifiliogr. 2011; 102: 402-16.
2. Martínez-Quintana E, Rodríguez-González F. LEOPARD syndrome: Clinical features and gene mutations. Mol Syndromol. 2012; 3: 145-57.
3. Handley J, Carson D, Sloan J, Walsh M, Thornton C, Hadden D, et al. Multiple lentigos, myxoid tumours and endocrine overactivity; four cases of Carney’s complex. Br J Dermatol. 1992; 126: 367-71.
4.** Alper JC, Holmes LB. The Incidence and Significance of Birthmarks in a Cohort of 4,641 Newborns. Pediatr Dermatol. 1983; 1: 58-68.
5.** Krengel S, Scope A, Dusza SW, Vonthein R, Marghoob AA. New recommendations for the categorization of cutaneous features of congenital melanocytic nevi. J Am Acad Dermatol. 2013; 68: 441-51.
6. Hernández Á, Torrelo A. Recent data on the risk of malignancy in congenital melanocytic nevi: The continuing debate on treatment. Actas Dermosifiliogr. 2008; 99: 185-89.
7.*** Kinsler VA, O’Hare P, Bulstrode N, Calonje JE, Chong WK, Hargrave D, et al. Melanoma in congenital melanocytic naevi. Br J Dermatol. 2017; 176: 1131-43.
8. Crane LA, Mokrohisky ST, Dellavalle RP, Asdigian NL, Aalborg J, Byers TE, et al. Melanocytic nevus development in Colorado children born in 1998: A longitudinal study. Arch Dermatol. 2009; 145: 148-56.
9.** Sainz-Gaspar L, Sánchez-Bernal J, Noguera-Morel L, Hernández-Martín A, Colmenero I, Torrelo A. Nevo de Spitz y otros tumores spitzoides en la infancia. Parte 1: aspectos clínicos, histológicos e inmunohistoquímicos. Actas Dermosifiliogr. 2020; 111: 7-19.
10.*** De Giorgi V, Gori A, Greco A, Savarese I, Alfaioli B, Grazzini M, et al. Sun-Protection Behavior, Pubertal Development and Menarche: Factors Influencing the Melanocytic Nevi Development—The Results of an Observational Study of 1,512 Children. J Invest Dermatol. 2018; 138: 2144-51.
11.** Colebatch AJ, Ferguson P, Newell F, Kazakoff SH, Witkowski T, Dobrovic A, et al. Molecular Genomic Profiling of Melanocytic Nevi. J Invest Dermatol. 2019; 139: 1762-8.
12.*** Merkel EA, Mohan LS, Shi K, Panah E, Zhang B, Gerami P. Paediatric melanoma: clinical update, genetic basis, and advances in diagnosis. Lancet Child Adolesc Heal. 2019; 3: 646-54.
13.*** Cordoro KM, Gupta D, Frieden IJ, McCalmont T, Kashani-Sabet M. Pediatric melanoma: Results of a large cohort study and proposal for modified ABCD detection criteria for children. J Am Acad Dermatol. 2013; 68: 913-25.
14.** Tsao H, Olazagasti JM, Cordoro KM, Brewer JD, Taylor SC, Bordeaux JS, et al. Early detection of melanoma: Reviewing the ABCDEs. J Am Acad Dermatol. 2015; 72: 717-23.
15. Soura E, Eliades PJ, Shannon K, Stratigos AJ, Tsao H. Hereditary melanoma: Update on syndromes and management. J Am Acad Dermatol. 2016; 74: 411-20.
16. Armstrong BK, Cust AE. Sun exposure and skin cancer, and the puzzle of cutaneous melanoma. Cancer Epidemiol. 2017; 48: 147-56.
17. Should You Put Sunscreen on Infants? Not Usually. Disponible en: https://www.fda.gov/consumers/consumer-updates/should-you-put-sunscreen-infants-not-usually.
18.*** Sunscreen FAQs. Des Plaines (IL): American Academy of Dermatology Association; 2020. Disponible en: www.aad.org/media/stats-sunscreen.
19. Balk SJ, O’Connor KG, Saraiya M. Counseling parents and children on sun protection: A national survey of pediatricians. Pediatrics. 2004; 114: 1056-64.
20. Cokkinides V, Weinstock M, Glanz K, Albano J, Ward E, Thun M. Trends in sunburns, sun protection practices, and attitudes toward sun exposure protection and tanning among US adolescents, 1998-2004. Pediatrics. 2006, 118: 853-64.
21.** Balk SJ, Gottschlich EA, Holman DM, Watson M. Counseling on sun protection and indoor tanning. Pediatrics. 2017; 140: e20171680.
22. Garnacho Saucedo GM. Trastornos de la pigmentación: lentigos, nevus y melanoma. Fotoprotección. Pediatr Integral, 2016; XX(4): 262-73.
Bibliografía recomendada
– Hernández-Martín A, Torrelo A. Rasopatías: trastornos del desarrollo con predisposición al cáncer y manifestaciones cutáneas. Actas Dermosifiliogr. 2011; 102. doi:10.1016/j.ad.2011.02.010.
De entre todas las lentiginosas infantiles, el síndrome Noonan con lentigos (antes denominado LEOPARD) es el más habitual. Los lentigos y las manchas café oscuro son los estigmas cutáneos típicos que permiten la detección de la enfermedad. Se revisan también otras rasopatías frecuentes con la neurofibromatosis tipo 1, poniendo el acento en la predisposición al cáncer de este grupo de enfermedades.
– De Giorgi V, Gori A, Greco A, Savarese I, Alfaioli B, Grazzini M, et al. Sun-Protection Behavior, Pubertal Development and Menarche: Factors Influencing the Melanocytic Nevi Development–The Results of an Observational Study of 1,512 Children. J Invest Dermatol. 2018; 138: 2144-51.
Estudio observacional, donde se estudian los factores que influyen en la aparición de los nevus melanocíticos adquiridos, concluyendo que: edad, sexo masculino, fototipo bajo y exposición solar intensa, favorecen la aparición de las lesiones. También observa que el uso de protectores solares de FPS < 30 se relaciona con la aparición de las lesiones, probablemente, porque su uso es inadecuado e inducen una falsa sensación de protección.
– Merkel EA, Mohan LS, Shi K, Panah E, Zhang B, Gerami P. Paediatric melanoma: clinical update, genetic basis, and advances in diagnosis. Lancet Child Adolesc Heal. 2019; 3: 646-54.
Revisión actualizada sobre el melanoma en edad pediátrica, una entidad de aparición excepcional y cuyos signos de alarma difieren del melanoma del adulto, dificultando su detección. Los melanomas spitzoides, de tono rojizo y aspecto abultado, son típicos de los niños escolares y del 50% de los adolescentes, mientras que el otro 50% de los adolescentes pueden presentar melanomas similares a los del adulto. Las dificultades diagnósticas en el melanoma pediátrico, hacen aconsejable la cooperación entre especialistas con experiencia en esta entidad.
– Sunscreen FAQs. Des Plaines (IL): American Academy of Dermatology Association; 2020. Disponible en: www.aad.org/media/stats-sunscreen.
Esta web de la Academia Americana de Dermatología tiene las respuestas a las preguntas más frecuentes en fotoprotección solar. Expone consejos sencillos con fundamentos científicos sólidos.
| Caso clínico |
|
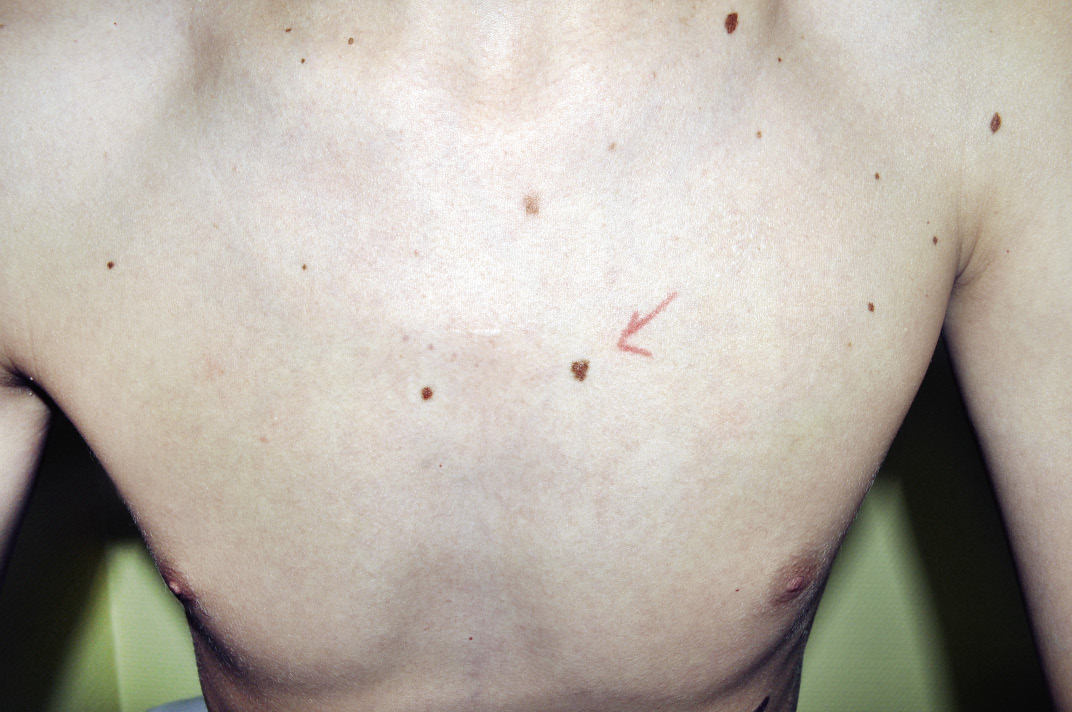
Anamnesis Un varón de 16 años con antecedentes personales de leucemia acude a la consulta para valoración de nevus melanocíticos en el tronco. El paciente refiere picor ocasional en una de ellas, localizada en el tórax anterior (Fig. 5). No existen antecedentes familiares de melanoma, pero la madre del paciente tiene mucho miedo y solicita la extirpación del máximo número posible de lesiones. Exploración física Se aprecian numerosas lesiones pigmentadas en la cara posterior del tronco de entre 2 y 6 mm de diámetro, todas ellas de tono homogéneo, bordes redondeados y límites netos. En la región dorsal izquierda de la espalda, se observa una lesión melanocítica redondeada, de bordes límites y regulares, y de aproximadamente 5 mm, sin signos dermatoscópicos de alarma. No se solicitan exploraciones complementarias. Ante la insistencia de la madre, se procede a remitir al paciente a Cirugía, donde le extirpan la lesión. El estudio histológico confirma una lesión melanocítica benigna. El resultado posquirúrgico puede observarse en la figura 6. Actitud recomendable El paciente sufre un proceso hematológico y tiene un número elevado de nevus melanocíticos, por lo que merece una consideración especial por nuestra parte. Aunque el melanoma es excepcional por debajo de los 10 años, este paciente es algo mayor y tiene una inmunodepresión asociada, por lo que el riesgo de padecerlo es algo mayor que el de la población general. Además, existen evidencias científicas de que el riesgo de sufrir un melanoma es directamente proporcional al número de nevus melanocíticos, que en este niño son abundantes. A pesar de los motivos de preocupación expuestos, la ausencia de datos clínicos y dermatoscópicos de alarma es tranquilizadora, y podemos tomar una actitud expectante. El paciente debe seguir revisiones periódicas. En cuanto a la solicitud de la madre de extirpar todas las lesiones névicas de manera profiláctica, la efectividad de la exéresis quirúrgica como medida de prevención frente al melanoma es controvertida, ya que solo el 30% de los melanomas aparecen sobre una lesión melanocitaria previa, y la extirpación quirúrgica indiscriminada puede conllevar un elevado número de intervenciones quirúrgicas innecesarias y la aparición de potenciales secuelas cicatriciales inestéticas, tal y como se aprecia en la imagen. Figura 5. Paciente con leucemia que presenta nevus melanocíticos adquiridos múltiples. Uno de ellos, señalado con una flecha, presenta síntomas de picor, pero es clínicamente típico por su tono homogéneo, y sus bordes netos y redondeados.
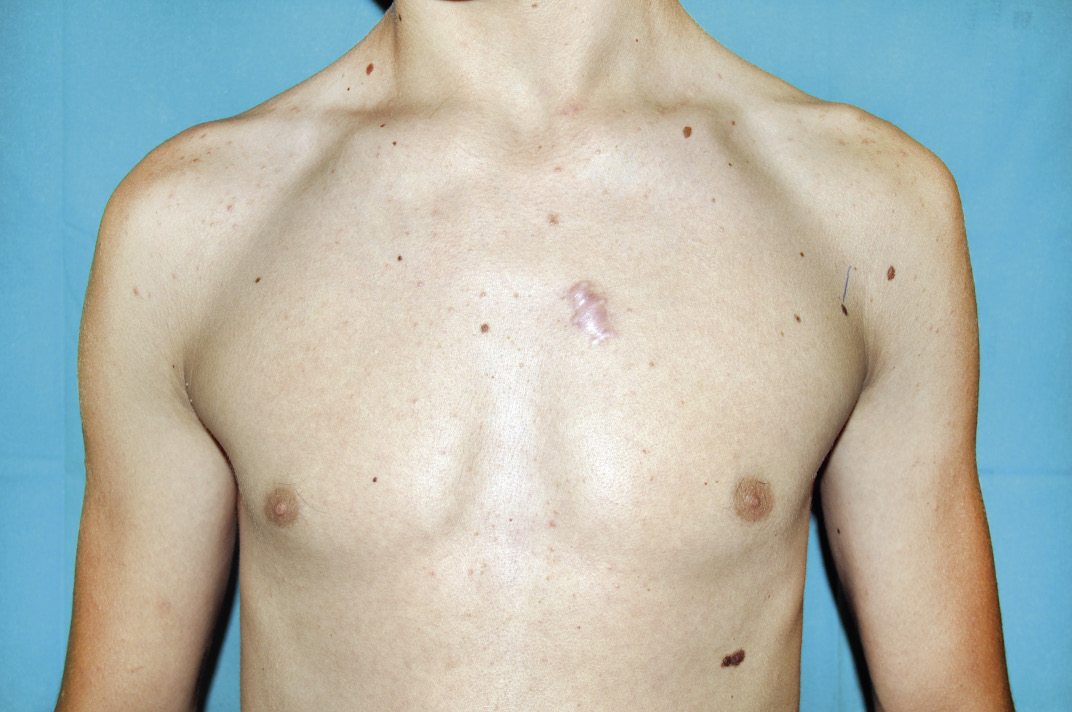
Figura 6. Resultado postquirúrgico. Se aprecia una lesión cicatricial rosada y sobreelevada en la zona de la herida quirúrgica (queloide postquirúrgico). |

 Acne
Acne 