 |
| Temas de FC |
J.M. Azaña Defez, M.L. Martínez Martínez
Doctores en Medicina y Cirugía. Médicos Adjuntos Servicio Dermatología. Unidad de Dermatología Pediátrica. Complejo Hospitalario Universitario de Albacete
| Resumen
El acné es una enfermedad cutánea inflamatoria crónica del folículo pilosebáceo, de origen multifactorial, caracterizada por: aumento de la secreción sebácea, formación de comedones, lesiones inflamatorias y riesgo de secuelas cicatrizales. |
| Abstract
Acne is a chronic inflammatory skin disease of the pilosebaceous unit of multifactorial etiology characterized by increased sebaceous secretion, comedone formation, inflammatory lesions and risk of scarring sequelae. It is undoubtedly one of the most frequent dermatological processes in the daily clinical practice, especially in adolescence, although it can also appear in childhood and persist into adulthood. Adequate management of this pathology is relevant, as it can cause lower self-esteem and social dysfunction in patients, with the subsequent impact on quality of life. |
Palabras clave: Acné; Cutibacterium acnes; Graduación y clasificación del acné; Manejo del acné; Isotretinoina.
Key words: Cutibacterium acnes; Grading and classification of acne; Acne management; Isotretinoin.
Pediatr Integral 2021; XXV (4): 166 – 175
Acné
Introducción
El acné es una enfermedad cutánea inflamatoria de curso crónico, frecuente y polimorfa en su expresividad clínica.
El acné es una enfermedad cutánea crónica de la unidad pilosebácea, de origen multifactorial, caracterizada por su polimorfismo clínico. Sin duda, representa uno de los procesos dermatológicos de mayor interés en la práctica clínica diaria.
Epidemiología
El acné puede aparecer en todas las edades de la vida, aunque su prevalencia es mayor en la adolescencia y parece existir una predisposición genética.
El acné es una de las enfermedades dermatológicas más frecuentes, estimándose que alrededor de un 85% de la población lo presentará a lo largo de su vida(1). La prevalencia del acné entre la población española de 12 a 18 años es del 74%, sin diferencias significativas en cuanto al sexo y con un máximo entre los 14 y 16 años(2); por ello, supone el 25% de las consultas dermatológicas. Se estima que, en alrededor del 20% de los pacientes, el acné presenta una intensidad moderada / grave.
La máxima prevalencia e intensidad se produce alrededor de los 14-15 años en la mujer y algo más tarde (16-18 años) en el varón. Pese a su predominio en la adolescencia, en un 7-25% de pacientes persistirá en la edad adulta.
En la mujer, puede presentar un curso más prolongado; mientras que en el varón, se observan formas más graves(3).
Parece existir una cierta predisposición genética a desarrollar acné: los antecedentes de acné en los progenitores son frecuentes y, además, existe una alta concordancia en gemelos monocigóticos(3,4).
Se observan variaciones estacionales en la gravedad del acné, con una tendencia a empeorar en el invierno(5).
Etiopatogenia
El acné es una enfermedad multifactorial, producida por: aumento de la secreción sebácea, hiperproliferación epidérmica folicular, comedogénesis, colonización bacteriana e inducción de inflamación.
El acné es una enfermedad del folículo pilosebáceo, inducida por los andrógenos de origen suprarrenal y gonadal: su inicio se correlaciona con el aumento de la producción sebácea que este estímulo hormonal induce. La unidad pilosebácea es el órgano diana del acné, lo que explica la distribución de las lesiones en las áreas con mayor concentración.
Los factores implicados en su desarrollo son: aumento de la secreción sebácea e hiperproliferación epidérmica folicular, que conduce a la formación de: comedones (comedogénesis), colonización bacteriana por Cutibacterium acnes (antes llamado Propionibacterium acnes) e inducción de inflamación(6).
El inicio y mantenimiento de la actividad de las glándulas sebáceas se debe fundamentalmente a la acción de los andrógenos. Tras su actividad en el periodo postnatal, por la influencia hormonal materna, las glándulas sebáceas se minimizan hasta la pubertad, cuando aumenta el tamaño y número de lóbulos por glándula, gracias al estímulo androgénico (adrenarquia). La presencia de esta actividad glandular es un requisito necesario para el desarrollo de acné. Se produce una mayor secreción sebácea y, además, una alteración cualitativa. Estos hechos se han relacionado con el desarrollo de la hipercornificación del conducto sebáceo y cambios en los microorganismos de superficie. La consecuencia de la hipercornificación del conducto sebáceo es el microcomedón: los queratinocitos se agrupan en grumos densos con monofilamentos y gotas lipídicas, reteniendo el sebo secretado que distiende el canal y la glándula. Este microcomedón es la lesión primaria de acné.
El acné no es un proceso infeccioso, pero existen microorganismos que colonizan y se multiplican en el conducto folicular, y que pueden jugar un papel en la patogenia. El Cutibacterium acnes (C. acnes), que predomina en áreas ricas en glándulas sebáceas, puede actuar como un patógeno oportunista en el acné. El C. acnes está presente en cantidad escasa en la superficie cutánea, mientras es el residente dominante en la unidad pilosebácea; y el desarrollo del acné se relacionaría, no con la proliferación del mismo, sino con la selección de determinados tipos, especialmente el filotipo IA1, en un medio con aumento de secreción sebácea sumado a la alteración del equilibrio del microbioma cutáneo(7,8). Además, la formación de biofilm, conglomerado organizado de bacterias que aumenta su supervivencia, podría aumentar su patogenicidad y la resistencia a antibióticos. Estos datos abren nuevas posibilidades terapéuticas en el manejo del acné (probióticos, compuestos anti-biofilm…)(9).
La inflamación no sería causada por la presencia de bacterias en dermis, sino por la acción de mediadores biológicamente activos producidos por el C. acnes, que difunden desde el canal folicular y, con posterioridad, por una reacción inflamatoria a cuerpo extraño desencadenada por la rotura de la pared ductal. La pared celular de C. acnes contiene un antígeno carbohidratado que estimula el desarrollo de anticuerpos, los cuales facilitan la respuesta inflamatoria.
Existen múltiples factores relacionados con los episodios de exacerbación del acné. Diversos trabajos postulan que la dieta podría considerarse un factor estimulante del acné, ya que los alimentos con alto contenido en azúcar y otros hidratos de carbono, productos lácteos o proteínas, afectarían a la insulina sérica y a los factores de crecimiento similares a la insulina (IGF-1), que inducirían un aumento de la producción de andrógenos disponibles y el desarrollo del acné(3). Sin embargo, actualmente, no existen evidencias científicas en estudios controlados que justifiquen la restricción de determinados alimentos(10).
Es conocida la exacerbación de las lesiones en situaciones de estrés, en relación a la regulación neuroendocrina de los sebocitos, el aumento de la secreción suprarrenal y la manipulación de las lesiones. A la inversa, el acné tiene un impacto psicosocial indudable, con la consiguiente repercusión en la calidad de vida.
Alrededor del 70% de las pacientes refieren exacerbación premenstrual del acné. Se ha relacionado con: aumento en la hidratación del conducto pilosebáceo, disminución progresiva de los niveles de estrógenos de acción antiinflamatoria y aumento de progesterona en esa fase, con efecto androgénico y pro-inflamatorio.
Un 70% de pacientes presentan una mejoría del acné con la exposición solar durante los meses estivales. Esta mejoría se ha intentado explicar por el efecto “camuflaje” que el bronceado determinaría y una acción antiinflamatoria de la supresión inmunológica inducida por la luz ultravioleta(5). Es el fundamento teórico de la fototerapia en el acné. Sin embargo, la radiación ultravioleta también puede aumentar el efecto comedogénico de la secreción sebácea y producir exacerbaciones importantes del acné (“acné de Mallorca”, tropical o estival).
Las actividades en lugares húmedos y la oclusión determinan empeoramiento del acné hasta en un 15% de los pacientes. Podría deberse a un mecanismo de hidratación ductal que favorecería la obstrucción. Es el mecanismo que explica la exacerbación de las lesiones de acné producida por la utilización de mascarilla de protección durante la pandemia por SARS- CoV- 2 (“Mask-Acne”).
Diversos fármacos como los esteroides anabolizantes o anticonceptivos con progestágenos con acción androgénica, pueden exacerbar el acné. Además, existen diversos tratamientos como: corticoides orales, isoniacida, litio o ciertos fármacos usados en terapia antitumoral, capaces de inducir erupciones acneiformes.
El empleo de cosméticos de alto contenido graso, limpiadores agresivos o jabones alcalinos, puede: alterar la barrera cutánea, favorecer la formación de comedones e inducir inflamación.
El término exposoma define la suma de factores ambientales que influyen en el desarrollo y gravedad de una enfermedad, en este caso el acné. Identificar los factores negativos del exposoma, puede ayudar a reducir su impacto y manejar la enfermedad(11).
Clínica
El acné es una enfermedad inflamatoria cutánea con dos características fundamentales: el polimorfismo lesional y su curso crónico.
Además de seborrea, se observan comedones abiertos y/o cerrados, y lesiones inflamatorias como: pápulas, pústulas y nódulos, además de las lesiones residuales (cicatrices y alteraciones de la pigmentación).
Respecto a la distribución de las lesiones, casi todos los pacientes (99%) presentan localización facial, acompañada en más de la mitad de los casos, de afectación de la espalda (60%) y, en menor medida, la zona pectoral (15%). La mayoría de los pacientes referirán el inicio de las lesiones, de forma gradual, en torno a la pubertad, por lo que en los casos en los que se describa un inicio brusco de estas, se debe descartar una causa subyacente. En mujeres con acné de inicio rápido, grave, asociado a hirsutismo o a irregularidades menstruales, debe descartarse la existencia de patología endocrinológica (hiperandrogenismo).
Tipos de lesiones
Lesiones no inflamatorias
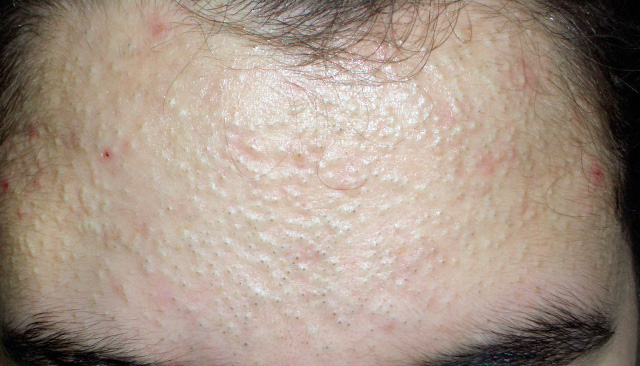
Los comedones cerrados son pequeñas pápulas firmes con una superficie blanquecina en la que, en ocasiones, se objetiva la apertura folicular. Por su parte, los comedones abiertos presentan un tapón central negruzco, debido al depósito de melanina y oxidación del sebo (Fig. 1).
Figura 1. Acné comedoniano: comedones abiertos y cerrados (“puntos negros”).
Lesiones inflamatorias
Derivan de las anteriores e incluirían:
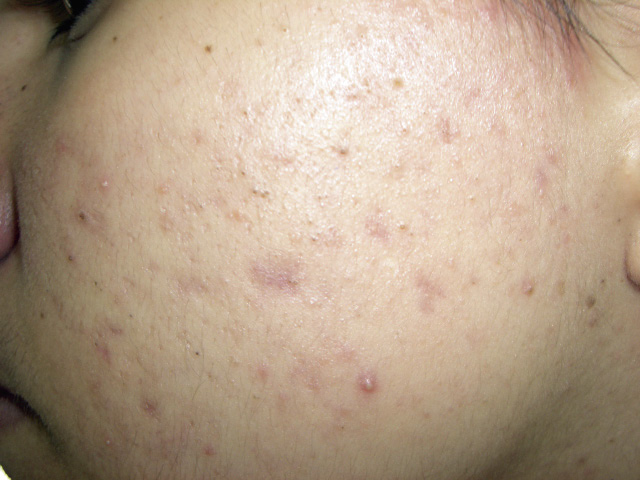
• Lesiones superficiales: pápulas y pústulas (Fig. 2).
Figura 2. Acné inflamatorio leve-moderado: comedones, pápulas y pústulas.
• Lesiones profundas: pústulas profundas y nódulos, cuando la inflamación afecta a la totalidad del folículo. Los nódulos son lesiones firmes, dolorosas que pueden ser mayores de 1 cm. Constituyen la lesión fundamental del conocido como acné conglobata. Aunque los quistes epidermoides pueden observarse en pacientes con acné, en la mayoría de ocasiones, los llamados “quistes” no son verdaderos, sino nódulos profundos (acné nodular).
Lesiones residuales
Las lesiones residuales se observan hasta en el 90% de los pacientes, si bien, solo en el 22% de los casos son significativas. Las lesiones inflamatorias pueden dejar como secuelas máculas eritematosas que pueden persistir durante meses, cicatrices de diversas características (deprimidas, varioliformes, en “piolet”, hipertróficas, queloideas) y discromías (máculas hiperpigmentadas e hipopigmentadas postinflamatorias).
Tipos de acné
Atendiendo a la presentación clínica y al predominio de alguna de estas lesiones, se distinguen tipos clínicos clásicos de acné: comedoniano, pápulo-pustuloso y nodular. El acné conglobata es una forma grave y resistente al tratamiento, más frecuente en varones y de localización más intensa en tronco. Se caracteriza por pápulas profundas y nódulos dolorosos, que pueden confluir y formar trayectos sinusoidales, y que evolucionan formando cicatrices deprimidas y queloideas. El acné fulminans o acné maligno, descrito inicialmente como una forma de acné conglobata (“acné conglobata agudo febril ulcerativo”), es una variante infrecuente en la que se produce una reacción inmunológica sistémica frente al C. acnes(12). Se observa especialmente en varones jóvenes que, de forma brusca, desarrollan lesiones inflamatorias de predominio en tronco, con manifestaciones sistémicas (fiebre, anorexia, poliartropatía, esplenomegalia, osteólisis aséptica), junto con leucocitosis marcada. Los hemocultivos son estériles. En ocasiones, puede ser inducida por fármacos (isotretinoína o andrógenos) e infecciones intercurrentes (virus de Epstein-Barr). Como tratamiento, además del indicado para el acné, se requiere el empleo de corticoides orales.
Formas especiales de acné de interés en Pediatría
Acné infantil
Se ha relacionado con la estimulación transplacentaria de la producción androgénica adrenal, al menos, en los casos de inicio antes del primer año de vida. No se producen otras manifestaciones de hiperandrogenismo, porque las glándulas sebáceas son las únicas capaces de convertir la dehidroepiandrosterona en androstendiona y testosterona. En ocasiones, se han implicado fármacos (fenitoína, corticoides, halógenos).
De predominio en varones, suelen ser formas localizadas, con afectación, sobre todo de mejillas. En el periodo neonatal, el principal diagnóstico diferencial se establece con la pustulosis cefálica benigna, mucho más frecuente (20% de neonatos) y de inicio en las primeras semanas de vida, con lesiones pápulo-pustulosas en mejillas, pero sin comedones y que se asocia con la colonización por Malassezia (M. Sympodialis y M. furfur).
El tratamiento del acné infantil es similar al que veremos para el acné vulgar, excluyendo las tetraciclinas orales. Solo de manera excepcional, se ha empleado la isotretinoína oral(13).
Acné excoriado
Aunque es más frecuente en mujeres jóvenes, puede diagnosticarse en la adolescencia en pacientes que manipulan las lesiones, originando erosiones o ulceraciones con riesgo de sobreinfección y cicatriz. Los cuadros más graves pueden esconder trastornos psicológicos de relevancia que requerirán valoración especializada(14).
Acné medicamentoso
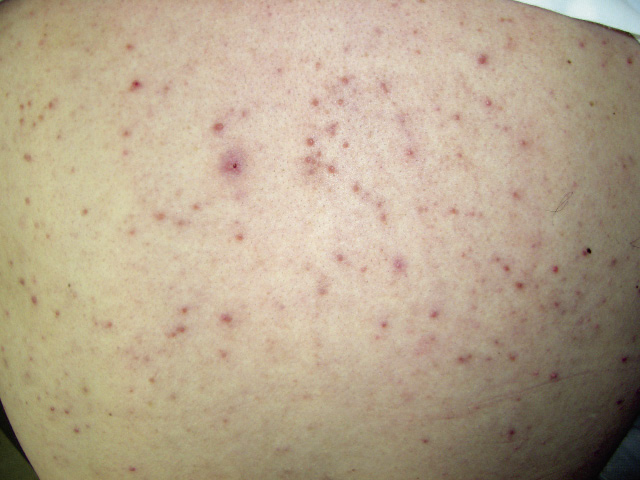
No se trata de un verdadero acné, al tratarse de un proceso monomorfo sin comedones, por lo que se denominan erupciones acneiformes medicamentosas. Su aparición se relaciona cronológicamente con el inicio del tratamiento implicado. Son muchos los fármacos relacionados, los más frecuentes los corticoides (Fig. 3), pero también: antiepilépticos, antituberculosos, litio, vitamina B, compuestos halogenados (yoduros o bromuros) e inhibidores del receptor del factor de crecimiento epidérmico, entre otros.
Figura 3. Acné monomorfo medicamentoso (corticoides orales).
Acné endocrino
El término se reserva para aquellas mujeres que asocian al acné otras manifestaciones de hiperandrogenismo, de los que el síndrome del ovario poliquístico es el cuadro más frecuente. El síndrome SAHA (Seborrea, Acné, Hirsutismo y Alopecia) es un acrónimo de las manifestaciones esenciales de este cuadro de androgenización dermatológica(15). Son necesarios estudios hormonales para su diagnóstico y manejo.
Acné inducido por sustancias tópicas
Incluye distintas formas clínicas, a destacar el acné cosmético, de predominio en mujeres y relacionado con el empleo de cosméticos comedogénicos. También, el lavado excesivo en un intento de mejorar el acné puede agravarlo (acné por detergentes).
Acné mecánico
Hace referencia a la aparición de lesiones de acné en zonas sometidas a fricción prolongada. La irritación continua de la zona superficial del conducto pilosebáceo y la hidratación excesiva de la zona por la oclusión, serían los factores implicados en su aparición. La distribución de las lesiones y el antecedente mecánico permite el diagnóstico. El ejemplo de actualidad sería el acné exacerbado o desencadenado por el uso de las mascarillas de protección(16), curiosamente ya referido en la literatura en Asia en una epidemia previa por coronavirus(17).
Hidrosadenitis supurativa
Es un proceso inflamatorio de curso crónico y recurrente, y de predominio en: axilas, ingles y área anogenital, en ocasiones, asociado a acné inflamatorio grave con el que, como se ha comentado con anterioridad, comparte mecanismos fisiopatogénicos(18). Suele iniciarse en la pubertad, aunque existen casos infantiles y en su etiopatogenia se imbrican factores familiares, endocrinos (obesidad, hiperandrogenismo) e irritación local(18). Se caracteriza por: lesiones comedonianas, pápulas, pústulas, nódulos dolorosos que confluyen en grandes abscesos con sinus de descarga y tendencia a la cicatrización en las áreas antes descritas.
Diagnóstico
El diagnóstico es clínico. El empleo de escalas atendiendo al tipo de lesión predominante y la gravedad orientan el tratamiento.
El diagnóstico del acné es clínico, basado en la presencia de comedones y/o lesiones inflamatorias. La exploración con luz de Wood permite observar la presencia de C. acnes en los comedones, ya que emite una fluorescencia rojo-anaranjada por producción de porfirinas (Fig. 4).
Figura 4. Fluorescencia folicular anaranjada: relación con porfirinas producidas por C acnes. Indican que el paciente no realiza tratamiento o que el microorganismo es resistente.
Solo en caso de sospecha de acné endocrino, se realizarán exploraciones complementarias para descartar hiperandrogenismo.
Además del tipo de lesión predominante y la localización, existen múltiples sistemas para la valoración de la gravedad del acné(19,20), aunque de uso limitado en la práctica diaria. Más sencilla es una clasificación cualitativa, atendiendo al tipo de lesión dominante(1) (Tabla I), que se puede completar según la gravedad (leve, moderado, grave).
Tratamiento
El tratamiento de elección serán productos tópicos combinados que contienen antibióticos, retinoides o peróxido de benzoilo; mientras que, en caso de no respuesta o acné moderado-grave, se pautará tratamiento oral con antibiótico o isotretinoína.
Generalidades
El tratamiento del acné debe comenzar por conocer los antecedentes clínicos y respuesta a otros fármacos que se hayan administrado al paciente, con el fin de diseñar un plan individualizado para obtener la máxima eficacia. La baja adherencia al tratamiento condiciona, en ocasiones, que los resultados no sean los esperados, por lo que resulta primordial explicar e informar sobre algunos de los aspectos más relevantes de este, en concreto, sobre la evolución del proceso, que puede requerir tratamiento durante meses o años.
La mejora del cumplimiento aumenta al utilizar productos tópicos con combinaciones fijas, en lugar de varios productos por separado. Los productos combinados presentan dos ventajas: por una parte, actúan frente a varios factores patogénicos del acné de forma simultánea y, por otra, simplifican el régimen terapéutico. Debemos informar a los pacientes de que la mejoría clínica se consigue, no de forma inmediata, sino cuando llevan 6-8 semanas de tratamiento.
Con el fin de reducir al mínimo la irritación de los tratamientos tópicos, se debe indicar que la aplicación inicial puede ser gradual para mejorar la tolerancia durante las primeras semanas. Debemos instruir al paciente en el uso de cremas hidratantes no comedogénicas, junto con la evitación de productos que contribuyan al desarrollo del acné. La utilización de un jabón suave de lavado diario es aconsejable, mientras que la higiene excesiva puede alterar la barrera cutánea y aumentar el potencial irritativo del tratamiento.
En las revisiones, se debe reforzar el plan terapéutico e indagar en la aparición de posibles desencadenantes o agravantes. En caso de pacientes refractarios al tratamiento, se debería excluir foliculitis por organismos gramnegativos, sobre todo, en pacientes en tratamiento con antibióticos de manera continuada. Respecto a la dieta, como se comentó anteriormente, no es preciso realizar restricciones dietéticas, excepto que el paciente lo relacione con un determinado alimento o en caso de empeoramiento con consumo de lácteos desnatados en abundancia, o alimentos con gran carga en azúcar.
El tratamiento del acné tiene como objetivo principal evitar la aparición de cicatrices, por lo que el tratamiento debe ser lo más precoz posible, con un tratamiento adecuado a la gravedad y extensión. En la tabla II, se muestra un algoritmo terapéutico(1) a seguir en los pacientes con acné.
En líneas generales, se debe evitar el uso de un antibiótico oral o tópico en monoterapia, con el fin de disminuir el riesgo de resistencias bacterianas.
Tratamiento tópico
El tratamiento tópico será pautado en todos los pacientes con acné, en monoterapia en el acné leve y, combinado con tratamiento sistémico, en los casos de acné moderado o grave. Además, tras el tratamiento sistémico, se aplicarán retinoides tópicos de mantenimiento. Se debe insistir al paciente en la aplicación no solo en las lesiones, sino en las zonas susceptibles de presentarlas para evitar su aparición.
Retinoides
Los retinoides tópicos previenen la formación de comedones y lesiones inflamatorias, normalizan la descamación de los queratinocitos y tienen efecto antiinflamatorio. Incluyen: ácido retinoico, isotretinoína, adapaleno, tazaroteno (indicado en nuestro país para el tratamiento de la psoriasis) y, recientemente, trifaroteno. Este último ha sido aprobado en crema al 0,005%, siendo un retinoide de cuarta generación para el tratamiento del acné vulgar en cara y tronco, a partir de 12 años de edad. El trifaroteno se dirige de manera selectiva a los receptores de ácido retinoico gamma (RAR-γ), el más común en la piel(21).
Los retinoides tópicos, además, potencian la penetración de antimicrobianos tópicos asociados, con lo que aumenta la eficacia de estos. Se utilizan en monoterapia para el acné comedoniano y como parte de una terapia combinada para el acné leve-moderado pápulo-pustuloso(22). Consiguen un 40-70% de reducción de los comedones y de las lesiones inflamatorias(23). También se recomiendan como tratamiento de mantenimiento para prevenir recurrencias. Se usan distintas concentraciones, dependiendo de la gravedad y tolerancia clínica, en cremas acuosas o geles. Se recomienda comenzar con concentraciones bajas o tiempos de aplicación cortos, e ir aumentando progresivamente según tolerancia.
Los efectos secundarios más frecuentes son: la dermatitis irritativa y la fotosensibilidad. En un 20% de los pacientes, se puede producir un incremento transitorio de las lesiones inflamatorias. Está contraindicado en el embarazo por sus propiedades teratogénicas demostradas en la administración oral.
Peróxido de benzoilo
Es un agente antimicrobiano con actividad antiinflamatoria y comedolítica, siendo su acción principal la neutralización de C. acnes en los folículos pilosos, por lo que consigue un efecto bacteriostático y posiblemente bactericida, similar a los antibióticos tópicos y sin asociarse a resistencias antimicrobianas. Está comercializado en distintas concentraciones (desde 2,5% a 10%) y formas galénicas (cremas, geles, limpiadores), solo o en asociación a otros principios activos.
Sus principales efectos secundarios son irritativos, además de decolorar la ropa o el pelo oscuro. La tolerancia aumenta si se aplica no inmediatamente tras el lavado, sino minutos después. Puede ser utilizado durante el embarazo y lactancia.
Antibióticos tópicos
Presentan acción antibacteriana inhibiendo el crecimiento y la actividad de C. acnes y efecto anti-inflamatorio directo e indirecto. Se utilizan como parte de tratamientos combinados para el acné pápulo-pustuloso leve-moderado.
Los más frecuentemente utilizados son la clindamicina y la eritromicina, a concentraciones del 1-4%. La nadifloxacina al 1% es una quinolona tópica que parece tener además una cierta acción antiandrogénica in vitro, además de inhibir la activación de las células T y los queratinocitos.
No se recomienda el uso en monoterapia, debido a la posible resistencia a antibióticos y su inicio de acción más lento. En el caso de los macrólidos, han sido notificados en algunos países resistencias mayores del 50% de cepas de C. acnes(24). Por ello, deben suspenderse cuando se aprecie mejoría y, en caso de ineficacia a las 6 u 8 semanas, considerar otro tratamiento. La combinación del antibiótico tópico con retinoide o peróxido de benzoilo tópicos reduce la posibilidad de resistencias(22).
Los efectos secundarios son menos frecuentes en comparación con los antibióticos orales y, en general, leves y locales (prurito, xerosis). La colitis pseudomembranosa es una complicación rara asociada a la clindamicina tópica. La nadifloxacina no debe emplearse en menores de 14 años, al ser una fluoroquinolona.
Ácido azelaico
El ácido azelaico es un ácido dicarboxilico que presenta actividad antimicrobiana y anticomedogénica(25). Se utiliza para acné comedoniano e inflamatorio. Está disponible al 20% en crema y 15% en gel, y su principal efecto secundario es una leve irritación. Puede ser utilizado en el embarazo y lactancia.
Otros tratamientos tópicos
El ácido salicílico se utiliza como comedolítico y antibacteriano. Se utiliza en diversas presentaciones galénicas al 0,5-2%, en formas no inflamatorias, siendo menos efectivo que los retinoides tópicos. Sus principales efectos secundarios son: el eritema y la descamación.
Los α-hidroxiácidos se emplean en las formas comedonianas a diversas concentraciones y, en general, con buena tolerancia. El más empleado es el ácido glicólico, con el que existen presentaciones con tretinoína y clindamicina tópica.
La niacinamida es la forma activa de la vitamina B3, con propiedades antiinflamatorias. Se ha empleado al 4% en gel hidroalcohólico, en el tratamiento del acné leve.
Tratamiento combinado
Se recomiendan combinaciones con retinoides, como primera línea de tratamiento, para el acné leve-moderado y pápulo-pustuloso. Las combinaciones con varias clases terapéuticas permiten combatir los múltiples factores patogénicos del acné. Por otro lado, la combinación de antibióticos con peróxido de benzoilo permite disminuir la posibilidad de resistencias bacterianas. Las combinaciones a dosis fijas comercializadas incluyen las siguientes:
• Adapaleno al 0,1% más peróxido de benzoilo al 5%, de aplicación diaria en forma de gel.
• Clindamicina al 1% más peróxido de benzoilo al 5% en gel, de mayor eficacia que ambos productos por separado.
• Tretinoína al 0,025% más clindamicina al 1% en gel.
• Tretinoína al 0,02% más ácido glicólico al 4%, más clindamicina al 0,8% en gel.
Tratamiento sistémico
Indicado en pacientes con acné moderado-grave o ante falta de respuesta a tratamiento tópico en acné leve o leve-moderado. También en casos de afectación extensa.
Tratamiento hormonal
La mayoría de anticonceptivos combinados (estrógeno + progestágeno) tienen la capacidad de mejorar el acné y el hirsutismo en mayor o menor medida, por lo que resultan de utilidad en la paciente con hiperandrogenismo, pero también es un tratamiento eficaz en mujeres con acné, independientemente de las concentraciones de andrógenos en sangre. Los anticonceptivos mejoran: seborrea, alopecia androgénica, síndrome SAHA y acné de inicio tardío, además de regular las alteraciones menstruales. Su principal objetivo es contrarrestar el efecto de los andrógenos en las glándulas sebáceas.
Sus principales indicaciones en pacientes con acné son: el fracaso del tratamiento antibiótico, cuando la isotretinoína oral está contraindicada o es inapropiada, y en caso de que, además del acné, sea necesario el control del ciclo menstrual o como método anticonceptivo. Parece obtenerse mejor resultado, aun con niveles de andrógenos séricos normales, en mujeres con lesiones inflamatorias de predominio en mitad inferior de cara y cuello que, con frecuencia, presentan exacerbaciones premenstruales de su acné.
La trombosis es uno de los efectos secundarios más graves de los anticonceptivos orales y depende, sobre todo de los estrógenos empleados y su dosis. Con el fin de disminuir este efecto secundario, el anticonceptivo oral de elección debería ser el que combinara 30 µg o menos de etinilestradiol (estrógeno) con gestágeno. Si nuestra finalidad es el tratamiento de signos de androgenización, los anticonceptivos orales de elección serían aquellos con progestágenos de efecto antiandrogénico: acetato de ciproterona, acetato de clormadinona, drospirenona, dienogest y acetato de nomegestrol(26). Según un metaanálisis, encontraron que el acetato de ciproterona y la drospirenona son los progestágenos más efectivos en el tratamiento del acné(27). La respuesta se observa a partir del tercer mes de tratamiento, que debe prolongarse alrededor de un año en ausencia de efectos secundarios, con riesgo de recidiva al suspender, por lo que se asocian a otros tratamientos.
Antibióticos orales
Utilizados en el acné inflamatorio moderado-grave. Producen una acción antiinflamatoria a través de la inhibición del crecimiento de C. acnes, además de reducir la cantidad de ácidos grasos libres y, de ese modo, su efecto irritante. Los más empleados son: tetraciclinas orales (doxiciclina, minociclina) y macrólidos (eritromicina, azitromicina y josamicina). La doxiciclina es el más utilizado, a dosis de 50-100 mg al día, siendo el efecto secundario más frecuente la fotosensibilidad. En general, son bien tolerados y los efectos secundarios graves son poco frecuentes. Las tetraciclinas no deben usarse en menores de 8 años, por sus efectos sobre el esqueleto en desarrollo y la dentición.
Los tratamientos suelen mantenerse, al menos, mes y medio, porque al igual que con otros tratamientos, su efecto clínico tarda semanas en apreciarse, disminuyendo la dosis o suspendiendo el tratamiento una vez que disminuye la aparición de lesiones inflamatorias, habitualmente a los 3 meses.
Se debe evitar pautarlos en monoterapia, asociando retinoides tópicos o peróxido de benzoilo, si es necesario: repetir tratamiento, emplear el mismo antibiótico si fue eficaz, y evitar el empleo simultáneo de antibióticos tópicos y orales, para no favorecer la aparición de resistencias.
Isotretinoína oral
El ácido 13-cis-retinoico de la vitamina A o isotretinoína está indicado en el acné nódulo-quístico grave, refractario a otros tratamientos o que puede dar lugar a cicatrices. Constituye el pilar terapéutico del acné grave, pero también en el acné que determina un impacto importante en la calidad de vida del paciente: acné inflamatorio resistente a tratamiento convencional y formas crónicas de tendencia recidivante, además de la foliculitis por gram negativos, piodermia facial y formas graves de rosácea.
Actúa sobre todos los factores involucrados en la fisiopatogenia del acné.
Se administra habitualmente a dosis de 0,5-0,6 mg/kg al día (desde 0,1 a 2 mg/kg/día), manteniendo el tratamiento hasta alcanzar una dosis total de 120 a 150 mg/kg, para reducir la posibilidad de recidivas. Las dosis pueden modificarse según la respuesta clínica y los efectos secundarios. Debe tomarse con las comidas para favorecer su absorción. Las pautas de isotretinoína a dosis bajas (0,25-0,4 mg/kg/día) son eficaces, con menos efectos secundarios, pero con mayor índice de recidivas(28).
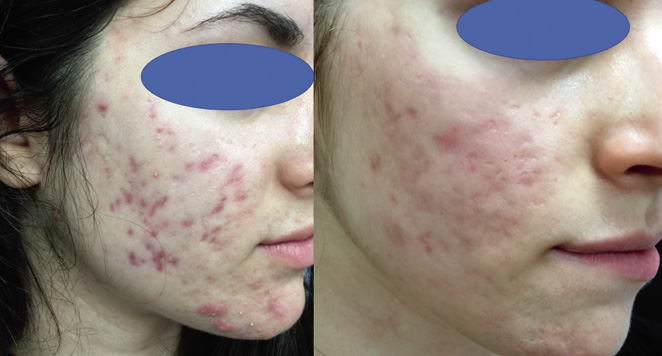
La respuesta clínica es excelente (Fig. 5), respondiendo la mayoría de los casos a un solo ciclo de unos 6 meses, aunque, en general, los resultados no son evidentes hasta 1-2 meses después de iniciado el tratamiento, período en el que incluso se puede observar una cierta exacerbación.
Figura 5. Acné inflamatorio profundo: antes y después de tratamiento con isotretinoino.
Los efectos secundarios dependen de la dosis administrada y, en general, son similares a los de la hipervitaminosis A. Casi todos los pacientes presentan queilitis y, más del 50%, xerosis cutánea y de mucosas. Puede aparecer: xeroftalmía, alteración de la visión nocturna, conjuntivitis, queratitis, cefalea y epistaxis. Las mialgias pueden afectar al 15% de los pacientes, siendo las manifestaciones musculoesqueléticas más frecuentes. Raramente, aparece hiperostosis u osteoporosis a largo plazo, por lo que no están indicados estudios radiológicos en tratamientos estándar. Excepcionalmente, ha sido descrita asociación con enfermedad inflamatoria intestinal, sin encontrarse, hasta el momento actual, aumento de riesgo en pacientes tratados con isotretinoína(29). La relación con diabetes ha sido estudiada, encontrándose que el tratamiento con isotretinoína aumenta significativamente el nivel de adiponectina sérica, pero no altera el estado de resistencia a la insulina en pacientes con acné(30). Está contraindicada su administración concomitante con tetraciclinas, por el aumento de riesgo de hipertensión intracraneal benigna.
Los síntomas digestivos son infrecuentes. Más frecuente es la elevación de transaminasas que puede aparecer en el 15% de los casos. Además, pueden aumentar los triglicéridos hasta en el 25% de pacientes, sobre todo, en el primer mes, y que suelen descender al disminuir la dosis. Una elevación por encima de los 700-800 mg/dl de triglicéridos es criterio de suspensión del tratamiento. En la analítica podemos encontrar: anemia, leucopenia, trombocitosis o trombopenia, y elevación de la VSG.
Se han descrito, como efectos secundarios: mayor riesgo de depresión, suicidio, psicosis y conductas agresivas y violentas, aunque no está clara la relación de causalidad ni el mecanismo de acción. Se ha descrito una prevalencia de depresión del 1-11% en pacientes que recibían isotretinoína, cifra similar a la observada en pacientes que recibían tratamiento antibiótico oral, por lo que no se puede establecer como causa(31). Pese a esto, la mayoría de pacientes experimentan mejoría en las repercusiones psicosociales relacionadas con el acné, una vez comenzado el tratamiento. En cualquier caso, es importante que el paciente y su familia conozcan estos datos, además de identificar pacientes de riesgo y la posible aparición de cualquier síntoma relacionado. En caso de cefalea intensa, alteración de la visión nocturna o manifestaciones psiquiátricas, se debe suspender el tratamiento.
La isotretinoina es teratogénica, produciéndose su máximo efecto en la tercera semana de gestación, por lo que las mujeres en edad fértil no deben comenzar el tratamiento hasta tener una prueba de embarazo negativa, que deberá repetirse con periodicidad mensual; es fundamental recomendar medidas de contracepción desde 1 mes antes hasta 1 mes después de terminado el tratamiento. Se debe informar a las pacientes de manera adecuada y se cumplimentará el consiguiente documento de consentimiento informado.
Se debe educar al paciente acerca de los efectos terapéuticos de la isotretinoína y enseñarles a controlar o prevenir los efectos secundarios (hidratación adecuada, lágrimas artificiales para controlar la sequedad ocular y nasal, evitar irritantes, no tomar bebidas alcohólicas, fotoprotección, no donar sangre durante el tratamiento…).
La recurrencia de acné no es infrecuente, en la mayoría de pacientes con buena respuesta a terapia convencional, pero en algún caso, hay que indicar un nuevo ciclo de tratamiento con isotretinoína. Suele observarse en el primer año después del tratamiento, y es poco frecuente pasados 3 años. Los factores asociados a riesgo de recidiva incluyen: una dosis diaria baja de isotretinoína (0,1-0,5 mg/kg) o no alcanzar una determinada dosis total (120-150 mg/kg), acné grave o prolongado, mujeres de más de 25 años al inicio de tratamiento, alteraciones endocrinas, pacientes de menos de 16 años y el acné en tronco. El tratamiento de mantenimiento con retinoides tópicos puede disminuir las recidivas al evitar la formación de microcomedones.
El protocolo a realizar previo a pautar el tratamiento, incluye: hemograma y pruebas de función hepática, niveles de triglicéridos y test de embarazo en orina en el caso de mujeres. El siguiente control, función hepática y perfil lipídico, se realiza al mes; si todo está correcto, no es necesario repetirlos, siempre que nos encontremos ante un paciente con dosis habituales y sin otra patología de base(32-33).
Como conclusión, se puede decir que la isotretinoína es una medicación eficaz, que puede conseguir la “curación” definitiva en un alto porcentaje de casos, de cómoda posología y conocida dosificación, y con efectos secundarios controlables y, en general, bien tolerados.
Otros tratamientos
Fototerapia
La fototerapia se dirige frente al C. acnes, productor de porfirinas, sobre todo, la coproporfirina III. Estas porfirinas pueden activarse con luz, con determinadas longitudes de onda (luz azul a 415 nm y mixta azul-roja a 415, y 660 nm), produciendo un efecto fotodinámico capaz de destruir estas bacterias. Se ha empleado en formas leves o moderadas de acné inflamatorio, con respuesta variable.
Terapia fotodinámica
La combinación de ácido aminolevulínico o metilaminolevulinato tópico, metabolizados a protoporfirina IX en la unidad pilosebácea, potente fotosensibilizador, y la posterior activación por una fuente de luz con determinada longitud de onda, produciría: reducción de la secreción sebácea, destrucción del C. acnes e incluso disminución de la hiperqueratinización ductal.
Luz pulsada intensa y láser
Se ha empleado el láser de colorante pulsado a 585 nm, el neodimio:YAG de 1.320 nm y el de diodo de 1.450 nm en el acné inflamatorio, pero con mejoría transitoria, lo que junto con las molestias que genera, hace que tenga un rendimiento limitado.
Zinc
No mejora los comedones, pero muestra cierta eficacia en el tratamiento del acné inflamatorio. Su acción se debe a: inhibición de la quimiotaxis de los neutrófilos, inhibición de la 5α-reductasa y factor de necrosis tumoral. Se ha indicado vía oral (200 mg/día, administrado fuera de las comidas). Sus principales efectos secundarios son gastrointestinales (náuseas, vómitos, epigastralgias).
Corticoides
Su empleo se asocia a la aparición de lesiones de acné (acné medicamentoso corticoideo), sin embargo, pueden indicarse en ciertos casos. Así, en formas inflamatorias graves, susceptibles de exacerbarse al inicio del tratamiento con isotretinoína, una pauta corta de corticoides orales reduce de manera rápida el número de lesiones y el riesgo de exacerbación de las mismas con el retinoide. Del mismo modo, la inyección intralesional de corticoides puede ser útil en lesiones inflamatorias de gran tamaño y aparición reciente.
Tratamiento adyuvante
Extracción de comedones
Mediante esta técnica se consigue una mejoría inmediata, que ha de mantenerse con los retinoides tópicos que evitan la formación de nuevos microcomedones. Los macrocomedones son una causa de fracaso terapéutico y no suelen responder a tratamiento con retinoides tópicos u orales; de ahí, la necesidad de eliminarlos.
Quimioexfoliación (“peelings químicos”)
Se indica, una vez controlado el acné, para el tratamiento de las cicatrices superficiales o hiperpigmentaciones residuales. Se emplean: α-hidroxiácidos (especialmente el ácido glicólico), ácido tricloroacético o ácido salicílico.
Crioterapia
Con nitrógeno líquido y aplicadores abiertos (espray) se ha utilizado sobre todo, en las lesiones cicatriciales.
Cirugía
La cirugía se realiza en caso de lesiones cicatriciales. Incluirían: extirpación de cicatrices deprimidas con “sacabocados” y sutura (“técnica de elevación”), dermoabrasión clásica, empleo de material de relleno en cicatrices profundas de base no fibrótica o laserterapia.
Función del pediatra de Atención Primaria
La mayoría de los pacientes con acné se pueden manejar en Atención Primaria. Destacar para un correcto tratamiento: inicio precoz y adecuado al tipo de acné, empleo de tratamientos combinados, nunca antibióticos en monoterapia ni asociar antibióticos tópicos y orales y, en el seguimiento, reforzar el plan terapéutico y valorar la respuesta y tolerancia al tratamiento. La derivación al dermatólogo se plantearía en los siguientes casos:
• Formas graves de acné.
• Formas moderadas sin respuesta a tratamiento pautado, tópico y/o oral.
• Pacientes con importante repercusión psico-social de la enfermedad.
• Sospecha de trastorno endocrino asociado.
• Aunque poco frecuente, diagnóstico diferencial con otros procesos.
• Por último, siempre que se considere el tratamiento con isotretinoína, medicamento que requiere la prescripción por especialista y visado de inspección. En estos casos, el seguimiento se realizará de manera coordinada con el especialista.
Bibliografía
Los asteriscos muestran el interés del artículo a juicio de los autores.
1.*** Zaenglein AL, Pathy AL, Schlosser BJ, Alikhan A, Baldwin HE, Berson DS, et al. Guidelines of care for the management of acne vulgaris. J Am Acad Dermatol. 2016; 74: 945-73.
2. Guerra A. Estudio epidemiológico descriptivo transversal sobre la prevalencia del acné en la población adolescente española. Act Dermatol. 2001; 11: 1-6.
3. Heng AHS, Chew FT. Systematic review of the epidemiology of acne vulgaris. Sci Rep. 2020; 10: 5754.
4. Lichtenberger R, Simpson MA, Smith C, Barker J, Navarini AA. Genetic architecture of acne vulgaris. J Eur Acad Dermatol Venereol. 2017; 31: 1978-90.
5. González-Cantero A, Arias-Santiago S, Buendía-Eisman A, Molina -Leyva A, Gilaberte Y, Fernández-Crehuet P, et al. ¿Existe variación en los diagnósticos dermatológicos entre la temporada de frío vs calor? Un subanálisis del estudio DIADERM (España 2016). Actas Dermosifiliogr. 2019; 110: 734-43.
6. Zaenglein AL. Acne vulgaris. N Engl J Med. 2018; 379: 1343-52.
7. Scholz CF, Kilian M. The natural history of cutaneous propionibacteria, and reclassification of selected species within the genus Propionibacterium to the proposed novel genera Acidipropionibacterium gen.nov., Cutibacterium gen.nov. and Propionibacterium gen.nov. Int J Syst Evol Microbiol. 2016; 66: 4422-32.
8.*** Dréno B, Pécastaings S, Corvec S, Veraldi S, Kharmari A, Roques C. Cutibacterium acnes (Propionibacterium acnes) and acne vulgaris: a brief look at the latest updates. J Eur Acad Dermato Venereol. 2018; 32: 5-14.
9. Pécastaings S, Roques C, Nocera Th, Peraud C, Mengeaud V, Khamari A, et al. Characterisation of Cutibacterium acnes phylotypes in acne and in vivo exploratory evaluation of Myrtacine. J Eur Acad Dermatol Venereol. 2018; 32: 15-23.
10. Claudel JP, Auffret N, Leccia MT, Poli F, Dréno B. Acne and nutrition: hypothesis, myths and facts. J Eur Acad Dermatol. 2018: 32: 1631-7.
11. Dréno B, Bettoli V, Araviiskaia E, Sánchez Viera M, Bouloc A. The influence of exposome on acne. J Eur Acad Dermatol. 2018; 32: 812-9.
12. Bocquet-Trémoureux S, Corvec S, Khammari A, Daqniele MA, Boisrobert A, Drenó B. Acne Fulminans and Cutibacterium acnes phylotypes. J Eur Acad Dermatol. 2020; 34: 827-33.
13. Miller IM Echeverria B, Torrelo A, Jemec GB. Infantile acne treated with oral isotretinoin. Pediatr Dermatol. 2013; 30: 513-18.
14. Anzengruber F, Ruhwinkel K, Ghosh A, Klaghofer R, Lang UE, Navarini AA. Wide range of age of onset and low referral rates to psychiatry in a large cohort of acne excoriée at a Swiss tertiary hospital. J Dermatol Treat. 2018; 29: 277-80.
15. Orfanos CE, Adler YD, Zouboulis CC. The SAHA syndrome. Horm Res. 2000; 54: 251-8.
16. Han C, Shi J, Chen Y, Zhang Z. Increased flare of acne caused by long-time mask wearing during COVID-19 pandemic among general population. Dermatol Ther. 2020; 29: e13704.
17. Tan KT, Greaves MW. N95 acne. Int J Dermatol. 2004; 43: 522-3.
18. Bandera A, de Lucas R. Aspectos epidemiológicos, clínicos y terapéuticos en situaciones especiales: hidradenitis supurativa infantil. Actas Dermosifiliogr. 2016; 107: 51-60.
19. Puig L, Guerra-Tapia A, Conejo-Mir J, Toribio J, Berasategui C, Zsolt I. Validation of the Spanish Acne Severity Scale (Escala de Gravedad del Acné Española – EGAE). Eur J Dermatol. 2013; 23: 233-40.
20. 0’Brien SC, Lewis JB, Cunlife WJ. The Leeds revised acne grading system. J Dermatol Treat. 1998; 9: 215-20.
21. Scott LJ. Trifarotene: First Approval. Drugs. 2019; 79: 1905-9
22. Thiboutot D, Gollnick H, Bettoli V, Dréno B, Kang S, Leyden JJ, et al. Global Alliance to Improve Outcomes in Acne. New insights into the management of acne: an update from the Global Alliance to Improve Outcomes in Acne group. J Am Acad Dermatol. 2009; 60: S1-50.
23. Haider A, Shaw JC. Treatment of acne vulgaris. JAMA. 2004; 292: 726-35.
24. Walsh TR, Efthimiou J, Dréno B. Systematic review of antibiotic resistance in acne: an increasing topical and oral threat. Lancet Infect Dis. 2016; 16: e23-33.
25. Williams HC, Dellavalle RP, Garner S. Acne vulgaris. Lancet. 2012; 379: 361-72.
26. Requena C, Llombart B. Oral Contraceptives in Dermatology. Actas Dermosifiliogr. 2020; 111: 351-6.
27. Arowojolu AO, Gallo MF, López LM, Grimes DA. Combined oral contraceptive pills for treatment of acne. Cochrane Database Syst Rev. 2012; 7: CD004425.
28. Lee JW, Yoo KH, Park KY, Han TY, Li K, Seo SJ, et al. Effectiveness of conventional, low-dose and intermittent oral isotretinoin in the treatment of acne: a randomized, controlled comparative study. Br J Dermatol. 2011; 164: 1369-75.
29. Lee SY, Jamal MM, Nguyen ET, Bechtold ML, Nguyen DL. Does exposure to isotretinoin increase the risk for the development of inflammatory bowel disease? A meta-analysis. Eur J Gastroenterol Hepatol. 2016; 28: 210-6.
30. Sai TY, Liu HW, Chao YC, Huang YC. Effects of isotretinoin on glucose metabolism in patients with acne: A systematic review and meta-analysis. J Dtsch Dermatol Ges. 2020; 18: 539-45.
31. Huang YC, Cheng YC. Isotretinoin treatment for acne and risk of depression: A systematic review and meta-analysis. J Am Acad Dermatol. 2017; 76: 1068-76.e9.
32. Lee YH, Scharnitz TP, Muscat J, Chen A, Gupta-Elera G, Kirby JS. Laboratory Monitoring during Isotretinoin Therapy for Acne: A Systematic Review and Meta-analysis. JAMA Dermatol. 2016; 152: 35-44.
33. Barbieri JS, Shin DB, Wang S, Margolis DJ, Takeshita J. The clinical utility of laboratory monitoring during isotretinoin therapy for acne and changes to monitoring practices over time. J Am Acad Dermatol. 2020; 82: 72-9.
34. de Lucas Laguna R. Acné. Pediatr Integral. 2016; XX(4): 227-33.
Bibliografía recomendada
– Zaenglein AL, Pathy AL, Schlosser BJ, Alikhan A, Baldwin HE, Berson DS, et al. Guidelines of care for the management of acne vulgaris. J Am Acad Dermatol. 2016; 74: 945-73.
Interesante artículo en el que se describen las recomendaciones actuales en el manejo del acné. Destacan la importancia del retinoide tópico en todos los pacientes con acné leve-moderado, combinado bien con peróxido de benzoilo o antibiótico tópico, evitando siempre este último en monoterapia, con el fin de disminuir el riesgo de resistencias bacterianas. Para acné moderado-severo, se debería añadir el tratamiento antibiótico oral, o en caso de falta de respuesta a este, iniciar isotretinoína oral en monoterapia.
– Dréno B, Pécastaings S, Corvec S, Veraldi S, Kharmari A, Roques C. Cutibacterium acnes (Propionibacterium acnes) and acne vulgaris: a brief look at the latest updates. J Eur Acad Dermato Venereol. 2018; 32: 5-14.
La bacteria Cutibacterium acnes (anteriormente conocida como Propionibacterium acnes) forma parte del mantenimiento de una piel sana, sin embargo, también puede actuar como patógeno oportunista en la aparición de acné vulgar. Las novedades en la etiopatogenia del acné sitúan a C. acnes en una situación diferente a la que se pensaba previamente. La proliferación de C. acnes no actuaría como desencadenante, ya que los pacientes con acné no albergan más C. acnes en los folículos que los individuos normales. En cambio, la pérdida de la diversidad microbiana de la piel junto con la activación de la inmunidad innata, podría conducir a esta condición inflamatoria crónica.
| Caso clínico |
|
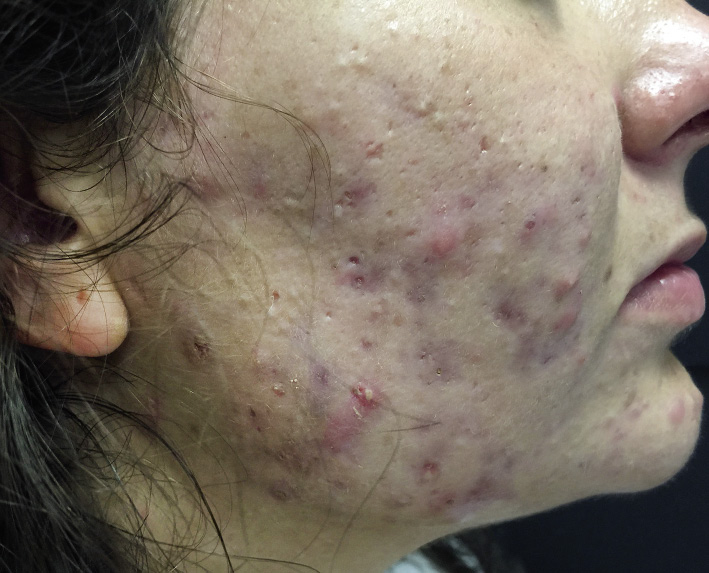
Paciente mujer de 17 años, sin antecedentes de interés. Lesiones faciales de años de evolución, que han experimentado agravamiento los últimos meses. Diagnosticada de acné, ha recibido tratamiento con doxiciclina en monoterapia y diversos tratamientos tópicos con posterioridad, con escasa respuesta. Menarquia a los 11 años; asocia irregularidad menstrual. A la exploración: comedones abiertos y cerrados, pápulas, pústulas y nódulos en mejillas y, en menor medida, frente; seborrea, hirsutismo en las áreas exploradas (puntuación 10 escala Ferriman / Gallwey).
|






 Acne
Acne 