 |
| Temas de FC |
A. Martínez-Roig*, F.A. Moraga-Llop**
*Consultor del Servicio de Pediatría del Hospital del Mar – Parc de Salut Mar y del Hospital HM Nens, Barcelona. **Pediatra. Vicepresidente primero de la Asociación Española de Vacunología, Barcelona
| Resumen
Las infecciones cutáneas víricas son una de las causas más frecuentes de consulta en dermatología pediátrica. Los agentes más habituales son: virus herpes simple, virus varicela-zóster, virus del papiloma humano y poxvirus del molusco contagioso. Las formas clínicas de presentación varían según el agente etiológico: gingivoestomatitis, herpes cutáneo-labial, panadizo herpético, herpes genital, eccema herpeticum y herpes gladiatorum en las infecciones por el virus del herpes simple; herpes zóster por el virus varicela-zóster; verrugas planas, vulgares y plantares, y condilomas acuminados, por el virus del papiloma humano; y el molusco contagioso. El curso de las infecciones es generalmente bueno y autolimitado en los pacientes inmunocompetentes. El tratamiento antivírico sistémico se utiliza en las formas graves de las infecciones por virus herpes simple y de la varicela-zóster. El tratamiento tópico se debe valorar en las verrugas y el molusco contagioso. |
| Abstract
Viral skin infections are one of the most frequent causes of consultation in paediatric dermatology. The most common agents are herpes simplex virus, varicella-zoster virus, human papilloma virus and molluscum poxvirus. The clinical forms of presentation vary according to the aetiological agent: gingivostomatitis, cutaneous-labial herpes, herpetic whitlow, genital herpes, eczema herpeticum and herpes gladiatorum in herpes simplex virus infections; herpes zoster by varicella-zoster virus; flat, vulgar and plantar warts and condyloma acuminatum by human papillomavirus; and molluscum contagiosum. The course of infections is usually optimal and self-limiting in immunocompetent patients. Systemic antiviral treatment is used in severe forms of herpes simplex and varicella-zoster virus infections. Topical treatment should be assessed in warts and molluscum contagiosum. |
Palabras clave: Infección cutánea vírica; Virus del herpes simple; Virus varicela-zóster; Verrugas; Molusco contagioso.
Key words: Viral skin infection; Herpes simplex virus; Varicella-zoster virus; Warts; Molluscum contagiosum.
Pediatr Integral 2021; XXV (3): 129 – 139
Infecciones cutáneas de etiología vírica
Las infecciones cutáneas víricas pueden presentar formas clínicas muy variadas. A diferencia de las bacterianas, no existe afectación de las capas profundas de la piel, si bien, algunos virus presentan afinidad por otros tejidos. En esta revisión, se van a comentar únicamente las que son consecuencia directa de una infección de la piel o de las mucosas, es decir, las consideradas infecciones localizadas.
Infecciones por el virus herpes simple
Etiología
Los virus herpes de tipo 1 (VHS1) y de tipo 2 (VHS2) pertenecen a la familia Herpesviridae e infectan primariamente la epidermis o las mucosas para replicarse. Se caracterizan por presentar un fenómeno de latencia, al establecerse en los ganglios sensitivos (trigémino o dorsales) para más tarde reactivarse por una enfermedad intercurrente o por la menstruación.
La transmisión de la infección es por contacto directo con piel o mucosas, o a través de secreciones. El virus se inactiva a temperatura ambiente. Es muy poco probable su transmisión mediante aerosoles y fómites.
El VHS1 puede producir fiebre y manifestaciones clínicas generales, lo que se conoce como primoinfección herpética. Afecta a la parte alta del tronco y suele ser la causa del 95% de los casos pediátricos. Suele aparecer en los primeros 10 años de vida, en general sin diferencias por sexo. Las recurrencias se presentan aproximadamente en un tercio de la población.
El VHS2 suele transmitirse por contacto sexual, y la localización genital con frecuencia es la forma primaria de infección del adolescente, si bien, con los años, aumenta la presencia del VHS1 en el área genital. Las recurrencias en el área genital acostumbran a ser más frecuentes por el VHS2.
Ambos tipos de virus presentan afinidad por el tejido neuronal, por el cual pueden propagarse. El periodo de incubación es de 2 días a 2 semanas. La contagiosidad en la primoinfección dura aproximadamente 8 días y, en las formas recurrentes, unos 3-4 días.
Manifestaciones clínicas
La gran mayoría de las infecciones fuera del periodo neonatal son asintomáticas. Entre 3 y 7 días después de la exposición, aparecen las manifestaciones clínicas en los casos sintomáticos. La principal característica clínica de la lesión herpética es la agrupación de las lesiones vesiculares, de 1-2 mm, sobre una base eritematosa. La evolución va a depender de si se encuentran en una mucosa o en la piel. Cuando están en las mucosas suelen perder la parte superior y se unen formando pequeñas úlceras. En la piel evolucionan hacia una pústula, una erosión o una costra. La unión de varias vesículas puede formar una pequeña ampolla o ulceración superficial, según mantengan la cobertura o la pierdan(1).
Las diferentes localizaciones de la infección herpética presentan peculiaridades clínicas, tal como se expone a continuación.
Gingivoestomatitis
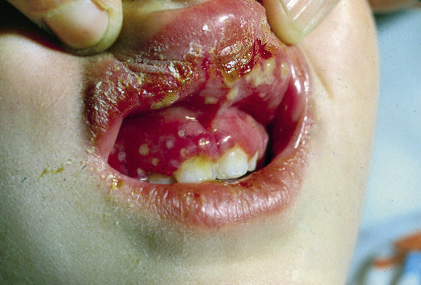
Aparecen vesículas en las encías y en la cara interna del labio, así como en la zona lateral e interna. La mucosa se encuentra inflamada y eritematosa (Fig. 1).
Figura 1. Múltiples aftas en la mucosa gingival y bucal, que están muy enrojecidas. Erosiones labiales con costras.
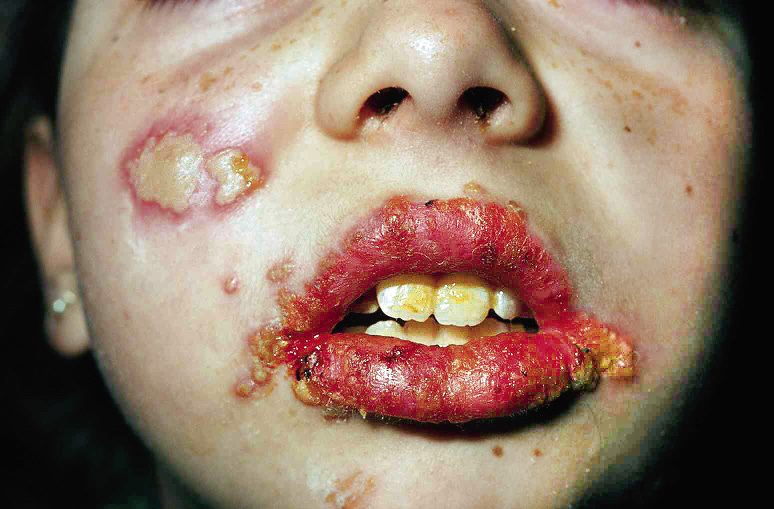
La confluencia de las vesículas produce aftas molestas, sangrantes y que dificultan la alimentación. Las úlceras aparecen en la mucosa bucal, la lengua, las encías y la piel peribucal (Fig. 2).
Figura 2. Estomatitis herpética con numerosas lesiones satélite de tamaño diferente en la piel de la cara.
Se acompaña de sialorrea, halitosis y adenopatías regionales, que pueden llevar a rigidez nucal y afectación general, con rechazo del alimento. Cursa con fiebre, que suele durar entre 8 y 10 días. La resolución completa de las lesiones se produce en 1-2 semanas(2).
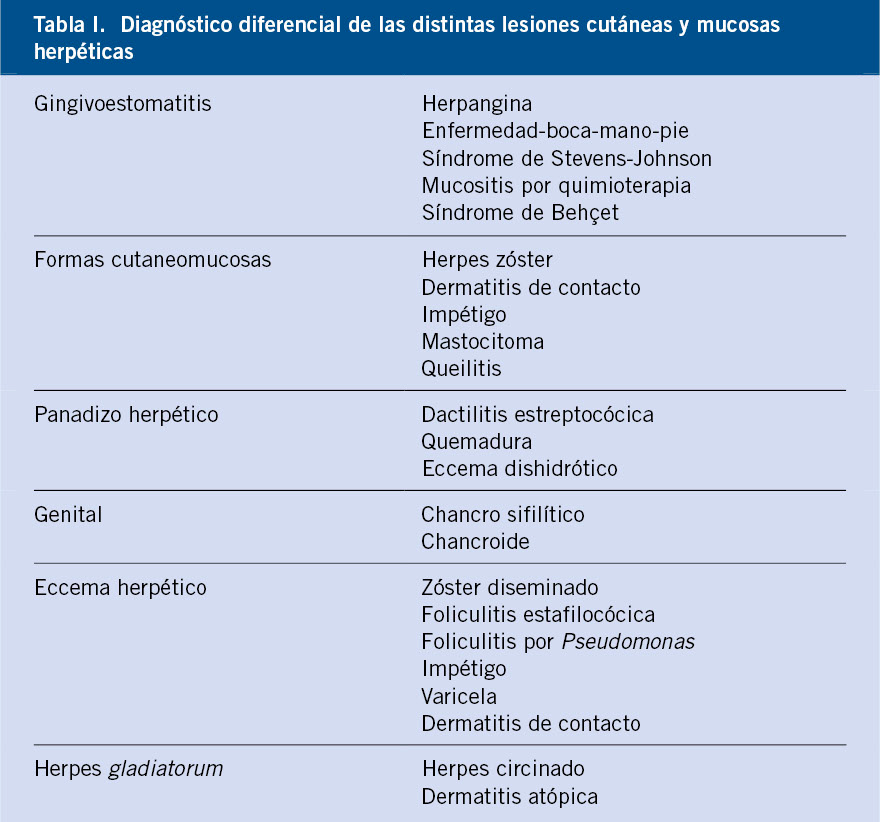
El diagnóstico diferencial (Tabla I) debe establecerse con: a) herpangina (lesiones agrupadas en el paladar, la úvula y los pilares anteriores, sin afectación del resto de la mucosa bucal ni de los labios); b) enfermedad boca-mano-pie (en su fase inicial, las lesiones pueden ser exclusivamente bucales, pero no están agrupadas ni la mucosa lingual y bucal está inflamada); c) síndrome de Stevens-Johnson (con ulceraciones en diferentes mucosas que se añaden a las características lesiones cutáneas del herpes en diana); d) mucositis por quimioterapia (presenta diferentes grados, pero con el antecedente de quimioterapia); y e) síndrome de Behçet (suele aparecer a partir de los 10 años y se inicia con eritema que evoluciona a úlceras, pero sin componente inflamatorio general de las mucosas).
Herpes cutáneo-labial
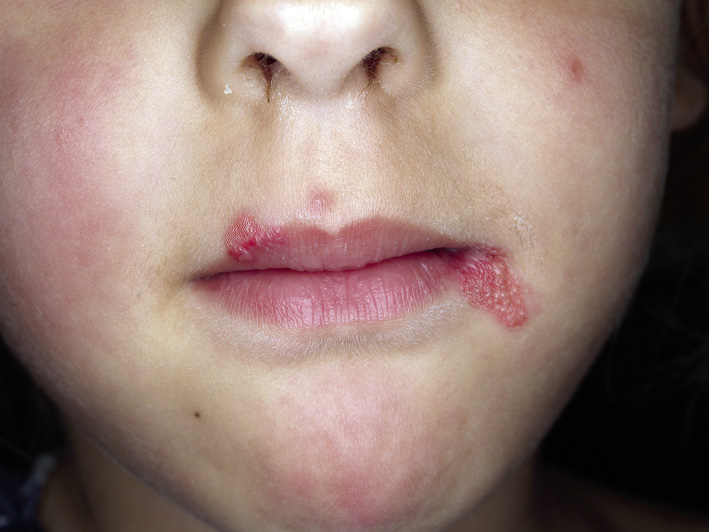
Se caracteriza por presentar una base eritematosa con agrupación de vesículas que producen quemazón, prurito e incluso un ligero dolor en las fases iniciales. La localización peribucal o labial (Fig. 3) es la más frecuente y conocida; representa la clásica «calentura» y es la localización más frecuente de las formas recidivantes.
Figura 3. Herpes simple localizado en el labio superior y en la comisura labial.
Suele ser único, pero puede presentarse en varias ubicaciones (Fig. 4), habitualmente en pacientes inmunodeprimidos. En las formas recurrentes suele haber unos pródromos con prurito, hormigueo o quemazón, que preceden en 24 horas a las lesiones cutáneas.
Figura 4. Herpes simple múltiple simulando un herpes zóster.
El diagnóstico diferencial (Tabla I) debe hacerse con: a) herpes zóster (numerosas lesiones distribuidas en un dermatoma); b) dermatitis de contacto y reacciones de hipersensibilidad (en una zona determinada y con prurito intenso); c) impétigo ampollar (ampollas flácidas, vecinas, pero no agrupadas, borde descamado, vesículas superficiales); d) mastocitoma (ampolla o vesícula sobre una superficie en piel de naranja); y e) queilitis angular (fisuras en los ángulos de la boca).
Panadizo herpético
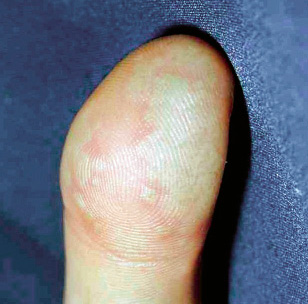
Suele aparecer entre 2 y 8 días después de la exposición. En general, es una forma de autoinoculación en los pacientes con lesiones bucales o genitales. Se trata de una localización profunda de las vesículas, dolorosa a la palpación, en la zona distal del dedo, con posible enrojecimiento y ligera tensión de la piel que lo recubre (Fig. 5).
Figura 5. Panadizo herpético en el pulgar.
Poco frecuentes son el acompañamiento de fiebre y las adenopatías regionales. Suele desaparecer al cabo de 1-3 semanas(3).
El diagnóstico diferencial (Tabla I) debe hacerse con: a) dactilitis estreptocócica (ampolla rellena de material purulento asentada sobre una base eritematosa); b) quemadura (existirá el antecedente); y c) eccema dishidrótico (múltiples vesículas como granos de tapioca o bullas tensas por las palmas y los laterales de los dedos, con afectación simétrica de manos o pies).
Herpes genital
Normalmente aparece pronto, tras un contacto de riesgo, entre 2 y 8 días después. Se trata de lesiones vesiculosas o ulceradas sobre una base eritematosa, que pueden distribuirse por cualquiera de las zonas del área genital (Fig. 6), con menor frecuencia en el escroto masculino.
Figura 6. Vulvovaginitis herpética. Coexistencia de lesiones vesiculosas y ulceradas sobre un fondo eritematoso.
En ocasiones, pueden presentarse lesiones en: nalgas, región anal, muslos, dedos o boca. La aparición de las úlceras se acompaña de prurito, disuria, secreción vaginal y adenopatías inguinales. Pueden existir pústulas. Las manifestaciones generales acompañantes de la primoinfección herpética están presentes también en esta forma, con fiebre, mialgias y afectación general. Pueden presentarse radiculomielitis con retención urinaria o fecal, y neuralgias. Cuando se presentan estas manifestaciones clínicas, el pediatra de atención primaria debe derivar al paciente a un centro hospitalario. Los síntomas acompañantes suelen durar 5-7 días y las lesiones curan en 2-4 semanas. No es infrecuente la recidiva, si bien, con síntomas menos intensos. Cabe la posibilidad de desarrollar un herpes genital primario asintomático; por lo que, en tal caso, es imposible establecer el diagnóstico(4,5). En aquellas situaciones en que se sospeche que la causa pueda ser un abuso sexual, debe derivarse el caso a un centro especializado.
El diagnóstico diferencial (Tabla I) se debe hacer con: a) chancro sifilítico (úlcera indurada con borde diferenciado y no dolorosa, acompañada de adenopatía regional); y b) chancroide o chancro blando (infección causada por Haemophilus ducreyi, úlcera dolorosa, blanda y purulenta en el 25% de los casos, y adenopatía regional en el 50% de los casos).
Eccema herpético, erupción variceliforme de Kaposi o pustulosis variceliforme
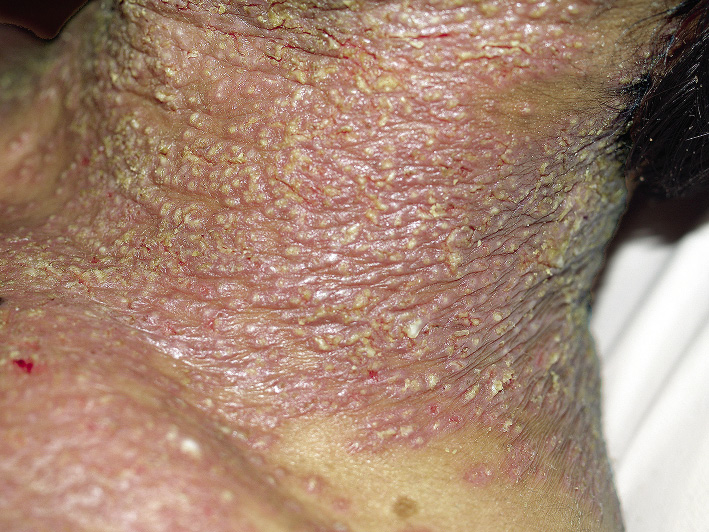
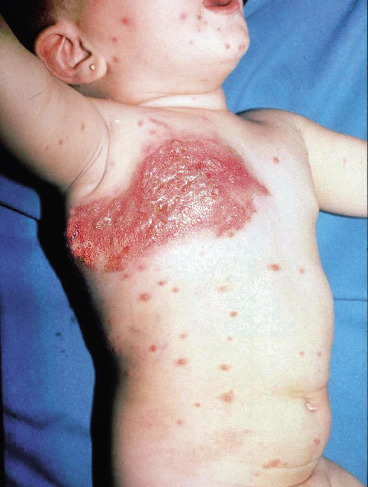
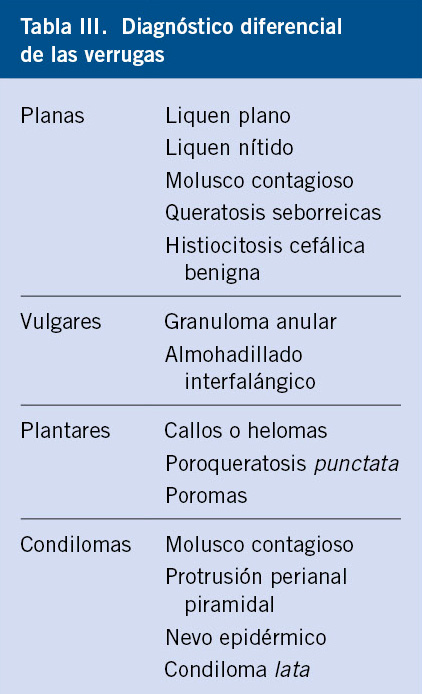
Se trata de una diseminación de las lesiones herpéticas en un niño que tiene una enfermedad cutánea de base, generalmente eccema atópico, pénfigo o dermatitis de contacto. Suele ser más frecuente por el VHS1; un cuadro similar puede observarse en las infecciones por Coxsackie A6 y A16 (eccema coxsackium) en la enfermedad boca-mano-pie(6). Se caracteriza por la presencia de vesículas monomorfas en la piel eccematosa, que tienden a confluir y dar lugar a grandes erosiones (Figs. 7 y 8).
Figura 7. Eccema herpético. Múltiples vesículas agrupadas en la región cervical de un paciente con dermatitis atópica.
Figura 8. Erupción variceliforme de Kaposi. Lesiones vesiculosas localizadas en el abdomen, el área genital y la parte proximal de los muslos.
Las localizaciones más habituales son la cara, el cuello y el tronco. La piel sana vecina también puede afectarse. Suele acompañarse de deterioro del estado general y fiebre, 2-3 días después de la aparición de las vesículas, que dura unos 4-5 días. La duración del proceso es de 2-4 semanas. Como complicaciones pueden desarrollarse sobreinfección bacteriana y queratoconjuntivitis. Son posibles las recurrencias. También, se ha descrito viremia con afectación visceral(6,7); estos pacientes deben ser atendidos en un centro hospitalario.
El diagnóstico diferencial (Tabla I) debe establecerse con: a) herpes zóster diseminado (antecedentes de inmunodepresión, distribución más o menos generalizada, o en una zona de lesiones atópicas previas); b) foliculitis de etiología estafilocócica (lesiones de los folículos pilosos o espinillas, múltiples, pero no arracimadas); c) foliculitis por Pseudomonas (antecedentes de baños con agua caliente, seguidos de exposición a vestimenta o agua contaminadas); d) impétigo (múltiples lesiones, generalmente no tan extensas, con posible contenido purulento, pero con rápida formación de costra, y suele faltar el antecedente de atopia previa); e) infección por el virus varicela-zóster (además de lesiones cutáneas, hay lesiones en las mucosas); y f) dermatitis de contacto (rara vez tan extensa, y sin fiebre ni afectación general).
Herpes gladiatorum
Este término se refiere a lesiones de inoculación primaria en zonas de piel donde existen microtraumatismos y que se producen por contacto directo al realizar deporte. Por ello, suele afectar a niños mayores y adolescentes. Las localizaciones más frecuentes son la cabeza, el cuello y las extremidades. Suele aparecer a los 7-8 días del contacto. En ocasiones, puede cursar con dolor y adenopatía regional(8).
El diagnóstico diferencial (Tabla I) debe incluir: a) herpes circinado (no suele presentar vesículas); y b) dermatitis atópica (puede manifestarse con microvesículas, si bien, en estas edades suele haber antecedentes, prurito y piel seca).
Formas de infección herpética en inmunodeprimidos
Si bien, estos pacientes pueden presentar formas simples, no es infrecuente su diseminación. También aparecen úlceras recurrentes y lesiones verrugosas, pustulares o necróticas. No son raras las manifestaciones sistémicas. En los pacientes inmunodeprimidos puede ser conveniente una consulta con el dermatólogo o la derivación a un centro hospitalario.
Diagnóstico
El diagnóstico suele ser clínico, basado en las clásicas forma y distribución de las lesiones. Es muy fácil en los casos recidivantes.
Los estudios serológicos no son útiles para el diagnóstico, pero algunas pruebas complementarias pueden resultar de utilidad:
• El citodiagnóstico de Tzanck puede mostrar las células en degeneración baloniforme, pero no distingue entre infección por virus herpes o por virus varicela-zóster. Es de baja sensibilidad y dependiente de la experiencia de quien lo realiza.
• La inmunofluorescencia directa ayuda a distinguir los virus, pero no está disponible en todos los laboratorios.
• El cultivo es el método de referencia, con positividad a los 2-3 días y, si se combina con la detección de antígenos, puede obtenerse el resultado en 18-24 horas.
• La reacción en cadena de la polimerasa (PCR), si está disponible, tiene una sensibilidad del 94% y una especificidad del 96%. Se realiza con muestras de úlceras genitales y mucocutáneas. Permite diferenciar entre VHS1 y VHS-2. Hay que tener en cuenta que existe un 10% de negatividad en las primeras 24 horas de la infección.
Tratamiento
El tratamiento en la fase muy precoz de la infección consigue evitar la diseminación y lesiones celulares irreversibles, con una optimización del resultado clínico, lo cual va a condicionar su empleo. En muchas ocasiones, el diagnóstico o la consulta se realizan cuando el cuadro clínico lleva algunos días de evolución.
Al considerar el tratamiento de las infecciones herpéticas hay que tener en cuenta las propias características patogénicas del virus, la capacidad de latencia después de la primoinfección (que determina la aparición de episodios de reactivación) y el estado inmunitario del individuo. Se dispone de tratamientos antivíricos orales o tópicos, analgésicos y de soporte.
Tratamiento antivírico
Los antivíricos pueden aplicarse tópicamente en las lesiones cutáneas o mucosas (formas no genitales) en los individuos inmunocompetentes, pero los datos publicados sugieren un modesto beneficio y solo si el tratamiento se inicia en las primeras 24 horas del proceso.
En los pacientes inmunodeprimidos, la aplicación tópica de preparados antivíricos puede acelerar la curación de las lesiones. En las formas genitales no está recomendado el tratamiento tópico. La aplicación de aciclovir no incide en la desaparición de la infección latente ni en las posibles recurrencias. En las recurrencias, debe instaurarse el tratamiento inmediatamente, tras apreciar el inicio de síntomas y continuarlo durante 5 días por vía oral. El eccema herpético se tratará con aciclovir intravenoso.
En la tabla II, se detallan los fármacos, las dosis y las vías de administración en las fases agudas.
En cuanto al tratamiento oral supresor, no existe evidencia de éxito en Pediatría. No obstante, pueden emplearse aciclovir (20 mg/kg/dosis, 2 veces al día, máximo 400 mg) o valaciclovir (adolescentes: 500-1000 mg/día) durante 6-12 meses. Los posibles efectos adversos de los fármacos por vía sistémica son: gastrointestinales, erupciones cutáneas, nefrotoxicidad, neutropenia, trombocitopenia, hepatotoxicidad y síndrome confusional(9,10).
Manejo del dolor
En la primoinfección, en su forma de gingivoestomatitis, es especialmente necesario el uso de analgésicos. Puede utilizarse lidocaína viscosa al 2% (dosis máxima 3 mg/kg) en niños escolares para enjuague o en aplicación tópica directa; su acción acostumbra a apreciarse a los 5 minutos, con una duración máxima de 30 minutos. Otra posible aplicación tópica en preescolares son las soluciones de antihistamínicos (hidroxicina o dexclorfeniramina). Por vía oral pueden administrarse paracetamol (15 mg/kg cada 6 horas) o ibuprofeno (10 mg/kg cada 6-8 horas).
Tratamientos de soporte
Serán suficientes, en muchos casos, cuando la evolución del proceso lleve ya varios días. Suelen acelerar la curación de las lesiones y disminuyen el riesgo de sobreinfección bacteriana. Se pueden usar astringentes, como el agua de Burow, en las fases aún secretantes de las lesiones o en zonas húmedas, y antisépticos como el permanganato potásico en solución acuosa al 1/10.000 que, a su vez, actúa como estimulante de la granulación. La aplicación de hidrocoloides o de geles coloidales de sílice ayuda a la cicatrización de las lesiones y alivia las molestias producidas por las heridas.
En la gingivoestomatitis herpética es indispensable el control de la ingesta, en especial de líquidos, y adaptar la dieta con preparados en forma de cremas o triturados, no ácidos y a temperatura ambiente o algo fríos. El pediatra de atención primaria enviará a un centro hospitalario a los pacientes con dificultad de ingesta oral que favorece la aparición de signos de deshidratación.
Medidas generales
Los pacientes con manifestaciones localizadas deben ser tratados con las medidas estándar de aislamiento y control de infecciones, mientras que en aquellos con formas generalizadas o graves, deben tomarse medidas de aislamiento por contacto. Los niños con gingivoestomatitis, debido a su incontinencia salival, deben ser excluidos de las guarderías y escuelas. Los niños con lesiones localizadas tienen escaso riesgo de contagio.
Herpes zóster
Etiología
El herpes zóster es una reactivación del virus varicela-zóster a partir de su estado latente en las células ganglionares de las raíces dorsales. Puede presentarse en todas las edades, aunque es relativamente raro en los menores de 10 años.
Manifestaciones clínicas
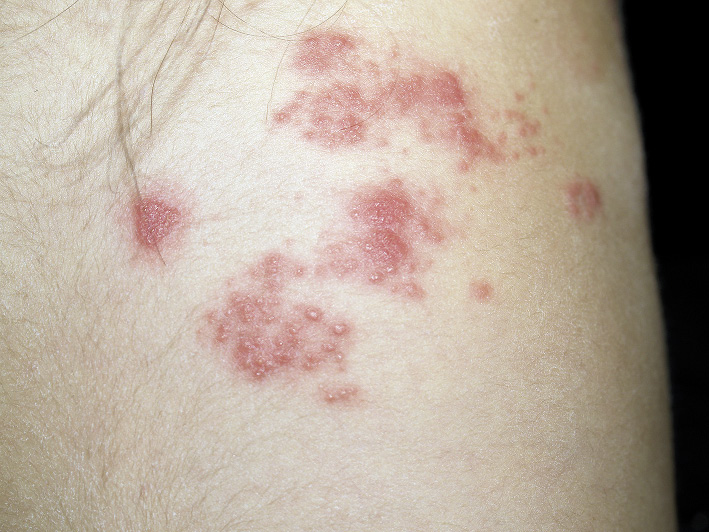
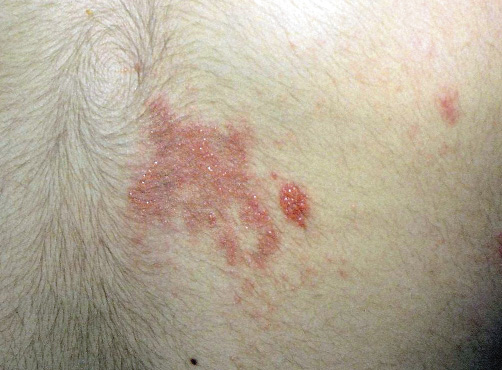
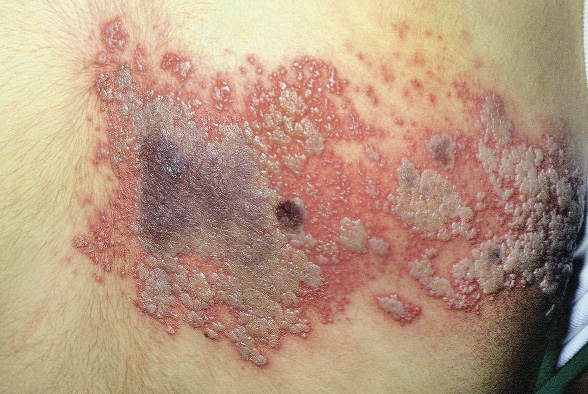
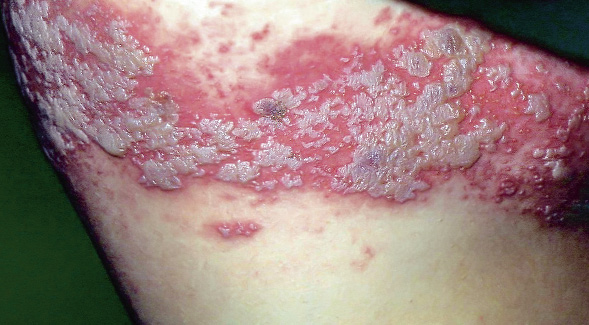
Tras la incubación, que en el adulto e incluso en algunos adolescentes se acompaña de dolor e hiperestesia, aparece un exantema maculopapuloso de color rojo y luego rápidamente se desarrollan pequeñas vesículas arracimadas y algo umbilicadas sobre un fondo eritematoso, con límites bien determinados. Las vesículas pueden unirse entre sí para formar grandes flictenas. Las primeras lesiones se observan en la zona más proximal de la metámera (Fig. 9) y, en días sucesivos, surgen nuevos brotes que siguen el dermatoma (Figs. 10 y 11) o los dermatomas afectados (a veces, hasta tres). En 6-8 días, las vesículas pueden llegar a ser pústulas antes de romperse y formar costras. La duración completa del proceso suele ser de 1-3 semanas.
Figura 9. Herpes zóster en fase inicial, con escasas vesículas.
Figura 10. Herpes zóster 2 días después de su inicio (mismo caso de la fig. 9).
Figura 11. Extensión de las lesiones de herpes zóster siguiendo el dermatoma torácico.
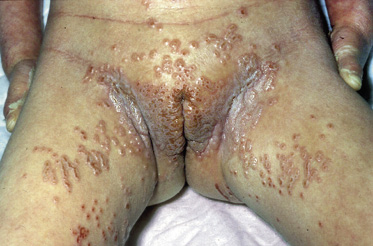
En la infancia, no son habituales las manifestaciones generales de malestar, dolor, fiebre y cefaleas, pero estas sí pueden aparecer en los pacientes inmunodeprimidos, quienes también pueden presentar lesiones generalizadas (Fig. 12) y sufrir afectación visceral(11,12). La neuralgia posherpética es excepcional en los niños, pero puede ocurrir en los inmunodeprimidos.
Figura 12. Herpes zóster diseminado en un lactante que padeció una varicela intraútero.
Diagnóstico
En general, el diagnóstico es clínico, pero en casos dudosos, pueden realizarse estudios de laboratorio:
• El citodiagnóstico de Tzanck puede mostrar las células multinucleadas con inclusiones, aunque no puede distinguir entre infección por VHS1, VHS2 o virus varicela-zóster. Es de baja sensibilidad y dependiente de la experiencia de quien lo realiza.
• La inmunofluorescencia directa es más rápida y sensible que el cultivo, pero menos que la PCR.
• El cultivo requiere más de 1 semana para obtener el resultado.
• La PCR tiene una alta sensibilidad.
El diagnóstico diferencial se establecerá con: a) herpes simple (cuando se trate de un zóster con pocas lesiones, pero la distribución metamérica ayudará a distinguirlo); y b) dermatitis de contacto (domina el prurito y habitualmente no se localiza en una metámera).
Tratamiento
En la mayoría de los niños inmunocompetentes será innecesario, dada la limitada repercusión local y general. No obstante, pueden recomendarse medidas básicas generales, a la vez que tratamientos analgésicos y antivirales en determinados casos, como en adolescentes e inmunodeprimidos.
Desde el punto de vista de las medidas preventivas hacia la comunidad, en las formas localizadas se deben evitar los contactos, mientras las lesiones no estén en fase de costra. En los inmunodeprimidos y para las formas diseminadas, se establecerán precauciones de aislamiento por aire y por contacto.
Medidas generales
Pueden usarse antipruriginosos tópicos (calamina, soluciones de mentol o alcanfor), preparados secantes (linimento oleocalcáreo) y soluciones antisépticas secantes (acuosas de sulfato de cobre o de zinc al 1/1.000, o de permanganato potásico al 1/10.000). Los antihistamínicos orales tienen efecto sedante (hidroxicina a dosis de 1-3 mg/kg/día en 4 tomas o dexclorfeniramina a dosis de 0,15 mg/kg/día en 4 tomas) o antipruriginoso (ebastina a dosis de 2,5-10 mg/día en una sola toma).
Analgésicos
Se emplearán: paracetamol (15 mg/kg, cada 6 horas); ibuprofeno (10 mg/kg, cada 6-8 horas); metamizol (40 mg/kg, cada 6 horas); o codeína (1 mg/kg/día, cada
6 horas).
Antivirales
No existe evidencia de que la aplicación tópica sea útil en los niños. El uso sistémico se reserva para inmunodeprimidos, en formas graves con dolor y cuando exista afectación oftálmica. En estos casos, igual que en el tratamiento del herpes simple, iniciar la administración en las primeras 72 horas de la clínica, consigue la máxima efectividad.
Pueden emplearse: aciclovir oral en las formas menos graves (80 mg/kg/día, dosis máxima 800 mg, 4 veces al día, durante 5 días); valaciclovir (60 mg/kg/día, cada 8 horas); famciclovir (en pacientes de 6 a 18 años, 10-15 mg/kg/día, dosis máxima 250 mg, 3 veces día); o foscarnet (80 mg/kg/día, cada 8-12 horas).
En los pacientes inmunodeprimidos y en las formas diseminadas se utilizará la vía intravenosa (aciclovir 30 mg/kg/día, cada 8 horas, en infusión de 1-2 horas, durante 7-14 días).
Infecciones por el virus del papiloma humano
Etiología
El virus del papiloma humano es un virus DNA, con más de 100 serotipos que tienen diferentes tropismos tisulares. El mismo serotipo puede producir distintas clases de verrugas. Existen serotipos con bajo riesgo de producir cáncer y otros de alto riesgo.
Hay una cierta correlación entre serotipo y lesión: los serotipos 1, 2, 4 y 7 (y más infrecuentes: 27 y 57) se asocian a las verrugas vulgares, el 1 (y más infrecuentes: 2, 4, 10 y 27) a las verrugas plantares y palmares, y los serotipos 3, 10, 28 y 41 a las verrugas planas; todos estos son de bajo riesgo oncogénico. Los condilomas se asocian a los serotipos 6 y 11 de bajo riesgo oncogénico y a los serotipos 16, 18, 31, 33 y 45 de alto riesgo. El periodo de incubación varía entre 1 y 16 meses.
Manifestaciones clínicas
La transmisión puede ser de persona a persona, por fómites o mediante autoinoculación. La mayoría de las veces, las verrugas se resuelven espontáneamente en 1-2 años.
Verrugas planas
Son pápulas de 2-5 mm, redondeadas, ovales o poligonales, de color carne o rosado, planas (como su nombre indica), poco queratósicas, aisladas o formando pequeños grupos, con localización preferente en la cara (Fig. 13), el dorso de las manos, los brazos y las piernas.
Figura 13. Verrugas planas de localización facial.
En los adolescentes con lesiones en la cara, el afeitado suele provocar su extensión. Pueden existir en escaso número o ser abundantes, o agruparse en una amplia placa y, a veces, forman líneas en zonas de rascado (fenómeno de Koebner). Desaparecen sin dejar cicatriz.
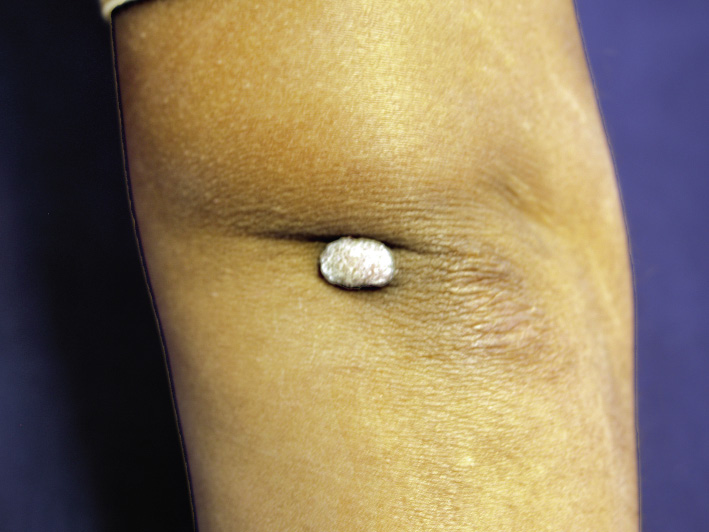
Verrugas vulgares o comunes
Son más frecuentes en la edad escolar. Se trata de pequeños bultos redondeados o policíclicos con crecimiento exofítico, que pueden estar formados por pápulas, nódulos o formas vegetantes de superficie rugosa, sin pigmentación especial (Fig. 14).
Figura 14. Verruga vulgar. Lesión exofítica y queratósica en el codo.
Pueden ser únicas o múltiples, y se localizan predominantemente en las partes acras y periungueales. Su configuración viene determinada por la localización: hiperqueratósicas en las manos, filiformes en los párpados y redondeadas o filiformes en el mentón. Son del mismo color que la carne, con presencia de pequeños puntos oscuros que representan zonas de trombosis de la verruga. Pueden unirse en placas. Es posible que las verrugas periungueales den lugar a fenómenos irritativos por su localización, y la presión lateral interdigital puede generar dolor.
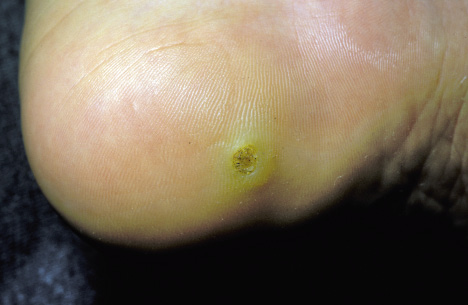
Verrugas plantares
Se observan a partir de la edad escolar y, habitualmente, se localizan en el talón o en la zona metatarsiana. Son lesiones ásperas y rugosas, rodeadas de un área hiperqueratósica con algunas zonas oscuras, reflejo de trombosis. Su crecimiento es endofítico por la presión al andar. Pueden ser muy dolorosas y dificultar la marcha. El pellizco lateral genera dolor. Pueden agruparse y formar un mosaico (Fig. 15).
Figura 15. Agrupación de verrugas plantares en la zona de apoyo del talón.
Condilomas
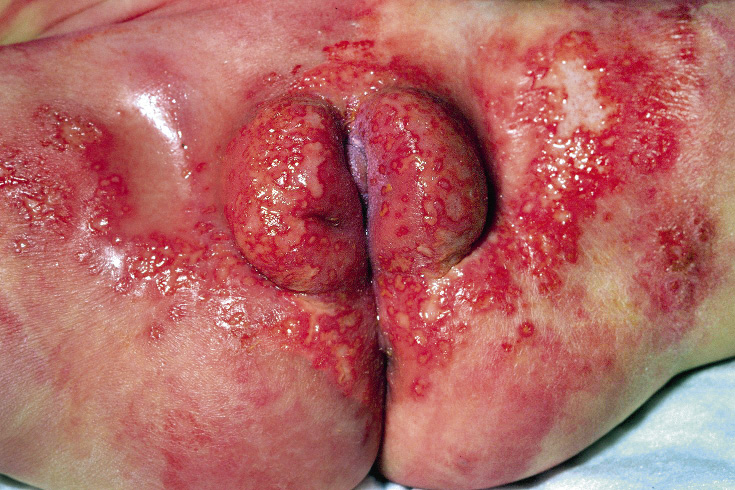
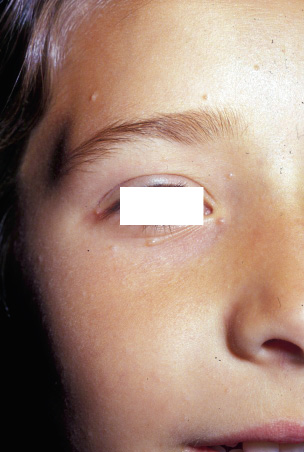
Los condilomas son discretas pápulas de crecimiento con márgenes recortados o placas confluentes. Tienen un tamaño de 1-5 mm, acostumbran a ser múltiples y suelen localizarse en las áreas genital y perianal, donde adoptan una imagen en espejo. Son de color carne, rosado o rojo (Fig. 16), e indoloros.
Figura 16. Verrugas perianales de aspecto carnoso (en coliflor).
Los ubicados en la mucosa genital pueden presentar un crecimiento exofítico en forma de coliflor (Fig. 17)(13-15).
Figura 17. Numerosos condilomas perianales y escrotales.
Diagnóstico
El diagnóstico se establece por la clínica.
Para el diagnóstico diferencial (Tabla III) se tendrá en cuenta:
• Las verrugas planas deben distinguirse de: a) liquen plano (con aparición de estrías, de color violáceo o rojizo, brillante, en ocasiones, con una superficie reticulada en forma de encaje, prurito, y puede haber lesiones reticuladas en la mucosa bucal); b) liquen nítido (antecedentes de atopia y formado por pápulas minúsculas de color carne); c) molusco contagioso (pápulas que en el centro se umbilican); d) histiocitosis cefálica benigna en el caso de las verrugas localizadas de la cara (pequeñas pápulas de 2-6 mm, de color amarillo oscuro que, a veces, se presentan agrupadas); y e) queratosis seborreicas (de color marrón o negro, con crecimiento escamoso y ligeramente elevado, con localización preferente en la cabeza, el cuello, el pecho o la espalda).
• Las verrugas vulgares deben distinguirse de: a) pápulas o nódulos del granuloma anular (ubicados en la zona falángica de la mano abarcando varios dedos, pero sin superficie rugosa); y b) almohadillados interfalángicos de fricción (carecen de rugosidad superficial).
• Las verrugas plantares suelen ser las que ofrecen mayor dificultad, y deben distinguirse de: a) callos o helomas (a simple vista puede ser difícil distinguirlos, el callo siempre aparece en zonas de presión y es doloroso a la presión central, mientras que la verruga lo es a la presión lateral; el callo mantiene los dermatoglifos intactos, cosa que no ocurre en las verrugas; el raspado superficial del callo presenta anillos concéntricos, mientras que la verruga muestra puntos negros); b) poroqueratosis punctata (suelen aparecer pápulas del tamaño de una semilla, con borde ligeramente elevado, en las palmas y las plantas, bilaterales y simétricas, con posterior expansión a otras partes); y c) poromas (pápulas, placas o nódulos solitarios, normalmente en la planta del pie, de color carne o rojo, con un posible crecimiento central desde una depresión).
• Los condilomas se diferenciarán de: a) molusco contagioso (pápulas translúcidas umbilicadas centralmente); b) protrusión perianal piramidal (lesión única, en forma de excrecencia, con forma de pirámide, de color carne y localizada en la zona media del rafe de las niñas); c) nevo epidérmico (agrupación de lesiones lineales verrugosas); y d) condiloma lata (placas húmedas en la sífilis congénita). Más allá de los 2 años de edad, un condiloma siempre debe hacer pensar en la posibilidad de un abuso sexual; en los primeros 2 años de vida, tampoco puede excluirse, pero dado el prolongado periodo de incubación del virus, puede ser de transmisión materna.
Tratamiento
Verrugas
Es un tipo de infección asintomática, que se autolimita en unos 2 años, por lo que puede deducirse que no siempre va a precisar tratamiento; sin embargo, algunas formas dolorosas o con mayor duración, pueden plantear la necesidad de instaurarlo.
Dado que muchas familias van a solicitar algún tipo de tratamiento, se debe comentar siempre la relación riesgo-beneficio, ya que algunos pueden ser traumáticos o dolorosos.
En la edad preescolar, la observación sería la recomendación más apropiada desde el punto de vista terapéutico.
El tratamiento elegido será siempre el más simple, barato, efectivo, seguro y relativamente indoloro.
Medidas no farmacológicas
En los adolescentes puede considerarse limar y cortar las verrugas plantares, si bien, esto se hace en contadas ocasiones.
La crioterapia con nitrógeno líquido en espray durante 10-20 segundos es altamente efectiva. Se reservará para preadolescentes y adolescentes, ya que conlleva incomodidades, como dolor y lesiones vesiculares. El tipo de lesión (tamaño y localización) y las respuestas previas condicionan el número de aplicaciones. Las sesiones suelen realizarse en intervalos de 3-4 semanas, entre las cuales puede ser útil aplicar un queratolítico.
Medidas farmacológicas (Tabla IV)
Queratolíticos
Antes de su aplicación, hay que raspar y limar la superficie para eliminar la zona hiperqueratósica. Existen diferentes formas galénicas (cremas, ungüentos, líquidos y parches), que se emplearán dependiendo de la forma de presentación, el tamaño y la localización: líquidos en las verrugas vulgares, cremas en las verrugas planas faciales, y parches y ungüentos en las verrugas plantares. Asimismo, la concentración de ácido salicílico dependerá de la zona de aplicación: al 2-5% en las verrugas planas faciales, al 15-17% en las verrugas vulgares de los dedos y al 25-40% en las verrugas plantares.
La forma de aplicación puede variar: a) una o dos veces al día sobre la lesión, con protección de la piel sana circundante con pasta, y dejar secar 5 minutos al aire para cubrir posteriormente con una gasa; o b) oclusiva 24 horas al día (en verrugas plantares y digitales).
La duración mínima del tratamiento es de 15 días y puede prolongarse hasta 3 meses. Se debe advertir de la posibilidad de que durante este tiempo se produzcan signos flogóticos y dolor en algún momento. Si se produce maceración o irritación de la piel circundante debe interrumpirse la aplicación durante 2-4 días, hasta la resolución y, una vez solucionado el problema, se reiniciará la aplicación.
Otro preparado disponible es el formaldehído en gel al 0,7% o en solución al 3% para las verrugas plantares.
Retinoides e inmunomoduladores
El imiquimod tópico, en crema al 5%, es útil en las verrugas genitales y anales; en las vulgares, la hiperqueratosis limita su acción y propicia una dermatitis irritativa.
El ácido dibutiesterescuárico se aplica dos veces a la semana, durante un mínimo de 10 semanas.
La cimetidina se ha empleado por vía oral (30-40 mg/kg/día, en 2-3 tomas, durante 6-8 semanas), con resultados desiguales. Parece ser bien tolerada y, cuando es efectiva, puede limitar las recidivas(16).
Condilomas acuminados
Hay poca experiencia en la infancia con los preparados utilizados en la edad adulta. Debido a que la gran mayoría de los condilomas involucionan espontáneamente, se aconseja una conducta expectante. No obstante, puede haber recurrencias (25-67%), debido a la posible persistencia asintomática del virus, incluso tras desaparecer la lesión. En los adultos se realiza, en conformidad con el paciente, tratamiento intervencionista, antiproliferativo o inmunomodulador.
Cuando se crea conveniente aplicar algún tratamiento, se utilizará solución hidroalcohólica de resina de podofilino al 20%, una o dos aplicaciones al día durante 3 días, protegiendo la piel circundante y con posterior eliminación de la resina con enérgicos lavados con agua. En los mayores de 12 años, puede aplicarse imiquimod en crema al 5% dos veces al día, aplicado 3 veces a la semana, durante 5 semanas.
Molusco contagioso
Etiología
El molusco contagioso está producido por un virus DNA de la familia Poxvirus. Se han diferenciado cuatro genotipos sin implicaciones patogénicas, aunque sí epidemiológicas: el 1 es más común en la infancia y el 2 en los adultos.
La transmisión es por contacto directo con la piel o por autoinoculación, al compartir fómites o por relaciones sexuales. La transmisión aumenta en presencia de microheridas en la piel. El periodo de infectividad es desconocido, pero se presupone mientras existan lesiones, y el tiempo de incubación es variable, entre 2 y 7 semanas, si bien, puede llegar hasta 6 meses.
Manifestaciones clínicas
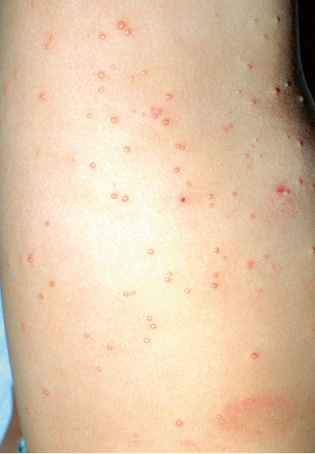
El molusco contagioso aparece en brotes, en primavera y otoño, principalmente en niños de 2 a 5 años de edad, aunque también puede afectar a los adultos. En general, es asintomático, pero puede acompañarse de prurito. Se observan lesiones papulonodulares, de 1-6 mm, con una umbilicación central cuando están perfectamente desarrolladas, y con un contenido graso blanquecino que puede salir por la depresión central si se hace presión lateral. Las lesiones se ubican en una zona de piel sana y su coloración es de rosada a amarillenta. Su número oscila entre 1 y 20, y se localizan aisladas o en grupos (Figs. 18 y 19).
Figura 18. Lesiones múltiples de molusco que semejan la fase inicial del exantema variceloso.
Figura 19. Molusco contagioso facial de predominio palpebral.
Persisten entre 9 y 12 meses; el promedio de duración de una lesión son 2 meses, pero durante este tiempo, pueden aparecer otras nuevas. En ocasiones, la piel vecina a las pápulas presenta una dermatitis moderada. En los niños con dermatitis atópica puede haber numerosas lesiones. En ocasiones, la resolución puede ir precedida de inflamación de la lesión y de la zona circundante (Fig. 20) y, a veces, se aprecia el fenómeno de Koebner con alineamiento de las lesiones.
Figura 20. Fase de resolución de un molusco con importante componente inflamatorio.
Estos casos pueden generar dudas al pediatra de primaria y puede ser aconsejable realizar una interconsulta con dermatología.
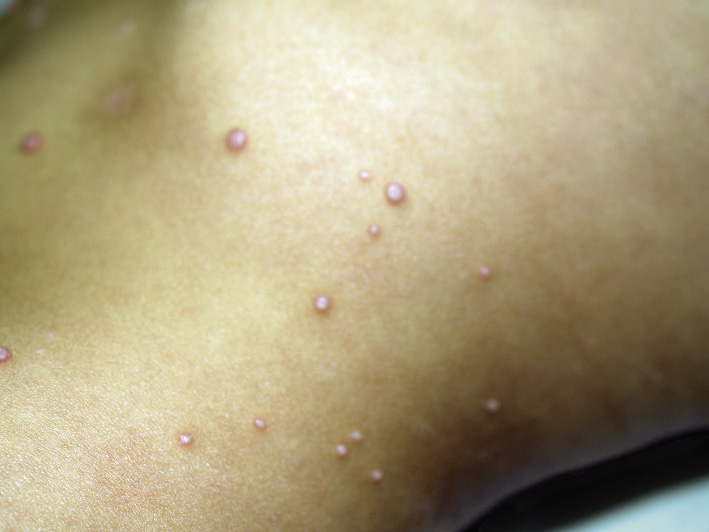
La localización es asimétrica y en zonas previamente dañadas (piel eccematosa o con heridas). Puede afectar a cualquier parte del cuerpo, con predominio en las zonas de flexión y el tronco (Fig. 21).
Figura 21. Molusco contagioso en tórax.
La localización en el área genital puede hacer pensar en contacto sexual y posibilidad de abuso. Una única lesión se relaciona con autoinoculación. En pacientes inmunodeprimidos, el número de lesiones puede ser muy abundante y el tamaño llegar a ser entre 8 y 15 mm.
Diagnóstico
El diagnóstico es clínico, pero el raspado de las lesiones y su posterior tinción con Wrigth o Giemsa puede demostrar las inclusiones intracitoplasmáticas. En los adolescentes cuyas lesiones se encuentren en el área genital, se procederá al cribado de enfermedades de transmisión sexual. Puede ser necesario realizar una biopsia en las lesiones atípicas. En estas situaciones se realizará una interconsulta con el dermatólogo.
En el diagnóstico diferencial (Tabla V) se tendrán en cuenta: a) verrugas planas (ausencia de umbilicación central); b) comedones cerrados (suelen ser más pequeños, sin umbilicación y de aparición en adolescentes, mientras que el molusco es propio de escolares de corta edad); c) miliaria (pequeñas pápulas, muy cercanas, blancas, sin umbilicación central); d) foliculitis (el elemento central está pustulizado o con una pequeña costra); y e) queratosis foliculares de los brazos (pueden ser muy difíciles de distinguir de un molusco en fase muy inicial, con el agravante de que ambos pueden ocurrir en pieles atópicas y, además, a veces, pueden coexistir).
Tratamiento
Al pensar en posibles tratamientos, hay que tener en cuenta que las lesiones pueden resolverse solas en varios meses o años, y que no existe un consenso general sobre el manejo terapéutico. Seleccionar intervenciones que resulten poco dolorosas y dejen mínima cicatriz.
La intervención sobre áreas no genitales suele ser por razones cosméticas, mientras que las lesiones localizadas en la zona genital, fundamentalmente en adolescentes, deben tratarse como prevención de la diseminación a través de las relaciones sexuales. Se aplicará tratamiento con el fin de disminuir la transmisión y la autoinoculación, evitar la sobreinfección y mejorar el confort personal, al disminuir el prurito o por razones cosméticas.
Medidas físicas
Pueden realizarse: curetaje previa anestesia local de la zona, crioterapia con nitrógeno líquido o extirpación de las lesiones. Hay una variedad de tratamientos con poca evidencia científica y que resultan poco eficaces, pero son inocuos.
Medidas químicas o farmacológicas
Puede aplicarse cantaridina al 0,7-0,9% en colodión flexible, en forma de gota en cada lesión, con secado espontáneo en 2 minutos y lavado a las 2-6 horas. Se puede repetir a las 3-4 semanas. El ácido tricloroacético al 25-50%, el nitrato de plata, el hidróxido potásico y la tintura de yodo son otras opciones. Todos estos tratamientos deben ser aplicados por una persona experta, y todos pueden generar dolor e irritación y dejar una cicatriz(17-19).
Otras sustancias que pueden utilizarse son tretinoína al 0,05% para lesiones de la cara, imiquimod al 1-5% en los mayores de 2 años para formas recalcitrantes, y cidofovir tópico, con el que existen experiencias fundamentalmente en pacientes inmunodeprimidos.
El molusco contagioso no debe privar al niño de sus actividades escolares o deportivas. No es indispensable la cobertura de las lesiones, pero cuando se encuentran en áreas descubiertas y existe la posibilidad de contacto físico, es mejor cubrirlas con un apósito hermético y cambiarlo diariamente.
A modo de conclusión, en la tabla VI se indican las situaciones clínicas en las que el pediatra de atención primaria debe remitir a un paciente al hospital para su adecuado tratamiento y valoración global (consultas con especialistas). No obstante, la gran mayoría de las manifestaciones clínicas de las infecciones cutáneas de etiología vírica van a poder ser seguidas y tratadas por los pediatras de atención primaria(20).
Bibliografía
Los asteriscos muestran el interés del artículo a juicio de los autores.
1.** Gittler JK, Mu EW, Orlow SJ. Characterization of herpes simplex virus infections seen in the pediatric dermatology office. Pediatr Dermatol. 2017; 34: 446-9.
2. Huang CW, Hsieh, CH, Lin MR, Huang YC. Clinical features of gingivostomatitis due to primary infection of herpes simplex virus in children. BMC Infect Dis. 2020; 20: 782-91.
3.** Sacks CA. Herpetic whitlow. New Engl J Med. 2018; 378: 563.
4. Aounallah A, Lahouel M, Noura R. Genital herpes infection in an adolescent with diabetes mellitus. Indian Pediatr. 2017; 54: 697-8.
5.*** Parra-Sánchez M. Úlceras genitales por virus herpes simplex. Enferm Infecc Microbiol Clin. 2019; 37: 260-4.
6. Wang V, Boguniewicz J, Boguniewicz M, Ong PY. The infectious complications of atopic dermatitis. Ann Allergy Asthma Immunol. 2021; 126: 3-12.
7. Sacks CA. Eczema herpeticum. New Engl J Med. 2017; 377: e9.
8. Mirfazaelian H, Daneshbod Y. Herpes gladiatorum. Emerg Med J. 2013; 30: 892.
9. Whitley R, Baines J. Clinical management of herpes simplex virus infections: past, present, and future. F1000Res. 2018; 7: F1000 Faculty Rev-1726.
10.** Sanders J, García SE. Pediatric herpes simplex virus infections: an evidence-based approach to treatment. Pediatr Emerg Med Pract. 2014; 11: 1-19; quiz 19.
11. Aktas H, Erdal SA, Güvenç U. Herpes zoster in children: evaluation of the sixty cases. Dermatol Ther. 2019; 32: e13087.
12. Kanamori KA, Shoji K, Kinoshita N, Ishiguron A, Miyairi I. Complications of herpes zoster in children. Pediatr Int. 2019; 61: 1216-20.
13.** Fuller C, Hudgins E, Nika Finelt N. Human-papillomavirus-related disease in pediatrics. Curr Opin Pediatr. 2018; 30: 169-74.
14. Kuwabara AM, Rainer BM, Basdag H, Cohen BA. Children with warts: a retrospective study in an outpatient setting. Pediatr Dermatol. 2015; 32: 679-83.
15. Boroujeni NH, Handjani F, Saki N. CO2 laser treatment for plantar warts in children: a case series. Dermatol Ther. 2020; 33: e13414.
16. García-Oreja S, Álvaro-Alfonso FJ, García-Álvarez Y, García-Morales ER, Sanz-Corbalán I, Lázaro Martínez JL. Topical treatment for plantar warts: a systematic review. Dermatol Ther; 2020. p. e14621.
17. Jahnke MN, Sook Hwang S, Griffith JL, Shwayder T. Cantharidin for treatment of facial molluscum contagiosum: a retrospective review. J Am Acad Dermatol. 2018; 78: 198-9.
18.** Gerlero P, Hernández-Martín A. Actualización sobre el tratamiento de moluscos contagiosos en los niños. Actas Dermosifiliogr. 2018; 109: 408-15.
19.** Sterling J. Treatment of warts and molluscum: what does the evidence show? Curr Opin Pediatr. 2016; 28: 490-9.
20. Jiménez Alés R, Coronel Pérez IM, Sánchez Fuentes IC. Enfermedades víricas de la piel. Pediatr Integral. 2016; XX(3): 169-78.
Bibliografía recomendada
– Mancini AJ, Krowchuck DP, editores. Pediatric dermatology: a quick reference guide. 4th ed. Illinois: AAP; 2020.
Conceptos claros, esquemas fáciles, acompañado de imágenes didácticas. Ayuda importante para el clínico.
– Bradley JS, Nelson JD, editores. Nelson’s Pediatric antimicrobial therapy. 27ht ed. Illinois: AAP; 2021.
Útil para aplicación de antimicrobianos.
– Conejo Fernández AJ, del Boz González J. Infecciones cutáneas. En: García JJ, Cruz O, Mintegui S, Moreno JM, editores. En: Cruz Manual de Pediatría. Majadahonda: Ergon; 2020. p. 353-7.
Clínica descriptiva y aplicación terapéutica.
– Paller AS and Mancini AJ. Hurwitz Clinical pediatric dermatology. A textbook of skin disorders of childhood adolescence. Philadelphia: Elsevier; 2015.
Referente en dermatología pediátrica.
| Caso clínico |
|
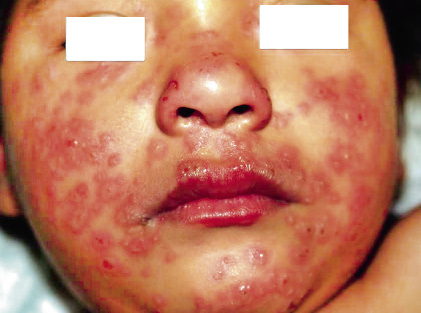
Niño de 20 meses con antecedentes de dermatitis atópica desde los primeros meses de vida, tratado en los brotes con inmunomoduladores tópicos, que acude a la consulta de urgencias de Pediatría por presentar un cuadro de lesiones diversas en la cara (Fig. 22). Figura 22. Se inició 2 días antes con fiebre de 38,2 °C, algún vómito y malestar. Las lesiones, sobre una base eritematosa, eran monomorfas, predominantemente vesiculares, algunas con umbilicación y otras con algún elemento costroso en el centro. No afectaban a las mucosas y no se extendían por el resto del cuerpo. En el servicio de urgencias, se realizan hemograma y bioquímica general, en los que solo se objetiva una leve leucocitosis sin desviación a la izquierda.
|







 Atopic dermatitis and seborrheic dermatitis
Atopic dermatitis and seborrheic dermatitis 