|
| Temas de FC |
C. Coronel Rodríguez*, J. García Pérez**, A. Hernández Hernández***
*Centro de Salud “Amante Laffón”. Sevilla.** Clínica “Los Rapacinos”. Madrid. ***Centro de Salud Tacoronte. Tenerife
Miembros del VACAP (Grupo de trabajo de Vacunas de la SEPEAP)
| Resumen
La vacunación es la mejor medida de salud pública tras el saneamiento del agua, y uno de los condicionantes que más ha disminuido la morbilidad y mortalidad por enfermedades infectocontagiosas. |
| Abstract
Vaccination is the best public health measure after water sanitation, and one of the factors that has mostly reduced the morbidity and mortality of infectious diseases. |
Palabras clave: Vacunas; Vacunación infantil; Calendario de vacunación; Vacunas combinadas.
Key words: Vaccines; Childhood immunization; Immunization schedule; Combination vaccines.
Pediatr Integral 2020; XXIV(8): 435 –448
Calendario de vacunación infantil. Niño mal vacunado y no vacunado. Vacunas combinadas
Definición
Denominamos calendario de vacunación a una pauta de inmunización estructurada y secuencial que se recomienda para una determinada población.
La vacunación es la mejor medida de salud pública tras el saneamiento del agua (potabilización y depuración de aguas residuales), y se ha visto y comprobado que es uno de los adelantos de la humanidad que más ha disminuido la morbilidad y mortalidad por enfermedades infectocontagiosas, sobre todo en la infancia y, según la Organización Mundial de la Salud (OMS), una de las principales causas que han contribuido al aumento de la esperanza de vida. Nosotros consideramos que el empleo de las vacunas debiera mantenerse hasta que se logre la erradicación global de la enfermedad, tal y como ha ocurrido con la viruela(1).
Tal es el poder de las vacunas que, actualmente, todo el mundo ha apostado por las vacunas frente a SARS-CoV-2, como forma más efectiva de salir de la crisis originada por la pandemia de COVID-19. Según la OMS, en su página web, a fecha de 9 de septiembre de 2020, existen hasta 35 vacunas ensayándose ya en humanos y 9 de ellas están en la fase II(2).
A diferencia de los antibióticos, las vacunas trabajan con el sistema inmune para combatir las infecciones, pero no son infalibles; por ejemplo, la efectividad de las vacunas de las paperas es de un 80% aproximadamente. Eso quiere decir que, cada año, un 20% de los vacunados no están protegidos, así estos se van acumulando hasta que se llega a un número elevado de individuos susceptibles (5-6 años) en el que aparece un brote. La mejor prueba del poder de las vacunas en el control de enfermedades infecciosas es que, en cuanto bajan las coberturas vacunales, las enfermedades no eliminadas resurgen, como está ocurriendo con el sarampión en Europa.
Aún, actualmente, existen barreras para una inmunización eficaz, tales como: precio de las vacunas, resistencia de determinados sectores de la población y un conjunto de aspectos sociales, económicos y legales, que han limitado la disponibilidad de las vacunas para todos los miembros de nuestra sociedad(1).
Entendemos por calendario de vacunación (CV), también llamado calendario sistemático, a la pauta de inmunización: estructurada, ordenada, metódica y secuencial, que se propone como recomendación para los diferentes grupos de edad o población de un área geográfica o comunidad(3), con la finalidad de proporcionar una guía para profesionales y población general que permita una administración uniforme y racional de las vacunas(4) para evitar infecciones prevenibles(5).
Un CV bien diseñado debe ser: eficaz, eficiente, seguro, sencillo, aceptado por los profesionales sanitarios, autoridades sanitarias y por un amplio segmento de la población, manteniendo criterios de equidad para la población y actualizado de forma permanente en función del desarrollo y comercialización de nuevas vacunas y/o existencias de cambios epidemiológicos que se vayan produciendo(3,6). Los calendarios vacunales se convierten en la principal estrategia práctica para conseguir que todos los niños sean correctamente vacunados, según las indicaciones de su comunidad(4).
El CV es, por otro lado, una herramienta de salud pública, cuya aplicación favorece a toda la población, tanto a las personas que se vacunan como a las que no. La vacunación sistemática permite extender el efecto preventivo de las vacunas, no solo desde la protección individual, sino también a la general, incluyendo así a los sujetos no vacunados, cuando se alcanzan coberturas poblacionales elevadas(3), generando así un beneficio global de la población o comunidad que denominamos inmunidad colectiva o de grupo(4).
Para facilitar la comprensión del artículo, se adjunta listado de acrónimos y siglas que hemos usado comúnmente utilizadas en vacunología infantil (Tabla I).
Dado el mundo cambiante de las vacunas, en continua evolución, más acelerado en los últimos años, recurrimos a enlaces-web, pues la bibliografía utilizada rápidamente queda obsoleta a la luz de las actualizaciones de los diferentes calendarios, y muchas de las propuestas de este artículo pueden estar ya recogidas en el momento de su publicación, por lo que recomendamos las consultas al acceso actualizado a las páginas oficiales de los organismos y Sociedades Científicas que avalan las propuestas.
Historia
A principios de 1800, la vacuna de la viruela comenzó a emplearse en España y en otros países, con el resultado final conocido de la erradicación mundial de esta enfermedad, con fecha oficial de 1980 (enlace a información de la OMS: https://www.who.int/features/2010/smallpox/es/, consultado el 4 de octubre de 2020). Ese mismo año se suprimió su empleo en España.
El primer antecedente de vacunación sistemática en España se remonta a 1921, cuando una disposición legal imponía la obligatoriedad de la vacunación antivariólica en los dos primeros años de vida, al ingreso en la escuela primaria y al incorporarse al servicio militar. La aplicación universal de las vacunas en España se empezó con la primera campaña nacional de vacunación antipoliomielítica en 1963, con la vacuna Sabin frente a poliomielitis de tipo atenuada (VPO). Posteriormente, se amplió en 1965, añadiendo la vacunación frente a difteria-tétanos-tosferina. Se implantó el primer calendario oficial de vacunación infantil en el año 1975, con la finalidad de que las vacunaciones infantiles se realizaran de forma continua al alcanzar la edad indicada sin tener que esperar a campañas puntuales(3). Como resultado de estas campañas, se consiguió erradicar la polio en Europa, siendo el último caso descrito en España en 1989. En 1977, se incluyó la vacuna del sarampión monocomponente a los 9 meses de edad y la vacuna de la rubeola monocomponente a las niñas a los 11 años. En 1981, se cambió la dosis de sarampión de los 9 meses por una dosis de triple vírica (sarampión, rubeola, parotiditis) a los 15 meses.
Desde la instauración de este primer calendario, se han ido incorporando vacunas al mismo de manera progresiva(4). Posteriormente, entre los años 1988 y 1995, se hicieron patentes algunas diferencias en los programas de vacunación de las distintas comunidades autónomas (CC.AA.), fundamentalmente en la edad y el momento de inclusión de recomendaciones(6).
En el año 1995, el Consejo Interterritorial del Sistema Nacional de Salud (CINSS) aprobó su primer calendario de vacunación. Estas recomendaciones tienen en cuenta la evidencia disponible sobre: efectividad, eficiencia y seguridad de las vacunas, así como la epidemiología de las enfermedades inmunoprevenibles en España(7).
Este mismo CINSS aprobó, en febrero de 2011, la actualización de los criterios de evaluación y, de forma expresa, solicitó que se incluyera en el documento, una definición de Calendario Único de Vacunación, pero no es lo mismo un calendario común que único. La principal conclusión de este documento es que se define Calendario Común de Vacunación como: el calendario que incluye los antígenos y número de dosis que se recomienda administrar de manera sistemática y voluntaria a toda la población en España en función de la edad(6).
Aquí puedes consultar toda la progresión de los calendarios vacunales en España, en este enlace: https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/calendario-y-coberturas/calendario/historicoCalendarios.htm o en este otro: http://vacunasaep.org/documentos/manual/cap-7 (consultado el 4 de octubre de 2020).
Hasta llegar al calendario propuesto para el 2020 (Tabla II), del que no se esperan cambios para el año próximo, dado el esfuerzo dedicado a la COVID.
Salud pública
Debemos de tener cuidado con las recomendaciones que los profesionales sanitarios le exigen a Salud Pública o Autoridades Sanitarias, porque las vacunas precisan de un tiempo prolongado de elaboración y hay unos límites máximos de producción y de almacenamiento. Basta con que cualquier país emergente decida incluir una vacuna en su calendario, sobre todo, si es un número de población importante (Brasil, India, etc.) o que haya un cambio en las prioridades de producción de estas industrias, por ejemplo, reorientación en la fabricación de vacunas frente al COVID, para que ello suponga un desabastecimiento de vacuna en muchos otros países que hayan decidido incluirlo sin tener en cuenta estos condicionantes.
Para decidir la inclusión de una nueva vacuna en los programas de vacunación o realizar alguna modificación de estos (introducción o eliminación de una dosis de una vacuna o un cambio de la pauta de administración), se realiza una evaluación de unos criterios que permiten fundamentar los cambios del programa (Tabla III).
Por otro lado, las CC.AA. como son “Salud Pública”, pueden autorizar un CV que no figure en ficha técnica (por ejemplo, reduciendo número de dosis) o completar las pautas vacunales con una vacuna de otra marca, aunque no haya estudios de compatibilidad. No se esperan ensayos clínicos en este sentido, a las casas comerciales no les interesan, pero Salud Pública al ser Autoridad Sanitaria, sí tiene potestad de autorizar la intercambiabilidad con el objetivo principal de proteger a la población. Aun así, no se acepta, de forma general, la intercambiabilidad entre vacunas de: VPH, rotavirus, meningococo B o tetravalente o neumococo, salvo excepciones.
Cuando se comercializa una vacuna nueva, aunque cumpla los criterios epidemiológicos de efectividad y seguridad necesarios, no suele incorporarse al calendario oficial. Si, además, el riesgo de la enfermedad es alto, esto condiciona en los profesionales sanitarios y en la población, una percepción de desconfianza en los programas de vacunación. Con ello que genera inequidad, se dificulta alcanzar altas coberturas, hacer un seguimiento epidemiológico adecuado, y crea situaciones éticas conflictivas entre la población, los profesionales sanitarios, las sociedades científicas, la administración sanitaria y la industria farmacéutica(3).
Consideramos que es necesario aumentar la confianza en las vacunas entre la población con mensajes unitarios entre la Administración Sanitaria y las Sociedades Científicas (SSCC). El decalaje entre recomendaciones de unos y otros, genera confusión entre la población profana, que tiene que manejar la ambivalencia entre la confianza que le suele tener a su profesional sanitario de referencia y un cierto oficialismo que le hace tender a seguir la doctrina vacunal pública (“si tal vacuna no es oficial, por algo será”).
Financiación
Desde un punto de vista económico, las vacunas han demostrado ser una de las intervenciones más coste-eficientes en salud, que ahorran recursos y costes a los gobiernos y a la sociedad en su conjunto; puede cuantificarse por medio de diferentes aspectos, entre los que destacan: la disminución de las bajas laborales por enfermedad o la mejora del absentismo escolar y, por tanto, del desarrollo intelectual de los niños.
Los nuevos calendarios están basados, en gran medida, en criterios económicos y, lejos de suponer un avance, pueden provocar un deterioro o retroceso en algunas autonomías, en uno de los factores determinantes de la salud de los ciudadanos o que más beneficio aportan a la población. Además, debemos recordar el derecho a que los poderes públicos protejan nuestra salud de manera igual de eficaz, independientemente de la Comunidad donde hayamos nacido o resides(1).
El modelo de financiación de vacunas en España, a diferencia de otros países de nuestro entorno, es gratuito y universal para aquellas incluidas en el CV sistemático y los ciudadanos asumen la totalidad del coste de aquellas que no lo están. Asimismo, existe la posibilidad de reembolso de vacunas fuera de calendario en pacientes pertenecientes a grupos de riesgo, vacunación del viajero, situaciones de emergencia o brotes.
Es fundamental y tenemos que insistir y apoyar para que se cumplan todas las recomendaciones oficiales, y que se pongan todas aquellas vacunas ya incluidas en los calendarios oficiales correspondientes de las CC.AA. de residencia. Pero el objetivo de los profesionales sanitarios debe ser que todas las vacunas recomendadas por las SSCC formen parte de un programa oficial de inmunizaciones sistemáticas. Como ya sabemos, por experiencias previas, existe un periodo variable, generalmente prolongado, de tiempo, entre que una vacuna es recomendada por estas Sociedades Científicas de la Salud y esta aparece contemplada en un calendario oficial de inmunizaciones sistemáticas. Esta credibilidad de las vacunas decae aún más cuando se modifican los calendarios más en función de convocatorias electorales que en la comercialización y accesibilidad de vacunas, por lo que recomendamos seguir el criterio de las SSCC para no caer en la contradicción de donde hoy no lo recomendamos, debamos luego hacerlo de forma oficial sin que existan cambios epidemiológicos o estudios nuevos que lo justifiquen. La historia nos demuestra que todas acaban incorporándose al mismo, tarde o temprano.
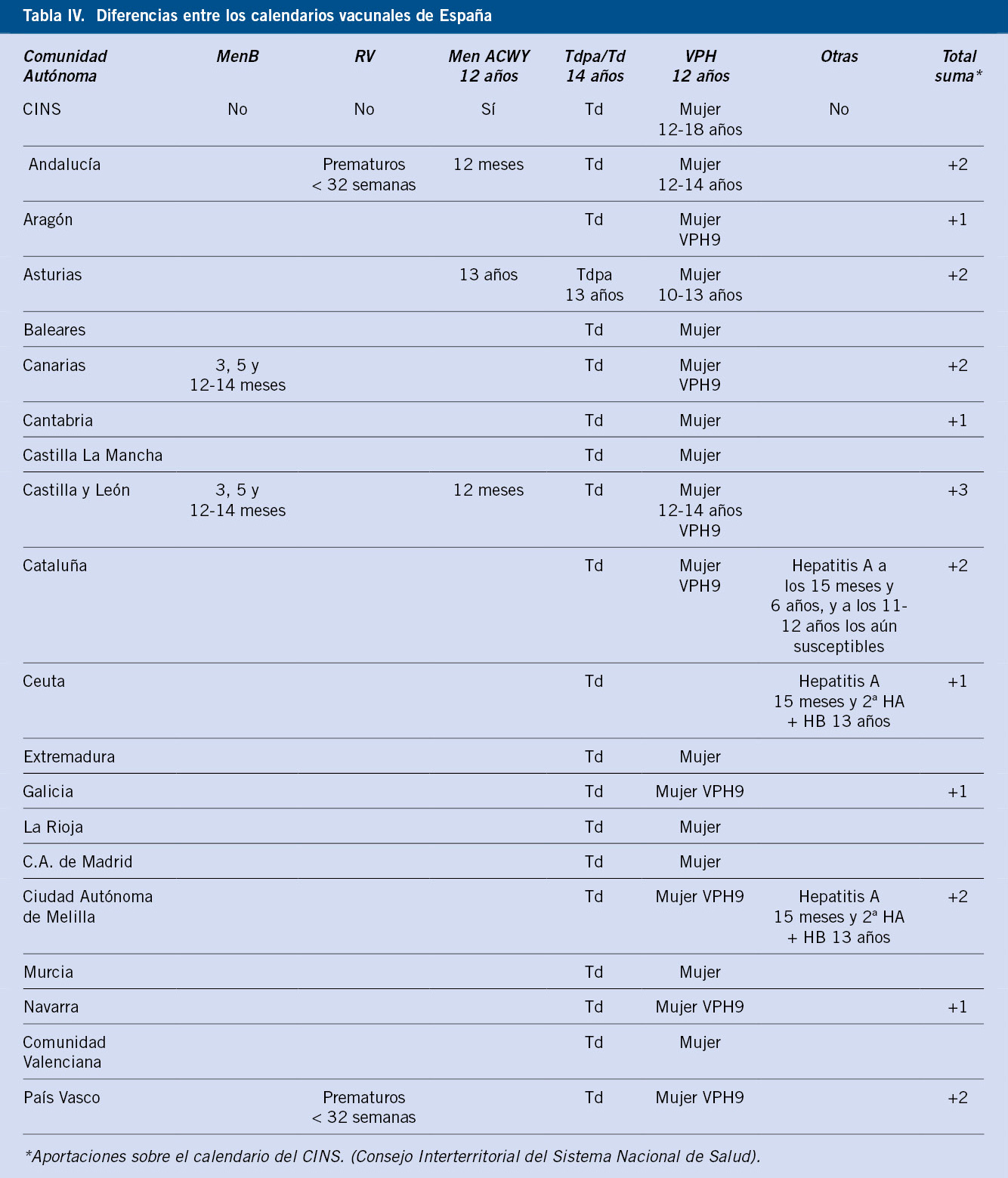
Así, en el devenir habitual de las vacunas y poniendo como ejemplo la última incluida (Bexsero®), pero podríamos citar otros casos similares anteriores (neumococo, etc.). Tras su aprobación en España en junio de 2013, la Agencia Española de Medicamentos y Productos Sanitarios la clasificó como medicamento de uso hospitalario y autorizó su administración en personas con deficiencias y características muy específicas. Tras una nueva evaluación de su seguridad, en septiembre de 2015, pasó a ser un medicamento sujeto a prescripción médica disponible en farmacias al precio de 106,15€ la dosis. Esta modificación originó una gran demanda entre la población. Aunque la Asociación Española de Pediatría viene defendiendo desde 2014, su inclusión en el calendario vacunal sistemático en España(8). Ya algunas CC.AA. las han incluido recientemente en su calendario (Tabla IV), y países de nuestro entorno las han programado recientemente coincidiendo en fechas con las del calendario habitual y simplificándolo: https://vacunasaep.org/print/profesionales/noticias/portugal-nuevas-vacunas-MenB-y-VPH (consultado el 21 de octubre de 2020), dado que no existe tanta reactogenicidad como se preveía en los primeros estudios con la coadministración con otras vacunas, una vez que se ha generalizado su uso.
En el ínterin, la búsqueda imaginativa de soluciones que ayuden a la equidad en la administración de vacunas y disminuyan la discriminación por motivos económicos, debe ser una prioridad. Si no se puede introducir todas las vacunas en el calendario vacunal de las CC.AA., habría que habilitar un sistema para que estas pudieran ser financiadas. Una buena solución, aunque no la ideal, sería que estas vacunas no incluidas (o externas al calendario oficial) tuviesen la misma consideración farmacológica de otros productos y se pudiesen prescribir las vacunas con receta oficial, como otros medicamentos en la que el paciente haga una aportación semejante a la que hace para comprar, por ejemplo, un antibiótico prescrito. De esta forma, no se podría hablar de discriminación por cuestión económica como se alega, porque actualmente, aunque con grandes intervalos, la aportación de coste de los medicamentos está en correlación a los ingresos de la unidad familiar.
Respecto al abono de parte o todo el coste de estas vacunas por los tutores, los pediatras no debemos ni tenemos que entrar, ni somos quién para decidir en qué se pueden o deben gastar los padres su dinero. No es raro tener algún ejemplo que se rechace la vacunación por su coste, cuando esos mismos usuarios acuden con un móvil de última generación. Por otro lado, a veces, erramos al prejuzgar las posibilidades económicas de una familia y nos sorprendemos respecto a nuestra consideración de nivel económico familiar y/o sus prioridades de gasto. Por todo ello, nuestra recomendación es que siempre tenemos que informar y a todos por igual, sobre todo, respecto a las vacunas no financiadas, para que los padres comprendan la eficacia de ellas y, si lo creen oportuno, poder adquirirlas para ser administradas(4).
En algunos casos, incluso la Autoridad Sanitaria (Salud Pública) es la que llega a proponer, incluso en ciertas CC.AA., la sustitución de alguna vacuna del CV oficial por otra, como es el caso de la MenC por la tetravalente MenACWY, aprobado en algunas. En opinión del asesor jurídico del CAV-AEP, la administración de la vacuna tetravalente a los 12 meses, sustituyendo a la MenC no supone, propiamente, incumplir el calendario oficial, toda vez que se da cobertura al meningococo C al estar incluido este serogrupo en la tetravalente. Tanto los pediatras que aconsejen una como otra vacunación, tienen avalada su recomendación por la “lex artis”. Y dado que, al parecer, está siendo un fracaso la vacunación en adolescentes de 15 y 18 años, algunas Sociedades Pediátricas sugieren que se debería implementar poniendo a los 2 y 4 meses junto con el resto de las vacunas en CV, dado que en ficha técnica por debajo de 6 meses, solo se aceptan dos dosis. Por un lado, evitamos que se pierdan las compradas y no utilizadas, y supone un ahorro en gastos de compra de MenC. Aunque está en estudio la posibilidad de administrar el esquema de 1+1 en lugar de 2+1, como ya ocurriera en el Reino Unido con Bexsero, proponiendo el ponerla a los 4 meses y a los 12 meses. De hecho, en Malta ya es una recomendación oficial esta pauta: https://deputyprimeminister.gov.mt/en/phc/pchyhi/Pages/National-Immunisation-Schedule.aspx (consultado el 31 de octubre de 2020).
Recomendación frente obligación
Se podría proponer la vacunación obligatoria en ciertos colectivos o empresas, y la sanidad podría ser una de ellas. No lo cuestionamos en algunos casos, puesto que apoyamos que la vacunación antigripal del personal sanitario debería ser obligatoria y formando parte de la normativa básica que debe cumplirse. No nos podemos amparar en un falso principio de libertad individual para rechazar la vacuna. El profesional sanitario que no se vacuna de la gripe cada año demuestra ignorancia científica e insolidaridad con su familia, con sus pacientes y con sus compañeros.
Como reflexión, hay que destacar que la vacunación no es una cuestión opinable: es una obligación y una responsabilidad social. La abrumadora evidencia de que ha sido y es una de las herramientas más poderosas que tenemos para combatir las enfermedades transmisibles, es irrefutable: https://buenavibra.es/movida-sana/salud/la-vacunacion-no-es-opinable-es-una-obligacion-y-una-responsabilidad-social/amp/?__twitter_impressio (consultado el día 4 de octubre de 2020). Aun cuando algunas vacunas no produzcan una inmunidad total contra un agente infeccioso en particular, y la persona efectivamente enferme al estar expuesta al patógeno, sí podrá generar una respuesta inmune suficiente como para evitar las formas más graves de la infección, así como las complicaciones que pudieran producirse.
Las razones por las que consideramos esencial que el personal sanitario se vacune no es solo para proteger a los trabajadores del riesgo de contraer determinadas enfermedades transmisibles (evitando el absentismo laboral de un colectivo con un riesgo más elevado de contagiarse), sino evitar que estos puedan ser, a su vez, fuente de contagio para los pacientes a los que atienden (potencialmente vulnerables), para otros compañeros sanitarios y para la comunidad en general. Por otro lado, debemos predicar con el ejemplo, difícilmente se puede proponer un tratamiento preventivo a la población que, al mismo tiempo, los profesionales de la salud que hacen la recomendación la rechazan.
Consideramos que las Autoridades Sanitarias y los Colegios Profesionales deberían ser más proactivos frente a los profesionales sanitarios que se manifiestan públicamente en contra de las vacunas. Puesto que esta no es una cuestión opinable, no es una opción o pauta alternativa de tratamiento o una aproximación diagnóstica a un problema de salud que puede tener distintas lecturas. Esto es abrumadora evidencia científica versus oscurantismo. Por lo tanto, ante actitudes que están en la mente de todos y que, además, tienen amplificación mediática muy ruidosa, proponemos expedientes sancionadores y posibilidad de inhabilitación. Y lo comparamos al ejemplo que supondría permitir a un cirujano que no aplicase la asepsia adecuada en sus actos quirúrgicos, porque no lo considera adecuado.
En el momento de redactar estas líneas (31 de octubre de 2020), la epidemia de COVID-19 parece estar en fase de claro rebrote en España y en el mundo. A estas alturas, nadie puede adelantar cuál será el comportamiento del SARS-CoV-2 en el futuro. La mayor parte de virólogos vaticina una endemia que vaya haciendo brotes estacionales en otoño-invierno y que se vaya atenuando en primavera-verano, semejante al patrón de otras virosis respiratorias, cuyo ejemplo paradigmático es la gripe. Si asumimos que en el próximo otoño-invierno probablemente vamos a tener un brote estacional de COVID, de impacto imprevisible, va a coexistir, con toda seguridad, con las virosis respiratorias y digestivas estacionales: patología causada por el VRS, el virus de la gripe, adenovirus respiratorio, coronavirus humanos endémicos, rotavirus, adenovirus digestivos y SARS-Cov-2. Toda esta patología comparte, total o parcialmente, sintomatología propia del COVID-19.
Si tuviéramos una vacuna para la COVID, lo cual se espera a corto plazo, en el contexto actual, se podría sugerir la obligatoriedad de que ciertos colectivos la recibieran (biosanitarios, residencias, funcionarios de prisiones, etc.) y no se debatiría la decisión personal de los mismos, como se plantea con la vacuna de la gripe, que es suficientemente eficaz y segura.
Atendiendo a todas estas consideraciones, los Grupos de Trabajo de la SEPEAP (Tecnologías Diagnósticas en AP, Vacunas en AP y Profesional de AP) creen necesario redefinir espacios asistenciales, circuitos “verdes” y “rojos”, replanificar agendas, duración de las visitas, carácter presencial o telemático de las mismas, etc. También, consideran necesario la disponibilidad de pruebas de diagnóstico rápido en las consultas de Pediatría de AP, la inmunización universal contra el rotavirus dentro del calendario oficial de inmunizaciones sistemáticas y se considere la necesidad de la extensión progresiva de la inmunización anual pediátrica contra la gripe. Esta última actualmente catalogada por el CAV de la AEP como aplicable solo a grupos de riesgo. Puesto que estas vacunas podrían mitigar en gran parte este diagnóstico diferencial e intensidad de la pandemia (https://sepeap.org/test-de-diagnostico-rapido-y-vacunacion-extensiva-en-la-consulta-de-pediatria-de-ap-en-la-era-covid-de-la-necesidad-o-recomendacion-a-la-obligacion/) (consultado el 4 de octubre de 2020).
El CAV-AEP considera que la vacunación antigripal de los niños mayores de 6 meses, no incluidos en grupos de riesgo, es una medida recomendable, por cuanto esta práctica preventiva proporciona al niño protección individual y favorece la protección familiar y comunitaria. Por ello, la vacunación antigripal infantil universal, tal y como proponen la OMS y el ECDC (European Centre for Disease Prevention and Control) debería ser un objetivo a corto o medio plazo. En esta temporada, además, esta vacunación cobra especial importancia por la COVID-19, ya que padecer las dos infecciones a la vez aumenta el riesgo de morir y, por otro lado, prevenir la gripe equivale también a evitar un proceso febril, que puede simular la infección por COVID y hacernos desplazar a un centro sanitario, con lo que conlleva, tanto para el paciente como para el sistema sanitario.
No obstante, lo anterior y en el escenario actual de la pandemia COVID-19, aun cuando este comité está a favor de la indicación universal de la vacunación antigripal en la infancia, tal y como recomiendan los organismos citados anteriormente, entiende que dicha medida debería tomarse de acuerdo con las recomendaciones oficiales de las autoridades de Salud Pública: https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/docs/Recomendaciones_vacunacion_gripe.pdf (consultado el 21 de octubre de 2020), porque es prioritario, actualmente, garantizar el abastecimiento de vacunas para las personas mayores y los grupos de riesgo de infección grave por gripe y SARS-CoV-2, coincidiendo todos los referentes vacunales nacionales en este aspecto (https://vacunasaep.org/profesionales/noticias/vacunacion-antigripal-recomendaciones-CAV-2020-21) (consultado el 4 de octubre de 2020), aunque como ya es sabido, estos grupos de riesgo se han ido ampliando a lo largo de las diferentes campañas vacunales, haciéndolo extensivos a los convivientes de estos colectivos incluso (https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/programasDeVacunacion/gripe/Historico_RecomendacionesVacunacion.htm) (consultado el 21 de octubre de 2020).
Resumiendo, desde un punto de vista legal, la vacunación en España no es obligatoria; es más, su no implementación en los hijos, no llega a suponer una modificación de la patria potestad o la custodia y guarda de los mismos. Ambas opciones requieren de la tramitación de un procedimiento judicial y, salvo algún caso muy extremo, no se suelen adoptar tales medidas, porque son muy extremas (sobre todo, la privación de la patria potestad) y la cuestión se puede solucionar por otras vías menos gravosas, como acudir a un procedimiento judicial para obligar a poner una vacuna concreta. La suspensión de la guarda y custodia o su modificación se puede acordar en un procedimiento civil al amparo del artículo 158 del Código Civil: el Juez, de oficio o a instancia del propio hijo, de cualquier pariente o del Ministerio Fiscal, puede dictar las disposiciones que considere oportunas, a fin de apartar al menor de un peligro o de evitarle perjuicios en su entorno familiar o frente a terceras personas. Pero es objeto de debate jurídico y ético aún en la actualidad, como bien defiende F. Montalvo Jääskeläinen: https://www.ajs.es/sites/default/files/2020-05/volExtra2014_b03_Ponencia.pdf (consultado el 2 de noviembre de 2020).
Con todo lo anterior, opinamos que la vacunación debe ser considerada un derecho básico de nuestros niños. No hay razones actualmente que justifiquen que un niño muera o padezca graves secuelas por una enfermedad inmunoprevenible mediante vacunación. Máxime cuando nuestro Sistema Nacional de Salud proporciona de manera gratuita la mayoría de las vacunas para todos los niños. Es verdad que la decisión de vacunar o no a un menor, corresponde a sus padres o tutores legales, pero debemos proteger la salud de los mismos y no debemos negarles a los niños este derecho que debe formar parte de las recomendaciones generales de un estilo de vida saludable tan importante como la alimentación y/o el ejercicio físico.
Calendario de vacunación infantil
El calendario de vacunación infantil debería comenzar desde el periodo antenatal, cubrir el máximo de enfermedades, lo más precoz posible, de la forma más eficiente y/o eficaz posible y ser para toda la vida.
La edad de inicio para la administración de una vacuna viene determinada por la capacidad de respuesta inmunitaria al antígeno vacunal y el riesgo de exposición al agente infeccioso. Como norma general, se tienden a aplicar las vacunas sistemáticamente en la edad más temprana, a la que son realmente efectivas(3).
La vacunación en la infancia comienza generalmente a los 2 meses de edad, solo hay una excepción para empezar antes; así, en recién nacidos de madre con hepatitis B (AgHBs+), se administrará la primera dosis de vacuna monocomponente de la hepatitis B en las primeras 24 horas de vida (preferentemente, en las primeras 12 horas), junto con la administración de inmunoglobulina anti-HB. En el caso de madre con AgHBs desconocido, si no podemos disponer de los resultados en las primeras 24 horas de vida, el neonato también recibirá una dosis de vacuna de hepatitis B.
Aunque todas las CC.AA. tienden a elaborar su calendario como para toda la vida, nosotros consideramos que esta comienza desde la concepción misma, y antes de nacer un niño, ya podemos actuar y prevenir, mediante la vacunación a la mujer embarazada, principalmente tosferina, dado el fracaso de la estrategia nido seguida hace unos años.
Todas las comunidades autónomas, desde diciembre del 2015, aconsejan la vacunación de la embarazada con dTpa para proteger al neonato de la tosferina, preferiblemente entre las semanas 27 y 36 del embarazo(4). El CAV-AEP recomienda vacunar en cada embarazo entre las 27-32 semanas de gestación, lo más precozmente posible en este rango, y si se sospecha que el parto pueda ser prematuro, se podrá vacunar a partir de las 16 semanas. Nosotros sugerimos replantear esta recomendación (por cuestiones logísticas y de oportunidad, principalmente) y proponer mejor la vacunación sobre las 20 semanas de gestación, pues es la visita obstétrica más cumplimentada por las usuarias al coincidir con la ecografía de alta resolución (y límite del aborto en España) y es donde podríamos captar mejor a las gestantes para vacunar y que, en el peor de los casos, estamos protegiendo a la madre del tétanos en el parto, dado que no existe vacuna de tosferina aislada, sino en su presentación combinada.
La vacunación del neonato no se considera la mejor opción para proteger al lactante porque, clásicamente, se piensa que el sistema inmunitario del recién nacido no puede producir anticuerpos de forma adecuada y la vacuna no les protegería de forma inmediata. Además, no existen vacunas disponibles para ser administradas a esta edad. Sin embargo, existen estudios, en que la administración de una vacuna de tosferina acelular, monocomponente, sin difteria o tétanos, en los primeros 5 días de vida, es segura y eficaz. En caso de desarrollarse su producción y estar disponible, podría ser adecuada como vacunación de recién nacidos cuyas madres no pudieran vacunarse durante el embarazo (https://vacunasaep.org/sites/vacunasaep.org/files/calvacaep2020-razones-y-bases_v.1.2.pdf) (consultado el 1 de marzo de 2020).
Otros cambios que sugerimos, además, sería adelantar la VPH a los 10 años, lo cual nos permitiría desligarla de una asociación poco acertada de vincularla al inicio de las relaciones sexuales como se ha publicitado, ampliamos su espectro de prevención al adelantarnos antes del inicio de estas relaciones, puesto que no se existe inmunocenescencia y, además, al disminuir la edad de vacunación, se ha comprobado que reduce el número de síncopes propios de la vacunación en la adolescencia. En este aspecto, algunos países europeos están implementando esta idea, suponemos que por idénticos motivos (https://www.vacunas.org/suecia-1065/ y https://apps.who.int/immunization_monitoring/globalsummary) (consultado el 20 de octubre de 2020). Por otro lado, consideramos que no debe haber discriminación por razón de género sexual, como ocurre en el VPH en la actualidad, y que suponemos sucederá como en el pasado ocurrió con la vacuna de la rubeola, terminará implantándose a ambos sexos pro igual. Esto último ya ha sido implementado en algunos países de nuestro entorno, como es el caso de Portugal, y lo han programado para los CV previstos para el año que viene (https://vacunasaep.org/print/profesionales/noticias/portugal-nuevas-vacunas-MenB-y-VPH) (consultado el 21 de octubre de 2020).
Calendarios vacunales en España
Actualmente, son las Comunidades Autónomas, como consecuencia del proceso de transferencia de competencias sanitarias, las responsables de establecer el calendario de vacunación infantil dentro de su ámbito geográfico(3).
El Ministerio de Sanidad promueve la consecución de un calendario ya consensuado y “común para toda la vida”. En el CINSS están representadas todas las CC.AA. y el Ministerio de Sanidad. Hubo un primer intento de fusión y unificación en el año 2017, donde todas las CC.AA. casi coincidían con la del CINSS y con las del CAV-AEP (menos MenB y RV), pero en los últimos 3 años, de nuevo, se han diferenciado por motivos más político-económicos que de salud pública y/o epidemiológicos que lo justifiquen, volvemos a la inequidad. Cada CC.AA. tiene sus particularidades, con ello se ha perdido el criterio de unidad para de nuevo tener muchos calendarios(9). El CAV-AEP considera que es necesario un esfuerzo colectivo de todos los agentes sanitarios y políticos implicados en la toma de decisiones relacionadas con el calendario de vacunaciones, para la consecución de este sensato objetivo que teníamos entonces.
El último calendario aprobado por este organismo corresponde al año 2020. Para su aplicación desde el 1 de enero de 2020, incluye aquellas vacunas que protegen frente a 14 enfermedades: tétanos, difteria, tosferina, poliomielitis, hepatitis B, enfermedad invasora por Haemophilus influenzae tipo b, neumococo, meningococo de los serogrupos ACWY, sarampión, rubeola, parotiditis, varicela, virus del papiloma humano y gripe(5). El objetivo final es el mismo que el de los calendarios precedentes, conseguir una alta cobertura vacunal que genere una inmunidad de grupo que proteja de forma efectiva a la población frente a estas enfermedades infecciosas(4).
El Comité Asesor de Vacunas de la Asociación Española de Pediatría (CAV-AEP) actualiza anualmente, generalmente a cada inicio de año o con un adelanto en meses previos, su calendario de vacunaciones, para ofrecer las recomendaciones de vacunación que se consideran más adecuadas para los niños residentes en España(4,9).
Recomendamos la lectura y consulta de la versión extendida o ampliada de estas recomendaciones: https://vacunasaep.org/sites/vacunasaep.org/files/calvacaep2020-razones-y-bases_v.1.3_0.pdf (consultado el 4 de octubre de 2020)(9). Tanto las generales como las recomendaciones específicas para situaciones especiales y grupos de riesgo, así como las particularidades de cada vacuna. Aquí se detallan los argumentos que sustentan estas recomendaciones. Igualmente, pueden consultarse en el Manual de Vacunas en línea de la AEP (Comité Asesor de Vacunas [CAV-AEP]). Manual de Vacunas en línea de la AEP (Internet). Madrid: AEP; 2020. (consultado el 1 de octubre de 2020). Disponible en: https://vacunasaep.org/documentos/manual/manual-de-vacunas, cuyo contenido es actualizado de forma continua, conforme se van publicando nuevas evidencias en vacunología(7).
El CAV-AEP nos propone un calendario, para la infancia y adolescencia, de máximos, común y único (de forma que se mantenga el principio de igualdad en la prevención de la enfermedad y en la oferta de salud a la población). Uno de los aspectos relevantes de este calendario, es que clasifica las vacunas en: sistemáticas, recomendadas y las dirigidas a grupos de mayor riesgo, con el objetivo de orientar a los pediatras y enfermeras pediátricas, al personal sanitario y a la población, especialmente de aquellas vacunas no incluidas en los calendarios públicos(4). Suelen mantener una misma estructura y, como novedad, este año al igual que el del 2019, no distingue “las oficiales o financiadas” de las recomendadas, todas son iguales y cambian según situaciones concretas.
La consecución de un calendario único de vacunaciones mantiene el principio de equidad en la prevención de la salud, y el de racionalidad, ya que facilita el cumplimiento en los niños que cambien de Comunidad Autónoma como lugar de residencia(3), de forma que se mantenga el principio de igualdad en la prevención de enfermedad y en la oferta de salud a la población de todas las CC.AA., y que esto no sea fuente de inequidad, confusión y cuestione la confianza en el conjunto del sistema de vacunaciones(7,10).
Actualmente, en España, coexisten diferentes calendarios vacunales: el calendario del Consejo Interterritorial (Tabla II): https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/docs/CalendarioVacunacion_Todalavida.pdf, los de cada una de las Comunidades Autónomas: https://www.aepap.org/vacunas/calendarios-espanoles, y el que anualmente publica y recomienda el CAV-AEP, el último para el año 2020(10). Es decir, en España disponemos de 19 calendarios diferentes sin que existan criterios epidemiológicos, a excepción de la hepatitis A en Ceuta y Melilla, ni sociales ni económicos que lo justifiquen y en contra de la equidad del sistema sanitario(3).
Cada Comunidad Autónoma dispone de un CV que, aunque bastante similares en aspectos generales, contienen aún discordancias con el propuesto por el Ministerio y entre las propias comunidades. Muchas de ellas, en estos dos últimos años se han acercado más al calendario propuesto por el CAV de la AEP, que consideramos como el más completo de los que disponemos y, por lo tanto, sería el ideal para cada uno de nuestros pacientes(4). Si los comparamos estos (Tabla IV) y tomamos el de la AEP como de máximos y el resto solo las características diferenciales respecto al común del CINS(9). Teniendo en cuenta que se trata de un capítulo que se encuentra en continua y constante, revisión y actualización por todos los agentes citados.
Creemos que tanto el del CINSS como el de las CC.AA. deberían incluir grados de recomendación, con el objetivo de establecer criterios de prioridad en la financiación pública, considerando no solo su efectividad y seguridad, sino también la carga de enfermedad y, cuando sea posible, criterios de eficiencia(3).
Otros calendarios vacunales
La OMS, las Instituciones Sanitarias de sus países miembros y los Comités Científicos de ámbito internacional y nacional recomiendan que los niños se vacunen, siguiendo un esquema o calendario de vacunación adaptado a la situación epidemiológica de cada país. Por ello, cada país decide su propio calendario vacunal condicionado por el nivel de desarrollo, circunstancias socio-políticas y económicas(3). La OMS nos proporciona los calendarios vacunales de todos los países del mundo y pueden consultarse en su página web: https://apps.who.int/immunization_monitoring/globalsummary/schedules/ (consultado el 4 de octubre de 2020).
A pesar de que cada país diseñe una política de vacunación en función de su situación epidemiológica distintiva y de sus objetivos políticos particulares, tanto la OMS como el Fondo de las Naciones Unidas para la Infancia (UNICEF) han desarrollado estrategias o planes sobre la inmunización y prevención de la población a nivel global. Los esfuerzos realizados en materia de vacunación abarcan a todo el mundo, y de forma cada vez más potente a los países más pobres, donde se está realizando desde hace dos décadas un gran esfuerzo por parte de instituciones como Gavi (https://www.gavi.org/) y fundaciones como la de Bill y Melinda Gates (https://www.gatesfoundation.org/) (consultado el 4 de octubre de 2020).
En Europa, no existe una recomendación supranacional, existen importantes diferencias entre países en aspectos, como: las políticas de vacunación centralizadas y administradas en el sistema público de salud (Finlandia, España y Reino Unido) o descentralizadas y administradas fuera del sistema público (Alemania y Francia)(3). La Unión Europea (UE) participa activamente en la política de Salud Pública de los estados miembros, pero no existe un órgano legislativo supranacional con competencia para regular la política de vacunación de los mismos. Al no existir un modelo de prevención común en la UE, se originan desigualdades en el acceso a la inmunización entre ciudadanos comunitarios, sin embargo, la UE sí que participa activamente en la política de Salud Pública de los estados miembros.
En EE.UU., donde, a diferencia de España, la vacunación es obligatoria y requisito necesario para la escolarización, incluye entre las vacunaciones sistemáticas de 0-6 años: la antineumocócica conjugada y la del rotavirus y, por el contrario, la antimeningocócica conjugada C solo se recomienda para grupos de riesgo(3). Los CV (de los diferentes estados, CCAA, etc.) están sometidos a una continua revisión y actualización, por lo que recomendamos la consulta en las páginas webs y documentos oficiales actualizados de los distintos organismos e instituciones.
Niño mal vacunado o no vacunado
Denominamos niños mal vacunados, aquellos que no tienen puestas o documentadas de forma adecuada, las vacunas recomendadas para su edad y lugar en donde residen.
La cobertura de vacunación en la población pediátrica española es muy alta, pero estamos asistiendo, en los últimos años, a un mayor incumplimiento de los calendarios oficiales, relacionado con: determinadas tendencias antivacunación basadas en fundamentos pseudocientíficos, la falta de percepción en los países desarrollados del problema que generan las enfermedades inmunoprevenibles y, sobre todo, por el incremento demográfico, a expensas de ciudadanos inmigrantes de países en vías de desarrollo que dificultan el control sanitario(3).
Entendemos como niños mal vacunados, aquellos cuyo CV no se corresponde con el de la región, comunidad o país donde residen en la actualidad. Incluye desde el niño que no ha recibido ninguna vacuna, al inmigrante o adoptado que ha llegado de otro país, con un calendario vacunal diferente al nuestro y que deberemos adecuar. Y, sobre todo, calendarios incompletos en algunos por falta de documentos que nos puedan detallar las vacunas administradas o simplemente por olvido u otras circunstancias(4).
Las personas inmigrantes tienen un riesgo similar a la población nativa de desarrollar enfermedades infecciosas, aunque pueden ser más vulnerables. Por ello, se debe asegurar el mismo nivel de protección que en la población autóctona frente a las enfermedades infecciosas en general y, específicamente, frente a aquellas prevenibles por vacunación(8). Por el contrario, si se va a viajar a otro país, habrá que vacunarles para las infecciones prevalentes en dichos países (hepatitis A, fiebre amarilla, meningococo ACWY, encefalitis centroeuropea y japonesa, fiebre tifoidea, rabia y BCG, sin olvidar el tratamiento frente al paludismo, si es preciso)(4).
Los niños que refieren haber sido vacunados en su país y no disponen de ningún certificado que lo avale, debemos considerarlos como no vacunados e iniciar la vacunación desde el principio adaptada a su edad actual. La afirmación, no documental, de que están vacunados, no nos puede servir como certificado vacunal(4) y solo debemos aceptar aquellos certificados vacunales que tengan visos de autenticidad (esté firmado o sellado) y en los cuales figuren claramente las vacunas puestas, fechas de administración e intervalos entre dosis correctos para la edad del niño (Fig. 1).
Figura 1. La afirmación, no documental, de que están vacunados, no nos puede servir como certificado vacunal y solo debemos aceptar aquellos certificados vacunales que tengan visos de autenticidad (esté firmado o sellado) y en los cuales figuren claramente las vacunas puestas, fechas de administración e intervalos entre dosis correctos para la edad del niño.
En otro supuesto, la escasa fiabilidad del certificado: no coincidencia de las fechas de nacimiento o el nombre del niño, estar en un idioma poco legible o de difícil traducción, también implica la no disponibilidad del mismo, implica que se debe reiniciar la vacunación “de novo”, como si no tuviera puesta ninguna vacuna. Hay que tener en cuenta que los potenciales efectos negativos de una sobrevacunación siempre son menores que el de padecer una enfermedad evitable(3,4).
Las posibilidades reales son tan dispares que nos obligan a crear pautas individualizadas correctoras y establecer lo que se denomina un “calendario acelerado”, término que se utiliza para referirse a un calendario personalizado que incluya el número de dosis necesarias según la edad y sexo. Para ello, se fijará el momento de inicio y los intervalos mínimos entre las dosis a administrar, teniendo en cuenta que “dosis puesta, dosis que cuenta” y es importante tener en cuenta que las siguientes premisas estén documentadas en su historial de vacunación(3) (Algoritmo):
• Fiabilidad del registro: son válidas aquellas vacunas que estén correctamente registradas o identificadas.
• Se calculan las dosis necesarias según la edad y se restarán las que conocemos con fiabilidad que ha recibido previamente, considerando válidas las dosis que se han administrado respetando la edad mínima y el intervalo mínimo entre dosis. La diferencia serán las dosis necesarias para actualizar el calendario de vacunación.
• Se deben administrar de forma simultánea todas las vacunas posibles, preferentemente combinadas, para disminuir el número de inyecciones, y coadministradas en lugares anatómicos diferentes.
• Si no se pueden poner todas las vacunas previstas, se debe priorizar, administrando primero las vacunas que inmunizan frente a las patologías de mayor riesgo con relación a la epidemiología y la edad del niño, o bien frente a enfermedades para las que no ha recibido ninguna dosis(3,8).
En este sentido, hay que destacar que no hay un intervalo máximo entre dos dosis de un mismo antígeno (a excepción de la vacuna oral contra la fiebre tifoidea) y, que la administración de vacunas vivas en personas previamente inmunes, no se asocia a un mayor número de reacciones adversas. Las dosis adicionales de vacunas inactivadas producen títulos altos de anticuerpos, aunque pueden asociarse a una mayor reactogenicidad. Sin embargo, hay un intervalo mínimo entre dosis de un mismo antígeno que se debe respetar para garantizar un adecuado nivel de protección(8-10).
Como regla general, podemos asumir que dos vacunas de gérmenes inactivados, muertos o fracciones antigénicas no compiten entre sí y se pueden poner juntos, así como con otras de microorganismos vivos. En el caso de ser de dos vacunas de virus ºvivos, se ponen simultáneamente o bien muy separados en el tiempo.
La Asociación Española de Pediatría nos ofrece los siguientes esquemas:https://vacunasaep.org/sites/vacunasaep.org/files/calvacaep-2020-acelerados-tablas-mayo2020_0.pdf (consultado el 4 de octubre de 2020), para una vacunación acelerada o rescate vacunal de los 4 meses a los 6 años de edad y de los 7 a los 18 años. Y también el ministerio: https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/docs/Calendario_Acelerado_Vacunaciones.pdf (consultado el 4 de octubre de 2020), con ello, se nos facilita el trabajo diario y así poder conseguir que, todos los pacientes no correctamente vacunados, alcancen el mejor calendario vacunal posible en el mínimo tiempo hasta alcanzar una cobertura adecuada a su edad.
Vacunas combinadas
Son vacunas que contienen más de un antígeno en un mismo preparado, para poder ser administradas de una manera más cómoda, en la misma zona anatómica, igual de seguras, inmunógenas y efectivas.
En un sentido más amplio, también podrían considerarse como vacunas combinadas: las que están constituidas por dos o más cepas, serogrupos, serotipos o genotipos de un único microorganismo, pero entonces hablaríamos de “vacuna polivalente” como, por ejemplo: vacuna antineumocócica, VPI, rotavirus, VPH y meningococo(4). Otro concepto diferente, es el de la coadministración o vacunación simultánea, en la que se administran dos o más vacunas al mismo tiempo, pero con jeringas y agujas distintas para cada vacuna, en las que hay que tener en cuenta, que deben inyectarse en lugares anatómicos separados (por lo menos 2,5 cm) y registrarse el sitio de inyección de cada una de ellas(3).
Cuando no se administran de forma simultánea, cabe tener precaución con las vacunas atenuadas parenterales, las cuales deben separarse, al menos, cuatro semanas. Una excepción a esta regla, son las vacunas de la fiebre amarilla y la triple vírica, las cuales no deben administrarse en el mismo acto vacunal. Sin embargo, las inactivadas pueden, en general, administrarse juntas o con cualquier intervalo entre ellas. No existen intervalos máximos entre dosis del mismo antígeno, aquí se cumple las frases tan utilizadas en vacunología de que: “Dosis puesta, dosis que cuenta” y “las vacunas cuentan a lo largo de toda la vida”.
En España, en 1965, se inicia la vacunación con la primera vacuna combinada DTP; al inicio de los 80, se instaura la vacunación con una segunda vacuna combinada, “la vacuna triple vírica”, que contiene 3 antígenos de virus vivos atenuados frente al: sarampión, rubeola y parotiditis. Y, actualmente, existe la vacuna tetravírica, pero como lleva asociado un mayor riesgo de convulsión febril, sobre todo, tras la primera dosis y en menores de 2 años de edad, se recomienda administrar los dos preparados por separado por debajo de esa edad(9). Actualmente, el calendario que nos ofrece el CINSS de 2020, para los primeros 14 años de vida, infancia y adolescencia, presenta 34 antígenos en 8 vacunas combinadas(4).
Las vacunas combinadas disponibles en España, se describen en la tabla V.
El CAV-AEP recomienda utilizar las vacunas combinadas, puesto que ofrecen muchas ventajas (Tabla VI).
En este trabajo queremos insistir además, que siempre debemos registrar antes de vacunar, para evitar errores de enfermería y así poner una dosis que no corresponde o que ya ha sido puesta.
Funciones del pediatra de AP
La función del pediatra de AP es informar e intentar que todos los niños que acuden a su consulta, independientemente del motivo de esta, tengan actualizado y completado su calendario de vacunaciones.
Es tarea fundamental del pediatra y de la enfermera pediátrica de Atención Primaria, conocer los diferentes tipos y características de las vacunas comercializadas que cumplen los criterios: epidemiológicos, de efectividad y seguridad necesarias y, sobre todo, si el riesgo de enfermedad es alto; fomentar la vacunación de toda la población infantil y conocer el funcionamiento del sistema sanitario, por ser el primer nivel de asistencia donde se realiza la vacunación(3). Nuestra obligación, ante una actividad que no es obligatoria en nuestro país, es informar, detectar y completar el calendario de vacunaciones en los niños que, por diferentes motivos, no están correctamente vacunados de acuerdo con su edad, circunstancias individuales y ámbito geográfico.
Las visitas programadas en Atención Primaria, son el momento ideal para asegurarse de que el CV está actualizado conforme con la edad del niño. No obstante, se deben utilizar y aprovechar todos los contactos con los diferentes servicios de salud (urgencias, ingresos hospitalarios y consulta a demanda de Atención Primaria) para recordar y actualizar el calendario de vacunaciones si fuera preciso(3). Los pediatras no podemos renunciar y delegar el control vacunal en otros profesionales sanitarios, también es nuestro trabajo y obligación, aunque podamos compartir esa responsabilidad(4).
Las coberturas vacunales en España y, sobre todo, durante los 2 primeros años de vida, son muy altas, alcanzando el 95% de la población pediátrica. Sin embargo, todos los pediatras nos encontramos con algunos progenitores que las rechazan, sobre todo, las vacunas combinadas pues, desean que se administren a lo sumo, solo alguno de los antígenos de estas vacunas(4).
No vacunar a un niño es un acto irresponsable, carente de fundamento científico alguno y que no solo lo puede perjudicar a él, sino a quienes le rodean, ya que se debilita la inmunización de grupo, puesto que pone en riesgo a toda la comunidad, especialmente a aquellos que son más vulnerables: niños menores de 1 año que aún no han completado su vacunación por una cuestión etaria, embarazadas, inmunodeprimidos, etc.
Debemos dejarle claro a estos tutores que, defender la idea de que las vacunas hacen daño es defender una falacia, una mentira peligrosa, que no puede, por más democracia y derechos a los que se apelen, permitirse. Porque la salud de la población y el derecho de los niños a no enfermar por causas prevenibles van primero.
Bibliografía
Los asteriscos muestran el interés del artículo a juicio de los autores.
1. García Pérez J. Calendario vacunal, ¿único o común? Pediatr Integral. 2013; XVII(4): 239-40. Disponible en: https://www.pediatriaintegral.es//numeros-anteriores/publicacion-2013-05/calendario-vacunal-unico-o-comun/. Consultado el 4 de octubre de 2020.
2.** Silva Rico JC. Calendario de vacunación infantil. Niño mal vacunado. Vacunas combinadas. Pediatr Integral. 2011; XV(10): 911-28.
3. Casanovas Gordo JM. Calendario de vacunación infantil. Niño mal vacunado. Vacunas combinadas. Pediatr Integral. 2015; XIX(10): 675.e1-e20.
4. Instrucción DGSPYOF-8/2019 – calendario vacunaciones Andalucía 2020. Disponible en: https://www.juntadeandalucia.es/export/drupaljda/csafaCalendarioVacunacion2020.pdf. Consultado el 21 de octubre 2020.
5. Grupo de Trabajo Criterios 2011, de la Ponencia de Programa y Registro de Vacunaciones. Criterios de evaluación para fundamentar modificaciones en el Programa de Vacunación en España. Comisión de Salud Pública del Consejo Interterritorial del Sistema Nacional de Salud. Ministerio de Sanidad, Política Social e Igualdad. 2011 Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/docs/Criterios_ProgramaVacunas.pdf.
6. CAV-AEP. Calendario de Vacunaciones de la Asociación Española de Pediatría. Razones y bases de las recomendaciones 2020 (Internet). Madrid: AEP; 2020. Consultado el 29 de marzo de 2020. Disponible en: https://vacunasaep.org/sites/vacunasaep.org/files/calvacaep2020-razones-y-bases_v.1.2.pdf.
7. Ruiz-Montero R, Epstein D, Guzmán Herrador B, Espín Balbino J. Evaluación económica de la inclusión en el calendario vacunal de 4CMenB (Bexsero®) en España. Gac Sanit. 2019. Disponible en: https://doi.org/10.1016/j.gaceta.2019.08.007.
8. Moreno-Pérez D, Álvarez García FJ, Álvarez Aldeán J, Cilleruelo Ortega MJ, Garcés Sánchez M, García Sánchez N, et al. Calendario de vacunaciones de la Asociación Española de Pediatría (CAV-AEP): Recomendaciones 2018. An Pediatr (Barc). 2018; 88: 53.e1-e9.
9. Álvarez García FJ, Cilleruelo Ortega MJ, Álvarez Aldeán J, Garcés-Sánchez M, García Sánchez N, Garrote Llanos E, et al., en representación del Comité Asesor de Vacunas de la Asociación Española de Pediatría (CAV-AEP). Calendario de vacunaciones de la Asociación Española de Pediatría: recomendaciones 2020. An Pediatr (Barc). 2020; 92: 52.e1-e10.
10. V. Molina Morales, C, Carulla Terricabras. Vacunas 2003. Prous Science. Barcelona. Responsabilidad ética y legal del pediatra frente a las vacunaciones.
11. de Montalvo Jääskeläinen F. El paradigma de la autonomía en salud pública ¿una contradicción o un fracaso anticipado?: el caso concreto de la política de vacunación. Derecho y Salud. 2014; 24: 27-40.
12. Escobar Roca E. Los derechos fundamentales sociales y la protección de la salud, Revista de Derecho Político. 2008; 71-72: 113-47.
13. Manual de Vacunas AEP (2020). Aspectos legales de las vacunas. Cap 44: información y consentimiento informado.
Bibliografía recomendada
– Silva Rico JC. Calendario de vacunación infantil. Nino mal vacunado. Vacunas combinadas. Pediatr Integral. Pediatr Integral. 2011; XV(10): 911-28.
Aunque no es el último artículo que toca este tema, si es considerado un referente por los autores, por la organización, orientación y base que sustenta los calendarios vacunales, así como su actualización y cambios con el tiempo. Sigue actualmente vigente.
– Manual de vacunas en línea de la AEP. ISSN 2386-2696. Disponible en: http://vacunasaep.org/documentos/manual/manual-de-vacunas. Consultado el 21 de octubre de 2020.
Se puede considerar un libro vivo y actualizado de Manual de vacunas. En el mismo, el CAV de la AEP ofrece una detallada y extensa información del Manual de Vacunas que se publicó en formato papel en el año 2012, y que permanentemente hace una puesta al día, en formato digital, de los diferentes capítulos, convirtiéndose en un punto de referencia para todos los interesados en la vacunología. Ofrece las ventajas de que no precisa de su impresión y distribución para poder revisar algunos de sus capítulos, e incorporar las novedades que son continuas en este campo, en continua revisión y actualización.
– Plotkin SA, Orenstein W, Offit P. Vaccines. Elsevier. 2013.
El libro del profesor Plotkin es el referente mundial de la vacunología y al cual hay que acudir para conocer el presente, pasado y futuro de esta rama de la medicina. Hace una descripción completa de cada enfermedad, incluidas las características clínicas, microbiología, patogénesis, diagnóstico y tratamiento, así como epidemiología, salud pública y cuestiones normativas. Actualiza los conocimientos existentes sobre las vacunas actuales y las que se encuentran aún en investigación y desarrollo.
– Casino Fernández G. Las vacunas en España. Situación actual y perspectivas de futuro. Las vacunas. © 2018 Deloitte Consulting, S.L.U.
Se trata de un informe que describe una visión completa de la realidad de las vacunas en España y en los países de nuestro entorno europeo, y de los resultados de una encuesta realizada a los principales grupos de interés del sector de la vacunación para obtener la visión de todos los agentes implicados. Analiza no solo la situación actual de la vacunación en España, sino que identifica los retos a abordar en el futuro.
| Caso clínico |
|
Niño de 8 años que acude por primera vez a nuestra consulta acompañado de su madre, porque refiere que puede llegar a tener alguna enfermedad infecciosa. Informan que, hasta el momento actual, nunca ha sido vacunado. El padre no era partidario de la medicina convencional y mucho menos de las vacunas, por lo que apenas ha tenido contacto con los Servicios Sanitarios públicos. En los antecedentes, tanto personales como familiares, nada objetivo que reseñar. Salvo separación reciente de los padres, que hacen que se trasladen ellos dos a esta ciudad. Actualmente los padres, aunque están separados, mantienen la custodia compartida y la madre solicita completar todo el calendario vacunal del niño. Además, refiere que el niño hace unos años sufrió una caída grave en bicicleta de la que no hubo consecuencias de interés. Exploración: temperatura: 36,5ºC. TA: 108/65 mm Hg. Buen estado general. Auscultación pulmonar normal. Abdomen blando y depresible. No masas ni megalias. Genitourinario: normal, ORL: leve congestión amígdalar. Extremidades y columna vertebral: normal. Resto de exploración física efectuada: normal. Ante la situación descrita y los hallazgos en la exploración, nos planteamos 3 preguntas descritas en el cuestionario de acreditación.
|