
| |
| Temas de FC |
M. García Fernández de Villalta, A. Rodríguez Alonso
Unidad de Patología Compleja. Hospital Universitario Infantil La Paz. Madrid. Miembros de la Sociedad Española de Pediatría Interna Hospitalaria (SEPIH) y del Grupo de Trabajo del Paciente Crónico Complejo
| Resumen
Los niños con patología crónica compleja tienen enfermedades crónicas significativas, generalmente con afectación multisistémica, limitaciones funcionales y necesidad de tecnología. Esto implica que se trate de un grupo de pacientes con un alto consumo de recursos sanitarios y educativos. Es frecuente que asocien condicionantes psicosociales que influyen considerablemente en su calidad de vida. Aunque se estima que comprenden menos de un 1 % de la población pediátrica, representan el 30 % de todos los costes de atención médica de esta población y más del 80 % del gasto en hospitales infantiles. En las últimas décadas, su prevalencia ha aumentado en todos los países desarrollados, en relación al avance de la tecnología y la especialización en sus cuidados. Son un paradigma de la necesidad de nuevos modelos de atención que permitan atenderlos de una manera adecuada, integral, coordinada y eficiente. El Pediatra de Atención Primaria, es una figura clave para cualquier modelo de atención que se considere integral, continuo, accesible y de calidad para estos niños. |
| Abstract
Children with medical complexity have significant chronic health conditions, generally multisystemic, with a high need for specialized medical and educational care, significant functional limitations that often require life support technology, and a high use of health resources, in general. It is common for them to associate other psychosocial conditions that considerably influence their quality of life. Although they comprise less than 1 % of the pediatric population, they account for approximately 30 % of all pediatric healthcare costs and more than 80 % of children’s hospital expenses. In the last decades, this population has increased in all developed countries, in relation to the advancement of technology and specialization in their care. They are a paradigm of the need for new care models that allow them to be attended to in an adequate, comprehensive, coordinated and efficient manner. The Primary Care Pediatrician is a key figure for any care model that is considered comprehensive, ongoing, accessible and of quality for these children. |
Palabras clave: Patología crónica compleja; Enfermedades crónicas múltiples; Niño con complejidad médica; Hogar médico; Modelos de atención.
Key words: Complex chronic pathology; Multiple Chronic Conditions; Children with medical complexity; Medical Home; Managed Care Programs.
Pediatr Integral 2023; XXVII (4): 216 – 225
OBJETIVOS
• Definir e identificar a los niños con patología crónica compleja (NPCC).
• Conocer las principales características, necesidades y dificultades en los cuidados de los NPCC.
• El papel del pediatra referente en Atención Primaria y Hospitalaria. Actividades específicas a desarrollar. La importancia de la coordinación asistencial.
• Modelos de atención. Realidades y retos en España.
Niño con múltiples patologías / patología compleja
Introducción
La prevalencia de los niños con patología crónica compleja (NPCC) ha aumentado en las últimas décadas. Su atención está fragmentada y es poco eficiente, lo que supone un perjuicio para estos pacientes. Garantizar su atención integral es un reto para los sistemas de salud y una necesidad imperiosa para los NPCC.
Los avances en la atención pediátrica han permitido reducir la mortalidad infantil y aumentar la supervivencia de niños con enfermedades graves, lo que ha significado un incremento del número de niños con patología crónica, en ocasiones, con discapacidad de por vida, con mayor fragilidad y complejidad médica(1).
Entre los niños con enfermedades crónicas, que suponen un 10-15 % de la población infantil, hay un subgrupo de pacientes que, siendo relativamente poco prevalente (menos de un 1 % de la población pediátrica), origina entre el 30-40 % del gasto sanitario de esa población y hasta un 80 % del gasto sanitario en hospitales pediátricos(1-3). Este grupo es el formado por los niños con patología crónica compleja (NPCC)(4) o médicamente complejos (NMC), en inglés children with medical complexity (CMC)(2).
Estos menores presentan una alta morbimortalidad, asociada a sus propias enfermedades crónicas, pero también en relación a otros factores derivados de la atención que reciben por parte del sistema, que se encuentra fragmentada y con déficits importantes. Estos pacientes representan un gran reto de comunicación y coordinación para los distintos niveles de atención en todos los ámbitos: Atención Primaria, Hospitalaria, colegios, centros de rehabilitación, etc.
Los NPCC tienen más riesgo de sufrir errores médicos, así como efectos adversos relacionados con la medicación, ingresos más prolongados y mayor número de infecciones asociadas con la atención sanitaria(5). Además, en la mayoría de los casos, asocian problemas sociales relevantes, al diagnóstico o evolutivamente(6), con cuidadores con un alto grado de sobrecarga y estrés.
Esta población es muy heterogénea, pero todos comparten la necesidad de un abordaje diferente al estándar, con nuevos modelos dirigidos a ofrecer una atención integral, continua, accesible, centrada en el paciente y su familia, y coordinada entre todos los niveles del sistema sanitario, educativo y social.
Definición
Aunque no existe una definición universalmente aceptada, los NPCC podrían definirse como: aquellos que padecen enfermedades crónicas significativas, generalmente con afectación multisistémica, necesidad de atención médica y educativa especializadas, limitaciones funcionales importantes, alto consumo de recursos sanitarios y necesidad de tecnología médica. Su identificación es un reto en sí mismo.
No hay una definición universalmente aceptada de lo que son los NPCC, ni de exactamente cómo llamarlos: niños con patología crónica compleja, niños con complejidad médica, niños con fragilidad médica o niños dependientes de tecnología, entre otros.
A nivel internacional, desde el siglo pasado, ya se definió el concepto de niños con necesidades especiales de salud, en inglés Children with Special Health Care Needs (CSHCN), como aquellos que tienen mayor riesgo de presentar o presentan una enfermedad crónica, física, mental, emocional o del desarrollo, y que consumen mayor cantidad de servicios de salud que el resto de la población pediátrica general(7).
Dentro de esta población, existe un subgrupo de pacientes caracterizado por una mayor fragilidad y un mayor consumo de recursos sanitarios. Aunque son un grupo muy heterogéneo, asociando diversas enfermedades crónicas, en diferentes aparatos o sistemas, comparten unas características comunes. Estos pacientes serían a los que nos referimos con NPCC(4).
Cohen et al. describieron cuatro características fundamentales para definir a estos pacientes(8):
1. Paciente con alguna condición médica que puede esperarse razonablemente que dure, al menos, 12 meses, involucre a diferentes sistemas o a uno solo, pero lo suficientemente grave como para requerir atención pediátrica especializada y, probablemente, un cierto período de hospitalización en un centro de atención terciaria.
2. Limitaciones funcionales importantes.
3. Necesidad elevada de recursos de salud y educacionales.
4. Uso frecuente del sistema sanitario.
Aunque estas características recogidas por Cohen describen bastante bien a los niños con patología crónica compleja, es importante añadir que estos niños suelen tener otros condicionantes de salud que afectan a su calidad de vida, como los problemas sociales, emocionales y psicológicos, tanto del niño como de su familia(6). Estos problemas se presentan con mayor prevalencia en esta población, debido a múltiples factores (problemas económicos derivados de la pérdida de empleo de alguno de los cuidadores, disminución de los ingresos familiares, aumento de los gastos, estrés, ansiedad, aislamiento social, ocio escaso, claudicación del cuidador, etc.).
En la literatura médica de los últimos años, han ido surgiendo diferentes términos y definiciones para referirse a esta población de niños que es cada vez más numerosa, que consume tantos recursos y que se caracteriza por: presencia de enfermedades crónicas, discapacidad a largo plazo, necesidad de tecnología, complejidad y fragilidad. Dentro de los términos más extendidos están algunos como “children with medical complexity”(2) o “medically complex children”(5). En este sentido, sería conveniente conseguir unificar la nomenclatura a utilizar para referirnos a estos pacientes. Además, desde nuestra perspectiva, sería mejor considerar un término que no solo hable de la complejidad médica (“niño con patología crónica compleja”, “niño médicamente complejo” o “niño con complejidad médica”), sino que recoja un sentido más amplio de su complejidad en todas las esferas de salud (social, psicológica…). Recientemente, se ha propuesto el uso de un término más holístico en inglés como el de “children with health complexity”(6) (en castellano “niños con problemas complejos de salud”). Independientemente del nombre que utilicemos para referirnos a este grupo de pacientes, sería importante que el término hiciera referencia a su complejidad global y no solo a su complejidad médica.
Identificación
Existen diferentes modelos de identificación, la mayoría basados en definiciones operacionales, que identifican a diferentes cohortes de NPCC, pero que han demostrado ser de utilidad.
A lo largo de estas últimas décadas, se han publicado distintos sistemas de identificación y clasificación con diferentes enfoques. La mayoría de las clasificaciones se han basado en definiciones operacionales para distribuir recursos y organizar programas específicos de atención(3,4). Los siguientes modelos que exponemos se han mostrado útiles para identificar diferentes cohortes de NPCC:
1. Modelo de Feudtner et al.(9), que clasifica a los NPCC según los códigos diagnósticos de las enfermedades crónicas complejas que presenten en diferentes categorías crónicas complejas (CCC), como son: respiratoria, neuromuscular, renal, gastrointestinal, cardiovascular, metabólica, hematoinmunológica, neoplasias, otros defectos congénitos o genéticos, neonatal, dependencia de tecnología y trasplante. Se define enfermedad crónica compleja como: “cualquier enfermedad médica que pueda esperarse razonablemente que dure, al menos, 12 meses (a menos que fallezca antes) e involucre a diferentes sistemas o a un solo sistema, de manera lo suficientemente grave como para necesitar atención pediátrica especializada y, probablemente, algún periodo de hospitalización en un centro de tercer nivel”. La última actualización de este sistema de clasificación, publicada por Feudtner et al., incluye los códigos diagnósticos y de procedimientos según la “Clasificación Internacional de Enfermedades 10” (CIE-10)(9).
2. Modelo del Seattle Children´s Hospital(10): Algoritmo de Complejidad Médica Pediátrica. Clasifica a los niños en tres niveles de complejidad: niños con patología no crónica, niños con patología crónica no compleja y niños con patología crónica compleja.
3. Algoritmo de Niños con Discapacidades. Contiene 669 códigos CIE-9 clasificados con una probabilidad >=75 % de indicar discapacidad(11).
4. Grupos de Riesgo Clínico (GRC). Desarrollado por el 3M Health Information Systems(12), se trata de un sistema basado en diagnósticos, que clasifica a los pacientes en 9 categorías mutuamente excluyentes. Los NPCS serían aquellos comprendidos desde el grupo 5b al 9 (Tabla I)(13).
5. Algoritmo de cribado para identificar niños con complejidad médica en el punto de atención clínico(12). Consta de dos pasos:
• Identificar a los niños con necesidades especiales de salud, con el CSHCN Screener(12), mediante datos obtenidos de la historia clínica de los últimos 12 meses.
• Una vez identificados los niños con necesidades especiales de salud (una o más de una respuesta afirmativa en los 5 ítems que definen al niño con necesidades especiales de salud), se debe identificar, dentro de este grupo, a los niños con complejidad médica. Para ello se debe responder de manera afirmativa a cada una de las siguientes cuestiones:
- Alto consumo de recursos (>=2 ingresos, >=1 ingreso en Cuidados Intensivos o >=6 visitas a urgencias en los últimos 12 meses).
- Asistencia con tecnología médica de forma crónica (sonda de alimentación, válvula de derivación ventriculoperitoneal, traqueostomía, catéter venoso central, ventilación mecánica domiciliaria…).
- Haber sido valorado por 3 o más subespecialistas en los últimos 3 meses.
- >=4 respuestas afirmativas en el Children with Special Health Care Needs Screener.
6. Escala PedCom(14). Se trata de la primera escala numérica diseñada de manera específica para la identificación del niño con patología crónica compleja. Se basa en un sistema de puntuación de diferentes ítems (Tabla II), que recogen aspectos esenciales y necesidades de este tipo de pacientes. Los ítems se evaluaron de 0,5 a 4 puntos, por un grupo de expertos. Con el corte en 6,5/27 puntos, detectaron una sensibilidad de un 98 % y especificidad del 94 % para detectar NPCC en su estudio.
Epidemiología
En España no hay datos de la prevalencia de esta población. En las Islas Baleares la sitúan en un 1,4 %. En EE.UU., los NPCC comprenden entre un 0,5-5 % de la población infantil. Representan el 30-40 % de todos los costes de atención médica pediátrica, el 50 % de los pacientes hospitalizados y más del 80 % de los gastos de hospitales infantiles.
Los primeros datos de prevalencia comunicados de los NPCC han sido en EE.UU., donde las entidades aseguradoras reconocieron a esta población como prioritaria para su identificación, en relación a la elevada necesidad de recursos destinados para su cuidado y de los costes asociados(2).
En EE.UU., la prevalencia de niños con necesidades especiales de salud (CSHCN) varía, según la edad, entre un 8-18 %(5). Dentro de este grupo están los NPCC, que comprenden entre un 0,5-5 %, según las series. Se estima que los NPCC representan un 30-40 % de todos los costes de atención médica pediátrica, el 50 % de los pacientes hospitalizados, el 80 % de los días de hospitalización y el 86 % de los costes en los hospitales infantiles(3).
En España, se han comunicado datos descriptivos de series aisladas hospitalarias y de Atención Primaria(4,15). Además, recientemente la Consejería de Salud de las Islas Baleares ha comunicado una prevalencia aproximada de NPCC, con datos administrativos de Atención Primaria y Hospitalaria, de un 1,4 %(16).
Principales características y necesidades médicas de cuidados. Problemas habituales en su atención
Los NPCC son una población muy heterogénea y su atención se caracteriza por estar fragmentada, con problemas importantes en la comunicación y coordinación entre los distintos ámbitos asistenciales.
Los NPCC son niños con un elevado número de visitas a los servicios de urgencias e ingresos, tanto en la planta de hospitalización como en unidades de cuidados intensivos, con estancias hospitalarias prolongadas. Además, suelen precisar algún tipo de soporte tecnológico y recibir tratamiento con un gran número de fármacos. Todo ello favorece que sean pacientes con un riesgo alto de sufrir errores médicos y eventos adversos en relación con la medicación. La mayoría de los errores que sufren estos pacientes son errores que se podrían evitar mejorando la coordinación entre los diferentes profesionales que participan en su atención. Los factores psicosociales condicionan el pronóstico y la calidad de vida de los NPCC.
Los NPCC son una población muy heterogénea, que frecuentemente padecen enfermedades raras(17) y que precisan atención por parte de múltiples especialistas, con un alto consumo de recursos y una atención fragmentada. Su complejidad es dinámica y no todo paciente crónico complejo se mantiene en esta situación de complejidad toda su vida.
A pesar de ser una población muy diversa, todos comparten una serie de características comunes como:
• Alto número de ingresos, generalmente prolongados y con mayor necesidad de estancias en cuidados intensivos(8). De hecho, en este entorno, entre un 50 % de los ingresos precisan estancias más largas y mayor necesidad de dispositivos. Entre un 50 %, según las series, de los ingresos de los NPCC son por cirugías programadas y el 30 % por problemas médicos, fundamentalmente por infecciones respiratorias(18). Además, presentan altas tasas de reingresos que, en algunas series, llegan hasta el 25 %(19). Esta tasa, para muchos médicos que trabajamos con NPCC, no siempre debería ser considerada como indicador de mala calidad de atención para estos pacientes, como es considerada en la actualidad. Las altas breves a domicilio, entre procedimientos diagnósticos, cirugías…, pueden ser “respiros domiciliarios”, de gran valor para los niños y sus familias.
• Necesidad de soporte tecnificado. Entre un 30-70 % de estos niños tiene algún tipo de dispositivo médico domiciliario(3,4). Los soportes de tipo respiratorio (oxigenoterapia, traqueostomía…) y nutricional (gastrostomías, gastroyeyunostomías…) son los más frecuentes. Los problemas con dispositivos médicos son responsables de hasta el 30 % de las visitas a urgencias de estos pacientes y hasta del 15 % de los ingresos(12).
• Necesidad de un número importante de cirugías(20). Los procedimientos quirúrgicos son la causa de casi el 50 % de los ingresos programados.
• Elevado número de visitas a los servicios de urgencias. Los NPCC son responsables de más del 20 % de las visitas a urgencias y, además, ingresan en mayor proporción que el resto de la población pediátrica(12).
• El uso de múltiples fármacos en su tratamiento es habitual(21). El riesgo de errores (de dosificación prescripción, administración…), así como de efectos adversos (por interacciones…) es muy alto. Además, muchas medicaciones se administran por canales diferentes al estándar (p. ej.: sondas nasoyeyunales) con diferente farmacocinética y efecto terapéutico, a considerar.
• Presentan una alta tasa de errores y de eventos adversos relacionados con la atención sanitaria(5,6). Estos errores no solo se producen en relación al uso de medicación(21), sino también en relación con las hospitalizaciones (mayores tasas de infecciones asociadas con la asistencia sanitaria…) y con otros momentos de su atención (transferencias incompletas, riesgos durante los traslados…). Además, pese a que estos niños tienen un mayor riesgo, tanto de adquirir infecciones como de que estas empeoren su evolución, presentan peores tasas de vacunación, tanto de vacunas sistemáticas como de aquellas adicionales recomendadas por su enfermedad de base (gripe, neumococo, meningococo, varicela, hepatitis A, etc.). En un trabajo descriptivo, en una unidad para NPCC a nivel nacional(20) solo un 11 % de los niños estaba adecuadamente vacunado.
• Los profesionales que atienden a estos niños deben contar con una capacitación específica(3,5,22), que englobe diversos aspectos, tanto el tratamiento de enfermedades minoritarias, como el manejo de diversos dispositivos tecnológicos: traqueotomías, sondas de alimentación, catéteres y sistemas de alimentación, ventiladores domiciliarios, etc.
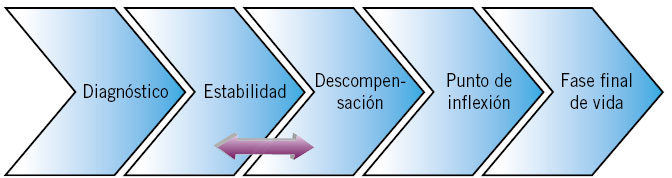
• Necesidad de cuidados paliativos pediátricos. Los NPCC presentan afecciones reconocidas dentro de los grupos subsidiarios de recibir cuidados paliativos pediátricos descritos por la Association for Children with Life-threatening or Terminal Conditions (ACT)(12). Dependiendo de la fase de la enfermedad en la que se encuentren y de su complejidad (Fig. 1), precisarán diferentes niveles de atención (nivel 1-enfoque paliativo, nivel 2-cuidados paliativos generales, nivel 3-cuidados paliativos especiales). Este último nivel está dirigido a enfermedades y situaciones muy complejas que precisen atención por servicios especializados en cuidados paliativos pediátricos.
Figura 1. Fases de la enfermedad. Elaboración a partir de: García de Paso Mora M. Programa de Atención a Niños, Niñas y Adolescentes con Enfermedades Crónicas Complejas: Tejiendo puentes para sus cuidados. Palma: Servicio de Salud de las Islas Baleares. 2019.
• La mortalidad de estos pacientes es alta, entre 8-10 %, anual, dependiendo la serie(3,4). Además, pese a que ha disminuido la mortalidad de los NPCC, estos suponen alrededor de un 25 % de los adolescentes que fallecen(12). Habitualmente, estos pacientes fallecen en los hospitales, pero, gracias a unidades de cuidados paliativos, ha aumentado el número que fallece en domicilio(12).
• Problema psicosocial. En la mayoría de las familias, uno de los padres deja de trabajar para poder cuidar. Esto puede conllevar una disminución en los ingresos de la familia que, además, debe hacer frente a múltiples gastos (gafas, ortesis, medicación, terapias, desplazamientos…) que, o no están financiados por el Sistema Nacional de Salud, o lo están solo parcialmente. Además, las familias, presentan altas tasas de aislamiento del entorno, estrés y depresión, con riesgo de claudicación en los cuidados. Todo esto repercute en la calidad de vida de los NPCC y de sus familias(3,23).
• Necesidad de atención coordinada entre los diferentes sistemas asistenciales. Los NPCC necesitan contar con un médico responsable, que actúe como referente de su atención. La atención descoordinada y fragmentada se documenta como causante de casi el 60 % de los errores en su atención, que se podrían evitar mejorando la coordinación(5).
• Problemas en la transición a servicios de adultos(12). Cada vez más, un mayor número de niños con patología crónica compleja alcanza la edad adulta. Sin embargo, no existen, a nivel nacional, planes de transferencia estandarizados para una transición desde servicios pediátricos a servicios de adultos en Atención Hospitalaria ni en Atención Primaria. Los problemas habituales en el proceso de transición son, entre otros: la ausencia de un plan de transición, la dificultad para encontrar un homólogo en los servicios de adultos, las barreras de los profesionales (recursos y tiempo insuficientes para coordinar la atención de este tipo de pacientes, la falta de formación en el manejo de enfermedades complejas de origen pediátrico…) y los miedos y reticencias del paciente y de las familias al cambio.
La importancia de la coordinación en su atención
Los NPCC reciben una atención fragmentada y poco coordinada. Los modelos de atención deben enfocarse en garantizar una atención que sea accesible, continua, centrada en el paciente y su familia, coordinada, integral, compasiva y culturalmente efectiva. El pediatra es el médico responsable del paciente y debe actuar como referente y coordinador de su atención.
Como hemos comentado, la atención de estos pacientes se encuentra fragmentada y poco coordinada. Los sistemas sanitarios tradicionales no pueden dar respuesta a las necesidades de estos niños y sus familias y, pese a que en las últimas décadas se están desarrollando programas específicos para su atención, hay mucho que andar en este sentido.
Desde el siglo pasado, se viene hablando de un modelo de atención que busca dar respuesta a las necesidades de los NPCC, conocido como “hogar médico”. Este sería aquel entorno que facilita una atención accesible, continua, centrada en el paciente y la familia, coordinada, integral, compasiva y culturalmente efectiva(12).
En el desarrollo de este modelo, es imprescindible que surjan las figuras de referencia y coordinación entre los diferentes sistemas de atención. Ahí es donde el pediatra de Atención Primaria y de Hospitalaria entran a relacionarse para garantizar una atención coordinada, accesible y de calidad. La comunicación y la gestión de la información son aspectos claves para ello. El papel de ambos referentes variará, según el curso de la propia enfermedad y del momento vital del paciente, teniendo cada uno, mayor o menor peso (Fig. 1).
Diferentes modelos de coordinación entre distintos niveles asistenciales han demostrado reducir la hospitalización de estos pacientes y el gasto hospitalario, mejorando la calidad de vida de familiares y pacientes(3).
Funciones del pediatra hospitalario referente
• Coordinación con todos los proveedores de atención: especialistas, pediatra de Atención Primaria, enfermería (hospitalaria, de enlace, de primaria, escolar), trabajadores sociales, fisioterapeutas, logopedas, psicólogos…
• Asistencia médica directa o como consultor de los NPCC en los ingresos (dependerá del centro y recursos) y de manera ambulatoria.
• Organización de reuniones multidisciplinares para consensuar planes de atención entre los diferentes profesionales, el paciente y la familia.
• Fomentar modelos de trabajo en equipo y consultas coordinadas de especialistas.
• Supervisar la capacitación del paciente y su familia, así como establecer y organizar qué recursos materiales y terapéuticos necesita cada paciente, junto con la enfermera gestora de casos.
• Realizar labores de formación y capacitación para profesionales.
• Garantizar una adecuada comunicación y transmisión de información entre los diferentes profesionales y con el paciente y su familia.
• Liderar iniciativas para mejorar la atención de los NPCC en su entorno.
• Superar barreras del propio sistema sociosanitario (gestión de agendas compartidas, documentación específica, sistemas de comunicación…).
• Dedicar tiempo al autocuidado. Se documentan altas tasas de “desgaste” en la atención de los NPCC.
Función del pediatra de Atención Primaria
La visión global del paciente por parte del pediatra de Atención Primaria, así como su posición privilegiada de accesibilidad, son fundamentales para la atención de los NPCC.
El pediatra de Atención Primaria (AP) puede atender múltiples necesidades de los NPCC y coordinarse con el médico de familia y con el referente hospitalario. Puede orientar y tratar algunos problemas médicos, evitando realizar pruebas complementarias innecesarias, duplicadas y reducir la atención de estos pacientes en los servicios de urgencias. Su conocimiento sobre los aspectos sociales puede ayudarle a detectar, atender, sostener y conectar mejor con las familias de estos pacientes, pudiendo incorporar a hermanos, abuelos y otros cuidadores en los planes de cuidados.
Los nuevos modelos sanitarios dan importancia a la experiencia del paciente en su atención(3,6). Los familiares/cuidadores de NPCC destacan, como aspectos muy relevantes, que la atención sea próxima, continua y coordinada(22). Es el pediatra de primaria quién puede dar mejor respuesta a estas cuestiones.
En un estudio publicado por Monroy et al.(23), se evaluó la percepción de familiares y pediatras de AP sobre diferentes cuestiones en relación a la atención de los NPCC. La encuesta a los familiares reveló descoordinación entre los diferentes niveles asistenciales (73,6 %), escasa confianza en el primer nivel asistencial e impresión de poca capacidad de resolución de problemas por parte del pediatra de AP (50 %). Entre los médicos de AP, destaca la poca formación para el seguimiento de los NPCC (96,5 %), escasa experiencia en su manejo (93 %) e insuficiente comunicación con el hospital (80,5 %). Las familias reconocen, mayoritariamente, la cercanía y buena relación con el pediatra (85 %), y la facilidad de acceso a la AP (79 %). La falta de tiempo en las consultas es un problema común percibido por pediatras y pacientes. El trabajo concluye que existe una buena disposición por parte de AP para mejorar el manejo de los NPCC y afirma que son necesarias intervenciones que mejoren, tanto la coordinación AP-hospital como la formación y capacitación específica de los pediatras de Atención Primaria en sus cuidados.
Varios estudios que analizan las distintas soluciones para mejorar la carga del cuidador y el estrés asociado al cuidado, concluyen que son necesarios modelos combinados de atención entre el hospital y la comunidad(3,6). Formulan que, a corto plazo, las intervenciones deberían perseguir dar respuesta a las necesidades identificadas por las familias y, a largo plazo, consolidar un Sistema de Salud que asegure la provisión de una gama de intervenciones integradas que garanticen la continuidad completa de la atención de estos pacientes(6).
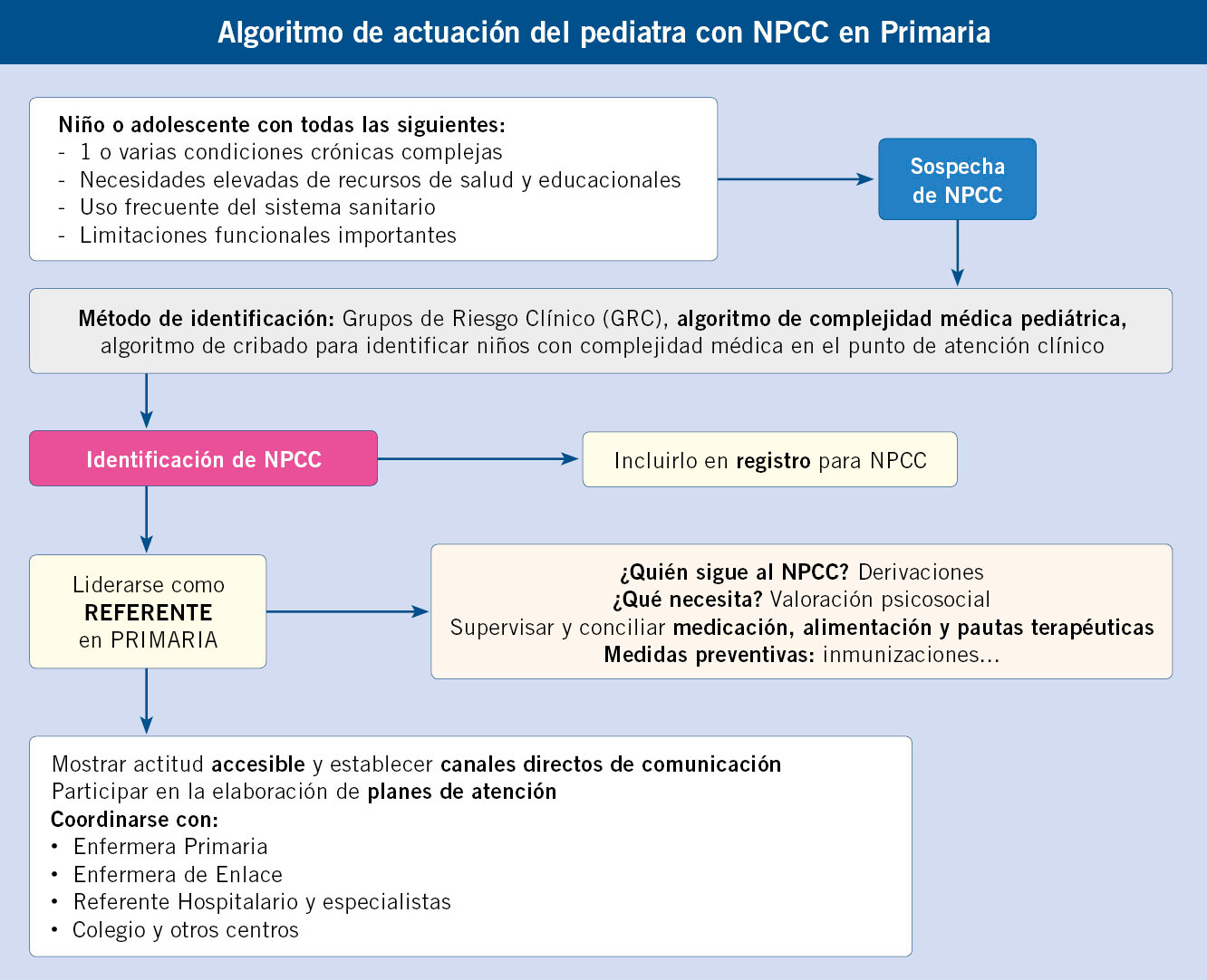
Actuaciones específicas que puede desarrollar el pediatra de AP
• Identificar al paciente e incluirlo en un sistema de registro consensuado.
• Mostrarse accesible y en actitud de escucha.
• Conocer las necesidades de cada niño (físicas, psicológicas, educativas, sociales, etc.).
• Conocer qué especialistas precisan para su atención, derivarlo, si necesitase, e identificarlos para su contacto (quién, dónde y cómo contactar en caso de descompensación). Derivarlo si es necesario.
• Conocer si tiene un “referente hospitalario”. La mayoría de las veces no existe, pero sí la de un especialista más involucrado que es accesible para el contacto.
• Valoración psicológica. Dar apoyo y derivar si es necesario.
• Evaluar aspectos sociales. Ofrecer y dar respuesta sobre diferentes gestiones para la solicitud de ayudas y recursos socioterapéuticos. Derivar a Trabajo Social, si es necesario.
• Facilitar, conciliar y supervisar las medicaciones. Ayudar a conciliar horarios de medicación. Supervisar pautas, interacciones y vías de administración. Interconsultar a Farmacia hospitalaria, oficinas de farmacia o a los propios referentes hospitalarios, en caso de duda. Revisar y actualizar las medicaciones crónicas, fórmulas de alimentación especiales y productos.
• Orientar en los horarios de alimentación, terapias, deporte, ocio, etc. Muchas veces estos pacientes se ven envueltos en una dinámica de hiperactividad, con horarios imposibles para administrar la medicación, alimentación y cuidados indicados por todos los especialistas. Ayudarles a priorizar aquellas medidas imprescindibles y dejando aquellas, con menor evidencia, más costosas o difícilmente sostenibles en el tiempo. Todo esto ayuda muchísimo a estas familias, que se encuentran desbordadas y con dificultades en la gestión eficiente del tiempo y recursos.
• Coordinarse con:
- La Enfermera Pediátrica en Primaria y con la figura de Enfermera de Enlace Hospitalaria, para garantizar la gestión de recursos y supervisión de cuidados y medidas preventivas.
- El referente hospitalario y participar en la elaboración de planes de atención.
- El colegio y con otros centros o proveedores de la comunidad.
• No dejar de hacer aquello que habitualmente forma parte de las competencias de un pediatra de primaria: dar pautas de prevención de riesgos, de salud bucodental, revisar el estado de inmunización y asesorar sobre las vacunas recomendadas por su enfermedad de base y comorbilidades asociadas, etc.
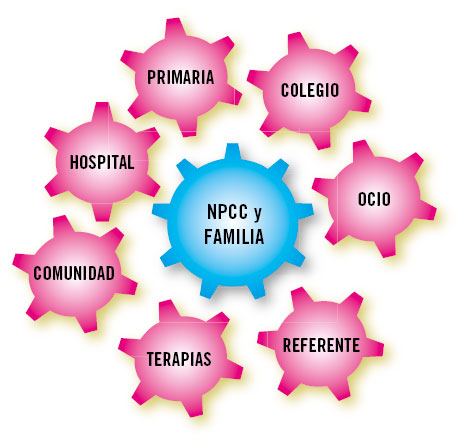
Tras todo lo comentado, se puede entender la necesidad del papel del pediatra de Atención Primaria como médico coordinador, responsable del paciente, integrador de un modelo centrado en el paciente y su familia, con enfoque comunitario, donde tengan cabida todos los profesionales de la salud, de la escuela y del ocio que se relacionan con el niño (Fig. 2).
Figura 2. Modelo integrador para los NPCC. Modelo integrador para los niños con patología crónica compleja (NPCC) y sus familias, con todos los proveedores de servicios. Elaboración propia.
Retos en la implantación de modelos para mejorar la atención de los NPCC
Los NPCC son el paradigma de necesidad de cambio de los modelos tradicionales de atención del Sistema Nacional de Salud.
Actualmente, la atención de los NPCC se organiza de forma desigual dentro del territorio nacional. Solo en algunos hospitales y algunas comunidades autónomas existen unidades específicas, de reciente creación, como son: las unidades de atención domiciliaria pediátrica, las unidades de cuidados paliativos pediátricos o las unidades hospitalarias de pacientes con patología crónica compleja(4). No creemos que exista un modelo aislado mejor que otro, sino que son modelos que deben complementarse e interrelacionarse de una manera amplia, para garantizar una atención integral y donde el paciente, su familia y los profesionales puedan interactuar con facilidad.
Los diferentes modelos tienen que dar respuesta a las necesidades globales del niño y su familia, y no solo atender a las necesidades médicas. Precisan cambiar las rutas asistenciales habituales, mejorando las herramientas de comunicación y la coordinación entre recursos asistenciales y no asistenciales. Deben facilitar el acceso a los activos de salud de hospitalaria, primaria y la integración en la comunidad, en el ámbito educativo y en el ocio.
Desde el aspecto de la gestión, se necesitan nuevas herramientas de medida de calidad de atención, no solo enfocadas en reducir costes directos de la enfermedad, días de ingreso, visitas a urgencias…, sino que atiendan aspectos para mejorar la calidad de vida de estos pacientes y su familia.
La existencia de estos NPCC y la detección de sus necesidades complejas ha sido, en estas décadas, el origen de la creación de distintos programas en todo el mundo. A nivel nacional, las primeras iniciativas, surgen para dar respuesta a una realidad y cohorte concreta de pacientes(4). En los últimos años estas iniciativas locales están siendo reforzadas desde las diferentes Consejerías, con el desarrollo de programas de atención para los NPCC, por ejemplo el publicado en las Islas Baleares(16).
En España, la transferencia de la Sanidad en las distintas autonomías vuelve a poner una barrera para la equidad en la atención de estos niños. Se precisa de un programa integral consensuado, a nivel nacional, como marco de encuadre.
Por último, debemos generar evidencia sobre los modelos implantados, que permita racionalizar la gestión de recursos y garantice que estos programas puedan ser sostenibles en el tiempo.
Conclusiones
Los NPCC son una población creciente que reta a los profesionales e instituciones a cambiar los modelos tradicionales de atención, para poner el foco en sus necesidades globales. Todos los profesionales que los atendemos tenemos un papel. El pediatra de Atención Primaria, como referente comunitario de los NPCC, es fundamental.
Conflicto de intereses
No hay conflicto de interés en la elaboración del manuscrito. Declaración de intereses: ninguno.
Bibliografía
Los asteriscos muestran el interés del artículo a juicio de las autoras.
1. Burns KH, Casey PH, Lyle RE, Bird TM, Fussell JJ, Robbins JM. Increasing prevalence of medically complex children in US hospitals. Pediatrics. 2010; 126: 638-46.
2. Cohen E, Berry JG, Camacho X, Anderson G, Wodchis W, Guttmann A. Patterns and costs of health care use of children with medical complexity. Pediatrics. 2012; 130: e1463-70.
3. Murphy NA, Alvey J, Valentine KJ, Mann K, Wilkes J, Clark EB. Children with Medical Complexity: The 10-Year Experience of a Single Center. Hosp Pediatr. 2020; 10: 702-8.
4. Climent Alcala FJ, García Fernández de Villalta M, Escosa García L, Rodríguez Alonso A, Albajara Velasco LA. Children’s medically complex diseases unit. A model required in all our hospitals. An Pediatr (Barc). 2018; 88: 12-18.
5.*** Srivastava R, Stone BL, Murphy NA. Hospitalist care of the medically complex child. Pediatric Clinics of North America. 2005; 52: 1165-87, x.
6.*** Cohen E, Berry JG, Sanders L, Schor EL, Wise PH. Status Complexicus? The Emergence of Pediatric Complex Care. Pediatrics. 2018; 141: S202-S11.
7. Bethell CD, Read D, Stein RE, Blumberg SJ, Wells N, Newacheck PW. Identifying children with special health care needs: development and evaluation of a short screening instrument. Ambul Pediatr. 2002; 2: 38-48.
8. Cohen E, Kuo DZ, Agrawal R, Berry JG, Bhagat SK, Simon TD, et al. Children with medical complexity: an emerging population for clinical and research initiatives. Pediatrics. 2011; 127: 529-38.
9. Feudtner C, Feinstein JA, Zhong W, Hall M, Dai D. Pediatric complex chronic conditions classification system version 2: updated for ICD-10 and complex medical technology dependence and transplantation. BMC pediatrics. 2014; 14: 199.
10. Simon TD, Haaland W, Hawley K, Lambka K, Mangione-Smith R. Development and Validation of the Pediatric Medical Complexity Algorithm (PMCA) Version 3.0. Academic Pediatrics. 2018; 18: 577-80.
11. Chien AT, Kuhlthau KA, Toomey SL, Quinn JA, Houtrow AJ, Kuo DZ, et al. Development of the Children With Disabilities Algorithm. Pediatrics. 2015; 136: e871-8.
12. Rodríguez Alonso A, Ricart Campos S. Protocolo 26: Atención al niño con complejidad médica o patología crónica compleja. En: Protocolos de la Sociedad Española de Pediatría Interna Hospitalaria (SEPIH). 2021; Disponible en: https://sepih.es/protocolos-sepih/protocolo-26-atencion-al-nino-con-complejidad-medica-o-patologia-cronica-compleja/.
13. Neff JM, Sharp VL, Muldoon J, Graham J, Popalisky J, Gay JC. Identifying and classifying children with chronic conditions using administrative data with the clinical risk group classification system. Ambul Pediatr. 2002; 2: 71-9.
14. Godoy-Molina E, Fernández-Ferrández T, Ruiz-Sánchez JM, Cordón-Martínez A, Pérez-Frías J, Navas-López VM, et al. Escala para la identificación del paciente pediátrico crónico complejo (Escala PedCom). Estudio piloto. Anales de Pediatría. 2022; 97: 155-60.
15. Barrio Cortes J, Suárez Fernández C, Bandeira de Oliveira M, Muñoz Lagos C, Beca Martínez MT, Lozano Hernández C, et al. Enfermedades crónicas en población pediátrica: comorbilidades y uso de servicios en Atención Primaria. Anales de Pediatría. 2020; 93: 183-93.
16. García de Paso Mora M. Programa de Atención a Niños, Niñas y Adolescentes con Enfermedades Crónicas Complejas: Tejiendo puentes para sus cuidados. Palma: Servicio de Salud de las Islas Baleares. 2019.
17. González-Lamuño Leguina D. Una visión general sobre las enfermedades raras Pediatr Integral. 2014; XVIII: 550-63. Disponible en: https://www.pediatriaintegral.es/publicacion-2014-10/una-vision-general-sobre-las-enfermedades-raras/.
18. Chan T, Rodean J, Richardson T, Farris RWD, Bratton SL, Di Gennaro JL, et al. Pediatric Critical Care Resource Use by Children with Medical Complexity. The Journal of pediatrics. 2016; 177: 197-203.e1.
19. Berry JG, Hall DE, Kuo DZ, Cohen E, Agrawal R, Feudtner C, et al. Hospital utilization and characteristics of patients experiencing recurrent readmissions within children’s hospitals. JAMA. 2011; 305: 682-90.
20. García-Fernández de Villalta M, Mellado-Peña MJ, Delgado-Hierro A, Limia-Sánchez A, Climent-Alcalá FJ, Escosa-García L, et al. Greater efforts are needed to ensure that children with complex medical conditions are properly vaccinated. Acta Paediatr. 2020; 109: 422-3.
21. Huth K, Vandecruys P, Orkin J, Patel H. Medication safety for children with medical complexity. Paediatr Child Health. 2020; 25: 473-4.
22. **Hlyva O, Rae C, Deibert S, Kamran R, Shaikh H, Thabane L, et al. A Mixed-Methods Feasibility Study of Integrated Pediatric Complex Care: Experiences of Parents with Care and the Value of Parent Engagement in Research. Frontiers in rehabilitation sciences. 2021; 2: 710335.
23. Monroy Tapiador MÁ, Climent Alcalá FJ, Rodríguez Alonso A, Calvo Rey C. El niño con patología crónica y complejidad: ¿cuál es el camino? Anales de Pediatría. 2021; 95: 284-5.
Bibliografía recomendada
– Srivastava R, Stone BL, Murphy NA. Hospitalist care of the medically complex child. Pediatric Clinics of North America. 2005; 52: 1165-87.
Este artículo describe el rol del pediatra hospitalario en la atención de los NPCC. Describe los retos de su identificación, las características de sus cuidados intrahospitalarios y la necesidad de coordinación entre el hospital y primaria.
– Cohen E, Berry JG, Sanders L, Schor EL, Wise PH. Status Complexicus? The Emergence of Pediatric Complex Care. Pediatrics. 2018; 141: S202-S11.
Cohen et al, revisan la situación actual de los NPCC (CMC, en inglés). Proclaman la necesidad de mejorar la definición de NPCC, incorporar cuidadores comunitarios en los programas diseñados para NPCC, además de incluir nuevos indicadores de gestión de calidad. Imprescindible.
– Simon TD, Mahant S, Cohen E. Pediatric hospital medicine and children with medical complexity: past, present, and future. Curr Probl Pediatr Adolesc Health Care. 2012; 42: 113-9.
Tamara Simon y su grupo son autores con una larga trayectoria en la atención de NPCC. En este artículo enfatizan que, para atender a NPCC, se precisa, además de la formación en Pediatría general, el desarrollo de habilidades de coordinación y comunicación, tanto con el paciente y su familia, como con distintos profesionales.
– Cohen E, Lacombe-Duncan A, Spalding K, MacInnis J, Nicholas D, Narayanan UG, et al. Integrated complex care coordination for children with medical complexity: A mixed-methods evaluation of tertiary care-community collaboration. BMC Health Services Research. 2012; 12: 366.
Estudio que plantea un modelo combinado de atención hospitalaria y comunitaria para NPCC. Refiere costes globales reducidos para el Sistema de Salud y la familia a medio plazo. Los profesionales y familias refirieron estar muy satisfechos con mejores puntuaciones en escalas de calidad de vida, pese a un menor uso de recursos terciarios.
– Monroy Tapiador M, Climent Alcalá FJ, Rodríguez Alonso A, Molina Amores C, Mellado Peña MJ, Calvo Rey C. Current situation of children with medical complexity: An experience between primary and hospital care. Aten Primaria. 2021; 53: 102046.
Primer estudio realizado en España entre Primaria y Hospitalaria sobre NPCC, que expone la falta de coordinación entre ambas como un problema importante en la continuidad asistencial. Detecta que en Primaria se precisa mejorar la formación y capacitación de los profesionales en problemas de salud y soporte tecnificado de NPCC, así como incrementar el tiempo necesario para su atención.
| Caso clínico |
|
Laura es una lactante de 6 meses que va a ser dada de alta de un hospital terciario. La enfermera de enlace ha contactado con la enfermera de Atención Primaria por email, envía informe médico, informe de enfermería y anexo de petición de materiales para la continuidad asistencial. Solicita programar cita para Laura en Primaria. En el informe médico constan, de manera resumida: Diagnósticos: atrofia medular espinal; insuficiencia respiratoria crónica con necesidad de soporte ventilatorio >16 horas, ventilación mecánica a través de traqueotomía; disfagia, enfermedad por reflujo gastroesofágico y desnutrición. Portadora de traqueotomía y de sonda nasoyeyunal. Tratamiento ambulatorio: lansoprazol y vitamina D. Alimentación: nutrición enteral con fórmula polimérica a través de sonda transpilórica, de forma continua, 18 horas al día. Otros: asistencia ventilatoria con respirador Astral 150, modalidad presión soporte con parámetros que se ajustarán al alta y oxígeno domiciliario. El pediatra de Primaria no conoce a la familia, ya que Laura es hija única. En el informe médico no consta la situación social, laboral ni si han recibido atención psicológica en este tiempo. Laura acude con su madre a su cita en el Centro de Salud, de Pediatría y Enfermería, tras una semana en domicilio. Tras esta primera valoración, se detectan varios puntos de actuación en los que la madre de Laura no sabe cómo proceder: • Dificultades técnicas con el soporte ventilatorio: – El respirador, las últimas 48 horas, “no dejaba de pitar” por alarma de PEEP elevada. Cambiaron al segundo respirador y nuevas tubuladuras, sin mayores incidencias posteriores. – Refieren problemas importantes de condensación de tubuladuras, que no les pasaba en el hospital. • No han podido retirar de la farmacia la fórmula enteral prescrita en el informe. Les han dicho que no les consta. • El calendario vacunal está incompleto. No sabe qué vacunas ha recibido o le faltan. • La familia ha tenido dificultades en solicitar atención temprana y no lo ha realizado. Tampoco han sabido cómo solicitar la ayuda para cuidado de hijo enfermo afecto de enfermedad grave. • Detecta disconfort emocional en la madre, muy llamativo: “no alcanzo a dar todos los cuidados que Laura precisa en casa. Era diferente en el hospital. Me siento sobrepasada”. Refiere que para ir a la cita con Laura, del Centro de Salud, ha necesitado más de hora y media de preparación, con la ayuda de su padre, que espera fuera de la sala. • Las próximas citas hospitalarias no están coordinadas. Cita en Neurología en un mes para administración de tratamiento intratecal. Dos días más tarde tiene valoración por Neumología y una semana después por Nutrición, unidades que controlan los dos soportes tecnificados que precisa Laura. • No tiene referente asignado, pero la familia entiende que puede ser el Neurólogo, de quien tienen un correo de contacto. En relación a los diferentes puntos, el pediatra y enfermera deciden proceder de la siguiente manera: • El pediatra de AP no está familiarizado con el soporte ventilatorio, no sabe bien cómo asesorar con la dificultad que han tenido en domicilio. No sabe el porqué del fallo técnico. Considera que el problema de condensación de las tubuladuras probablemente se deba al cambio en las condiciones de temperatura ambiental, pero no sabe bien qué indicaciones dar, si debe de hacer algo más o revisar algo en concreto. La madre le refiere que ha llamado a la empresa del respirador, que van a revisar el equipo y llevarle otro dispositivo. Han intentado llamar a Neumología del hospital, pero no han podido contactar. El pediatra tiene el email de la enfermera de enlace que le había derivado a Laura. Considera mejor realizar contacto telefónico para solicitar asesoramiento al especialista. Llamando a la centralita del Hospital consigue le pasen con la enfermera de enlace y esta les facilita el contacto directo con Neumología, que indica una serie de actuaciones: bajada de temperatura del humidificador, cambio de filtro espiratorio siempre que esté mojado y le facilitan un contacto más directo, en caso de próxima necesidad. A su vez, les plantean que la alarma de PEEP elevada, tenga muy probablemente que ver con el mismo problema de humidificación (probablemente estaba mojado el filtro espiratorio). • Comprueba que el problema en la farmacia es que la fórmula está pendiente de visado aún y, aunque está solicitado, no va a poder retirarla en unos días. Considera varias opciones, contactar con la enfermera del hospital de nuevo y ver si le pueden facilitar la fórmula hasta el visado, que desde la farmacia se lo administren y lo pague por adelantado, si tiene capacidad económica para ello, o valorar si puede mantenerse con leche de fórmula de inicio hasta el visado. Considera que esta es una opción factible. Sabe que puede contactar con Nutrición en caso de duda. • Programa actualización de calendario de vacunaciones con pauta acelerada y, ante dudas de recomendaciones adicionales para Laura, por su patología de base, consulta las recomendaciones del Comité Asesor de Vacunas de la Asociación Española de Pediatría y valora cambiar la pauta estándar de inmunización frente a neumococo. • Sí se ve capacitado en orientar en los trámites sociales, aunque valora derivar a Trabajo Social de área por si existieran otras ayudas que no conoce. Realiza informe de derivación a atención temprana y para la mutua. • Ante actitud de escucha y contención, ayuda a la madre de Laura a priorizar actuaciones y a programar tiempo para su autocuidado. Comenta la posibilidad de derivación para apoyo psicológico, pero la madre de Laura prefiere posponerlo, ya que se detecta más serena al poder compartir sus inquietudes con el pediatra y concuerdan valorarlo en las siguientes citas. • Realiza contacto con enfermera de enlace de nuevo, para coordinación de citas hospitalarias. La enfermera le refiere que no tiene esa competencia. Decide escribir al correo institucional del neurólogo quien responde en unos días y consigue agrupar dos de las tres citas. • El neurólogo se muestra accesible al contacto y pasa a ser considerado referente en el hospital para Laura. Considera citar a Laura en la Unidad de Patología Compleja de su hospital, de reciente creación, para mejorar la coordinación de Laura. Valorará que esta Unidad pase a ser referente para Laura, una vez haya sido valorada. • En Primaria se coordina con la madre de Laura, la próxima visita, idealmente en domicilio y programa próximas citas de vacunación con enfermería en el Centro de Salud. • Por parte de enfermería, se revisa el material y los cuidados que precisa Laura y se aclaran algunas dudas. Se coordina con el hospital el cambio de sonda nasoyeyunal, para hacerse en el hospital en un mes. La madre de Laura, aunque desbordada por los cuidados que precisa su hija y todas las actuaciones que tiene aún que realizar, considera que, si tiene un problema médico, consultará con su pediatra y enfermera de AP. En la evolución, los siguientes dos años Laura ha precisado ingresar en ocho ocasiones: dos cirugías programadas para gastrostomía/técnica antirreflujo y para traqueoplastia, por problemas con el traqueostoma; dos procedimientos programados de fibrobroncoscopia por ORL y Neumología; y 4 ingresos, a cargo de la Unidad de Patología Compleja, por causa médica (tres infecciones respiratorias con dos estancias prolongadas en cuidados intensivos y una gastroenteritis por rotavirus). En dos de esos ingresos, se agilizó el alta a domicilio con la Unidad de Hospitalización a domicilio. En este tiempo, Laura está siendo seguida por la Unidad de Patología Compleja de su hospital de referencia y por su pediatra y enfermera de AP. La madre de Laura contacta o acude a ambas unidades, dependiendo del motivo de consulta y siente que ambas unidades interactúan con facilidad entre ellas, gracias a la facilidad de acceso y coordinación que se establece entre ellas. Para ella, este es el modelo deseable a tener en la actualidad.
|



 Social networks and media: impact on the pediatric age
Social networks and media: impact on the pediatric age 