 |
| Temas de FC |
M. Pla Rodríguez*, A. Lluch Roselló**
*Pediatra. Hospital Comarcal de Inca. Mallorca.
**Pediatra. Atención Primaria. Valencia. Miembros del Grupo de Sueño de la SEPEAP
| Resumen
Dormir es una actividad básica para el bienestar físico, intelectual y emocional, tanto de los niños como de sus cuidadores y convivientes. Es tal su importancia, que el ser humano invierte en dormir 1/3 de su vida aproximadamente. En la edad pediátrica, la importancia es aún mayor, pues es una etapa de crecimiento y desarrollo continuo, que puede verse afectada si existe un trastorno o problema del sueño. Su incidencia en menores de 5 años es de un 15-30 %. Para prevenirlos, es importante la prevención primaria; esto es, informar a los padres/cuidadores sobre los patrones e higiene del sueño, ambos ajustados según la edad del niño. No obstante, aunque la prevención primaria es el mejor instrumento para evitar su desarrollo, en ocasiones, aparecen trastornos/problemas que el pediatra de Atención Primaria debe ser capaz de detectar y tratar de forma precoz, contando para ello con una serie de herramientas diagnósticas de fácil uso en la consulta. Es por ello, que es de suma importancia una adecuada formación del pediatra en el sueño infantil e interrogar sobre los hábitos y patrones de sueño de nuestros pacientes en sus visitas a nuestra consulta. El uso de las pantallas y las nuevas tecnologías, cada vez más frecuente en la infancia y adolescencia, ha contribuido a aumentar la dificultad de un descanso adecuado. |
| Abstract
Sleep is a basic activity for the physical, intellectual and emotional well-being of both children and their caregivers. Its importance is such that human beings invest approximately 1/3 of their life sleeping. In childhood, the importance of sleep hygiene is even greater, as it is a stage of continuous growth and development, which can be affected if there is a sleep disorder or problem; which in children under 5 years of age occurs at a rate of 15-30 %. To prevent these types of issues, primary prevention is important; that is, informing parents/caregivers about sleep patterns and hygiene, adjusted according to the age of the child. However, although primary prevention is the best tool to avoid the development of sleep disorders, sometimes problems appear that the primary care pediatrician must be able to detect and treat early on, with a series of diagnostic tools that are easy to use during a routine checkup. That is why it is of the utmost importance to adequately train the pediatrician in early childhood sleep needs and to ask about the habits and sleep patterns of our patients during their visits to our clinic. The frequent use by children and adolescents of screens and new technologies has contributed to the increasing difficulty of getting adequate rest. |
Palabras clave: Trastornos del sueño; Cuestionarios de sueño; Educación; Prevención.
Key words: Sleep disorders; Sleep questionnaires; Education; Prevention.
Pediatr Integral 2023; XXVII (8): 435 – 449
OBJETIVOS
• Conocer que la prevención primaria de las alteraciones del sueño se realiza mediante la explicación a las familias de los patrones y consejos del sueño según la edad.
• Saber cuáles son estos patrones y consejos del sueño, y ser capaces de explicarlos a las familias.
• Conocer cómo realizar el cribado de las alteraciones del sueño mediante una adecuada historia clínica y los cuestionarios BEARS/BISQ.
• Entender cómo realizar un enfoque diagnóstico ante una sospecha de problema/trastorno del sueño mediante la implementación de las herramientas diagnósticas.
• Saber recomendar sobre el uso responsable de las nuevas tecnologías y su relación con el sueño.
Herramientas de prevención, herramientas diagnósticas y nuevas tecnologías en los trastornos del sueño
Introducción
Los problemas y/o alteraciones del sueño son frecuentes en Pediatría. Su prevención primaria incluye: explicar a las familias los patrones normales del sueño y consejos sobre higiene del sueño según la edad del niño.
Los problemas y/o alteraciones del sueño son frecuentes en la edad pediátrica, sin embargo, se encuentran infradiagnosticados, por falta de reconocimiento por parte del pediatra o de sus cuidadores. Es importante conocer cómo duerme un niño, según su edad, para saber identificar la alteración.
Se estima que entre un 15-30 % de los niños menores de 5 años presentan problemas y/o alteraciones del sueño(1), cifra que se ha visto aumentada desde la pandemia de COVID-19 y el uso abusivo de pantallas(2).
Para la prevención y detección de los problemas/alteraciones del sueño, es importante informar a las familias sobre(3):
• Una adecuada higiene del sueño, es la mejor medida preventiva ante las alteraciones del sueño, pues una vez instaurada la alteración, corregirla será mucho más complicado.
• Patrones del sueño según la edad, es necesario conocer que, al igual que existen unos hitos del neurodesarrollo, también podemos hablar de unos “hitos del sueño”. Conocerlos, ayudará al ajuste de las expectativas en las familias. A medida que el niño crece, disminuye su tiempo de sueño y madura la arquitectura del mismo, lo que no siempre va acompañado de una mejor percepción en el dormir del niño (p. ej.: la mal llamada “regresión de los cuatro meses”).
Una vez instaurado el problema/alteración del sueño y debido a la importante repercusión en el desarrollo biopsicosocial del paciente y familia, es indispensable el diagnóstico precoz por parte del pediatra de Atención Primaria (AP). ¿Qué cuestiones, pues, nos podríamos plantear desde AP sobre el sueño y que, por tanto, justifican la importancia del presente artículo?:
• ¿Es importante la valoración del sueño? Sin duda, como hemos visto, es una función fisiológica básica para el bienestar físico, intelectual y emocional; además, durante el mismo, entre otras cosas, se segrega hormona de crecimiento y el sistema inmunológico alcanza su nivel de activación máximo. La falta de sueño afecta a la dinámica familiar, de modo que cuando un niño duerme poco, sus cuidadores suelen dormir poco también y la repercusión emocional, además del cansancio físico, es la que suele provocar mayor malestar(4).
• ¿Existen medidas preventivas? Sí, como ya hemos mencionado, es importante informar sobre los patrones y la higiene del sueño según la edad.
• ¿Hay preguntas claves?, ¿tengo herramientas de evaluación? Sí, es importante una adecuada anamnesis, que incluya lo que sucede durante el día y la noche, así mismo existen cuestionarios de cribaje. Se abordará más adelante en este tema.
• ¿Qué puedo diagnosticar? Lo más frecuente es que no exista un trastorno del sueño y lo que suceda es que deban ajustarse las expectativas de los padres al modo de dormir del niño según su edad; sin embargo, siempre deberemos descartar la existencia de un posible trastorno del sueño, estos se abordan en los otros temas de este número.
• ¿Dónde derivar? Es difícil contestar a esta pregunta, dada la falta de unidades de sueño infantil en nuestro Sistema Sanitario.
Herramientas de prevención
Clasificaremos las herramientas de prevención en dos subgrupos: las dirigidas a las familias y las dirigidas a las escuelas.
Herramientas de prevención dirigidas a las familias
Como se ha mencionado previamente, es recomendable informar a las familias sobre: patrones normales de sueño según la edad del niño, medidas de higiene del sueño “generales” (Tabla I) y consejos del sueño adaptados en función de la edad del niño (Tabla II).
Para que sean eficaces, es recomendable entregarlos por escrito y comentarlos en los controles de salud del niño sano, así como resolver las dudas que puedan plantearse. Si solo nos limitamos a entregarlos, su eficacia disminuye(2).
Consejos de sueño según la edad
Tercer trimestre de gestación
El sueño empieza a desarrollarse en el vientre materno, en especial a partir del tercer trimestre de gestación, por lo que es importante que la madre mantenga rutinas adecuadas.
Como novedad respecto al número de 2018 de Pediatría Integral, dedicado al sueño y sus trastornos, hemos creído conveniente incorporar este periodo de tiempo debido a su importancia en el desarrollo del sueño, pues el sueño del niño empieza a desarrollarse dentro del vientre materno y, en especial, a partir del tercer trimestre de gestación.
¿Qué es lo que ocurre?(6)
En torno a la semana 28, los estados de sueño y vigilia son regulados genéticamente (sistema monoamino), pero alrededor de la semana 32 empiezan a cobrar especial importancia los factores ambientales, de modo que el feto se sintoniza con las señales fisiológicas de la madre y con la influencia de las hormonas maternas, particularmente la melatonina, capaz de atravesar la placenta y dirigir el reloj interno del feto.
¿Qué aconsejamos?(7)
Es importante que la madre mantenga una rutina adecuada, sobre todo, en cuanto a los horarios de alimentación y sueño se refiere; se ha demostrado que los hijos de aquellas madres que concilian el sueño más allá de las 00.00h, posteriormente tienen más dificultades con el sueño. El feto duerme y ese sueño le ayuda a mejorar la calidad de su sueño una vez nazca. Si es posible, los paseos serán matutinos, mejor que vespertinos.
Los primeros 6 meses de vida
Durante los primeros 3 meses de vida, el sueño está muy marcado por factores biológicos (necesidad de alimentación frecuente); se recomienda respetar los horarios del bebé. A partir del 4º-6º mes de vida, empiezan a cobrar más importancia los factores ambientales.
Después del nacimiento, la conexión hormonal íntima entre madre y feto se rompe y el bebé debe empezar a desarrollar sus propios ritmos circadianos. Las 20.000 neuronas que conforman su reloj central van uniéndose de modo desorganizado y, aunque este ya está preparado para ciclar, no es capaz de hacerlo autónomamente hasta el 5º-6º mes de vida, coincidiendo con el inicio de la secreción circadiana de melatonina (antes, el bebé ya segrega melatonina, pero sin ritmo circadiano)(1). Dividiremos este apartado en dos periodos (de 0-3 y de 3-6 meses):
De 0 a 3 meses
¿Qué es lo que sucede?
• La arquitectura del sueño es diferente a la del adulto, existiendo un sueño activo (equivalente al sueño REM) y un sueño tranquilo (equivalente al sueño NO REM). El bebé menor de 3 meses empieza a dormir en sueño activo y, durante este, existen movimientos musculares, incluso emisión de sonidos, llegando a parecer que el bebé está despierto cuando realmente está dormido. Es importante explicar este hecho a las familias y enseñarles a identificar este sueño activo, pues de lo contrario, si interpretan que el bebé está despierto, en el deseo natural de acudir a consolarle y calmarle, podrían interrumpir su sueño y despertarle de verdad. Este sueño activo dura 15-20 minutos y se repetirá a lo largo de la noche al inicio de cada ciclo, es decir, cada 45-55 minutos(1). Gran parte del sueño del bebé es sueño activo (60 %).
• Presentan un ritmo ultradiano, despertándose cada 2-4 horas de modo fisiológico, por la necesidad de alimentación frecuente, tanto de día como de noche.
• Presentan microdespertares de segundos de duración, tras los cuales pueden volverse a dormir.
• Al final de los 3 meses, aproximadamente, el 70 % de los bebés son capaces de dormir 4-5 horas continuas (consolidación del sueño), gracias a la maduración cerebral y se suelen dormir y despertar (incluidos los microdespertares) a la misma hora(7).
¿Qué podemos aconsejar?
• Observar, permite respetar el sueño activo y los microdespertares. Observaremos al bebé y, en caso de que se despierte, le consolaremos, pero intentaremos mantener ese ambiente oscuro y una comunicación tranquila.
• Instaurar adecuadamente la lactancia.
• Crear un contraste entre el día y la noche, a través de la luz-oscuridad (persianas abiertas durante el día, luz tenue y naranja al final del día, y oscuridad en la noche/momento de ir a dormir).
• Mantener una temperatura adecuada, el calor (abrigo excesivo) o frío dificulta la conciliación del sueño.
• Otras cuestiones(2,8):
– El niño puede dormirse piel con piel o en brazos (a estas edades los datos que tenemos hoy en día, indican que, debido al desarrollo del sistema nervioso, no se produce acostumbramiento).
– Dormirse al pecho o con el biberón a estas edades, no interfiere en el desarrollo posterior de los patrones del sueño.
– Puede ofrecerse el chupete una vez establecida adecuadamente la lactancia materna o desde el inicio, si la lactancia es artificial, el reflejo de succión calma al bebé y lo relaja hasta la siguiente toma.
– Es muy recomendable que la madre siga los mismos horarios de sueño que su bebé.
Del 3er al 6º mes de vida
¿Qué es lo que sucede?
• Empiezan a desarrollar las fases del sueño NO REM N1, N2 y N3, siendo el paso de una fase a otra brusco, lo que se traduce en un sueño más inestable, de modo que puede parecer que algunos bebés “empiecen a dormir peor”, lejos de ello, están madurando su sueño.
• Empiezan a dormir en NO REM, por tanto, el inicio del sueño será más tranquilo, con menos movimientos, a diferencia de los meses previos.
• Se inicia la secreción de melatonina nocturna-cortisol matutino. Aparece el ritmo circadiano y el sueño empieza a ser multimodal, con un largo sueño nocturno y dos o tres siestas diurnas, por la mañana y por la tarde.
¿Qué podemos aconsejar?
• Seguimos respetando los ritmos del bebé.
• La toma nocturna va siendo menos necesaria y ello contribuye a la maduración del sueño. Si el bebé no se despierta, no habrá que interrumpirle el sueño para alimentarlo; por el contrario, si se despierta y llora, conviene recordar que “llanto” no siempre es equivalente a “hambre”. Entre otras causas, hasta los 6 meses de edad, la hiperalerta, hiperactivación o llanto excesivo pueden ocurrir, porque la presión de sueño que es capaz de acumular el bebé aún “no es suficiente” para superar su estado de alerta. Esto mejora a partir de los 2 meses, cuando el bebé es capaz de acumular mayor presión de sueño que se oponga a su estado de alerta. Si a partir de los 6 meses ambos procesos persisten desalineados, deberemos considerar una maduración neurológica tardía o incluso problemas neurológicos sutiles(9).
Para finalizar, en esta primera etapa de los seis primeros meses de vida, destacar dos aspectos importantes: la influencia de la lactancia materna (LM) en el sueño y el colecho:
Respecto al sueño y la lactancia materna a demanda(1):
• Las mujeres lactantes duermen 30 minutos más.
• La LM favorece la aparición del ritmo circadiano, pues por la tarde-noche aumenta la cantidad de melatonina que, a través de la leche, pasamos al bebé. Por ello, en caso de que la mujer se extraiga leche materna para una lactancia diferida, es recomendable rotular las extracciones nocturnas como tales y ofrecerlas por la noche.
Respecto al colecho seguro(10):
La decisión de dormir con los hijos es una decisión de los padres, en función de sus deseos y de su cultura. Nuestro deber, como pediatras, es informar sobre ciertas circunstancias que puedan suponer mayor riesgo para los niños si se practica el colecho, principalmente entre los menores de 6 meses de edad. El Comité de Lactancia Materna y el Grupo de Trabajo para el Estudio de la Muerte Súbita Infantil de la AEP, elaboraron en 2014, un documento de consenso de recomendaciones sobre el colecho, la lactancia materna y el síndrome de muerte súbita del lactante (SMSL) y establecieron una serie de recomendaciones, revisadas en 2019:
• La forma más segura de dormir para los lactantes menores de seis meses es en su cuna, boca arriba y cerca de la cama de sus padres. Existe evidencia científica de que esta práctica disminuye el riesgo de SMSL en más del 50 %.
• La lactancia materna tiene un efecto protector frente al SMSL y, por otro lado, el colecho es una práctica beneficiosa para el mantenimiento de la lactancia materna, pero también, se considera un factor que aumenta el riesgo de SMSL, por lo que no debe ser recomendado en:
– Lactantes menores de tres meses de edad.
– Prematuridad y bajo peso al nacimiento.
– Padres que consuman tabaco, alcohol, drogas o fármacos sedantes.
– Situaciones de cansancio, especialmente de cansancio extremo, como el postparto.
– Colecho sobre superficies blandas, colchones de agua, sofá o sillones.
– Compartir la cama con otros familiares, con otros niños o con múltiples personas.
• Aquellos padres que deseen mantener una mayor proximidad con su bebé durante la noche, pueden optar por colocar la cuna al lado de la cama o utilizar una cuna tipo “sidecar” (superficie independiente adosada a la cama de los padres), que facilita la lactancia y no interfiere con la frecuencia de las tomas de pecho.
Un concepto diferente es el de colecho reactivo, aquel en el que el niño duerme con sus padres, no como elección primaria de crianza, sino como reacción a la actitud del niño. Este tipo de colecho puede tener efectos negativos en el niño. Según la GPC (Guía de Práctica Clínica sobre Trastornos del Sueño en la Infancia y Adolescencia en Atención Primaria), el colecho reactivo está correlacionado con: irse a la cama más tarde, despertares nocturnos más tardíos y una duración del sueño más corta, lo que conlleva resistencia a la hora de acostarse, ansiedad y despertares durante el sueño y la consiguiente somnolencia diurna.
Entre 6 y 12 meses
A partir de los 6 meses, el ritmo circadiano ya se está estableciendo, sin embargo, los despertares nocturnos son fisiológicos y habituales. Como reguladores externos del sueño, cobran más importancia los factores ambiental y social.
A los 5-6 meses aparece el ritmo circadiano melatonina-cortisol. Durante esta etapa es habitual que los padres refieran un “empeoramiento del sueño” de sus bebés. En realidad lo que ocurre, es que, como parte del proceso madurativo del sueño, empiezan a cobrar más importancia, como reguladores externos, los factores ambiental y social (vs lo que ocurría en los meses previos). De hecho, el 60 % de cómo duerme un niño, al año de edad, depende de su ambiente(7).
Así se entiende que sea importante hacer hincapié en: la higiene del sueño las 24 horas del día, con luz y actividad física durante el día; la regulación de los horarios de alimentación (previamente regidos por el niño); y la instauración de una rutina presueño. Es la manera de acompañar en la maduración del sueño.
Cabe tener en cuenta que, a esta edad, se dan una serie de hechos por los que al bebé le puede costar más “desconectar” para poder dormir: exploración del entorno, desarrollo psicomotor y ansiedad por separación (en torno a los 8 meses).
Al año de edad, los bebés tienen aproximadamente entre 1-3 despertares nocturnos, en ese caso, deberemos consolar al niño con caricias y frases cariñosas, y alterando al mínimo el ambiente en el que se encuentre.
Entre los 12 meses y 2 años
Hay que evitar las siestas tardías y/o prolongadas. Ante los despertares, transmita seguridad, no pierda la calma. Cada familia tiene su nivel de tolerancia y sus propias creencias: no hay sistemas buenos ni malos, solo diferentes.
A esta edad existe un sueño nocturno prolongado y dos siestas diurnas, el papel de la siesta es fundamental hasta los 4-5 años de edad para el desarrollo cognitivo. Del total de 14 horas que suelen dormir de media a esta edad, el 80-90 % son capaces de dormir 5 horas continuadas durante la noche y las dos siestas(7). Siguen teniendo 1-3 despertares cada 60-70 min.
• Mantener la rutina presueño, finalizarla siempre en el dormitorio. A esta edad, irse a dormir puede implicar una sensación de separación de los padres, favoreciendo la aparición de rabietas; de ahí, la importancia de establecer un “apego seguro”. El empleo de la rutina presueño es una actividad predecible que puede facilitar una buena separación y evitar que el niño responda con ansiedad. Si tiene rabietas, hay que ser firmes y actuar siempre de la misma manera, estableciendo límites claros (una nana, un cuento…).
• Es importante la regularidad de los horarios: la hora de levantarse y acostarse será aproximadamente la misma todos los días y se evitarán las siestas tardías y/o prolongadas.
• Proporcionar las condiciones ambientales adecuadas para facilitar el sueño: ambiente oscuro (algunos niños pueden necesitar una pequeña luz tenue)(5), temperatura agradable, sin ruido… todo ello contribuye a evitar los despertares nocturnos.
• La Academia Americana de Pediatría recomienda que el niño empiece a dormir en su propia habitación a los 12 meses de vida, sin embargo, la Asociación Española de Pediatría recomienda que sea a los 6 meses de edad(1).
Entre 2 y 5 años
Cuando el niño presente dificultades para conciliar el sueño, debemos meditar sobre lo sucedido ese día, transmitiéndole seguridad y tranquilidad. Se recomienda que se duerma en su cama. Las siestas son necesarias, se debe ofertar la oportunidad de poder dormir siesta.
• Mantener la rutina presueño, debemos intentar finalizarla siempre en el dormitorio.
• Durante 1-2 horas previas al sueño, se evitarán actividades vigorosas.
• Se aconseja no utilizar tecnología, si se usa, recomendamos no hacerlo 2 horas antes de iniciar la rutina del sueño.
• Hasta los 2 años, un niño suele realizar dos siestas y, hasta los 5 años, una. Cuando un niño más allá de esta edad necesita dormir siesta de forma habitual, debe alertarnos de un problema del sueño. En esta edad, al iniciar la etapa escolar (guardería/colegio), es muy importante que se siga ofreciendo la posibilidad de continuar haciendo la siesta, evitando las tardías o prolongadas, pues podrían alterar el sueño nocturno.
• Cuando existan dificultades para conciliar el sueño de forma esporádica, evitaremos reñir o chillar al niño, debemos transmitir tranquilidad y seguridad. Pueden turnarse con su pareja para atender sus necesidades durante la noche, “si pierden el control” es mejor salir de la habitación y, una vez estemos serenos, atender al niño.
Adolescente
A esta edad se tiene más sensibilidad a la luz a últimas horas de la tarde-noche y menos por la mañana, lo que favorece el retraso de fase que ya existe en el adolescente. Es importante mantener la regularidad de los horarios y evitar actividades excitantes o vigorosas previas al inicio del sueño, la habitación debe estar libre de aparatos de nueva tecnología.
• En la adolescencia aparece, de modo fisiológico, el síndrome de retraso de fase(3,11). Ello es debido a que los adolescentes, a menudo, desarrollan un ritmo circadiano que es levemente más largo que 24 horas, igualmente presentan más sensibilidad a la luz a últimas horas de la tarde-noche y menos por la mañana, lo que deriva en un retraso en el sueño y en el tiempo de despertar, con una adecuada calidad del mismo.
• Este retraso de fase puede generar ansiedad a la hora de dormirse por la dificultad que ello representa, este acontecimiento se conoce como insomnio psicofisiológico o condicionado (se caracteriza por la ansiedad en cuanto a la dificultad para conciliar o permanecer dormido, que probablemente puede ser el primer síntoma de un trastorno de ansiedad más generalizado).
• Es importante explicar al adolescente y a sus padres este fenómeno, es decir, que “no puede” iniciar el sueño y no que “no quiera” hacerlo a una hora determinada(1).
• Es importante la afectividad familiar, aun cuando existan dificultades de comunicación intergeneracional, propias de esta edad.
• Es especialmente importante alentar a los pacientes en las siguientes medidas(1,8):
– Mantener un horario regular en las horas de acostarse y las horas de despertarse, incluso el fin de semana.
– Crear un ambiente adecuado para dormir en cuanto a: luz, temperatura y ruido.
– Es muy importante respetar el ciclo luz-oscuridad, la exposición a luz intensa por la mañana, ayuda a adelantar la fase de sueño, debemos evitar el uso de gafas de sol en esas primeras horas. Del mismo modo, el sueño debe conciliarse en un ambiente oscuro, pues la luz interfiere negativamente en la síntesis de melatonina.
– Ir al centro docente andando, bicicleta…
– Evitar las siestas, si las precisa, realizar siestas cortas, de unos 10 minutos, al menos, 6 horas antes de la hora previa de acostarse.
– No se aconseja el uso de tecnología 1 hora antes de acortarse y su dormitorio debe estar libre de tecnología.
– El ejercicio físico moderado-intenso deberá practicarse, a ser posible, por la mañana o al inicio de la tarde, evitando hacerlo en las 2 horas previas al sueño.
– Evitar cenar después de las 21-21,30 horas.
– Evitar el consumo de alimentos/bebidas excitantes (chocolate, refrescos) y otras sustancias con efectos nocivos para la salud (tabaco, alcohol, drogas).
– Se debe usar la cama solo para dormir, y levantarse de ella si no puede conciliar el sueño (control de estímulo), restringiendo el tiempo en la cama al tiempo real de sueño (restricción de sueño).
– Uso de técnicas de relajación y estrategias cognitivo-conductuales para reducir la ansiedad.
– Los padres deberán ser entrenados en el reconocimiento del déficit de sueño: irritabilidad-difícil despertar, recuperación durante el fin de semana (más de 2 horas de lo que duermen habitualmente). Además, deberán favorecer el ambiente propicio al sueño al final de la tarde y dar ejemplo con unas adecuadas medidas de higiene del sueño.
Herramientas de prevención dirigidas a la escuela(12)
• Para los docentes:
– Primera hora asignaturas lúdicas.
– Evitar exámenes los lunes.
– Clases iluminadas y ventiladas.
– Entrada en clase con música suave.
– Colocar a los niños despistados cerca de la ventana.
• Para los estudiantes:
– Ir al colegio andando.
– Mantener un sueño regular.
– No acostarse a horas distintas cada día, ni a altas hora de la madrugada.
– Necesidad de regular los horarios de las televisiones.
– Aparcar las tecnologías, al menos, 1 hora antes de acostarse.
– Desayunar bien con alimentación variada.
– Recibir por la mañana luz natural.
– Dormir hasta 9 horas al día como término medio.
– Adecuación española del huso horario.
Herramientas diagnósticas
Anamnesis
Es fundamental preguntar por el sueño en todos los controles rutinarios de salud. Es tan importante preguntar lo que pasa por la noche como por el día, puesto que lo que sucede por el día nos aporta mucha información de la noche(3).
Generalmente, son los padres quienes transmiten la información, aunque, si el niño es suficientemente mayor, debe ser él quien lo relate. De forma resumida, podríamos preguntar las siguientes cuestiones:
• ¿Cuándo, cuánto y cómo duerme?
• ¿Qué postura o actividad tiene?
• ¿Cómo está al día siguiente?
Para profundizar en la anamnesis, podemos incluir los siguientes aspectos:
• Historia familiar de trastornos del sueño, ya que existen procesos con base hereditaria.
• Edad de inicio (p. ej.: la aparición de la siesta, más allá de los 5 años, puede indicar un trastorno del sueño).
• Describir el sueño durante las 24 horas: cómo y cuánto.
• Evaluar qué pasa durante la noche y el día, puesto que lo que ocurre durante el día es un reflejo de lo que sucede por la noche (Tabla III).
• Higiene del sueño: valorar los horarios, uso de tecnología y momento en relación con el sueño, así como la respuesta de los padres.
• Valorar el comportamiento y rendimiento escolar.
• Si existe afectación de otras funciones biológicas, como por ejemplo: la alimentación.
• Evaluar si estamos ante un trastorno transitorio puntual secundario a un desencadenante (p. ej.: el nacimiento de un hermano) o ante un trastorno asociado a problemas crónicos.
• Clínica típica de diferentes trastornos del sueño: síndrome de apnea-hipopnea del sueño, síndrome de las piernas inquietas…
• Presencia de otra patología: orgánica (reflujo gastroesofágico, asma…), neurológica (cefalea…), psiquiátrica (trastorno por déficit de atención e hiperactividad…) o problema social (maltrato, abuso…).
• Uso de fármacos y drogas (antihistamínicos, antidepresivos, abstinencia de tabaco y/o drogas en los adolescentes…) que puedan afectar al sueño.
• Presencia de otras condiciones que se asocian a trastornos del sueño como: síndrome de Down, trastornos del espectro autista, etc.
• Factores culturales.
Exploración física
Exploración física por aparatos de forma completa. Deberemos buscar signos que nos hagan sospechar de alguna patología, observando si existe afectación del desarrollo pondo-estatural y signos de obstrucción de la vía aérea aguda o crónica. Además de la antropometría, deberemos valorar otras constantes, como la tensión arterial.
Percentiles de sueño
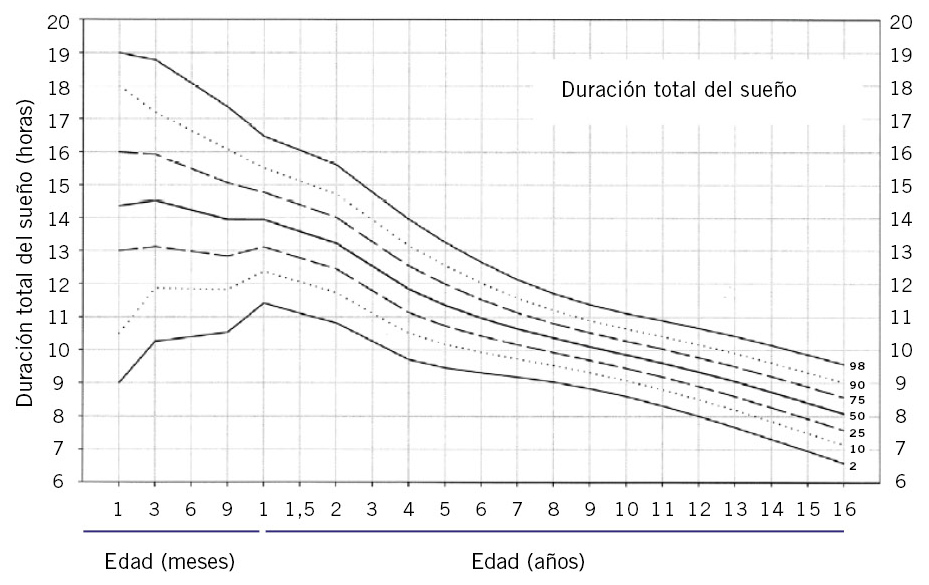
No existe una cantidad de sueño exacta, sino que las necesidades de sueño dependen de cada niño y edad, pero los percentiles nos permiten conocer si la duración del sueño se encuentra dentro de los límites considerados como normales para la mayoría de los niños de su edad (Figs. 1 y 2).
Figura 1. Percentiles de duración del sueño en 24 horas desde la infancia a la adolescencia.Modificado de: Iglowstein I, Jenni OG, Molinari L, Largo RH. Sleep duration from infancy to adolescence: reference values and generational trends. Pediatrics. 2003; 111: 302-7.
Figura 2. Percentiles de horas de sueño según edad del paciente.
Se sabe que la causa más frecuente de somnolencia diurna excesiva en un niño aparentemente sano, es el déficit crónico de sueño.
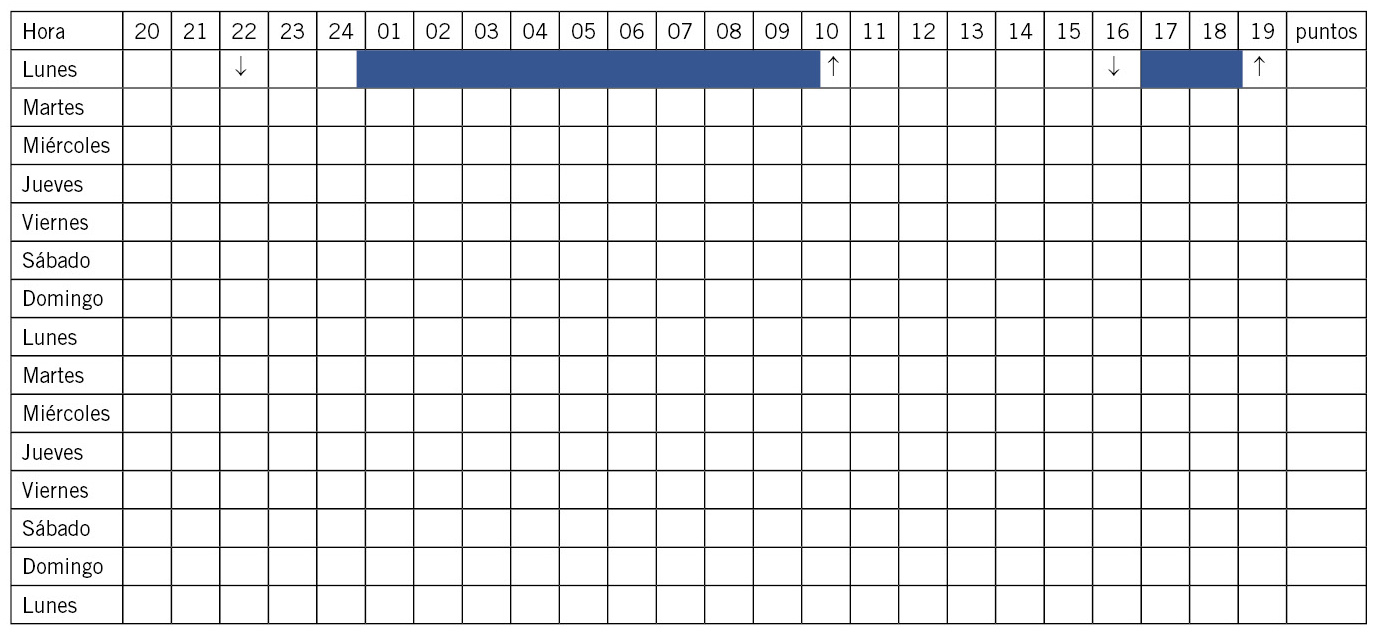
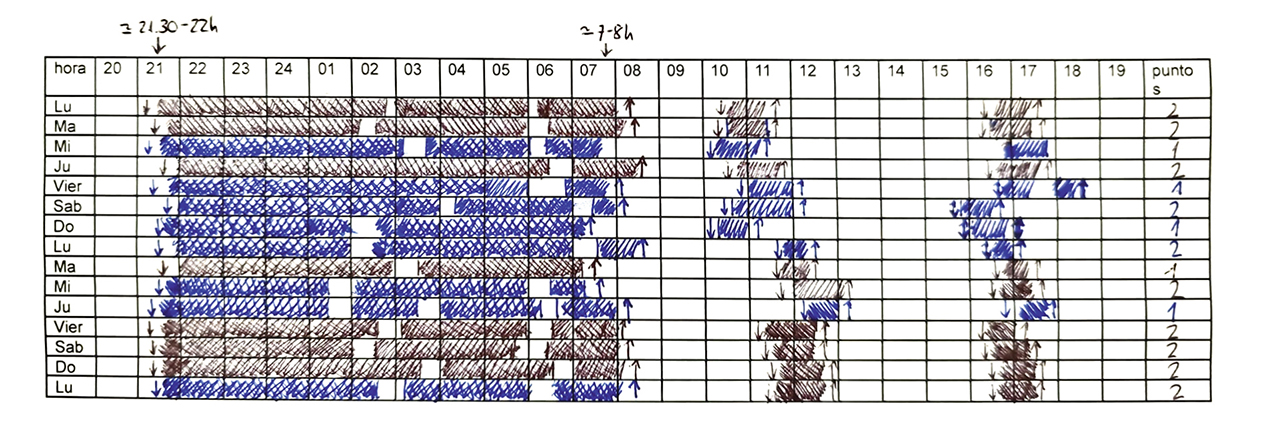
Autorregistros: agenda/diario de sueño (Fig. 3)
Figura 3. Agenda de sueño e interpretación de los resultados.
Pinte una ↓ cuando inicie el sueño y una ↑ cuando se levante. Tanto en el sueño de noche como durante las siestas.
Oscurezca el área del cuadro que corresponde al tiempo en que su hijo está durmiendo.
Deje en blanco el área del cuadro que corresponde al tiempo en el que está despierto/a.
Escriba un “x” cuando realice la conducta anómala durante el sueño (llanto, movimientos…).
En la última columna puntúe de 0 a 5 la calidad de la noche (0 = muy mala noche).
La agenda del sueño es la herramienta fundamental ante la sospecha de un problema/trastorno del sueño.
Es fundamental conocer los horarios de sueño y vigilia durante las 24 horas del día, y esto se registra a través de la agenda de sueño, instrumento sencillo y de gran utilidad del que se dispone en Atención Primaria(13,14). Se ha comprobado que presenta una adecuada correlación con la actigrafía (método objetivo de medición del sueño):
• Debe realizarse, al menos, durante 15 días, de forma que se incluya el fin de semana, para obtener unos datos más fiables sobre las características del sueño del paciente.
• Debe ser libre, es decir, que el paciente marque el ritmo diario, de manera que el día empieza cuando el paciente se levanta, porque, de esta forma, podemos conocer su ritmo circadiano. Por ello, es conveniente que se realice en periodo vacacional o, si el problema es importante y está afectando al rendimiento escolar, se debería hablar con los profesores para hacerlos conocedores del problema y la necesidad de realizar la agenda del sueño para su estudio.
• Debe realizarse al levantarse, si la hacemos más tarde puede estar sesgada.
• Aportar datos como: horas de sueño, latencia para dormirse, despertares nocturnos, rutinas en la hora de acostarse/levantarse y valoración subjetiva de la calidad de la noche.
• Además de diagnóstica, puede ser terapéutica, puesto que muchas veces los padres pueden darse cuenta de los errores que se están cometiendo.
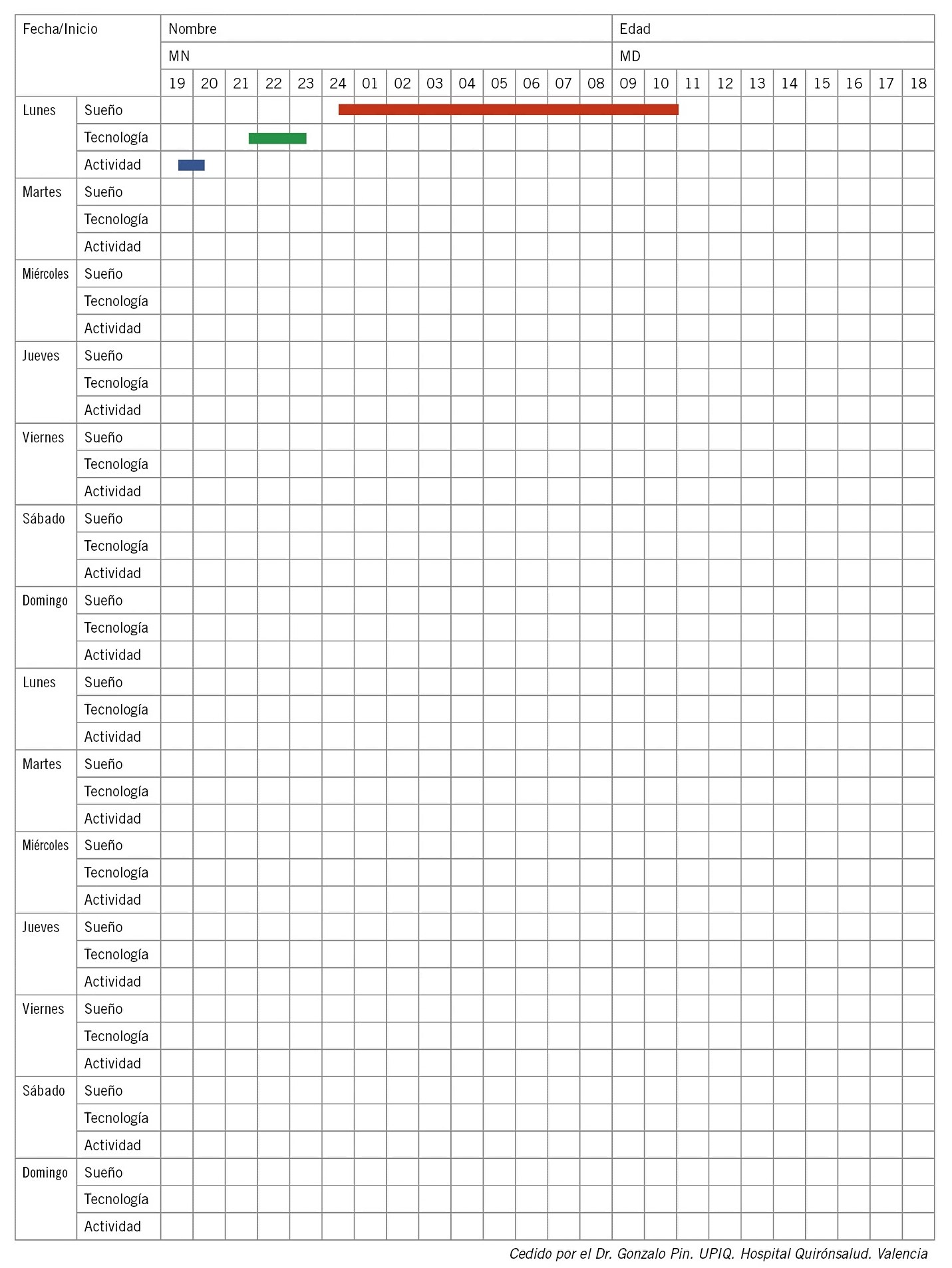
Existe otra agenda elaborada para niños mayores de 5 años, en la que, además de valorar el sueño, se valoran el uso de la tecnología y la realización de actividad física y su relación con el sueño (Fig. 4).
Figura 4. Agenda/diario de sueño para niños mayores de 5 años. Marcar con una línea roja la franja desde que se acuesta hasta que se levanta. Línea verde uso de tecnología. Línea azul: actividad física.
Escalas / Cuestionarios
En Atención Primaria, se puede realizar un despistaje de los trastornos del sueño a través de cuestionarios sencillos. Según el algoritmo de la Guía de Práctica Clínica (GPC), en función de la edad, se emplea el cuestionario BISQ (<2 años) o el cuestionario BEARS (>2 años).
Cuestionario BISQ (Brief Infant Sleep Questionnaire) (Tabla IV)
Cuestionario multidimensional para niños entre 3 y 30 meses, dirigido a detectar: factores de riesgo de muerte súbita del lactante, rutinas para dormir y detección por parte de los padres de problemas de sueño en lactantes. Está compuesto de 14 ítems, divididos en la identificación demográfica del menor (4) y en los hábitos del sueño (10), dando respuesta a 3 preguntas (cómo, cuánto y dónde).
Recientemente, se ha publicado un artículo en el que se valida el cuestionario BISQ en el ámbito español, atendiendo a las diferencias de horario (en nuestro país los horarios son más tardíos) respecto al previo(15).
Dada la variabilidad de los patrones de sueño a estas edades y su carácter semicualitativo, no pretende establecer un diagnóstico de trastorno del sueño, sino identificar, de forma precoz y sencilla, a aquellos menores que pudieran beneficiarse de mejoras en los hábitos de sueño o de un seguimiento más cercano(16).
Cuestionario BEARS (Tabla V)
B = bedtime issues,
E = excessive daytime Sleepiness,
A = night awakenings,
R = regularity and duration of Sleep, S = snoring
Se emplea en niños con edad comprendida entre 2-18 años, estableciéndose 3 grupos de edad: 2-5 años, 6-12 años y de 13-18 años, con preguntas dirigidas a niños y padres(17). Valora 5 aspectos del sueño: existencia de problemas al acostarse, somnolencia diurna excesiva, despertares nocturnos, regularidad y duración del sueño, y presencia de ronquido.
Si alguna de las preguntas es positiva, se deberá realizar un cuestionario más amplio y detallado, que oriente hacia el problema de sueño, como el test de Bruni.
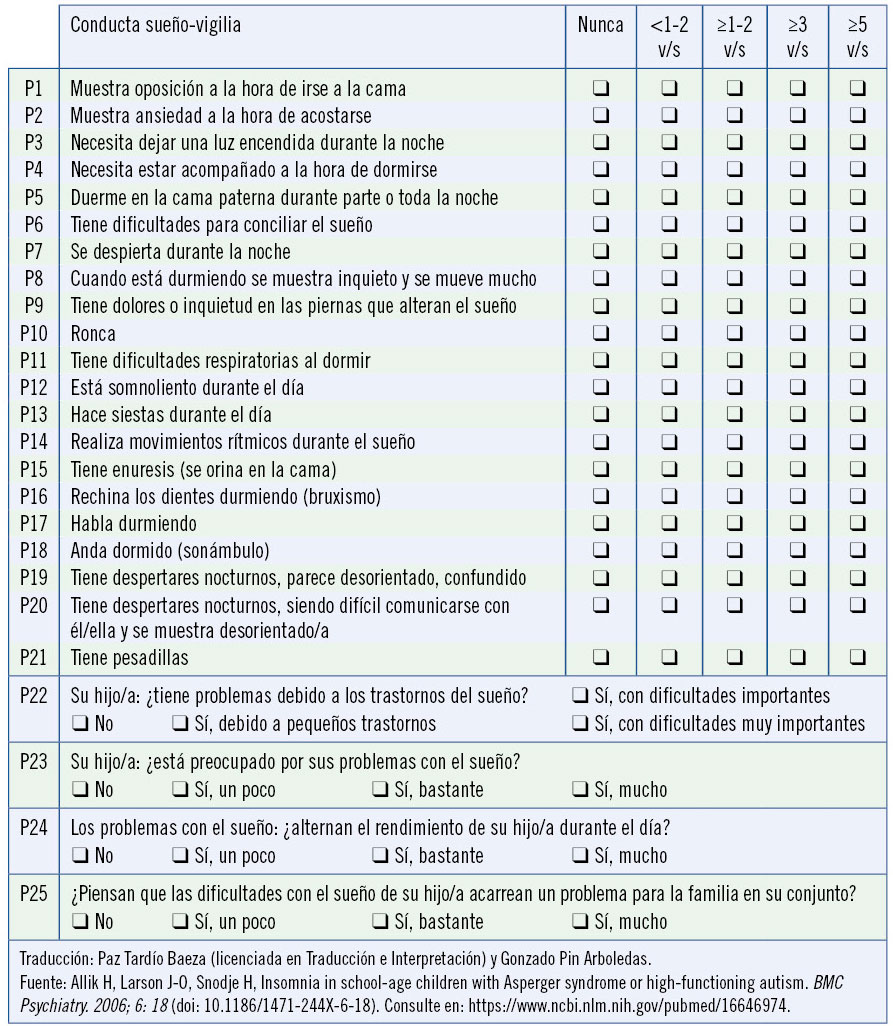
Escala de trastornos del sueño para niños de Bruni (SDSC, Sleep disturbance scale for children) (Tabla VI)
Se realiza tras detectarse alguna alteración en las respuestas del cuestionario de cribado inicial. Consta de 26 ítems y está diseñada para detectar trastornos del sueño, evaluándose los últimos 6 meses; en función de las respuestas alteradas, orienta hacia una determinada patología del sueño.
Como se sabe, existen enfermedades que asocian, con mayor predisposición, trastornos del sueño y estos, a su vez, exacerban más la patología existente. Un ejemplo de ello, son los pacientes con trastorno del espectro autista (TEA), siendo de interés conocer que existen unas escalas adaptadas para detectar trastornos del sueño en estos pacientes (Tabla VII).
En este cuestionario, a mayor puntuación obtenida, mejor higiene del sueño presenta el paciente. También, existe otro cuestionario adaptado para niños con TEA, más amplio, que equivale al BRUNI (Fig. 5).
Figura 5. Cuestionario específico de trastornos del sueño en niños con trastorno del espectro autista.
Existen otras escalas más específicas para valorar un trastorno concreto del sueño, que serán vistas en artículos posteriores.
Vídeo doméstico
Se trata de una herramienta accesible para muchas personas, además de útil, para valorar, durante la noche, la existencia de: posibles trastornos respiratorios durante el sueño, las parasomnias con movimientos rítmicos y los movimientos periódicos de extremidades(18).
Exige tiempo, por parte de los padres, para realizar la grabación y, por parte del profesional, que, en muchas ocasiones, tiene que ver el vídeo tras finalizar la consulta.
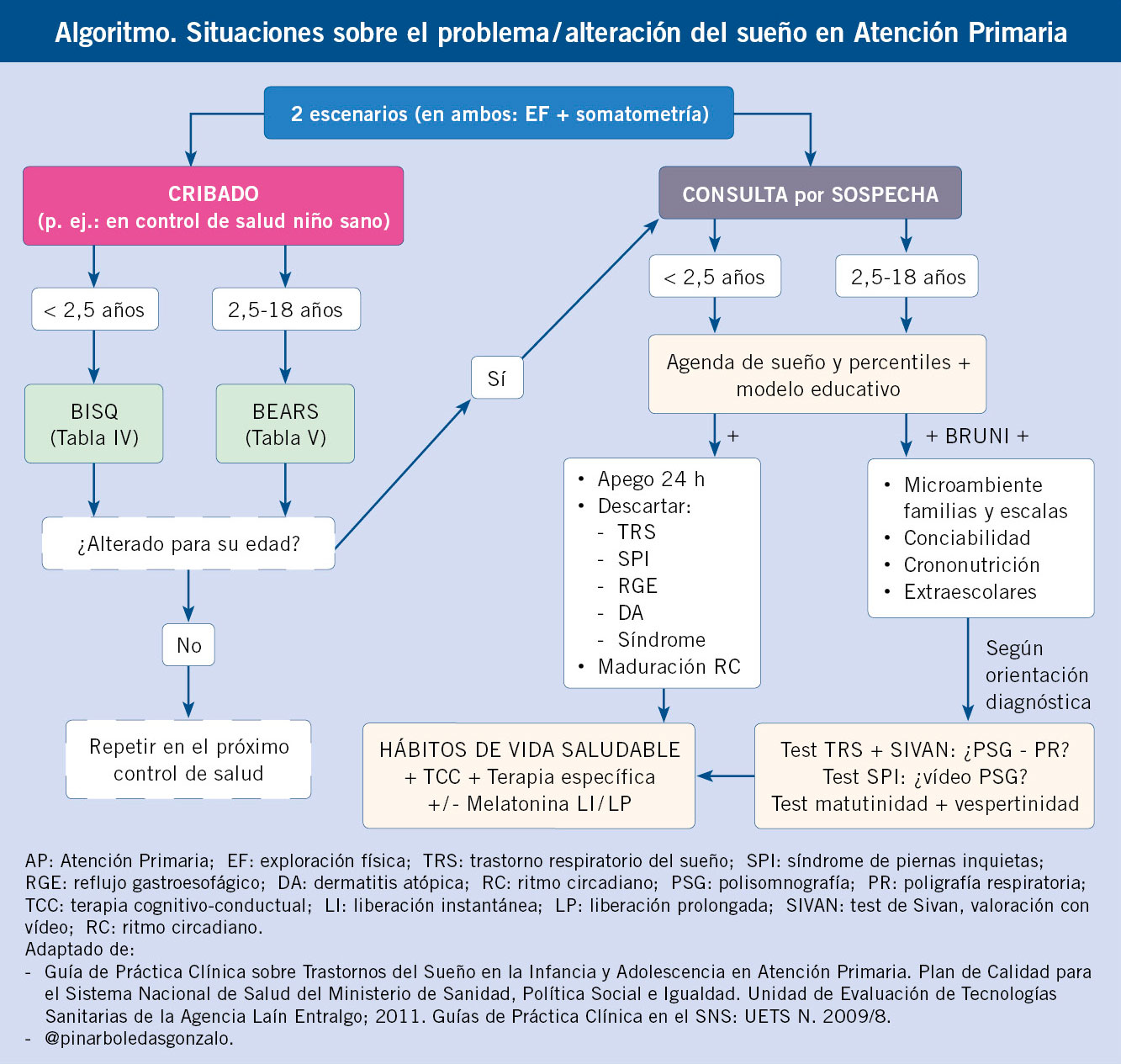
A lo largo del artículo, se han visto una serie de herramientas útiles y sencillas que el pediatra de Atención Primaria (Algoritmo) puede emplear en la consulta para detectar y tratar, de forma precoz, cualquier trastorno del sueño o, en su caso, derivar al especialista para su manejo.
Nuevas tecnologías
En los niños menores de 2 años de edad, no se recomienda el uso de las nuevas tecnologías de la información y comunicación (TIC), ya que influyen directamente en el sueño y en el desarrollo del niño. En los niños de 1 año de edad, por cada minuto que utilicen las TIC durante el día, disminuye en 1 minuto el tiempo del sueño nocturno.
Definición
Las nuevas tecnologías de la información y comunicación (TIC) son todas aquellas herramientas y programas que trasmiten y comparten información mediante soportes electrónicos. Forman parte de la llamada revolución digital.
Los soportes más utilizados por niños y adolescentes son los ordenadores, teléfonos móviles y tabletas. Se centran fundamentalmente en Internet y en la facilidad que tienen al acceso a todas las redes sociales, en todos los dispositivos electrónicos conectados a la red.
En los últimos años presentan un avance muy rápido, por lo que se debe formar en el uso sensato de las TIC a los responsables de educar en la infancia y adolescencia, pues su uso incorrecto provoca riesgo para la salud, especialmente para el sueño.
Características
El uso incorrecto de las TIC puede tener riesgos para la salud en la infancia y adolescencia. Las TIC influyen en el sueño y desarrollo neurocognitivo en la infancia, por lo que no se recomienda su uso en niños menores de 2 años. Según el informe FAROS(19) (Observatorio de Salud de la Infancia y la Adolescencia) del Hospital Sant Joan de Déu de Esplugues, casi la mitad de los niños menores de dos años utiliza tabletas y móviles y es de suponer que, muchos de ellos, lo harán también antes de dormir. En otro estudio se ha demostrado que, en los niños de 1 año de edad, por cada minuto que utilicen las TIC durante el día, disminuye en 1 minuto el tiempo del sueño nocturno(20).
El uso continuado de las TIC influye en la cantidad y calidad del sueño, lo que puede ser causa de la aparición de horarios irregulares en el sueño. Por una parte, el contenido de las TIC, muchas veces activa cerebralmente, incluso, en ocasiones, puede generar ansiedad y miedo, dificultando conciliar el sueño y favoreciendo la aparición de pesadillas y sonambulismo. Por otra, la luz emitida por las pantallas (que son blancas o azules) inhibe la liberación de melatonina, la neurohormona del sueño. La exposición a la luz en las horas previas al sueño, puede provocar un retraso de fase del sueño, lo que conlleva a un retraso en el inicio del sueño y el despertar(21). En la mayoría de niños y adolescentes, pocos son los que se despiertan de forma natural sin necesidad de alarmas, provocando una interrupción del sueño que podría desencadenar una privación crónica del sueño.
Esta privación del sueño facilita que tiendan a realizar actividades más sedentarias, como utilizar vídeo-juegos, diferentes TIC, ver TV, lo que facilita, entre otras cosas, la aparición de sobrepeso y obesidad, que puede conllevar a la aparición de ronquido habitual y apneas del sueño, con el empeoramiento del sueño. Cuando el sueño es insuficiente o de mala calidad, influye en su comportamiento diurno (rendimiento escolar, concentración, atención) y en el estado de ánimo (ansiedad, irritabilidad, decaimiento)( 22).
Recomendaciones
La Asociación Americana de Pediatría recomienda poner límites de horarios en los que se pueda estar “conectado”. Además, recuerda que el tiempo “online” no tiene por qué ser un tiempo en solitario. Además, hace las siguientes recomendaciones sobre el uso de las TIC(23):
• Antes de los 18 meses, evitar el uso de pantallas.
• Entre los 18 y 24 meses, si los padres quieren introducir TIC, deben seleccionar un contenido de alta calidad y verlos en compañía de sus niños, para ayudarlos a discernir lo que están viendo.
• Entre los 2 y 5 años, los padres deben limitar el uso como máximo a 1 hora al día. Deben ver el contenido con ellos, para ayudarles a entender y enseñarles a aplicar lo que están viendo.
• A partir de los 6 años, uso de los dispositivos con equilibrio y sentido común, para que no afecten: al sueño, a la actividad física, a su modo de comunicarse y a otros comportamientos esenciales para la salud.
Otras recomendaciones para los padres:
• Crear espacios y momentos sin tecnologías: comidas, reuniones familiares, así como las habitaciones infantiles, que deben estar libres de pantallas.
• También es buena idea, apagar el televisor cuando nadie lo esté viendo, así como cargar los dispositivos electrónicos de noche y fuera del cuarto del hijo, para evitar que se sienta tentado a usarlo.
• No usar la tecnología como un chupete emocional. Los dispositivos electrónicos pueden ser muy efectivos en calmar y tranquilizar a los niños, pero no debe ser la única forma que aprendan para tranquilizarse. Los niños deben aprender a reconocer y manejar sus emociones.
• Uso supervisado y acompañado por un adulto, es un modo, además de compartir la experiencia y reforzar la comunicación del niño con dicho adulto.
• No comprarles TIC propia hasta que no estén preparados: no hay una edad concreta, sino cuando los padres vean que su madurez permita que realice un uso seguro de la TIC.
• Proponerles aplicaciones y webs beneficiosas.
• Extremar las precauciones ante los peligros del uso indiscriminado de Internet: los usuarios son inexpertos y pueden caer en el error de la difusión de información personal, que puede ser mal utilizada. Llegado el momento, debemos alertarles del peligro que representan las conductas delictivas de carácter sexual por Internet.
• Enseñarles cómo contrastar la información recibida por las redes.
• Ejercer una supervisión no invasiva.
• Otorgar libertad progresivamente.
La Asociación Española de Pediatría ha instaurado en su página web, un programa dirigido, tanto a familias como a pediatras, que es el “Plan digital familiar AEP”. Disponible en: https://plandigitalfamiliar.aeped.es/.
Función del pediatra de Atención Primaria sobre unos correctos hábitos de sueño
Es fundamental el papel del pediatra de Atención Primaria en educar a los padres sobre unos correctos hábitos de sueño, así como evaluar, en cada visita, el sueño de sus pacientes, con el fin de detectar y tratar, de forma precoz, posibles trastornos del sueño.
Cada vez son más los estudios que objetivan una elevada prevalencia de los trastornos del sueño y sus repercusiones, siendo la edad pediátrica una etapa vulnerable, en la que el crecimiento y desarrollo del niño pueden verse afectados. Por ello, es necesario que el pediatra de Atención Primaria informe a los padres sobre las características del sueño en función de la edad y les facilite consejos para establecer un hábito adecuado de sueño.
Por otra parte, el pediatra ejerce una importante labor en la detección precoz de cualquier trastorno del sueño, para lo cual debe evaluar el sueño de forma rutinaria en los diferentes controles de salud, pues, en muchas ocasiones, los padres no detectan o no consultan de forma explícita por este motivo. Para ello, desde Atención Primaria, se debe contar con una serie de herramientas diagnósticas sencillas y económicas, según se ha presentado en el presente trabajo y que ayudan a poner de manifiesto cualquier tipo de trastorno, con la finalidad de tratarlo precozmente y evitar que el problema se cronifique y repercuta en el desarrollo bio-psico-social del paciente y en la dinámica familiar.
Conceptos sobre el sueño que debe saber el pediatra de Atención Primaria
Preguntar por el sueño en cada examen de salud. Ante la sospecha de un problema y/o trastorno del sueño, siempre hacer la agenda del sueño.
Debemos conocer:
• Que en el sueño, tan importante es lo que ocurre en la noche como en el día.
• La existencia del sueño activo en los primeros 2-3 meses vida.
• Que antes de los 6 meses de edad:
– No está instaurado el ritmo circadiano.
– No suele haber insomnio antes de los 6 meses de edad.
– No deberíamos utilizar métodos para enseñar que el niño duerma solo.
– Nunca prescribir melatonina.
• Que, si a los 5-6 años de edad, persisten las siestas muy frecuentes, hay que investigar qué pasa con el sueño nocturno.
Otros conceptos a recordar, tratados en otros temas de este número:
• Que el insomnio suele ser un síntoma, no un diagnóstico.
• Que la melatonina es una neurohormona. No deberíamos prescribirla sin agenda del sueño.
• Que, si persisten terrores del sueño en la adolescencia, debemos remitirlo a neurología y pensar siempre en la utilización de tóxicos.
• Que, si aparece sonambulismo en la adolescencia y sin antecedentes familiares, hay que remitir a neurología.
• Que debemos investigar siempre la presencia de ronquido habitual.
• Que, ante un síndrome de adelanto de fase, debemos derivar a neuropediatría y/o unidad de sueño.
Conflicto de intereses
No hay conflicto de interés en la elaboración del manuscrito. Declaración de intereses: ninguno.
Bibliografía
Los asteriscos muestran el interés del artículo a juicio de las autoras.
1.** Pin G. El sueño es vida. El sueño infantil como nunca te lo han explicado. Barcelona. Editorial Planeta S.A. 1ª edición 2023.
2. Lluch Roselló A, Sarabia Vicente S. Herramientas preventivas y diagnósticas del sueño infantil en Atención Primaria. En: Curso online. El sueño y sus trastornos. Lo que el pediatra debe saber. Grupo de sueño SEPEAP. 2022.
3. Guía de Práctica Clínica sobre Trastornos del Sueño en la Infancia y Adolescencia en Atención Primaria. Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad, Política Social e Igualdad. Unidad de Evaluación de Tecnologías Sanitarias de la Agencia Laín Entralgo; 2011. Guías de Práctica Clínica en el SNS: UETS N. 2009/8.
4. Bilbao A. Todos a la cama. Cómo ayudar a tu bebé a dormir con amor y confianza. Plataforma Actual. 1ª edición 2017.
5. Owens JA. Behavioral sleep problems in children. UpToDate. Última actualización: 2023.
6. Sampedro Campos M, Pla Rodríguez M. Fisiología del sueño y sus trastornos. En: Curso online. El sueño y sus trastornos. Lo que el pediatra debe saber. Grupo de sueño SEPEAP. 2022.
7. Pin Arboledas G. Red social de divulgación sobre el sueño en:
@pinarboledasdonzalo.
8. Pla M, Navarro A, Lluch A, Albares J. Herramientas diagnósticas. Nuevas tecnologías. Educación de los hábitos del sueño. Medidas preventivas en familia. Pediatr Integral. 2018; XXII: 372-84. Disponible en: https://www.pediatriaintegral.es/publicacion-2018-12/herramientas-diagnosticas-nuevas-tecnologias-educacion-de-los-habitos-de-sueno-medidas-preventivas-en-familia/.
9. Oskar G, LeBourgeois MK. Understanding Sleep-wake behavior and sleep disorders in children: the value of a model. Curr Opin Psychiatry. 2006; 19: 282-7.
10. Colecho, síndrome de muerte súbita en el lactante y lactancia materna. Recomendaciones actuales de consenso. 2014. Comité de lactancia materna de la Asociación Española de Pediatría. Disponible en: https://www.aeped.es/comite-nutricion-y-lactancia-materna/lactancia-materna/documentos/colecho-sindrome-muerte-subita-lactante-y.
11. Lluch Roselló MA, Callol Malla MT, Ferrando Pons A, Chorda Uncio G, Mateos Cruz AB, Ruiz Ferrando E. Prevención de los trastornos del sueño: funciones del pediatra y de la enfermería en Atención Primaria. Pediatr Integral. 2010; XIV: 744-8.
12. Pin G, Sánchez R, Gradolí R, Garcá G. Proyecto Europeo Shastu: sueño y rendimiento escolar. 2016.
13. Pin Arboledas G, Ugarte Libano R. Lo que el pediatra de Atención Primaria debería saber sobre el sueño. Rev Pediatr Aten Primaria. 2010; 12; s219-s230.
14. Pin Arboledas G. Alteraciones del sueño: herramientas diagnósticas y terapéuticas en Atención Primaria. Rev Pediatr Aten Primaria. 2007; 9: S65-75.
15. Cassanello P, Díez Izquierdo A, Gorina N, Matilla Santander N, Martínez Sánchez JM, Balaguer A. Adaptación y estudio de propiedades métricas de un cuestionario de valoración del sueño para lactantes y preescolares. An Pediatr (Barc). 2018; 89: 230-7.
16. Pin Arboledas G. Anexo: cuestionarios y herramientas. Pediatr Integral. 2010; XIV: 749-58.
17. Pin Arboledas G, Ugarte Libano R. Taller de sueño infantil. Herramientas para su interpretación por el pediatra de Atención Primaria. Rev Pediatr Aten Primaria. 2009; 11: s399-s404.
18. Cruz Navarro M, Morera Sanz I, Palomino Urda N. Trastornos del sueño infantil. Herramientas de valoración para el pediatra de Atención Primaria. Form Act Pediatr Aten Prim. 2013; 6: 246-56.
19. Roca E, Carmona J, Boix C, Colomé R, López A, Sanguinetti A, et al. El aprendizaje en la infancia y la adolescencia: claves para evitar el fracaso escolar de la Infancia y la Adolescencia. Hospital Sant Joan de Déu, Barcelona. 2010. Disponible en: https://faros.hsjdbcn.org/sites/default/files/informe_faros_04_tot_cast_baixa.pdf.
20. Vijakkhana N, Wilaisakditipakorn T, Ruedeekhajorn K, Pruksananonda C, Chonchaiya W. Evening media exposure reduces night-time sleep. Acta Paediatr. 2015; 104: 306-12.
21. Hinkley T, Verbestel V, Ahrens W, Lissner L, Molnár D, Moreno LA, et al; IDEFICS Consortium. Early childhood electronic media use as a predictor of poorer well-being: a prospective cohort study. JAMA Pediatr. 2014; 168: 485-92.
22. American Academy of Pediatrics, Council on Communications and Media. Media use in school-aged children and adolescents. Pediatrics. 2016; 138: e20162592.
23. Fiese B, Cai T, Sutter C. Bedtimes, bedtime routines, and children’s sleep across the first 2 years of life. Sleep. 2021; 44: zsab045.
Bibliografía recomendada
– Pin G. El sueño es vida. El sueño infantil como nunca te lo han explicado. Editorial Planeta S.A. 1ª edición 2023. Barcelona.
Libro de divulgación científica sobre la fisiología y ontogenia del sueño, así como de los consejos que las familias pueden seguir para ayudar a los niños en la maduración del mismo.
– Pin Arboledas G, Ugarte Libano R. Lo que el pediatra de Atención Primaria debería saber sobre el sueño. Rev Pediatr Aten Primaria. 2010; 12; s219-s230.
Artículo en el que se hace hincapié en la especial importancia que tiene el pediatra de Atención Primaria en la detección de trastornos del sueño. Se hace un breve resumen de las características del sueño y cómo va cambiando a lo largo de la edad pediátrica, nombrando los principales trastornos del sueño que pueden aparecer en función de la edad e indicando una serie de síntomas que deben levantar nuestra sospecha, también se realiza un recordatorio breve de las herramientas terapéuticas que podemos disponer en Atención Primaria.
| Caso clínico |
|
Eva es una niña de 9 meses. Sus padres consultan, porque “no duerme muy bien”, con “varios” despertares al día que a ellos les impide al día siguiente estar descansados para trabajar; sin embargo, la niña está alegre y activa durante el día y suele hacer dos siestas. Duerme en la cuna colecho, conciliando el sueño al brazo, con el pecho o leyendo un cuento. Sin ronquido ni movimientos anormales durante el sueño. Explican que ya han intentado poner en práctica los consejos de higiene de sueño, sobre todo, en cuanto a luz-oscuridad, sin pantallas, ambiente tranquilo y rutina del sueño, pero pese a ello no mejora. Es su primera hija, sana y sin otros antecedentes ni familiares ni personales de interés para el caso. La exploración clínica es normal, incluyendo somatometría y constantes. Ante el problema del sueño planteado por sus padres, se decide solicitar la cumplimentación de una agenda del sueño.
|








 Childhood and adolescent insomnia
Childhood and adolescent insomnia 