 |
| Temas de FC |
L. Fernández Liarte*, S. Pérez Bertólez**
*Pediatra Especialista en Nefrología infantil. Hospital Universitario Dexeus Quironsalud. Barcelona. **Cirujana Pediátrica Especialista en Urología Infantil. Hospital Sant Joan de Déu, Esplugues del Llobregat. Barcelona; Grupo Quironsalud. Barcelona
| Resumen
Las disfunciones miccionales y la enuresis son trastornos comunes en la infancia y afectan hasta casi una cuarta parte de los niños de cinco años, siendo un motivo de consulta frecuente. Aunque algunos niños se pueden recuperar espontáneamente, la incontinencia urinaria puede representar un problema de salud significativo, con importantes efectos sociales, emocionales y psicológicos, tanto en el niño como en su familia. Este artículo de revisión pone en valor el papel del pediatra en el abordaje diagnóstico y terapéutico inicial de estos niños. En algunos casos necesitará la intervención de especialistas en distintos ámbitos de la Pediatría (Nefrourología, Cirugía, Gastroenterología, Psicología, etc.), persiguiendo una estrategia de actuación multidisciplinar, compacta e individualizada según necesidades específicas. |
| Abstract
Voiding dysfunctions and enuresis are a common problem in childhood, occurring in approximately 25 percent of five-year-old´s, and thus, resulting in a frequent pediatric clinical consultation. In some cases, it can improve or resolve without any treatment, but when the disorder lasts over time it can represent a significant problem with severe emotional, psychological and social implications for the child and family. The pediatrician has a key role during the initial diagnosis and treatment of urinary incontinence. Sometimes Nephrology, Urology, Gastroenterology or Psychology referral is recommended when further workup is needed. A multidisciplinary and individualized approach will improve the outcomes of these patients. |
Palabras clave: Incontinencia urinaria; Enuresis; Disfunciones miccionales.
Key words: Urinary incontinence; Enuresis; Voiding dysfunctions.
Pediatr Integral 2022; XXVI (8): 501 – 509
OBJETIVOS
• Comprender el proceso evolutivo de la fisiología miccional hasta la adquisición del control de esfínteres completo en el niño sano.
• Promover buenos hábitos para el correcto funcionamiento vesical desde edades tempranas, con micciones frecuentes y completas, que eviten problemas futuros.
• Saber realizar una buena aproximación diagnóstica de la enuresis y las diferentes disfunciones miccionales.
• Conocer las opciones de tratamiento de primera línea en la enuresis y disfunciones miccionales.
• Definir las funciones y limitaciones del pediatra de Atención Primaria en el manejo de la enuresis y disfunciones miccionales, estableciendo de forma clara cuáles son los criterios de derivación a la consulta especializada.
Disfunciones miccionales y enuresis
Introducción
Las disfunciones miccionales y enuresis no pueden verse como un asunto trivial, puesto que afectan a la autoestima del niño e interfieren en la dinámica familiar.
Actualmente, nuestros niños realizan muchas actividades lúdicas fuera del ámbito familiar y a edades cada vez más tempranas (fiestas de pijama, colonias, estudios en el extranjero, etc.) Sin embargo, para aquellos con incontinencia urinaria, dormir fuera de casa puede suponer un serio inconveniente, llegando incluso a rechazar planes por miedo o vergüenza a ser descubiertos. El diagnóstico y tratamiento precoces ayudan a mejorar la autoestima y calidad de vida de estos niños(1).
Neurofisiología de la micción
El mecanismo de la micción requiere de la integridad del circuito formado por el sistema nervioso central, la médula espinal, el tracto urinario inferior y el suelo pélvico.
La fisiología neuromiccional normal y los mecanismos de la continencia no están desarrollados al nacer, se van adquiriendo poco a poco. Según se mielinizan los cordones medulares posteriores, el sistema nervioso central (SNC) adquiere más control voluntario regulador.
En el niño pequeño las micciones son involuntarias, con un vaciado incompleto. Durante el primer año de vida la vejiga evacua su contenido mediante el arco reflejo parasimpático medular, sin que intervenga el control cortical. En este periodo la vejiga es demasiado pequeña para ser un reservorio útil, por lo que el número de micciones diarias es muy elevado.
A partir del primer año se produce una disminución lineal del número de micciones en relación con la edad. Entre los 3 y los 5 años, el niño llega a controlar voluntariamente sus esfínteres, pudiendo iniciar, interrumpir e inhibir la micción con cualquier grado de repleción vesical y mantener la continencia incluso durante el sueño. Las niñas consiguen la maduración vesical más precozmente que los niños, unos 2 o 3 meses antes(2).
¿Quién interviene en el mecanismo de la micción?
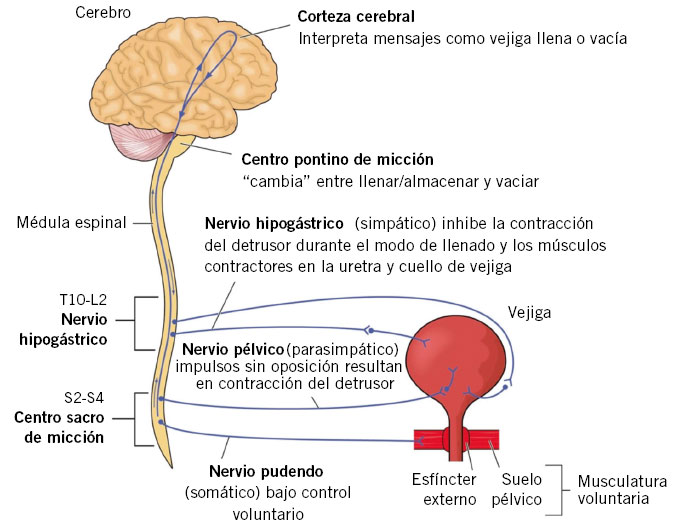
El SNC (córtex cerebral y núcleo pontino del tronco cerebral) modula la acción de los tres centros medulares (simpático, parasimpático y somático) responsables de la innervación de la vejiga y los esfínteres uretrales interno y externo, existiendo entre todos ellos vías aferentes y eferentes interconectadas (Fig. 1).
Figura 1. Interrelación entre córtex cerebral, centro pontino de la micción, médula espinal y tracto urinario inferior. Tomado de: Physical therapy for urinary problems and pelvic floor dysfunction. Mark Saunders. 2013.
Cada ciclo miccional se compone de fase de llenado vesical y fase de vaciado vesical(3). Para su mejor entendimiento consultar la tabla I.
Trastornos miccionales funcionales
Debemos saber identificar los síntomas de disfunción del tracto urinario inferior, que en algunos casos podrán ser revertidos con sencillas pautas de reeducación del hábito miccional.
Cuando el niño sano no ha conseguido completar el control de esfínteres diurno a la edad de 3-4 años, debemos investigar la existencia de un trastorno miccional funcional.
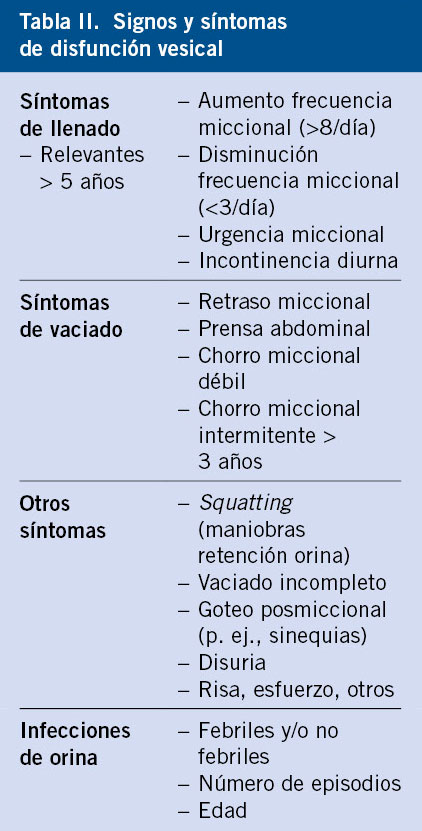
Una correcta anamnesis junto con la realización de un diario miccional permite la primera aproximación clínica, dirigida a identificar cualquier signo/síntoma de alarma, así como su momento de aparición, evolución en el tiempo, etc. (Tabla II).
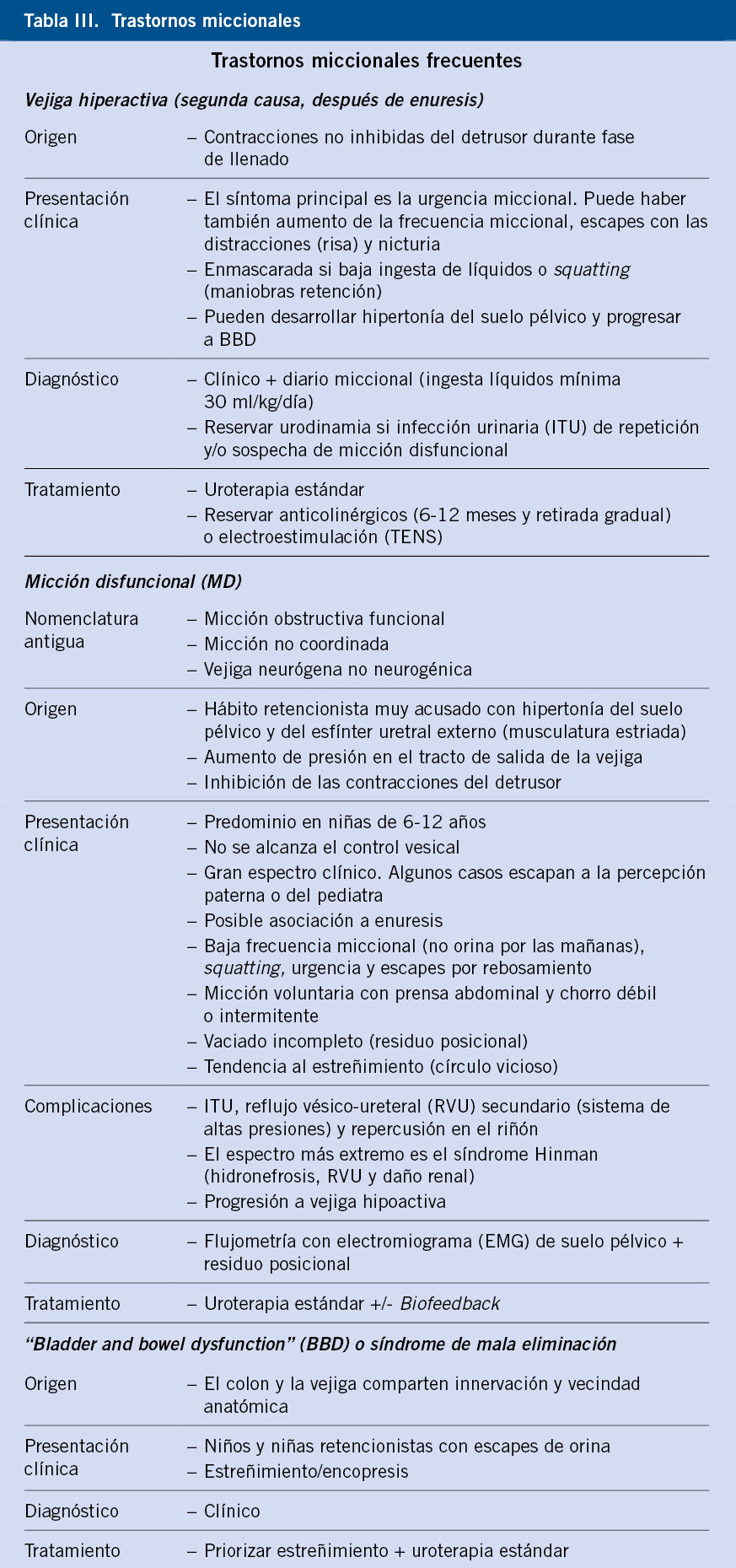
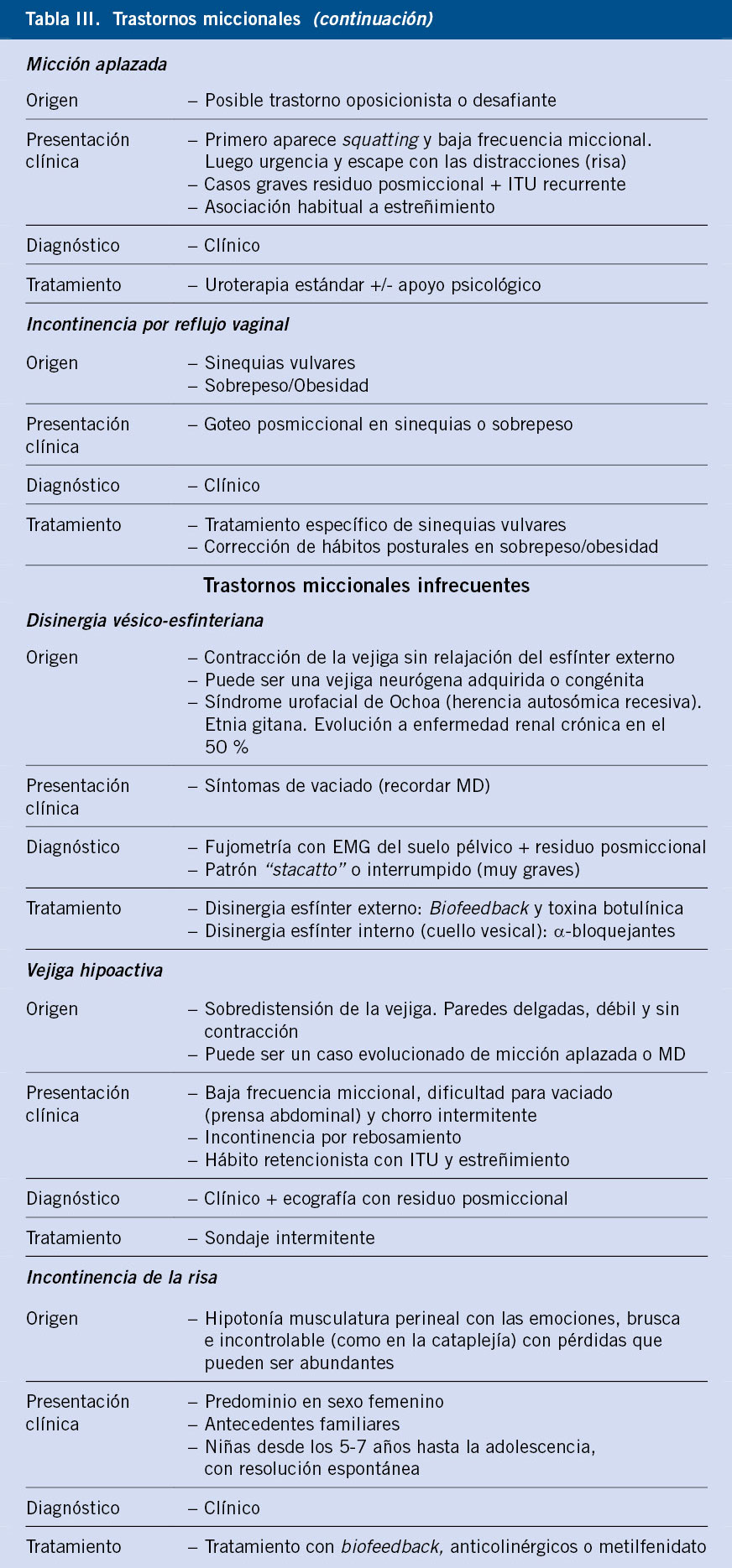
Adjuntamos a modo de cuadro sinóptico los diferentes trastornos miccionales que podemos encontrar en la práctica clínica. Algunos pacientes pueden presentar cuadros evolutivos si no reciben el tratamiento adecuado(4) (Tabla III).
Enuresis
La enuresis tiene un origen multifactorial, con participación de factores genéticos, ambientales, biológicos, emocionales, culturales y socioeconómicos.
Definición
La enuresis se define en el Manual Diagnóstico y Estadístico de Trastornos Mentales en su quinta edición (DSM-5)(5), como la eliminación involuntaria o voluntaria de orina durante el sueño, al menos, dos veces por semana en niños mayores de cinco años, descartada la presencia de enfermedades congénitas o defectos adquiridos del sistema nervioso central. La OMS en su ICD-10(6) mantiene la frecuencia de, al menos, un episodio al mes durante más de tres meses con una edad mayor a 5 años. Por su parte, la Sociedad Internacional de Continencia Infantil (ICCS)(7) considera enuresis la emisión involuntaria de orina durante el sueño a una edad «socialmente inaceptable», tomando como límite de la normalidad los 5 años y estableciendo una frecuencia de más de un episodio al mes para definir el trastorno.
La mayoría de los niños consiguen el control nocturno de la micción entre los 2 y 3 años de edad, pero solo se consideran enuréticos los que siguen mojando la cama después de los 5 años. Es frecuente que después de conseguir el control miccional nocturno, tengan algún escape de orina excepcional sin carácter patológico.
Clasificación
Dentro de esta gran población caben diferentes situaciones clínicas según los parámetros que se analicen(7):
• Según si existe o no clínica acompañante:
– Enuresis monosintomática (EM). Es la que ocurre en pacientes sin otra patología funcional ni orgánica del tracto urinario inferior; es decir, sin otra sintomatología asociada ni incontinencia diurna. La evolución espontánea es hacia la desaparición progresiva con la edad en la mayoría de los pacientes.
– Enuresis no monosintomática. Se utiliza este concepto para la enuresis con patología y sintomatología miccional o vésico-esfinteriana diurna como: urgencia miccional, disuria, frecuencia miccional anormal, polaquiuria, retencionismo, micción anómala o incontinencia urinaria que no se produce durante el sueño.
• Según el momento de aparición se clasifica en:
– Enuresis primaria. Ha existido desde siempre. Nunca ha estado más de 6 meses seguidos sin mojar la cama. Es la más frecuente.
– Enuresis secundaria. Ha dejado de mojar la cama, al menos, más de 6 meses seguidos.
Esta clasificación tiene importancia diagnóstica y terapéutica, pues en la enuresis secundaria son más frecuentes los componentes psicológicos y los datos sospechosos de enuresis no monosintomática. La enuresis se produce durante el sueño. Generalmente es nocturna, la diurna se produce durante la siesta.
Epidemiología
La EM afecta a todas las razas, culturas y sexo de una manera parecida. En los estudios epidemiológicos es dos veces más frecuente en niños que en niñas.
La prevalencia varía según la edad. Existe una tendencia a la desaparición espontánea a largo plazo, desapareciendo un 15 % por año. Así se estima que a los 5, 10 y 15 años de edad la prevalencia media es de 15, 10 y 0,5-1 % respectivamente(8,9).
Fisiopatología
La adquisición de la continencia nocturna se produce por tres mecanismos(2):
1. Reducción de la producción de orina por el riñón. Ritmo circadiano de la hormona antidiurética, que aumenta durante el sueño.
2. Aumento de la capacidad vesical nocturna. Está comprobado que el volumen de la 1ª micción de la mañana es 1,5 a 2 veces mayor que el volumen miccional máximo del resto del día.
3. Capacidad para despertar cuando aparezca el deseo miccional.
Etiología
La etiología de la enuresis es multifactorial. Se han descrito tres factores principales (mecanismos de la continencia) y otros posibles factores predisponentes.
Factores principales
El niño enurético entra en una fase de vaciado, involuntaria, puesta en marcha a nivel medular con independencia del SNC y de su voluntad, que está modulada por los tres factores etiológicos de la continencia:
1. Poliuria nocturna por menor producción de hormona antidiurética (ADH) durante el sueño(10).
2. Actividad vesical aumentada y/o disminución de la capacidad vesical funcional por insuficiente inhibición del parasimpático(11).
3. incapacidad de despertar por la sensación de vejiga a máxima repleción debido a que la intensidad de la misma y/o la respuesta generada resultan insuficientes(12).
Factores predisponentes
Se han descrito una serie de factores que en sí mismos no producen enuresis en la población general, pero pueden predisponer a su manifestación(13-15).
• Malos hábitos como una mayor ingesta de líquidos en las horas previas al sueño o cenas saladas, aumentando la sensación de sed. Algunos niños no han desarrollado el hábito de orinar antes de acostarse o solo orinan cuando se lo recuerdan sus padres.
• Problemas psico-sociales. Hay una asociación frecuente entre enuresis y trastorno por déficit de atención e hiperactividad (TDAH), desajustes familiares, falta de hogar, problemas escolares, malos tratos y abusos. No existe asociación con evidencia científica entre procesos psicológicos y psiquiátricos y la enuresis primaria, pero sí en la enuresis secundaria. Los hallazgos de baja autoestima y complejos en niños con enuresis parecen más bien la consecuencia que la causa de la misma.
• Ambientales. El frío y la humedad favorecen la contracción del músculo detrusor de la vejiga.
• Patología asociada. Aunque no todas demostradas con evidencia científica, la experiencia recomienda investigar la coexistencia de: cefalea crónica, apnea del sueño, hipertrofia amigdalar, estreñimiento, parasitosis intestinal, diabetes insípida, insuficiencia renal o hipercalciuria.
• Alimentación. Té, café y refrescos de cola.
Factores genéticos
En la enuresis existe una predisposición genética (hasta un 60 % tienen antecedentes familiares) que, además, está modulada por los factores condicionantes antes comentados.
Se han identificado diferentes loci en distintos cromosomas como: 4, 8, 12, 13 y 22, lo que le confiere la heterogeneidad antes mencionada. Parece que el GNAZ en el cromosoma 22 es el principal responsable de la EM. La transmisión es autosómica dominante con una penetrancia del 90 % y heterogeneidad genética compleja.
El riesgo de enuresis es 5-7 veces mayor si uno de los progenitores fue enurético y 11 veces mayor si ambos progenitores lo fueron(16,17).
Función del pediatra de Atención Primaria: guion de la visita
El pediatra debe contar con los conocimientos y recursos necesarios para un buen manejo de los niños con escapes de orina, incluyendo la posibilidad de consultar con otros especialistas.
Anamnesis
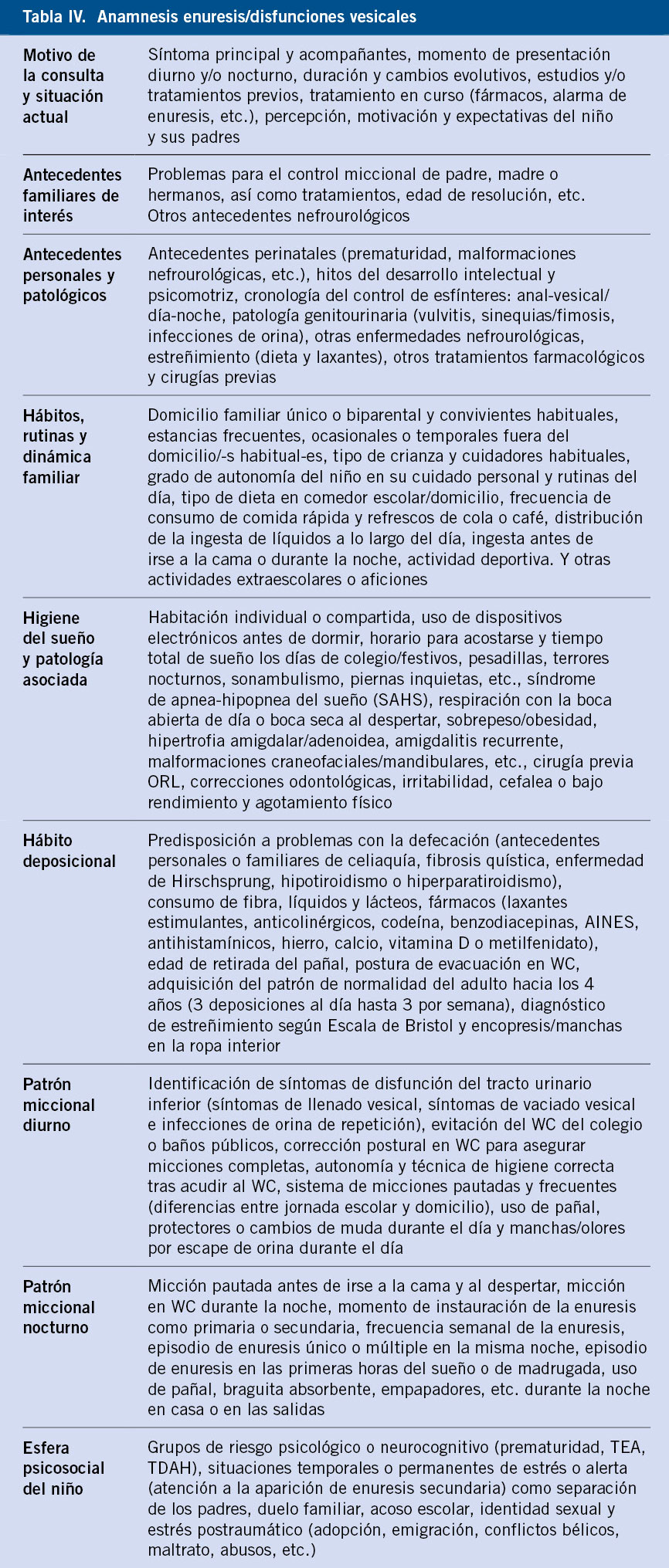
La entrevista debe ser exhaustiva y completa, abordando la esfera biopsicosocial del niño y su entorno (Tabla IV).
Exploración física
En primer lugar, haremos una inspección general con especial atención a la posible presencia de rasgos sindrómicos y registro de parámetros básicos (peso, talla y presión arterial).
La exploración física por aparatos debe ser lo más completa posible, incluyendo: ORL (facies adenoidea, prognatia/retrognatia); auscultación cardiorrespiratoria; abdomen (distensión, masa fecal, megavejiga); genitales externos (hipospadias, adherencias/fimosis, sinequias vulvares, vulvitis, etc.); inspección lumbosacra (signos de disrafismo oculto); inspección anal (restos de suciedad, fisuras externas, ano anterior); tacto rectal; exploración de la marcha y sensibilidad perineal y reflejos medulares (centros miccionales): reflejo abdominal inferior (D10-D12), reflejo cremastérico (L1), reflejo aquíleo (S1-S2), reflejo cutaneoplantar (S1-S2), reflejo anal (S3-S4) y reflejo bulbocavernoso (S3-S4).
Exploraciones complementarias
El diagnóstico de la enuresis y los trastornos miccionales funcionales es clínico. Sin embargo, podemos valernos de estudios no invasivos para el despistaje de patología orgánica.
Entre las pruebas básicas encontramos:
• Citoquímico de orina, sedimento de orina y urocultivo: en caso de infecciones de orina de repetición o presencia de síntomas urinarios irritativos con urocultivo negativo, debemos descartar la presencia de hipercalciuria mediante la realización del cociente calcio/creatinina en la primera orina de la mañana (en ayunas).
• Ecografía renovesical: valorar localización, tamaño y estructura de los riñones, signos sugestivos de daño renal crónico, dilatación de la vía urinaria superior/uréter distal, duplicidad de la vía urinaria, ureterocele/uréter ectópico o disfunción del tracto urinario inferior (capacidad vesical, grosor de la pared o trabeculación y residuo posmiccional).
En aquellos casos en que sospechemos afectación de la función renal será necesario realizar analítica de sangre (hemograma, ionograma básico, urea, creatinina/cistatina C, gasometría venosa, metabolismo del hierro y fosfocálcico) y analítica de orina matutina en ayunas (urea, creatinina, iones, osmolalidad urinaria y cociente proteínas/creatinina).
En los niños con historia de infección de orina recurrente o atípica, especialmente si hay hallazgos ecográficos patológicos, debemos ampliar los estudios de imagen según sospecha: CUMS (cistouretrografía miccional seriada), gammagrafía renal DMSA o RM columna y abdomen-pelvis.
Abordaje y tratamiento de primera línea
Uroterapia estándar
La uroterapia estándar hace referencia al conjunto de pautas y rutinas para mejorar nuestro patrón de evacuación, que deben instaurarse con independencia a la indicación de un tratamiento activo, puesto que, además, van a optimizar y consolidar los resultados del mismo.
Puede resultar útil realizar un calendario miccional (noches secas/mojadas) y un diario miccional en la primera visita y repetirlo durante el seguimiento, como refuerzo positivo de los progresos del niño. Sin embargo, cuando los resultados no sean tan satisfactorios, es preferible enfatizar su actitud, motivación, esfuerzo, etc.
La implicación y colaboración del niño y de sus padres son imprescindibles. Debemos conseguir su confianza en la estrategia del tratamiento, eliminar sentimientos de vergüenza o culpa y promover una actitud positiva respecto a sus expectativas de éxito/mejora con el tratamiento.
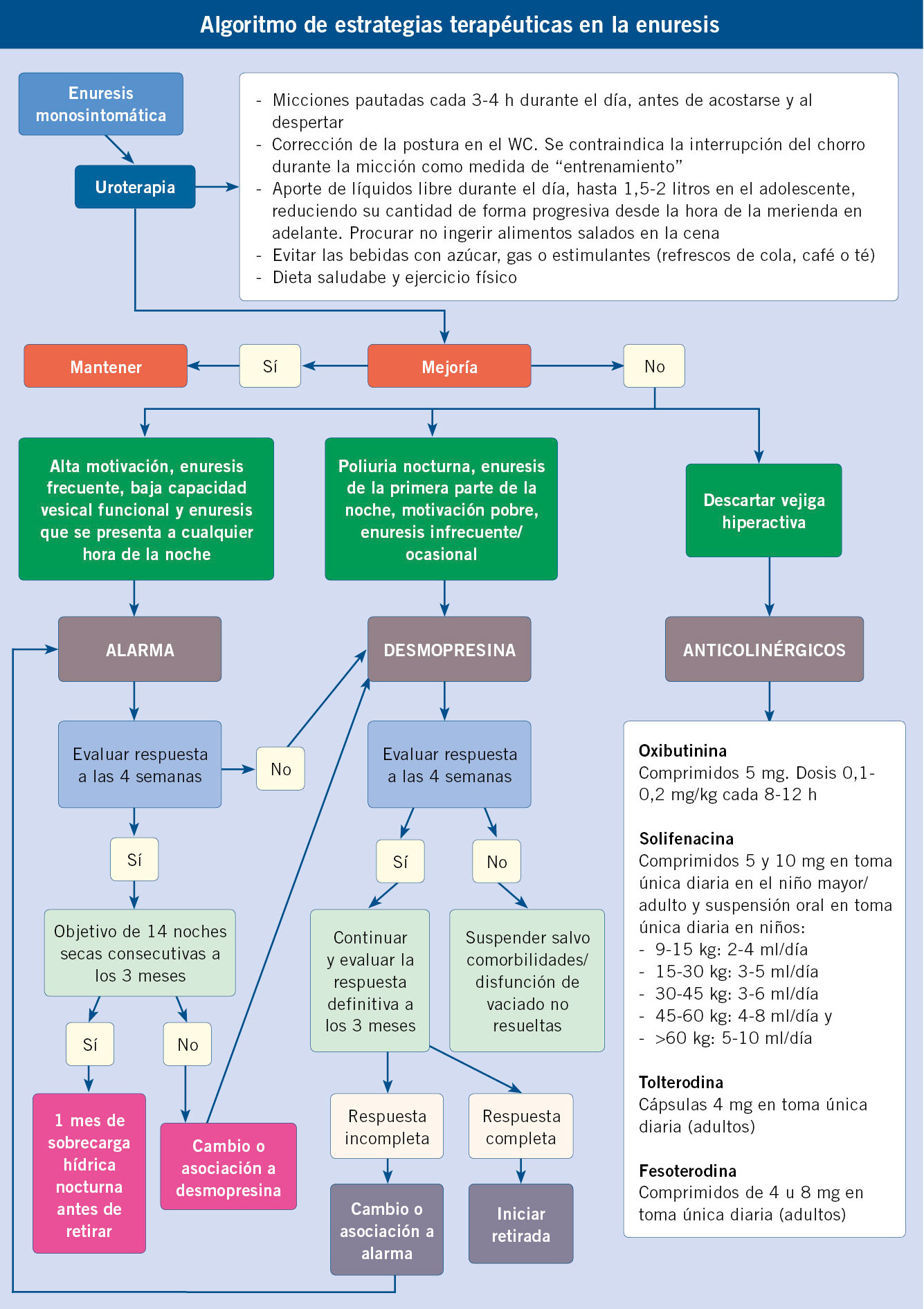
La uroterapia estándar incluye una serie de recomendaciones (Algoritmo de estrategias terapéuticas de la enuresis)(18).
Alarma de enuresis
Las alarmas de enuresis son dispositivos de pequeño tamaño que emiten una señal acústica en contacto con la humedad (sensor en ropa interior o pijama).
Es un método no invasivo que consigue solucionar la enuresis en el 50-80 % de los casos, con menor tasa de recaídas que otros tratamientos. Sin embargo, al tratarse de un método algo “engorroso”, solo está indicado en caso de familias muy motivadas(19).
Los primeros días de uso es habitual que solo consiga despertar a los padres y que el niño siga durmiendo mojado. Tendrán que estimularlo hasta despertarlo completamente y acompañarlo al baño a orinar. Como refuerzo conductual positivo (nunca castigo), el niño colaborará en el cambio de sábanas y pijama, y recolocará de nuevo la alarma en la ropa seca.
Tratamiento con desmopresina
La desmopresina es un análogo sintético de la hormona antidiurética (ADH) humana, cuya acción es el aumento de la reabsorción tubular de agua en el túbulo colector del riñón. En condiciones normales, durante la noche se produce un pico de ADH en sangre, permitiendo la reducción del volumen urinario nocturno como mecanismo adaptativo. Sin embargo, este circuito no está bien establecido en algunos de los niños enuréticos.
La forma de presentación bucodispersable es la más usada por su comodidad y perfil de seguridad. Pauta inicial de 240 mcg y bajar a 120 si buenos resultados / pauta inicial de 120 mcg y subir a 240 si se precisa. Se administra 1 hora antes de acostarse.
Hay que evitar el riesgo de hiponatremia dilucional, restringiendo el volumen de líquidos desde 1-2 horas antes de tomar el fármaco hasta la mañana siguiente (máximo 200 cc).
La respuesta al tratamiento es variable y con alta tasa de recaídas (60-80 %). Se dice que 1/3 de los niños responde, otro 1/3 no y otro 1/3 lo hace solo de forma parcial.
La retirada del tratamiento debe hacerse de forma gradual y progresiva. Primero bajamos de 240 mcg/día a 120 mcg/día en dosis única nocturna durante 1-2 semanas. A continuación, realizaremos un esquema de retirada escalonada hasta suspender en 8-10 semanas.
Tratamiento con anticolinérgicos
Los anticolinérgicos actúan inhibiendo las contracciones del músculo detrusor de la vejiga. Están indicados en los niños con vejiga hiperactiva y en algunas enuresis no monosintomáticas (casos seleccionados y siempre asociados a alarma o desmopresina).
Antes de prescribir un anticolinérgico, descartaremos que coexista un problema de estreñimiento, baja frecuencia miccional (diario miccional) o micción disfuncional (si es necesario, solicitaremos una flujometría con electromiograma –EMG– y residuo posmiccional), que podrían empeorar con la medicación.
Son fármacos bastante seguros. La mayoría de sus efectos secundarios son molestos, pero no graves: riesgo de infección de orina, estreñimiento, sequedad de mucosas, cefalea, trastornos visuales, cambios de humor y pérdida de apetito(20).
Derivación a la consulta especializada
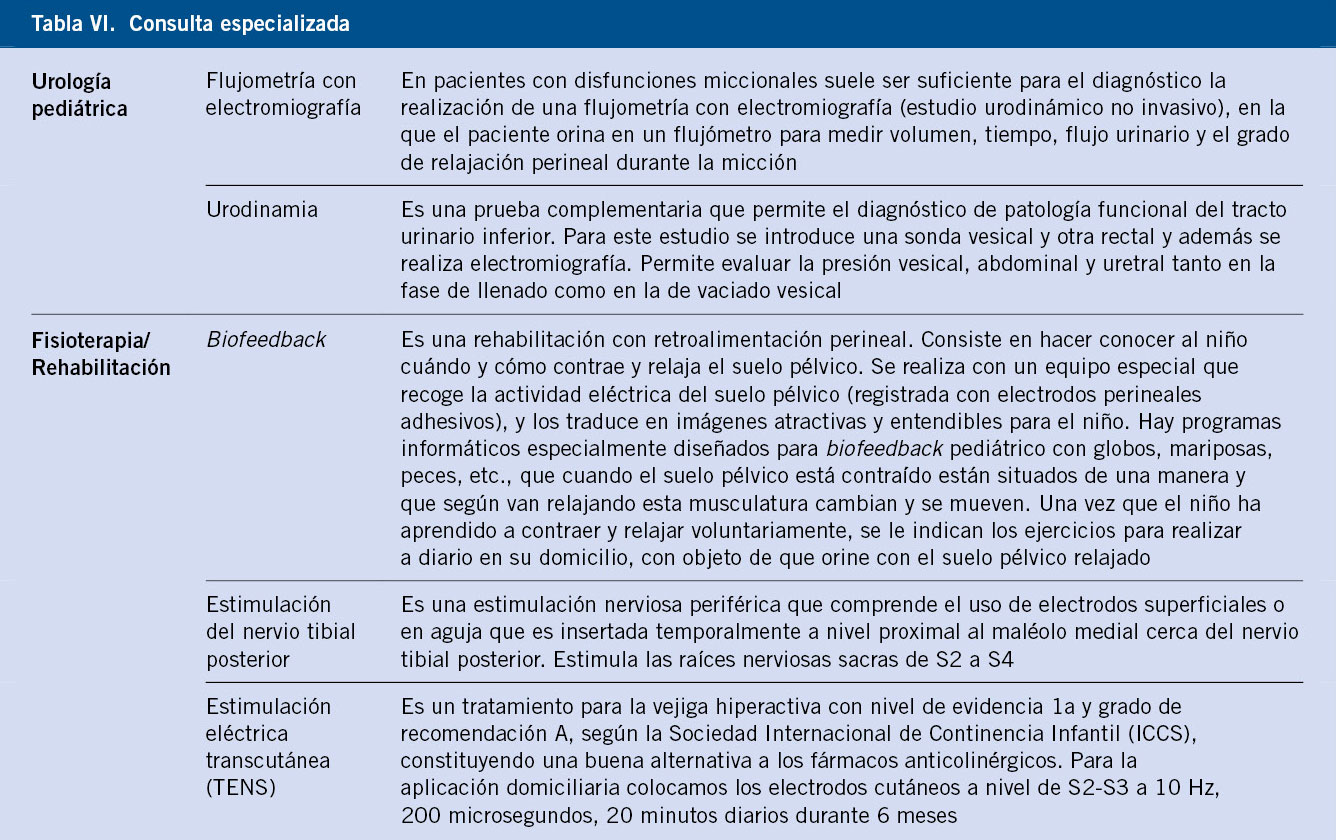
La mayoría de los casos tanto de EM como de enuresis no monosintomática pueden ser abordados desde Atención Primaria, pero puede ser que en algunos casos precisemos la ayuda de otros especialistas, como Psicología/Psiquiatría, Urología pediátrica o Fisioterapia/Rehabilitación. Los criterios de derivación al especialista, los cuales no son absolutos, se exponen en la tabla V, mientras que en la tabla VI se muestran otras de las armas diagnósticas y terapéuticas que se utilizan en estas consultas especializadas.
Conflicto de intereses
No hay conflicto de interés en la elaboración del manuscrito.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio de las autoras.
1. Iscan B, Ozkayın N. Evaluation of health-related quality of life and affecting factors in child with enuresis. J Pediatr Urol. 2020; 16: 195.e1-e7. DOI: 10.1016/j.jpurol.2019.12.018.
2.** Taborga Díaz E, García Nieto VM. Manejo diagnóstico y terapéutico de la enuresis infantil. SEPEAP, IMC. 2014.
3.** Rodríguez de Alarcón García J. Trastornos funcionales del tracto urinario inferior. Form Act Pediatr Aten Prim. 2018; 11: 231-5.
4. Fernández Fernández M., Cabrera Sevilla JE. Trastornos miccionales no neurológicos y enuresis de la infancia. Protoc Diagn ter pediatr. 2022; 1: 141-53.
5. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. 5th ed. Arlington, Washington DC: American Psychiatric Association. 2013.
6. World Health Organization. International Statistical Classification of Diseases and related health problems 10th revision (ICD-10). Geneva: World Health Organization. 2015.
7.** Austin PF, Bauer SB, Bower W, Chase J, Franco I, Hoebeke P, et al. The Standardization of Terminology of Lower Urinary Tract Function in Children and Adolescents: Update Report from the Standardization Committee of the International Children’s Continence Society. Neurourol Urodyn. 2016; 35: 471-81.
8. Forsythe WI, Redmond A. Enuresis and spontaneous cure rate. Study of 1129 enuretics. Arch Dis Child. 1974; 49: 259-63. DOI: 10.1136/adc.49.4.259.
9. Klackenberg G. Nocturnal enuresis in a longitudinal perspective. A primary problem of maturity and/or a secondary environmental reaction? Acta Paediatr Scand. 1981; 70: 453-7. DOI: 10.1111/j.1651-2227.1981.tb05722.x.
10. Rittig S, Schaumburg HL, Siggaard C, Schmidt F, Djurhuus JC, et al. The circadian defect in plasma vasopressin and urine output is related to desmopressin response and enuresis status in children with nocturnal enuresis. J Urol. 2008; 179: 2389.
11. Yeung CK, Sit FKY, To LKC, Chiu HN, Sihoe JDY, Lee E, et al. Reduction in nocturnal functional bladder capacity is a common factor in the pathogenesis of refractory nocturnal enuresis. BJU Int. 2002; 90: 302.
12. Yeung CK, Diao M, Sreedhar B. Cortical arousal in children with severe enuresis. N Engl J Med. 2008; 358: 2414.
13. Caldwell PH, Deshpande AV, Von Gontard A. Management of nocturnal enuresis. BMJ. 2013; 347: f6259.
14. Kiddoo DA. Nocturnal enuresis. CMAJ. 2012; 184: 908-11.
15. Hjalmas K, Arnold T, Bower W, Caione P, Chiozza LM, Von Gontard A, et al. Nocturnal enuresis: an international evidence based management strategy. J Urol. 2004; 171: 2545-61.
16.*** Nevéus T, Fonseca E, Franco I, Kawauchi A, Kovacevic L, Nieuwhof-Leppink A, et al. Management and treatment of nocturnal enuresis-an updated standardization document from the International Children’s Continence Society. J Pediatr Urol. 2020; 16: 10-9. DOI: 10.1016/j.jpurol.2019.12.020.
17. Jørgensen CS, Horsdal HT, Rajagopal VM, Grove J, Als TD, Kamperis K, et al. Identification of genetic loci associated with nocturnal enuresis: a genome-wide association study. Lancet Child Adolesc Health. 2021; 5: 201.
18.** National Clinical Guideline Centre (UK). Nocturnal Enuresis: The Management of Bedwetting in Children and Young People. London: Royal College of Physicians (UK). 2010.
19.** Caldwell PH, Codarini M, Stewart F, Hahn D, Sureshkumar P. Alarm interventions for nocturnal enuresis in children. Cochrane Database Syst Rev. 2020; 5: CD002911. DOI: 10.1002/14651858.CD002911.
20.*** Bogaert G, Stein R, Undre S, Nijman RJM, Quadackers J, Hoen L, et al. Practical recommendations of the EAU-ESPU guidelines committee for monosymptomatic enuresis—Bedwetting. Neurourol Urodyn. 2020; 39: 489-97. DOI: 10.1002/nau.24239.
Bibliografía recomendada
- Nevéus T, Fonseca E, Franco I, Kawauchi A, Kovacevic L, Nieuwhof-Leppink A, et al. Management and treatment of nocturnal enuresis-an updated standardization document from the International Children’s Continence Society. J Pediatr Urol. 2020; 16: 10-9. DOI: 10.1016/j.jpurol.2019.12.020.
Guía actualizada para la evaluación y el tratamiento de niños con enuresis.
- Bogaert G, Stein R, Undre S, Nijman RJM, Quadackers J, Hoen L, et al. Practical recommendations of the EAU-ESPU guidelines committee for monosymptomatic enuresis—Bedwetting. Neurourol Urodyn. 2020; 39: 489-97. DOI: 10.1002/nau.24239..
Actualización de las recomendaciones de las guías EAU-ESPU para la enuresis nocturna. Revisión de la literatura reciente y estrategia de recomendaciones prácticas para el médico general, pediatra, urólogo pediátrico y urólogo.
- Espino R, Miguélez C. Enuresis Infantil. Bases para una atención médica de calidad. Arturo editores S.L. Madrid. 2012.
Libro de referencia sobre enuresis infantil escrito por expertos a nivel nacional, que desarrolla de forma comprensiva aspectos sobre la misma.
| Caso clínico |
|
Niño de 5 años que acude a consulta con la madre, porque todos los días se le escapa el pipí en el colegio. Llevan una muda de recambio cuando van a recogerlo a la salida, incluyendo calzoncillo y pantalón, dado el volumen de los escapes. Aun así, la ropa interior que se retira por la noche vuelve a estar mojada o tiene cercos y huele a orines. No se trata de un problema nuevo. Pese a retirar el pañal a los 2 años, según normativa escolar, el niño nunca ha controlado bien el pipí ni de día ni de noche (maniobras de retención/escapes, urgencia). Además, también son habituales las fugas de materia fecal en el calzoncillo. La madre se muestra muy angustiada por esta cuestión y ya lo ha consultado con el colegio. Según refiere, el niño acude a un prestigioso colegio británico, con alta exigencia académica y normas estrictas. Tutor y profesores ya habían comentado el “extraño comportamiento” del niño, con frecuentes interrupciones en clase para salir al baño, de forma urgente. Pensaron que podría tratarse de una simple “manía” y conjuntamente decidieron que lo mejor sería no concederle más permisos, que esperara a los recreos como el resto de sus compañeros y ver si así “se le olvidaba”. Durante la entrevista con el niño, él no muestra ninguna preocupación. Del colegio solo nos cuenta lo mucho que le gusta jugar al fútbol y que sale de clase corriendo para llegar el primero al patio. Resulta difícil interrogar sobre si usa el baño en el recreo o los descansos y de los escapes, nos dice “que no se da cuenta”. Antecedentes familiares: padre de 50 años y madre de 46 años, ambos sanos. Antecedentes personales: • Dermatitis atópica. • Bronquitis de repetición. • Retraso en el inicio del habla, léxico pobre y dificultad para la comprensión verbal y conversación. Diagnosticado de TEL (trastorno específico del lenguaje). Recibe tratamiento por Psicología y Logopedia 4 veces por semana. • Español y francés como lenguas maternas (padre belga y madre española). Inglés y alemán en el colegio. Exploración física: talla: 115 cm; peso: 21 kg; TA: 96/61 mmHg. Buen color de piel y mucosas. Fenotipo normal. ACR normal. Abdomen blando y depresible con masa fecal en flanco izquierdo. Genitales externos masculinos normales con testes en bolsas. Inspección anal y lumbosacra normal. Exploración de la marcha y reflejos sin hallazgos. Pruebas complementarias: aportan pruebas solicitadas por su pediatra. Sedimento de orina negativo. Ecografía renovesical con riñones ortotópicos, de tamaño y ecoestructura normal. No dilatación de las vías urinarias. Vejiga poco replecionada, con trabeculación y pared engrosada. No valorado el residuo posmiccional.
|



 Hypercalciuria and hypocitraturia. The concept of prelithiasis in Pediatrics
Hypercalciuria and hypocitraturia. The concept of prelithiasis in Pediatrics 