|
| Temas de FC |
J. Casas Rivero, M.A. Salmerón Ruiz
Pediatras. Unidad de Medicina del Adolescente. Servicio de Pediatría. Hospital Infantil Universitario La Paz. Madrid
| Resumen
Los TCA son enfermedades graves con alteraciones psiquiátricas, comorbilidades médicas adversas y secuelas psicológicas muy negativas que afectan de forma seria la calidad de vida de los pacientes. Debido a ello y a que la utilización del sistema sanitario es alto, es preciso que los médicos conozcan y evalúen adecuadamente estos trastornos. Los TCA tienen un espectro clínico muy amplio y se van a beneficiar de un tratamiento multidisciplinar y un seguimiento estrecho. Los afectados sienten vergüenza por su incapacidad para controlar su alimentación y peso y también miedo al juicio del profesional. El hecho de que el profesional establezca un plan de tratamiento para la recuperación, sin prejuicios, puede ayudar de forma importante a estos pacientes. |
| Abstract
Eating disorders are serious illnesses with psychiatric involvement, adverse medical comorbidities, and very negative psychological consequences that seriously affect the quality of life of patients. For this reason, and the high burden on the health system and personal suffering, physicians need to know and properly evaluate these disorders. Eating disorders have a broad clinical spectrum and will benefit from a multidisciplinary treatment and close monitoring. The patients are ashamed by their inability to control their diet and weight and afraid of the judgment of health professionals. If the professional is able to establish a treatment plan for recovery, without prejudice, it can be of great help for these patients. |
Palabras clave: Trastorno del comportamiento alimentario; Anorexia nerviosa; Bulimia nerviosa.
Key words: Eating disorders; Anorexia nervosa; Bulimia nervosa.
Pediatr Integral 2012; XVI(9): 691-699
Trastornos del comportamiento alimentario
1. Definición y perfil psicológico del paciente
Se define las características que diferencian al paciente con AN y BN.
La anorexia nerviosa (AN) y la bulimia nerviosa (BN) se caracterizan por alteraciones en la conducta alimentaria relacionadas con el miedo a ganar peso y con la distorsión de la imagen corporal(1,2).
La AN se caracteriza por la negativa a mantener un peso mínimo normal que conduce a una malnutrición progresiva. Se puede dividir en dos subtipos: 1) restrictivo, para conseguir perder peso restringen de forma muy importante la ingesta de alimentos; y 2) purgativo, en el que hay periodos de ingesta que son compensados por el vómito autoinducido, laxantes o diuréticos y/o ejercicio excesivo(2,3).
El perfil del paciente con AN es una mujer, adolescente, delgada, preocupada por la imagen corporal y la comida. Los rasgos de personalidad más frecuentes son: 1) muy perfeccionistas y gran nivel de autoexigencia; 2) negación del hambre; 3) inmadurez afectiva y en las relaciones de pareja; 4) fuerte dependencia de su entorno; y 5) aislamiento social. Es frecuente la asociación con otros trastornos psiquiátricos(2,3).
La BN se caracteriza por episodios frecuentes de ingesta excesiva de comida (hasta 10 veces el aporte calórico de un día en un solo atracón) en un corto periodo de tiempo, seguida de conductas compensatorias (purgativas, como el vómito, o no purgativas, como el ejercicio excesivo) para contrarrestar el aporte calórico extra. El “atracón” es vivido con gran ansiedad y se prepara de forma minuciosa, eligiendo alimentos de alto poder calórico, fáciles de ingerir y de vomitar, tras el “atracón” tienen una gran angustia y frustración por la pérdida del autocontrol; estos episodios están asociados a situaciones de estrés o conflictos emocionales(2,4).
El perfil del paciente con BN es una mujer, adolescente, con peso normal o sobrepeso y con baja autoestima. Tienen una preocupación excesiva por la alimentación, suelen tener ciclos de dietas extremas y ayuno a lo largo de su vida, no suelen comer en público y suelen hacer una actividad física irregular, al igual que la alimentación “en atracones”. Es muy frecuente que hayan consultado al médico por otras patologías sin que el paciente confiese la presencia de un TCA(2,4).
Trastornos no especificados o atípicos (TCANE): aquellos que no cumplen los criterios establecidos para clasificarlos como AN o BN según el DSM IV-TR (véanse más adelante los criterios diagnósticos)(1,2,5).
2. Etiopatogenia
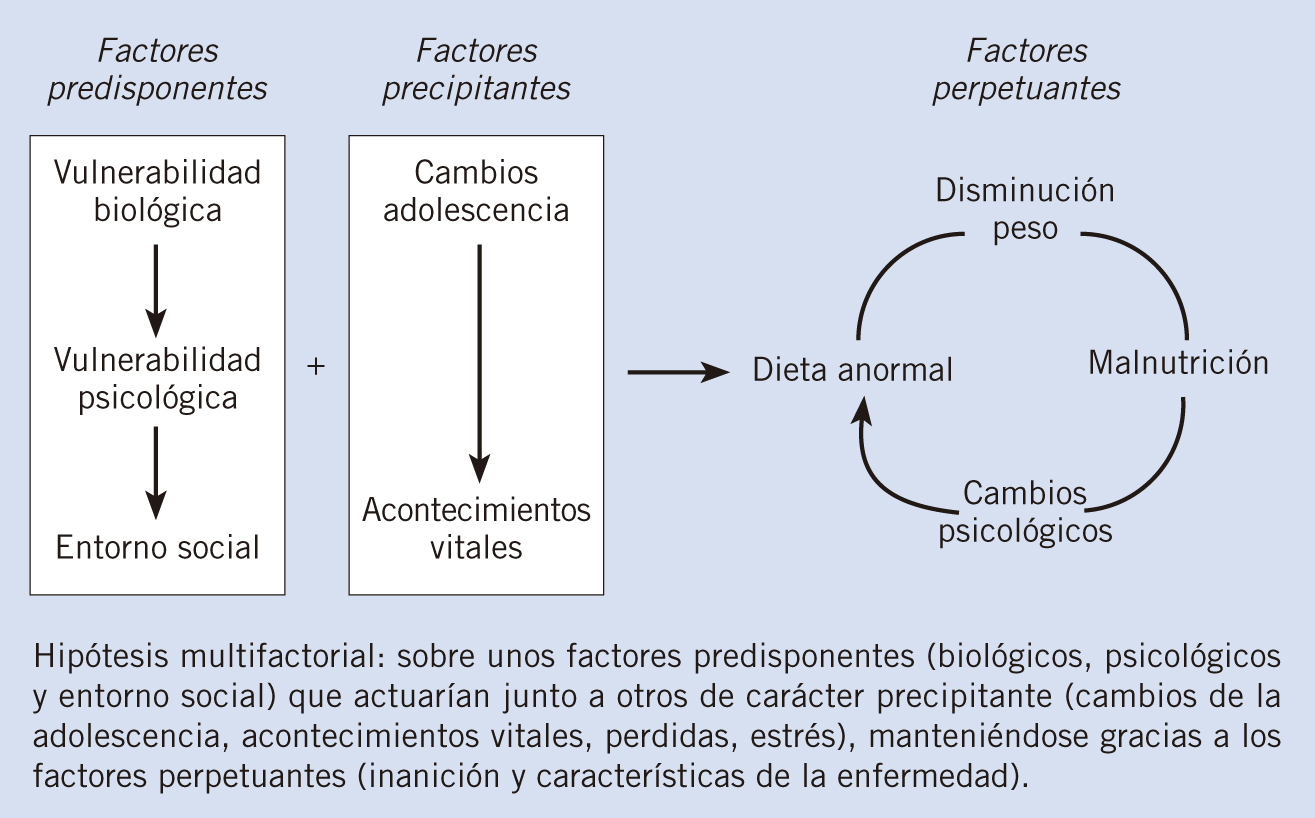
La etiología es desconocida aunque influyen factores biológicos, psicológicos y sociales que predisponen, precipitan y perpetúan los TCA.
Es desconocida, aunque la hipótesis más plausible es el modelo biopsicosocial (Fig. 1)(1,2).
Factores predisponentes: incluyen factores biológicos, psicológicos y sociales.
• Factores biológicos:
– Alteraciones de neurotransmisores: 1) el aumento de serotonina en LCR se relaciona tanto con la BN como con la AN; 2) los niveles bajos de norepinefrina se relacionan con la AN; y 3) la dopamina se ha relacionado con la distorsión de la imagen corporal(3,5).
– Genéticos: se han relacionado los cromosomas 1, 3 y 10 con la BN(4,5).
– Hormonales: existen neuropéptidos que regulan el apetito; lo activan el neuropéptido Y (NPY) y el péptido Y (PYY) y lo inhiben la colecistokinina y la ß-endorfina. Se ha comprobado que en los pacientes con BN, los niveles de NPY son normales y los niveles de PYY, colecistoquinina y las ß-endorfinas están disminuidos, en la AN el PYY está disminuido y el NPY aumentado(3,5,6).
– Sexo femenino.
– Antecedentes personales de pérdida del bienestar fetal, de sobrepeso u obesidad.
• Factores psicológicos: 1) personalidad perfeccionista; 2) dificultad para comunicar emociones negativas; 3) dificultades para resolver conflictos; y 4) baja autoestima.
• Entorno social: tanto en la BN como en la AN influye considerablemente la preocupación de la sociedad actual por la delgadez y la belleza; en personas con una personalidad predispuesta es la combinación perfecta para desarrollar un TCA. Respecto al entorno más cercano (familiar, escolar y amistades más cercanas), en muchas ocasiones bajo un TCA se esconde un trauma infantil, historia de maltrato o abuso, incluyendo los grados sutiles de maltrato psicológico, burlas y todo aquello que genere inseguridad o ansiedad.
Factores precipitantes: actúan junto a los factores predisponentes en una persona inmadura desencadenando la instauración de una dieta anormal(3,5,6).
• En individuos de 10-14 años, los TCA están relacionados con el inicio de la pubertad, que genera un cambio corporal fisiológico que incluye aumento del peso y cambio en la distribución de la grasa corporal; en pacientes con sobrepeso, este cambio se suele acompañar de burlas por parte de los compañeros y la familia suele apoyar el inicio de una dieta para que el paciente pierda el exceso de peso. La pérdida repentina de peso y grasa provoca una disminución de la temperatura corporal y la pérdida de las características sexuales secundarias.
• En adolescentes de 15-16 años los factores desencadenantes son alcanzar la independencia y la autonomía en pacientes con dependencia emocional, generando una gran lucha interna.
• En individuos de 17-18 años, los conflictos de identidad son más comunes; estos pacientes no son capaces de realizar transiciones sanas de salir de casa para ir a la universidad o casarse.
Factores perpetuantes: malnutrición, la propia enfermedad, el refuerzo social por la pérdida de peso, el aislamiento y la falta de una adecuada respuesta familiar y social(3,5,6).
3. Epidemiología
La prevalencia real de los TCA es desconocida, debido al aumento de los TCANE. Es más frecuente en mujeres adolescentes de 14 a 18 años.
• La prevalencia de la AN en los adolescentes es del 0,7%, entre el 1% y el 2% cumplen criterios de BN y el 60% de los pacientes con BN tienen antecedentes de AN. La prevalencia real es desconocida, porque hay un gran número de pacientes catalogados de TCANE; se calcula que la prevalencia total de TCA está entre el 0,8% y el 14%, dependiendo de los criterios usados. La prevalencia es parecida en todos los países desarrollados y está aumentando en los países en vías de desarrollo, como China y Brasil. Este trastorno se da en todas las clases socioeconómicas(5-7).
• Sexo: la relación hombre/mujer para los TCA es de 1/10.
• Edad de inicio: en el 85% de los casos aparece entre los 14 y los 18 años, aunque puede iniciarse a cualquier edad(5,7). En los últimos años, la edad de inicio está disminuyendo progresivamente(6).
• Profesión: las deportistas de élite, bailarinas profesionales y modelos de pasarela de sexo femenino son de alto riesgo para desarrollar un TCA(6).
• Determinadas enfermedades que afectan a la imagen corporal, como: la diabetes mellitus, la fibrosis quística del páncreas y la obesidad, entre otras, tienen también más riesgo.
4. Clínica
La clínica viene determinada por las manifestaciones psiquiátricas de la enfermedad, que provocan una escasa ingesta calórica y/o las conductas purgativas que determinan las manifestaciones físicas de la enfermedad.
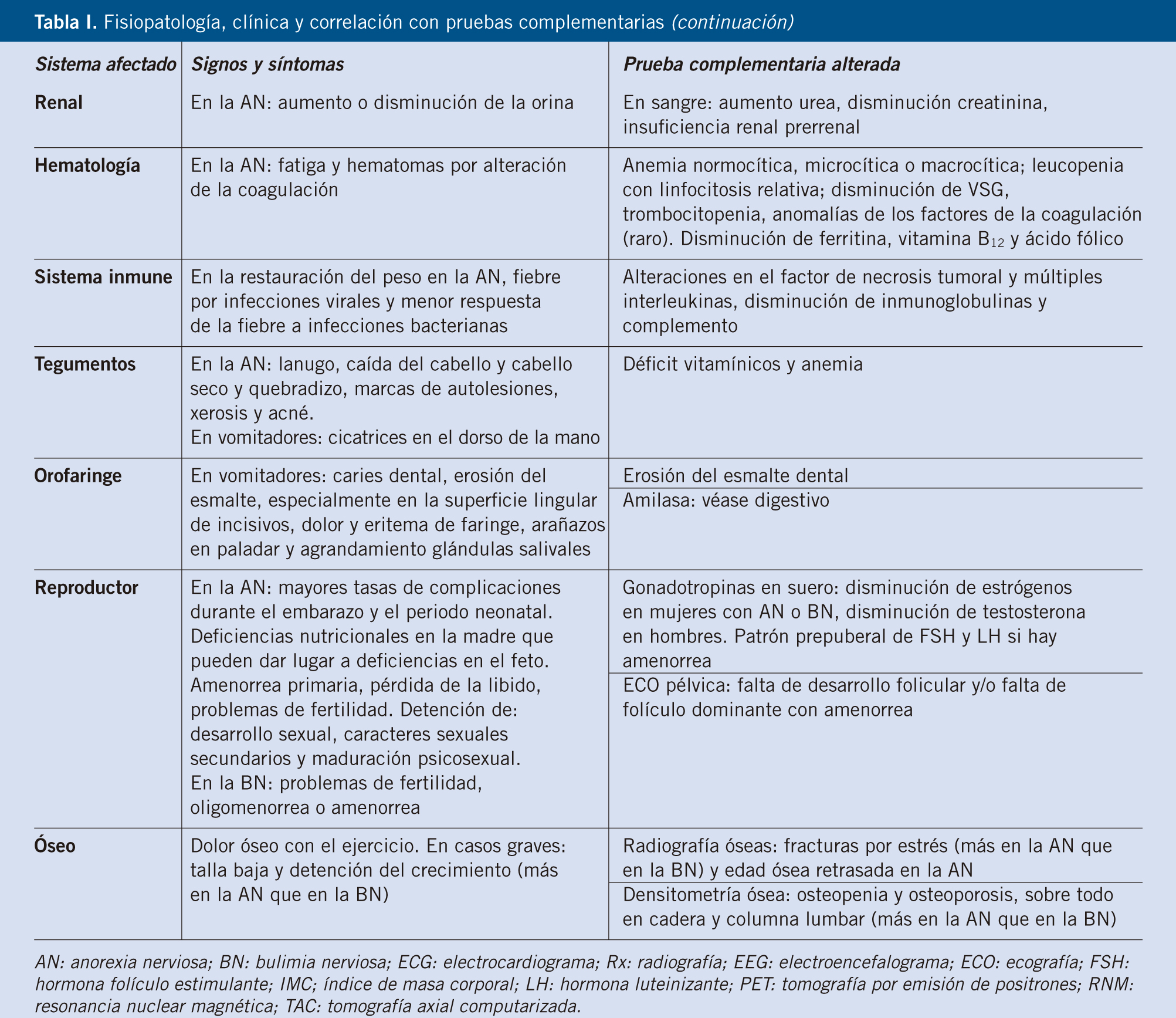
La clínica está resumida por órganos y aparatos en la tabla I(2).
5. Diagnóstico
El diagnóstico es clínico; por tanto, es imprescindible una buena historia y una exploración física minuciosa. Las pruebas complementarias se realizan para saber el estado de salud del paciente y la gravedad de las repercusiones físicas de la enfermedad. En todos los casos se debe realizar: talla, peso, constantes y analítica básica.
El diagnóstico es clínico; por tanto, es imprescindible una buena historia clínica, evaluación física básica y psiquiátrica.
En la primera consulta, en el caso de Atención Primaria, sería necesario diferenciar a aquel paciente que ya conocemos por otras consultas de aquel cuya primera consulta es la sospecha de un TCA:
• En el primer caso, es necesario incidir en la entrevista en el apartado de conducta alimentaria, para intentar diferenciar si realmente existe un TCA, por lo que se preguntarán solo algunos aspectos de la historia (puntos del 2 al 7).
• En el segundo caso, la entrevista debe ser completa, valorar incluso la necesidad de una segunda cita en la que se pueda disponer del tiempo necesario para hacer una historia lo más completa posible.
La primera consulta es la más importante, porque es necesario ganar la confianza del paciente y crear un clima que permita valorar adecuadamente los problemas psicosociales, familiares y afectivos; si esto no se consigue, la posibilidad de fracaso o incumplimiento del tratamiento aumenta. Es tan importante el paciente como su familia, por ello es recomendable, después de un acercamiento común, plantear la necesidad de entrevistar a la familia y al paciente por separado. La primera consulta debe incluir: una historia clínica, la exploración física, la valoración de la realización de pruebas complementarias y la realización de un diagnóstico de sospecha y de las complicaciones, para decidir si es necesario su derivación y la urgencia de ésta.
Historia clínica
Es necesario que el pediatra sea muy cuidadoso, sin culpabilizar al paciente por lo que le ocurre y actuando de la forma más natural posible, sin mostrar sorpresa pero sí intentando comprender su situación.
1. Presentación del paciente: nombre, edad, sexo, escolarización, rendimiento académico, tipo de domicilio (mono-parental, biparental…).
Cuando no conocemos a un paciente este punto nos puede servir de gran ayuda para un primer acercamiento, lo ideal es que el profesional se presente y, a continuación, se invite a que se presente el paciente: “Sólo sé tu nombre, no conozco nada más de ti, si quieres puedes presentarte, cuéntame cosas de ti: qué edad tienes, a qué colegio vas…”.
2. Motivo de consulta: “¿qué te ocurre?”
3. Consecuencias físicas de la enfermedad y conductas purgativas: síntomas clínicos a nivel cardiovascular, metabólico, digestivo, aparato locomotor y sistema reproductor, incluyendo menarquia, ciclo menstrual, fecha de la última regla, regularidad, tiempo de amenorrea y uso de anticonceptivos (véase punto 4. Clínica).
Es necesario ser extremadamente cuidadosos y no culpabilizar: “¿has tenido la necesidad de vomitar, usar laxantes…?”.
4. Consecuencias emocionales de la enfermedad: estado de ánimo y cambios de humor. Si se afirma puede servir de ayuda, más si ha estado tiempo viviendo con la enfermedad y no se lo ha comunicado a su familia: “has debido de estar muy triste”. “Lo has tenido que pasar muy mal”. “Todo esto que has vivido te habrá hecho estar muy rabiosa”.
5. Ansiedad ante la comida e intensidad de la ideación anoréxica: “Cuánto tiempo ocupa en tu cabeza la comida y tu cuerpo”. “¿Qué te pone más nerviosa, el inicio, la comida o terminar de comer?”.
6. Historia del peso: peso máximo y mínimo, rapidez de la pérdida, peso deseado y si con anterioridad ha usado otros métodos para perder peso.
7. Historia dietética: valorar la cantidad y calidad de la comida, para ello es muy ilustrativo preguntar por un día cualquiera, recogiendo un registro de los alimentos ingeridos en cada una de las comidas. Cómo come, alimentos prohibidos, manías, rituales, conductas purgativas y frecuencia de estas conductas (si no se han recogido en apartado 3).
8. Relación con los pares, amigos y pareja.
9. Consumo de sustancias. El uso de afirmaciones puede ayudar: “seguro que cuando sales con los amigos te bebes alguna cerveza o fumas algún cigarro”.
Todos los puntos anteriores deben ser contestados por el paciente, intentando que los padres intervengan lo menos posible, posteriormente se le preguntará a los padres sobre:
1. Opinión de la familia de cómo ven a su hija.
2. Antecedentes personales y familiares: hay que preguntar tanto por los antecedentes médicos y psiquiátricos y por la “forma de ser” del paciente y sus familiares.
Criterios diagnósticos
Establecidos en el DSM IV-TR (Diagnostic and Statistical Manual of Mental Disorders) en el año 2005, son de utilidad en la investigación para homogenizar criterios de distintas poblaciones y poder comparar, aunque en la práctica clínica, al ser demasiado rígidos, provoca que haya un gran número de pacientes catalogados como TCANE porque no cumplen todos los criterios, pero que presentan rasgos claros de AN o BN. Por ello, estos criterios se actualizarán en el DSM V, prevista su publicación en el año 2013(8).
Criterios diagnósticos AN (DSM IV-TR)(1-3,9):
• Rechazo a mantener el peso corporal igual o por encima del valor mínimo normal, considerando la edad y la talla (p. ej., pérdida de peso, que da lugar a un peso inferior al 85% del esperado, o fracaso en conseguir el aumento de peso normal durante el periodo de crecimiento, dando como resultado un peso corporal inferior al 85% del peso esperable).
• Miedo intenso a ganar peso o a convertirse en obeso, incluso estando por debajo del peso.
• Alteración de la percepción del peso o la silueta corporales, exageración de su importancia en la autoevaluación o negación del peligro que comporta el bajo peso corporal.
• En las mujeres postpuberales, presencia de amenorrea, por ejemplo, ausencia de al menos tres ciclos menstruales consecutivos (se considera que una mujer presenta amenorrea cuando sus menstruaciones aparecen únicamente con tratamientos hormonales, p. ej., con la administración de estrógenos).
• Especificar el tipo: 1) tipo restrictivo: durante el episodio de AN, el individuo no recurre regularmente a atracones o a purgar (p. ej., provocación del vómito o uso excesivo de laxantes, diuréticos o enemas); y 2) tipo purgativo: durante el episodio de anorexia nerviosa, el individuo recurre a atracones o purgas (por ejemplo, provocación del vómito o uso excesivo de laxantes, diuréticos o enemas).
Criterios diagnósticos BN (DSM IV-TR)(1,2,4,9):
• Presencia de atracones recurrentes. Un atracón se caracteriza por:
– Ingesta de alimento en un corto periodo de tiempo (p. ej., en un periodo de dos horas) en cantidad superior a la que la mayoría de las personas ingerirían en un periodo similar y en las mismas circunstancias.
– Sensación de pérdida de control sobre la ingesta de alimento (p. ej., sensación de no poder parar de comer o no poder controlar el tipo o la cantidad de comida que se está ingiriendo).
• Conductas compensatorias inapropiadas, de manera repetida, con el fin de no ganar peso, como son: provocación del vómito, uso excesivo de laxantes, diuréticos, enemas u otros fármacos, ayuno y ejercicio excesivo.
• Los atracones y las conductas compensatorias inapropiadas tienen lugar, como promedio, al menos dos veces a la semana durante un periodo de 3 meses.
• La autoevaluación no aparece exageradamente influida por el peso y la silueta corporal.
• La alteración no aparece exclusivamente en el transcurso de la anorexia nerviosa.
• Especificar el tipo: 1) tipo purgativo: durante el episodio de bulimia nerviosa, el individuo se provoca regularmente el vómito o usa laxantes, diuréticos o enemas en exceso; y 2) tipo no purgativo: el individuo emplea otras conductas compensatorias inapropiadas, como el ayuno o el ejercicio intenso, pero no recurre regularmente a provocarse el vómito ni usa laxantes, ni diuréticos o enemas en exceso.
El diagnóstico de un cuadro incompleto nunca debe considerarse como algo leve que no precisa tratamiento, ofrece la oportunidad de intervenir precozmente en una patología potencialmente mortal en un momento que será más fácil de abordar. Esto es especialmente importante en los pacientes más jóvenes, en los que el tratamiento precoz se asocia a un mejor pronóstico(5,6).
Exploración física
Al tratarse de una enfermedad con repercusiones físicas, es necesaria una exploración clínica completa y se le pueden explicar al paciente los hallazgos encontrados salvo: peso, talla e IMC.
• Peso, talla, IMC, pliegues cutáneos y perímetro braquial.
• Tensión arterial, pulso y temperatura.
• Exploración física general.
• Caracteres sexuales secundarios.
Es importante explicar al paciente y a sus familiares los siguientes puntos: 1) que el comportamiento anómalo del paciente se debe a una enfermedad y no a un deseo de manipular de forma consciente a nadie; 2) que se debe a una distorsión de su imagen corporal y a una incapacidad para enfrentarse a sus problemas; 3) que es necesario reforzar su autoestima, su identidad y su capacidad de autocontrol; 4) que el paciente puede llegar a enfrentarse con el profesional en alguna fase del tratamiento; 5) que el peso no es lo más importante, sino el TCA que le impide desarrollar su vida con normalidad, porque dedica la mayor parte del día al peso, a la comida y a las conductas compensatorias; 6) que el abordaje profesional inicialmente se centrará en conseguir la recuperación física del paciente; y 7) explicar al paciente y a su familia la importancia de la enfermedad y la decisión que se ha tomado de derivar o no y el lugar donde se realizará la derivación(1,3,4).
El pediatra de Atención Primaria es el profesional con mejor capacitación para el diagnóstico precoz de los TCA. Un adecuando manejo inicial asegura una alianza terapéutica y una mejor respuesta al tratamiento.
6. Tratamiento
Existen diferentes tipos de tratamiento según intensidad: hospitalización, hospitalización domiciliaria, hospital de día y tratamiento en consultas externas que puede ser llevado a cabo en diferentes niveles asistenciales.
El tratamiento debe ser realizado por un grupo multidisciplinar formado por un psiquiatra o un psicólogo, un pediatra con conocimientos específicos de TCA y nutrición y se debería incluir en el tratamiento a su pediatra de Atención Primaria.
Objetivos del tratamiento
• Restaurar y mantener un peso saludable.
• Reducir y eliminar las restricciones, los atracones y las purgas.
• Educar en hábitos de vida: una alimentación sana, equilibrada y en la realización de ejercicio no excesivo.
• Tratar las complicaciones físicas.
• Aumentar la motivación del paciente para que coopere en el tratamiento.
• Ayudar a los pacientes a reevaluar y cambiar los principales pensamientos y actitudes disfuncionales: formación de una identidad, alteración de la imagen corporal, alteraciones del desarrollo, fomentar una autoestima que no esté centrada en el peso y en la imagen, regulación del afecto, dificultades sexuales, disfunción familiar, estilos de afrontamiento…
• El tratamiento de trastornos psiquiátricos asociados: depresión, distimia, TOC, la regulación de los impulsos y los factores que contribuyen a una baja autoestima.
• Obtener el apoyo de la familia y proporcionar asesoramiento a ésta. Conseguir su colaboración es imprescindible para la terapia.
• Prevenir las recaídas(2,5-7,10).
Niveles de tratamiento en pacientes con TCA
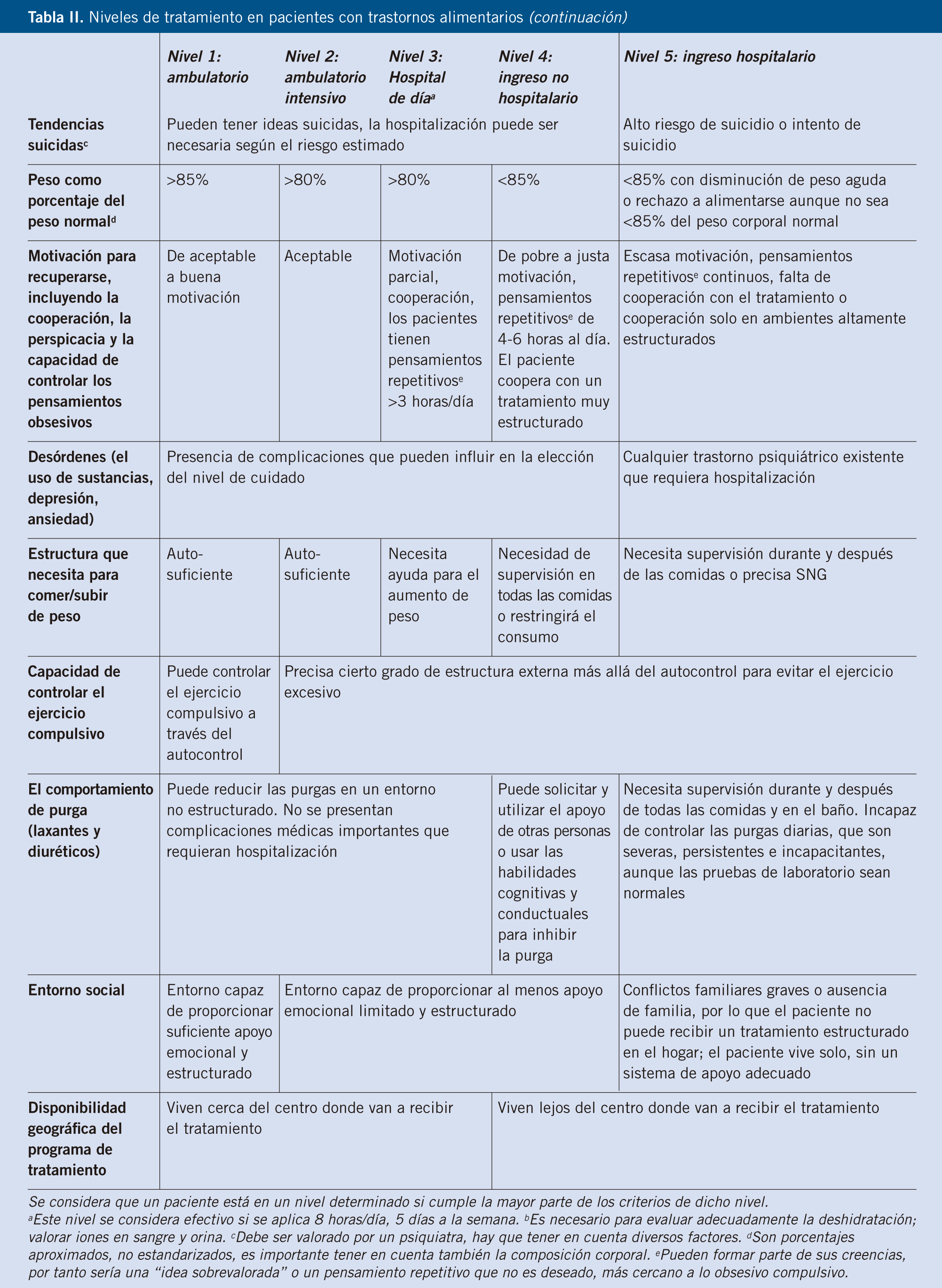
No todos los pacientes necesitan el mismo nivel de tratamiento, sino que depende de múltiples factores: factores físicos, factores psíquicos, de la gravedad del TCA y del apoyo social (veáse tabla II: Niveles de tratamiento en pacientes con trastornos de la conducta alimentaria)(2).
Indicaciones de ingreso
• Constantes biológicas inestables (TA, pulso, temperatura…).
• Bradicardia u otras arritmias cardiacas.
• Anomalías electrolíticas.
• Urgencia psiquiátrica, riesgo elevado de suicidio o intento de suicidio.
• Pérdida de peso: excesiva (>25-30% del peso ideal) o rápida (>10% del peso en 2 meses).
• No disponer de apoyo familiar.
• El fracaso o la imposibilidad de tratamiento ambulatorio(2,5-7,10,11).
Tratamiento de la anorexia nerviosa
a. Rehabilitación nutricional:
– Establecer objetivos para los pacientes con bajo peso grave.
– Restaurar el peso.
– Normalizar los patrones de alimentación.
– Alcanzar las percepciones normales de hambre y saciedad.
– Corregir las secuelas biológicas y psicológicas de la desnutrición.
– El paciente no tendrá contacto alguno con la elaboración de la comida, y los padres serán los responsables de la cocina, donde no entrará el paciente para nada.
– Cuando nos encontramos ante un TCA severo en el que la situación es crítica para el enfermo, el médico es quien debe imponer su criterio de autoridad para iniciar el tratamiento y en ocasiones llegar a ingresar al paciente contra su voluntad.
– Ayudar a volver a comer y al aumento de peso.
– Ayudar a mantener el peso. Proporcionando un apoyo continuo a la paciente y a la familia(2,3,5-7).
b. Tratamiento psiquiátrico y psicológico: en su mayoría son tratamientos cognitivos conductuales que se basan en técnicas de modificación de conducta, donde se van alcanzando privilegios en función del cumplimiento de objetivos terapéuticos. Es necesario que vaya acompañado de psicoterapia(2,5,6).
c. Tratamiento farmacológico:
– Los medicamentos psicotrópicos deben asociarse a intervenciones psicosociales, no como tratamiento único.
– Siempre que sea posible, iniciar el tratamiento farmacológico una vez restaurado el peso.
– Controlar los efectos secundarios generales, ya que los pacientes con desnutrición o depresión son más propensos a los efectos secundarios.
– Considerar la posibilidad de antidepresivos para tratar la depresión o la ansiedad persistente después de la recuperación del peso.
– Considerar los antipsicóticos de segunda generación y de baja potencia en pacientes seleccionados que tengan síntomas severo.
– Restaurar la densidad mineral ósea: suplementos de calcio y vitamina D.
La terapia hormonal sustitutiva con estrógenos se ha demostrado eficaz en algunos estudios, pero aún no existe suficiente evidencia científica; además, su uso puede reforzar la negación de la enfermedad al inducir reglas regulares.
La recuperación del peso y de la función menstrual es la única medida claramente demostrada eficaz para recuperar y mantener la densidad mineral ósea(2,6,10).
Tratamiento de la bulimia nerviosa
a. Rehabilitación nutricional:
– Normalmente, los pacientes con bulimia están en sobrepeso, es necesario calcular su peso ideal y ayudar a que lo alcancen, puesto que la obesidad puede contribuir a mantener la bulimia nerviosa.
– Proporcionar asesoramiento nutricional para ayudar al paciente.
– Establecer un patrón de comidas regular.
– Aumentar la variedad de alimentos que se consumen.
– Corregir las deficiencias nutricionales.
– Minimizar la restricción de alimentos que conduce a atracones.
– Identificar los momentos propicios de atracones y planificar actividades incompatibles.
– Alentar los patrones de ejercicio saludable, pero no excesivos(4,11).
b. Tratamiento psiquiátrico y psicológico.
c. Tratamiento farmacológico: véase Tratamiento de la anorexia nerviosa.
Pronóstico
El tiempo medio de evolución de la enfermedad es de 4 años, cursando de forma episódica con gran influencia en las recaídas de los acontecimientos vitales. La BN tiene un mejor pronóstico.
El pronóstico es variable, la enfermedad puede durar mucho tiempo, con una evolución episódica y fluctuante asociada a los eventos estresantes de la vida y a las crisis. De forma general, la mitad de los pacientes con TCA evolucionan favorablemente y de la otra mitad, el 30% siguen presentando algún síntoma y el 20% restante tiene mala evolución. Concretamente, entre un 25% y un 50% de los pacientes con BN que son capaces de participar en el tratamiento se curan; la AN tiene peor pronóstico, sobre todo si se asocia a conductas autolesivas. La mortalidad de la AN está entre un 2% y un 8%, de forma que sería la enfermedad psiquiátrica más letal. Los TCA tienen una alta recuperación en los primeros 10 años del inicio de la enfermedad, en la AN la posibilidad de recuperación disminuye al aumentar el tiempo de evolución de la enfermedad, siendo un factor de mal pronóstico la AN prolongada(3,4,12). Los factores conocidos que predicen un peor pronóstico son: 1) la existencia de conductas purgativas; 2) sin respuesta al tratamiento en enfermedades de larga evolución; 3) mínimo peso alcanzado que sea muy bajo; 4) trastorno de personalidad obsesivo compulsivo; 5) relación familiar patológica; 6) existencia de comorbilidad; y 7) visitar páginas pro-ana, pro-mía(6).
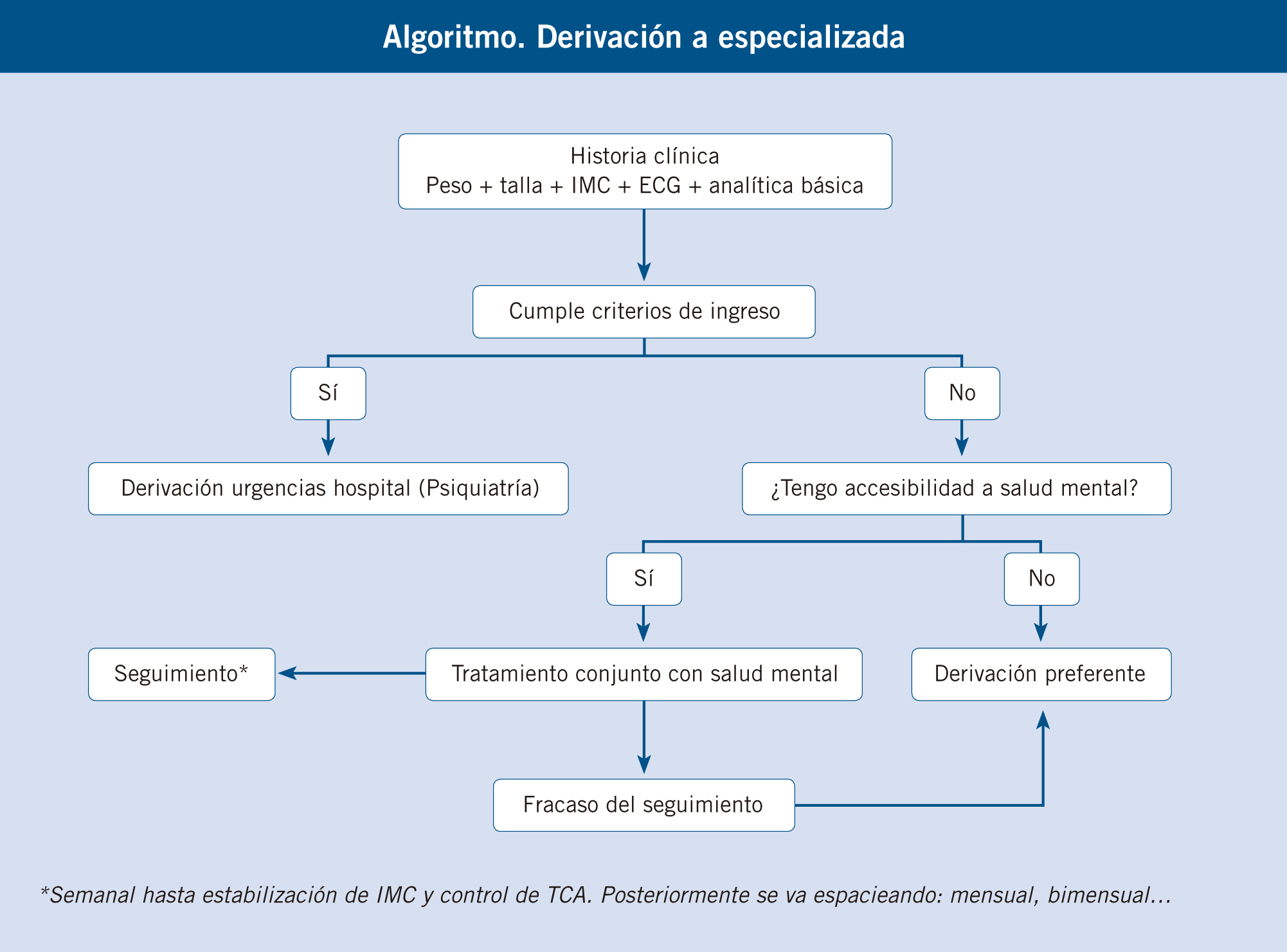
Criterios de derivación a los diferentes niveles asistenciales
Dependiendo de lo seguro que se sienta el pediatra en el manejo de estas pacientes y el apoyo que disponga de otros profesionales (psicólogos, psiquiatras y enfermeras) podrá abordar el tratamiento inicial de sus pacientes y seguirlos en su consulta hasta su curación. El compromiso terapéutico con estas patologías es de dos a cuatro años, como mínimo.
En caso de no sentirse confortable con estos pacientes, es mejor remitirlos a centros específicos para trastornos del comportamiento alimentario. Cuanto más precoz es el diagnóstico y el tratamiento, mayores son las posibilidades de éxito (veáse algoritmo)(7).
El papel fundamental del pediatra es el diagnóstico precoz, el seguimiento estrecho hasta la derivación del paciente y la realización del tratamiento médico (exploraciones médicas periódicas, constantes y ayuda al soporte nutricional. Es muy importante que el papel de cada especialista esté bien definido. Existen diversas guías de TCA en las diferentes comunidades autónomas.
Prevención
La prevención primaria y secundaria es la labor fundamental del pediatra, se debe sospechar ante una conducta anómala y se debe incluir en las revisiones periódicas de salud.
Hay tres niveles fundamentales de prevención que dependen de los objetivos y de la población a la que vaya dirigida dicha intervención:
• Prevención primaria: el objetivo principal es evitar el desarrollo de conductas anómalas relacionadas con la comida y va dirigido a toda la población.
• Prevención secundaria: está diseñada para diagnosticar y tratar los signos tempranos de los TCA, es aquí donde la Pediatría de Atención Primaria juega un papel crucial.
• Prevención terciaria: su objetivo es reducir las complicaciones de la enfermedad instaurada.
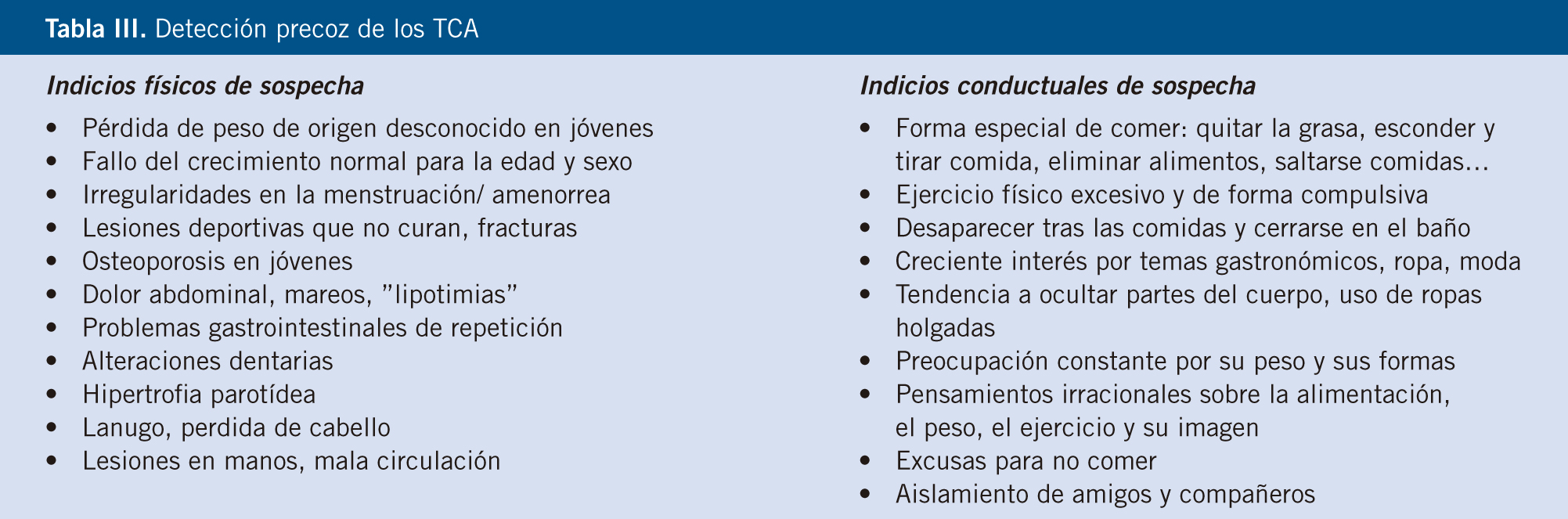
Para la detección precoz es esencial que los profesionales sanitarios estén alertas en la consulta, especialmente en las revisiones periódicas de salud del niño y adolescente, antes de prescribir dietas para controlar el peso, durante la realización de éstas y en las poblaciones de riesgo. Los indicios físicos y conductuales de sospecha de un TCA están descritos en la tabla IV. Actualmente, se dispone de cuestionarios simples, fáciles y rápidos para la posible identificación precoz de un TCA, no para el diagnóstico. Son los cuestionarios SCOFF y ESP, el primero fue validado al español en 2005 (véase tabla IV), tiene una sensibilidad del 78,4% y una especificidad del 75,8%(12,13).
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1. Casas Rivero J, Hidalgo Vicario MI, Salmerón Ruiz MA. Trastornos del comportamiento alimentario. En: Hidalgo Vicario MI, Redondo Romero A, Castellano Barca G, eds. Medicina de la adolescencia. Atención Integral. 2ª ed. Madrid: Ergon; 2012. p. 821-32.
2.* Treatment of Patients With Eating Disorders. Third Edition. American Psychiatric Association Practice guidelines 2006. DOI:10.1176/appi.books.9780890423363.138660
3. Waldrop DR, Cushing TA, Bessman E, Talavera F, Harwood R, Benner BE. Emergent Management of Anorexia Nervosa. Jun 17, 2011. http://emedicine.
medscape.com/article/805152-overview#aw2aab6b2b3aa
4. Osterhourt CI, Scher LM, Hilty DM, Yager I, Aronson SC, Talavera F, et al. Bulimia Nervosa. Nov 15, 2011. http://
emedicine.medscape.com/article/
286485-overview
5. Rosen D and The Committee on Adolescence. Clinical Report Identification and Management of Eating Disorders in Children and Adolescents. Pediatrics. 2010; 126: 1240-53.
6.*** Rome ES. Eating Disorders in Children and Adolescents. Curr Probl Pediatr Adolesc Health Care. 2012; 42: 28-44.
7.** Grupo de Trabajo de la Guía de Práctica Clínica sobre Transtornos de Conducta Alimentaria. Guía de Práctica Clínica sobre Trastornos de Conducta Alimentaria. Versión completa [Internet]. Barcelona: Plan Nacional para el SNS del MSC. Agència d’Avaluació de Tecnologia i Recerca Mèdiques de Cataluña; 2008. Guías de Práctica Clínica en el SNS: UETS Nº 2006/10. Disponible en: [http://www.guiasalud.es/egpc/conducta_alimentaria/completa/general/copyright.html].
8. American Psychiatric Association DSM-5 Development. 2010. Proposed Draft Revision to DSM Disorders and Criteria. http://www.dsm5.org.
9. American Psychiatric Association. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders, Text Revision. 4th ed. Washington, DC; 2000.
10. Kara Fitzpatrick K, Lock J. Anorexia Nervosa. Clinical Evidence. 2011; 04: 1011.
11.* Graell M, Morandé G. Programa de hospitalización para niños de edad escolar y adolescentes con trastornos alimentarios. 12º Congreso Virtual de Psiquiatría Interpsiquis 2011. www.interpsiquis.com
12. Jáuregui Lobera I, León Lozano P, Bolaños Ríos P, et al. Traditional and new strategies in the primary prevention of eating disorders: a comparative study in Spanish adolescents. Int J Gen Med. 2010; 3: 263-72.
13. García-Campayo J, Sanz-Carrillo C, Ibáñez JA, Lou S, Solano V, Alda M. Validation of the Spanish version of the SCOFF questionnaire for the screening of eating disorders in primary care. J Psychosom Res. 2005; 59(2): 51-5.
Bibliografía comentada
– Treatment of Patients With Eating Disorders, Third Edition. American Psychiatric Association Practice guidelines 2006. DOI:10.1176/appi.books. 9780890423363.138660.
Guía práctica donde se pone especial atención en los aspectos psiquiátricos de los TCA centrado especialmente en el tratamiento.
– Rome ES. Eating disorders in children and adolescents. Curr Probl Pediatr Adolesc Health Care. 2012; 42: 28-44.
Revisión actualizada y muy completa de todos los aspectos importantes de los TCA. Los cambios que se piensa que se realizarán en el DSM V, los cambios epidemiológicos actuales de la enfermedad, novedades en el tratamiento, actividades preventivas de TCA y obesidad, perspectivas futuras y campos de investigación. Artículo muy recomendable.
– Grupo de Trabajo de la Guía de Práctica Clínica sobre Transtornos de Conducta Alimentaria. Versión completa [Internet]. Barcelona: Plan Nacional para el SNS del MSC. Agència d’Avaluació de Tecnologia i Recerca Mèdiques de Cataluña; 2008. Guías de Práctica Clínica en el SNS: UETS Nº 2006/10. Disponible en: [http://www.guiasalud.es/egpc/conducta_
alimentaria/completa/general/
copyright.html].
En esta guía se recoge test de detección precoz y algoritmos diagnósticos y de tratamiento en los diferentes niveles asistenciales, con documentos muy útiles y prácticos para el uso diario en consulta.
– Graell M, Morandé G. Programa de hospitalización para niños de edad escolar y adolescentes con trastornos alimentarios. 12º Congreso Virtual de Psiquiatría Interpsiquis 2011. www.interpsiquis.com.
Describe el protocolo de hospitalización del Hospital Niño Jesús de Madrid con una descripción minuciosa del tratamiento cognitivo conductual, base del ingreso domiciliario.
| Caso clínico |
|
Acude a la consulta una chica de 16 años, traída por sus padres, enfadada y sin querer hablar, tan sólo dice que a ella no le pasa nada y que no entiende por qué la traen a un médico. Según refieren los padres, el curso pasado lo hizo en el extranjero, conviviendo con una familia, al volver al final del curso al domicilio familiar había ganado peso, unos 5 kg, y decide hacer algo de dieta para perderlos, cosa que aprueban sus padres. Durante las vacaciones de verano hace bastante ejercicio y, aunque no come entre horas y “se cuida”, con el tipo de alimentos no le notan nada de particular. Con el comienzo del nuevo curso de Bachillerato, estudia muchas horas, se acuesta después de las 12 de la noche, la mayor parte de los días haciendo los deberes, siempre había sido autoexigente, pero parece que su único objetivo es poder sacar la media exigida para poder entrar en la carrera de medicina. A pesar de todas las horas de estudio, consigue sacar tiempo para hacer ejercicio y corre durante 1 hora todos los días y hace abdominales en su habitación. Han visitado al ginecólogo porque no ha tenido la menstruación desde hace 4 meses, pero le hizo análisis de sangre y una ecografía y no encontró nada anormal, sólo el útero y ovarios más “infantiles”. Es cada vez más selectiva en el tipo de alimentos y en los últimos meses está comiendo cada vez menos y, si se le indica que coma más, se pelea y enfrenta a los padres, que no consiguen nada a pesar de la bronca. En la cena familiar de Navidad en casa de los abuelos no quiso comer prácticamente nada y se enfrentó a sus abuelos y primos y se tuvieron que ir a casa. Desde que volvió ha perdido 15 kg, los últimos 5 en el último mes y medio, su IMC es de 18, cada vez está más irascible y triste. Viene forzada por los padres porque unas amigas les han llamado preocupadas porque la ven cada vez más delgada y en el colegio la han descubierto vomitando después de comer. |