|
| Temas de FC |
A. Tamariz-Martel Moreno
Médico Adjunto. Sección Cardiología Pediátrica. Hospital Universitario del Niño Jesús
| Resumen
El síncope es una pérdida brusca y transitoria del nivel de conciencia debida a disminución de la perfusión sanguínea cerebral. |
| Abstract
Syncope is defined as the sudden loss of consciousness and postural tone with spontaneous and complete recovery after a brief duration, caused by reduced cerebral perfusion. |
Palabras clave: Síncope; Presíncope; Síncope vasovagal; Síncope neurocardiogénico; Síncope de origen cardiaco
Key words: Syncope; Presyncope; Neurocardiogenic syncope; Vasodepressor syncope; Cardiac syncope
Pediatr Integral 2016; XX (8): 502-511
Síncopes
El síncope es la pérdida súbita, completa y transitoria de la conciencia y del tono postural de corta duración.
El síncope es un síntoma. Se define como la pérdida súbita, completa y transitoria de la conciencia y del tono postural de corta duración, que se resuelve espontánea y completamente sin intervención. Se produce por reducción transitoria del flujo sanguíneo cerebral(1,2).
En algunas formas de síncope, puede existir un período premonitorio, en el que varios síntomas (sensación de mareo, debilidad, sudoración, náuseas y alteraciones visuales) pueden alertar al paciente sobre la inminencia del episodio sincopal.
Generalmente, al recuperarse del síncope, el paciente recobra de forma inmediata la orientación, pudiendo reanudar su actividad normal. A veces, sin embargo, tras la recuperación puede aparecer sensación de cansancio. Es frecuente que se produzca amnesia retrógrada con respecto al episodio sincopal.
La duración del síncope suele ser breve. La pérdida de conciencia en los síncopes vasovagales generalmente es menor de 20 segundos; no obstante, en algunos casos poco frecuentes, puede llegar a ser hasta de varios minutos. En estas ocasiones, el diagnóstico diferencial entre síncope y otros tipos de pérdida de conciencia puede ser difícil.
Se denomina presíncope a la situación clínica en la que aparecen los síntomas prodrómicos de pérdida de conciencia, sin que esta llegue a presentarse. Si la anoxia cerebral se prolonga más allá de 15 segundos, se produce un síncope convulsivo, con: espasmo tónico generalizado, trismus mandibular, opistótonos, sacudidas mioclónicas y/o relajación de esfínteres.
Epidemiología
El síncope es muy frecuente en la infancia y adolescencia, con máxima incidencia en este último grupo de edad.
Es un problema muy frecuente en la infancia. Se estima que el 15-25% de los niños y adolescentes experimentarán un episodio antes de llegar a la vida adulta. Son responsables de 1-3 de cada 1.000 visitas a los servicios de urgencias pediátricas, pese a que se ha estimado que solo una mínima parte de los pacientes pediátricos que tienen un síncope solicitan atención médica(3,4).
Se observa con mayor frecuencia en niños mayores o adolescentes, aunque también aparece en niños más pequeños. Es habitual que tengan antecedentes de espasmos de sollozo. El pico de máxima incidencia se sitúa entre los 15 y 19 años de edad para ambos géneros, aunque la mediana es de 17 años para las mujeres (que tienen una leve preponderancia en cuanto a la incidencia global), frente a los 12 años para los varones(3).
Las recurrencias son frecuentes, apareciendo en un 35% de los enfermos. Sin embargo, hasta 2/3 de los pacientes estarán asintomáticos 2 años después del primer episodio.
Etiología
La etiología es muy variada. La causa más frecuente en la infancia es el síncope vasovagal o neurocardiogénico. En un pequeño porcentaje de los casos, puede ser síntoma de una enfermedad cardiaca potencialmente letal.
Los síncopes pueden estar causados por numerosas patologías (Tabla I), la mayor parte de ellas benignas.
La etiología más frecuente, sobre todo en la infancia y en la adolescencia, es el síncope vasovagal o neurocardiogénico. Sin embargo, es importante tener en cuenta que, en un pequeño porcentaje de los casos (2-6%), un cuadro sincopal puede ser la primera manifestación de alteraciones cardíacas o trastornos arrítmicos potencialmente letales, que deben ser descartados ante cualquier paciente con este síntoma.
Síncope neurocardiogénico o vasovagal
Es un síncope reflejo, en el que diferentes desencadenantes provocan una respuesta común, con disminución brusca de la tensión arterial y de la frecuencia cardiaca, mediada por el sistema nervioso vegetativo. Se puede producir ante estímulos físicos (dolor, calor, bipedestación prolongada…) o psíquicos (instrumentación médica, visión de sangre…).
Hay un grupo especial dentro de los síncopes neurocardiogénicos, constituido por los llamados síncopes situacionales, que son aquellos que se desarrollan ante determinadas circunstancias, como: tos, deglución, estiramiento y defecación. En Pediatría, es relativamente frecuente el síncope provocado por el peinado de cabello en las niñas.
Cardiopatía estructural
Las cardiopatías que pueden dar lugar a un cuadro sincopal son, fundamentalmente, aquellas en las que existe obstrucción a la salida del ventrículo izquierdo (estenosis aórtica, miocardiopatía hipertrófica obstructiva) o a la del ventrículo derecho (estenosis pulmonar grave, hipertensión pulmonar). También, puede aparecer en cardiopatías con disfunción ventricular (miocarditis, miocardiopatía dilatada, coronaria de origen anómalo…).
Aunque no son frecuentes, los síncopes de origen cardiaco son potencialmente letales, por lo que es muy importante detectarlos. La presencia de palpitaciones, síncopes que se desencadenan con ejercicio, antecedentes familiares de muerte súbita o cardiopatía, así como alteraciones en la exploración cardiológica o cardiopatía conocida, son indicadores para sospecharlos.
Arritmias cardiacas
Pueden ser la causa de una pérdida de conciencia, con mayor frecuencia en adultos que en niños y adolescentes(5,6). Sin embargo, en este grupo de edad es importante descartar algunas entidades (ver más adelante las alteraciones en ECG de la tabla IV):
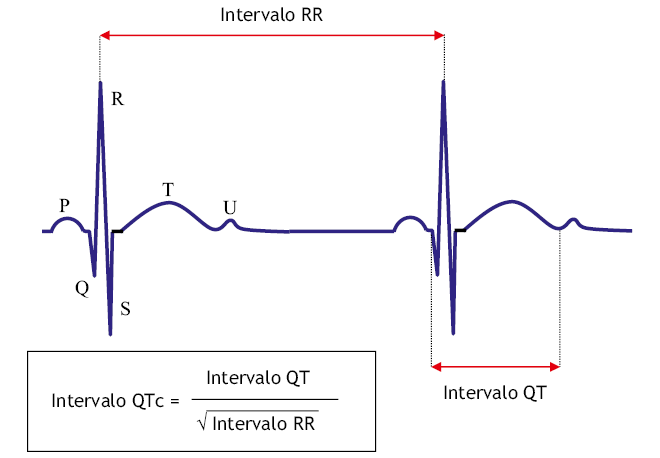
Síndrome de QT largo. Se caracteriza por la prolongación del intervalo QT y alteraciones de la morfología de la onda T en el ECG(7). Puede ser congénito o adquirido. Es un factor de riesgo para la aparición de síncope, arritmias ventriculares malignas y muerte súbita. Se debe sospechar su existencia ante cualquier niño con síncope que se desencadene con ejercicio, alguna emoción intensa, natación o estímulos auditivos bruscos. Por ello, es importante medir el intervalo QT en el ECG (Fig. 1), preferentemente en las derivaciones II y V5.
Figura 1. Cálculo del intervalo QTc.
Se inicia al principio de la onda Q y acaba al final de la onda T. No se debe incluir la onda U cuando esta sea identificable. Como varía con la FC, debe corregirse en función de la FC instantánea, utilizando la fórmula de Bazzet (QT corregido = QTc = QT/√RR), midiendo un intervalo QT y el intervalo RR’ inmediatamente anterior al mismo, en segundos. Se considera el QT largo cuando el QTc es superior a 450 ms.
El síndrome del QT largo congénito es una afección familiar. Clásicamente, se hablaba del síndrome de Romano-Ward, con herencia autosómica dominante, y del más infrecuente síndrome de Jerwell Lange-Nielsen, asociado a sordera neurosensorial, y con herencia autosómica recesiva.
Hasta la fecha, se han identificado mutaciones en 13 genes diferentes responsables de esta patología (Tabla II).
De entre todas ellas, las mutaciones en los genes causantes del síndrome de QT largo tipo 1 (LQT1), del tipo 2 (LQT2) y del tipo 3 (LQT3), constituyen el 90-95% de los casos.
Estas mutaciones causan modificaciones en los canales iónicos encargados de la despolarización y repolarización de la célula cardiaca. Con la excepción del tipo 3, en el que está afectado el canal del sodio, la mayor parte de las variantes del síndrome de QT largo congénito están producidas por mutaciones en los genes que codifican los canales de potasio, con la característica común de disminuir la salida de potasio desde el interior de la célula y, por tanto, prolongar la duración de la repolarización.
Los desencadenantes de eventos cardiacos en estos enfermos son, en la mayoría de las ocasiones, diferentes según el genotipo. Los pacientes con LQT1 tienen síncopes durante el ejercicio, especialmente durante la natación o precipitados por el estrés. Los pacientes con LQT2 tienen síncopes desencadenados con estímulos auditivos, sobre todo si les despiertan, y los enfermos con LQT3 tienen alteraciones del ritmo durante el reposo y el sueño.
Los betabloqueantes han cambiado el pronóstico de estos enfermos, disminuyendo la mortalidad global de un 73% a un 6%. Se deben administrar a todos los pacientes, hayan tenido clínica o no, además de aconsejar evitar la actividad física extenuante y la administración de fármacos que alargan la repolarización, como los antidepresivos tricíclicos, antipsicóticos, macrólidos, antihistamínicos, antifúngicos… (se puede acceder a un listado completo y actualizado en www.crediblemeds.org). En los pacientes con riesgo elevado de muerte súbita, se debe, además, indicar un desfibrilador automático implantable (DAI).
Síndrome de preexcitación. Fue descrito por Wolff, Parkinson y White (WPW) en 1930. Se caracteriza por la existencia de una vía accesoria para la conducción cardiaca. Es un fascículo muscular anómalo que conecta el músculo auricular con el ventricular, y que conduce rápidamente el impulso eléctrico, siendo responsable de la aparición en el ECG basal de la preexcitación ventricular (activación ventricular prematura), con intervalo PR corto y empastamiento inicial del QRS u onda delta.
Predispone a la aparición de taquicardias supraventriculares paroxísticas por reentrada auriculoventricular. No es frecuente que desencadenen síncopes. Sin embargo, si apareciera una fibrilación auricular (FA), lo que es muy raro en niños y adolescentes, esta puede ser conducida a los ventrículos a través de la vía accesoria, resultando en una frecuencia ventricular elevada, que sí puede dar lugar a cuadros de bajo gasto, con la aparición de síncope o incluso muerte súbita.
Displasia arritmogénica de ventrículo derecho. Es una enfermedad miocárdica, a menudo familiar, que afecta principalmente al ventrículo derecho, y que se caracteriza histológicamente por la substitución progresiva de los miocitos por tejido fibroadiposo, y, clínicamente, por la aparición de arritmias ventriculares que se originan en el ventrículo derecho. Es una causa importante de muerte súbita en individuos menores de 30 años, y se ha encontrado en más del 20% de los casos de muerte súbita en jóvenes.
Los tratamientos propuestos para esta patología incluyen la utilización de fármacos antiarrítmicos, la ablación con radiofrecuencia de focos arritmogénicos o la utilización de un DAI en los pacientes con mayor riesgo de muerte súbita.
Taquicardia ventricular catecolaminérgica. Su presentación clínica es similar a la del síndrome de QT largo congénito, con síncopes de repetición que aparecen con el esfuerzo o tras emociones. Están en relación con el desarrollo de una taquicardia ventricular polimorfa desencadenada por el estrés o el ejercicio(8). La ergometría puede ser diagnóstica con reproducción de la arritmia. Al acelerarse la frecuencia cardiaca por encima de 110-130 ppm, comienzan a aparecer extrasístoles ventriculares cada vez más numerosas, de varias morfologías (en forma de características bidireccionales), que dan origen a la taquicardia ventricular polimorfa, que puede incluso degenerar en una fibrilación ventricular.
El ECG basal es normal. En algunos pacientes hay ondas U prominentes y, ocasionalmente, puede verse alternancia de ondas U. Puede existir bradicardia sinusal.
Alrededor del 30% de las taquicardias ventriculares catecolaminérgicas son familiares. Se han identificado dos variantes. En ambas, el mecanismo es una alteración en la utilización del calcio intracelular, necesario para el acoplamiento entre excitación y contracción. La más frecuente se transmite en forma autosómica dominante y está causada por mutaciones en el gen que codifica el receptor de rianodino (RyR2). La otra es autosómica recesiva y se debe a mutaciones en el gen de la isoforma cardiaca de la calsecuestrina (CASQ2).
Es una enfermedad relativamente rara, aunque altamente letal. El diagnóstico precoz y el estudio genético son importantes, ya que el tratamiento con betabloqueantes y el uso de un DAI pueden salvar la vida a la mayoría de los pacientes.
Síndrome de Brugada. Se caracteriza por la aparición de síncopes de repetición, un corazón estructuralmente normal y una elevación del segmento ST en las derivaciones V1-V3. Es una entidad familiar, con herencia autosómica dominante(9). En niños, el principal desencadenante de eventos cardiacos es la fiebre. Hay mayor incidencia en varones. Actualmente, se sabe que este síndrome es la misma entidad que el síndrome de muerte súbita inesperada que aparece en varones jóvenes del sudeste asiático.
Los defectos genéticos conocidos se localizan en el cromosoma 3 y afectan al canal del sodio. El único tratamiento efectivo para estos pacientes es la colocación de un DAI. Los antiarrítmicos como la amiodarona y los betabloqueantes no son eficaces. Los bloqueantes de los canales del sodio están contraindicados.
Recuerdo fisiopatológico
El síncope se produce por reducción del flujo sanguíneo cerebral. En el síncope neurocardiogénico, está causado por una respuesta refleja paradójica de mecanismo no completamente conocido.
Independientemente de su etiología, el síncope se produce cuando hay una reducción del flujo sanguíneo cerebral superior al 30-50% respecto a su valor basal. Este descenso se puede producir por disminución del gasto cardiaco, por vasodilatación sistémica o por la suma de ambos factores.
La fisiopatología del síncope neurocardiogénico o vasovagal no está aún completamente aclarada. La explicación más difundida es la de la producción de una respuesta refleja paradójica a los cambios vasculares que se producen con la bipedestación prolongada(10).
Al estar de pie, se origina una reducción del volumen circulante por desplazamiento de sangre al territorio venoso de los miembros inferiores. Se compensa parcialmente por la presión que los músculos de las piernas ejercen sobre las venas y por la vasoconstricción de las arterias del territorio musculoesquelético, renal y esplácnico. La disminución del retorno venoso activa barorreceptores arteriales localizados en el arco aórtico y seno carotídeo, que desencadenan una respuesta simpática, con aumento de la frecuencia cardiaca y de la fuerza de eyección ventricular, que ayudan a mantener constante la tensión arterial.
La respuesta refleja paradójica se produciría con la estimulación de mecanorreceptores cardiacos, que al detectar una contracción vigorosa ventricular en un corazón con escaso volumen de llenado, pondrían en marcha el arco reflejo de Bezold-Jarish, con el resultado de activación parasimpática y supresión de la actividad simpática, hipotensión o/y bradicardia.
Esta explicación fisiopatológica no está completamente demostrada. Además, no todos los síncopes aparecen con la bipedestación prolongada, existiendo otros desencadenantes del reflejo vasovagal. Algunos estudios sugieren otras explicaciones, como: disfunción de los barorreceptores carotídeos, disminución del volumen sanguíneo circulante, alteraciones neurohumorales, vasodilatación venosa musculoesquelética activa o alteración primaria en la regulación del flujo vascular cerebral como causa del síncope.
Diagnóstico diferencial
Se hará con otras pérdidas de conciencia que no son reales, completas o súbitas, y con alteraciones neurológicas, a lo que ayudaran los síntomas que acompañan a la pérdida de conciencia.
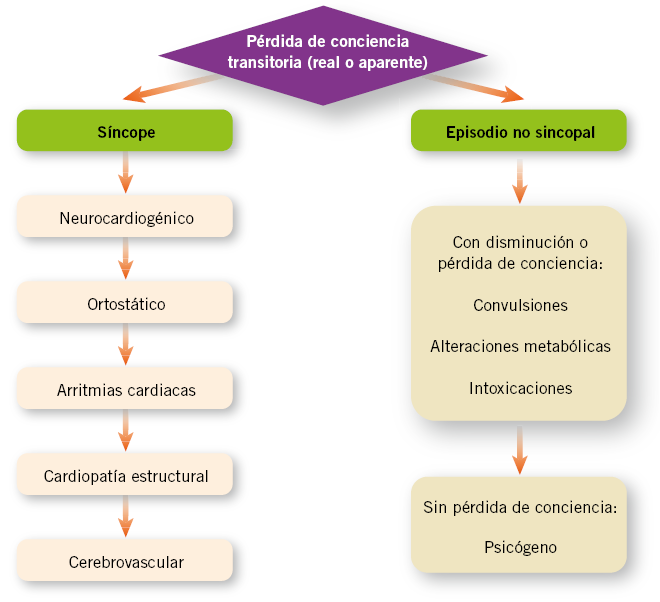
El síncope debe diferenciarse, en primer lugar, de otros cuadros clínicos en los que hay una pérdida de conciencia aparente o real, pero que no cumple las características que lo definen, es decir, no es súbita, completa o con recuperación espontánea (Fig. 2).
Figura 2. Diagnóstico diferencial de la pérdida de conciencia transitoria.
Alteraciones metabólicas
La hipoxia, hipercarbia, hipocapnia secundaria a hiperventilación, hipoglucemia…, pueden dar lugar a una pérdida de conciencia. Se diferencia de la producida por un síncope en que no es de instauración rápida y puede tardar más en recuperarse; además, muchas veces no es completa.
Intoxicaciones
Al igual que las alteraciones metabólicas, las intoxicaciones por alcohol, benzodiacepinas, barbitúricos…, no producen una pérdida de conciencia de instauración y recuperación rápida.
Síncopes psicógenos
Los ataques de ansiedad suelen dar cuadros presincopales sin llegar a tener pérdida de conciencia. Se producen por la acción vasodepresora de la hiperventilación.
En las reacciones de conversión, no existe una pérdida de conciencia real, sino aparente, que se produce en presencia de testigos y no se acompaña de cambios en la coloración cutánea, frecuencia cardiaca o tensión arterial.
Crisis epilépticas
Son episodios paroxísticos, producidos por una descarga neuronal excesiva, con manifestaciones motoras, sensoriales o psíquicas. Pueden cursar con o sin pérdida de conciencia. El diagnóstico diferencial se plantea entre las crisis epilépticas con pérdida de conciencia y los síncopes convulsivos(11). Se basará, fundamentalmente, en que las crisis epilépticas no tienen desencadenantes, como ocurre muchas veces en los síncopes (bipedestación prolongada, instrumentación médica…). En el síncope, hay palidez intensa. Si es convulsivo, la hipertonía o sacudidas mioclónicas ocurren al cabo de unos segundos, mientras que en la crisis epiléptica aparecen desde el principio. En ambos casos, puede haber relajación de esfínteres, trismus mandibular o hipersalivación. En el síncope, la recuperación de conciencia es inmediata a la caída por la mejoría de la perfusión cerebral, mientras que en la crisis epiléptica la recuperación es más lenta y hay somnolencia postcrítica (Tabla III).
Accidente cerebrovascular
La presencia de cefalea intensa o signos de focalidad neurológica postcrítica caracterizan esta patología.
Historia clínica
Es la herramienta fundamental para el diagnóstico del síncope(12-14). Junto con la exploración clínica, permite diagnosticar el 77% de los síncopes en la infancia. Debe obtenerse cuidadosamente interrogando tanto al paciente como a los testigos presenciales. Es importante investigar:
• Circunstancias previas a la aparición del síncope, como: la posición del paciente (decúbito, sentado, de pie), la actividad que estaba realizando (reposo, ejercicio, tras micción, defecación o tos…) y si existieron factores predisponentes (espacios cerrados llenos de gente, bipedestación prolongada) o precipitantes (temor, pánico).
• Los síntomas iniciales: si tuvo náuseas, vómitos, malestar abdominal, sensación de frío, visión borrosa, palpitaciones…
• Características de la pérdida de conciencia: cuál fue su duración. Si el niño cayó al suelo de forma súbita o apoyándose. Si se asoció a palidez cutánea, cianosis o enrojecimiento facial. Si se acompañó de un ronquido o de movimientos anormales (tónicos, clónicos, tónico-clónicos, mioclonus, automatismos) y cuál fue la duración de los mismos y el momento de inicio con relación a la caída.
• Síntomas postcríticos: si tuvo náuseas, vómitos, sudoración, sensación de frío, confusión, dolor torácico o palpitaciones. Si con la caída al suelo se produjeron lesiones…
• Antecedentes familiares: de miocardiopatía, muerte súbita, enfermedad arritmogénica congénita o síncopes.
• Antecedentes personales: de cardiopatía, epilepsia, diabetes… Hay que investigar si estaba tomando fármacos que puedan producir un intervalo QT largo secundario o diuréticos, antiarrítmicos, antihipertensivos… En niñas adolescentes, hay que descartar el embarazo.
• Historia del síncope: momento del primer episodio, si es recurrente, cuantos ha tenido, frecuencia…
Estudios complementarios
La mayoría de los expertos recomiendan realizar un ECG de 12 derivaciones como parte de la valoración del síncope. El resto de las exploraciones deben estar guiadas por la clínica.
Electrocardiograma (ECG)
La realización de un ECG de 12 derivaciones se suele considerar una de las exploraciones básicas en la evaluación de los pacientes con síncope. Aunque tiene un bajo rendimiento diagnóstico (solo se encuentran hallazgos patológicos en un 5% de los casos), es una prueba no invasiva, barata y fácil de realizar que, además, tiene una elevada sensibilidad para detección de síncope de origen cardiaco (que junto con la historia clínica y la exploración física se acerca al 96%)(15).
Algunas formas de cardiopatía estructural, como la miocardiopatía hipertrófica, o algunos tipos enfermedades arrítmicas pueden ponerse solo de manifiesto tras la realización del ECG. Se deben observar la presencia de alteraciones del ritmo, de la conducción, la presencia o no de una onda delta, de un intervalo QT prolongado o de un patrón en la repolarización compatible con síndrome de Brugada (Tabla IV).
Electroencefalograma (EEG)
No debe realizarse como prueba de rutina en los pacientes con síncope, ya que su rendimiento diagnóstico es muy bajo (se encuentran registros patológicos en menos del 1,5% de los estudios, porcentaje similar al encontrado en la población general).
Está indicado únicamente en los casos en que la anamnesis (desencadenantes, somnolencia postcrítica…) no permita diferenciar claramente una crisis epiléptica de un síncope convulsivo.
Neuroimagen
La Tomografía Axial Computerizada (TAC) o la Resonancia Magnética (RM) craneal exclusivamente están indicadas en los casos en los que se sospeche patología neurológica (focalidad posterior a la pérdida de conciencia, que esta sea prolongada…).
Mesa basculante
El “test de mesa basculante”, “tabla basculante” o “mesa basculante” es una prueba que permite provocar, de forma relativamente controlada, respuestas vasovagales en pacientes susceptibles. Consiste, básicamente, en mantener al paciente durante un tiempo prolongado en una posición cercana a la de la bipedestación, monitorizando su frecuencia cardiaca y tensión arterial. Se han utilizado numerosos protocolos con diferentes grados de inclinación de la mesa y duración de la prueba, a los que puede añadirse o no provocación farmacológica(16).
Su sensibilidad es difícil de conocer, ya que no existe una prueba patrón o “gold estándar” con el que comparar la tasa de resultados positivos. En los diferentes estudios publicados en niños, ha oscilado entre el 20% y el 67,2%. Aumenta al 70-80% al utilizar provocación farmacológica (isoproterenol). Los escasos estudios pediátricos que han incluido un grupo de control han obtenido una especificidad del 93-100%.
Su realización solo está indicada en pacientes con síncopes recurrentes (en los que no se haya establecido claramente la etiología vasovagal), en el estudio del síncope con ejercicio, en síncopes bruscos con traumatismo asociado y, en algunos casos, para el diagnóstico diferencial entre síncope y epilepsia(17,18).
Tratamiento
El tratamiento dependerá de la causa subyacente. En el caso de los síncopes neurocardiogénicos, solo será necesario tranquilizar a los pacientes y pautar algunas normas de conducta para evitar recidivas.
Actitud o medidas urgentes
El paciente que sufra un episodio sincopal recuperará la conciencia espontáneamente sin intervención. La única actitud que se debe tomar para ayudarle es colocarle en la posición de decúbito lateral, para evitar que pueda aspirar sus propias secreciones. También, se aconseja situarle en posición de Trendelemburg o elevarle los miembros inferiores para aumentar el retorno venoso y, por tanto, el volumen de llenado ventricular, el gasto cardiaco y la perfusión cerebral.
Medidas terapéuticas diferidas
Los pacientes que solicitan atención médica después de haber sufrido un síncope neurocardiogénico requerirán únicamente que se les tranquilice, informándoles sobre la naturaleza benigna de esta patología, y se pauten normas de conducta para evitar recidivas (evitar situaciones desencadenantes, ingesta adecuada de líquidos, no realizar periodos prolongados de ayuno…)(19,20). Se debe informar de la probabilidad de nuevas recurrencias y ayudar a reconocer al paciente sus síntomas prodrómicos, lo que le permitirá reconocer la inminencia de un nuevo episodio y así tratar de evitarlo.
Se han utilizado numerosos fármacos en el tratamiento del síncope vasovagal (betabloqueantes, disopiramida, fludrocrotisona, efedrina, etc.). Aunque algunos estudios no controlados, o controlados a corto plazo, han encontrado resultados satisfactorios, varios estudios prospectivos no han podido demostrar un mayor beneficio del tratamiento farmacológico sobre placebo.
Función del pediatra de Atención Primaria
El Pediatra de Atención Primaria tiene un papel esencial en la valoración de un paciente con síncope, pudiendo diagnosticar y tratar la mayor parte de los síncopes vasovagales, y detectar los signos de alarma de una etiología cardiaca.
La historia clínica detallada, la exploración física y el ECG permiten llegar al diagnóstico etiológico en una gran parte de los síncopes pediátricos y, también, como se ha mencionado, son fundamentales para sospechar la existencia de patología cardiaca. Los datos que alertan sobre su presencia en la evaluación inicial y que, por tanto, aconsejan una valoración cardiológica, están sumarizados en la tabla V.
Cuando se trate de un síncope vasovagal o neurocardiogénico, no es necesario derivar al paciente para estudio especializado, correspondiendo al Pediatra la información al paciente y la indicación de pautas para prevenir recidivas.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1.** Friedman KG, Alexander ME. Chest pain and syncope in children: a practical approach to the diagnosis of cardiac disease. J Pediatr. 2013; 163: 896-901.
2.*** Kanjwal K, Calkins H. Syncope in children and adolescents. Card Electrophysiol Clin. 2013; 5: 443-55.
3.*** Johnsrude CL. Current approach to pediatric syncope. Pediatr Cardiol. 2000; 21: 522-31.
4.** Anderson JB, Willis M, Lancaster H, et al. The Evaluation and Management of Pediatric Syncope. Pediatr Neurol. 2016; 55: 6-13.
5.*** Sheldon RS, Grubb BP, Olshansky B, et al. 2015 Heart Rhythm Society Expert Consensus Statement on the Diagnosis and Treatment of Postural Tachycardia Syndrome, Inappropriate Sinus Tachycardia, and Vasovagal Syncope. Heart Rhythm. 2015; 12: e41-63.
6.** Cheung CC, Laksman ZWM, Mellor G, et al. Exercise and Inherited Arrhythmias. Can J Cardiol. 2016; 32: 452-8.
7.*** Brugada J, Brugada R, Brugada P. Channelopathies: a new category of diseases causing sudden death. Herz. 2007; 32: 185-91.
8.** Priori SG, Napolitano C, Memmi M, et al. Clinical and molecular characterization of patients with catecholaminergic polymorphic ventricular tachycardia. Circulation. 2002; 106: 69-74.
9.*** Benito B, Brugada J, Brugada R, et al. Síndrome de Brugada. Rev Esp Cardiol. 2009; 62: 1297-315.
10.* Mosqueda-García R, Furlan R, Tank J, et al. The elusive pathophysiology of neurally mediated syncope. Circulation. 2000; 102: 2898-906.
11.** Sheldon R. How to differentiate syncope from seizure. Card Electrophysiol Clin. 2013; 5: 423-31.
12.*** Alboni P, Brignole M, Menozzi C, et al. Diagnostic value of history in patients with syncope with or without heart disease. J Am Coll Cardiol. 2001; 37: 1921-8.
13.** Zhang Q, Zhu L, Wang C, et al. Value of history taking in children and adolescents with cardiac syncope. Cardiol Young. 2012; 1-7.
14.** Tretter JT, Kavey REW. Distinguishing cardiac syncope from vasovagal syncope in a referral population. J Pediatr. 2013; 163: 1618-23.
15.*** Fischer JW, Cho CS. Pediatric syncope: cases from the emergency department. Emerg Med Clin North Am. 2010; 28: 501-16.
16.* Sutton R. The value of tilt testing and autonomic nervous system assessment. Card Electrophysiol Clin. 2013; 5: 403-6.
17.** Azizi Malamiri R, Momen AA, Nikkhah A, et al. Usability of the head upright tilt test for differentiating between syncopal and seizure-like events in children. Acta Neurol Belg. 2015; 115: 575-9.
18.** Eirís-Puñal J, Rodríguez-Nuñez A, Fernández-Martínez N, et al. Usefulness of the head-upright tilt test for distinguishing syncope and epilepsy in children. Epilepsia. 2001; 42: 709-13.
19.*** Sokoloski MC. Evaluation and treatment of pediatric patients with neurocardiogenic syncope. Prog Pediatr Cardiol. 2001; 13: 127-31.
20.** Grubb BP. Clinical practice. Neurocardiogenic syncope. N Engl J Med. 2005; 352: 1004-10.
21. Tamariz-Martel Moreno A. Síncopes y mareos. Pediatr Integral. 2012; XVI(8): 595-604.
Bibliografía recomendada
– Fischer JW, Cho CS. Pediatric syncope: cases from the emergency department. Emerg Med Clin North Am. 2010; 28: 501-16.
Excelente revisión acerca del síncope en niños y adolescentes orientada, sobre todo, al diagnóstico etiológico. Se describen varios casos prácticos y, sobre ellos, se muestran las claves diagnósticas de la historia clínica, la exploración y cuál es la utilidad de las pruebas complementarias.
– Grubb BP. Clinical practice. Neurocardiogenic syncope. N Engl J Med. 2005; 352: 1004-10.
Revisión del diagnóstico, evolución y tratamiento del síncope neurocardiogénico, partiendo de un caso clínico como ejemplo.
– Kanjwal K, Calkins H. Syncope in children and adolescents. Card Electrophysiol Clin. 2013; 5: 443-55.
Artículo reciente, en el que se revisa el diagnóstico y diagnóstico diferencial del síncope en Pediatría.
– Sheldon RS, Grubb BP, Olshansky B, et al. 2015 Heart Rhythm Society Expert Consensus Statement on the Diagnosis and Treatment of Postural Tachycardia Syndrome, Inappropriate Sinus Tachycardia, and Vasovagal Syncope. Heart Rhythm. 2015; 12: e41-63.
Documento de consenso de la Heart Rhythm Society sobre el enfoque diagnóstico y terapéutico del síncope, taquicardia postural y taquicardia sinusal inadecuada. Aunque está fundamentalmente dedicado a adultos, tiene revisiones actualizadas de las patologías cardiacas que pueden causar síncope. Hay un apartado dedicado al síncope en la infancia.
| Caso clínico |
|
Niña de 4 ½ años remitida a la consulta de Cardiología para estudio desde la consulta de Neurología, por haber presentado varios episodios paroxísticos de desconexión del medio. • El primero ocurrió a los 21 meses de vida, estando en la piscina, riéndose a carcajadas. Tuvo una pérdida de conciencia, que creen duró como un minuto, asociada a hipotonía, con hipertonía posterior. • El segundo, a los dos años, durante una rabieta. La pérdida de conciencia duró unos segundos y se asoció a palidez cutánea intensa e hipertonía. • El tercero, a los 4 años, un día que hacía mucho viento, al salir de casa, tropezó y cayó al suelo. Al recogerla, estaba pálida y aturdida. No llegó a perder el conocimiento. Se recuperó en unos segundos. • El último, unas semanas antes de acudir a la consulta, por la noche, estando durmiendo, sus padres la oyeron emitir un ruido. La encontraron hipotónica, pálida y desconectada. Tuvo relajación del esfínter vesical. Antecedentes personales: Diagnosticada de hipoacusia neurosensorial profunda bilateral. Los padres creían que oía bien y reaccionaba a los sonidos, hasta que tuvo infección por varicela a los 3 meses de vida. Había pasado las otoemisiones realizadas en el periodo neonatal. Diagnosticada en varias ocasiones de otitis. Precisó inserción de drenajes transtimpánicos en dos ocasiones. Implante coclear en oído derecho realizado en nuestro centro a los 3 años de vida. Antecedentes familiares: Padres sanos, consanguíneos: primos hermanos (la abuela materna y la paterna son hermanas). La madre ha tenido cuatro embarazos (1 aborto), y la paciente tiene dos hermanas, de 8 y 2 años, sanas. Refieren un antecedente de sordera en la familia: un hermano del padre, que tuvo una muerte súbita a los 11 años, montando en bicicleta. Exploración: La paciente tiene buen estado general, con coloración normal de piel y mucosas. La tensión arterial es de 105/46 mm Hg y la frecuencia cardiaca de 90 lpm. El peso y la talla están en percentiles normales para su edad. Tiene pulsos arteriales presentes en radiales y en femorales. La palpación y auscultación cardiopulmonar es normal. No se palpan visceromegalias en abdomen. Pruebas complementarias: Se realizó un ECG de 12 derivaciones (Fig. 3). El Ecocardiograma no mostró alteraciones anatómicas o funcionales. Figura 3.
|