|
| Temas de FC |
J. Rodríguez Contreras*, I. González Casado**
*Médico Adjunto. Servicio de Endocrinología Pediátrica, Hospital Universitario La Paz, Madrid. **Jefe de Sección. Servicio de Endocrinología Pediátrica, Hospital Universitario La Paz, Madrid
| Resumen
La diabetes mellitus (DM) se caracteriza por hiperglucemia crónica y su causa fundamental en la edad pediátrica es el déficit de insulina en el contexto de una DM de tipo autoinmune. Su adecuado tratamiento y seguimiento pueden evitar o retrasar la aparición de complicaciones. |
| Abstract
Diabetes mellitus (DM) is characterized by persistent hyperglycemia. During childhood and adolescence it is mostly due to type 1 DM, with insulin deficiency. |
Palabras clave: Diabetes mellitus; Hiperglucemia; Insulina, Niño
Key words: Diabetes mellitus; Hyperglycemia; Insulin; Child
Pediatr Integral 2015; XIX (7): 456-466
Manejo y seguimiento del niño diabético
Introducción, definición y clasificación
La diabetes mellitus (DM) se caracteriza por hiperglucemia crónica y su causa fundamental, en la edad pediátrica, es el déficit de insulina en el contexto de una DM de tipo autoinmune. Su adecuado tratamiento y seguimiento pueden evitar o retrasar la aparición de complicaciones.
El término diabetes mellitus (DM) hace referencia al trastorno metabólico caracterizado por hiperglucemia crónica como resultado de la alteración de la secreción de insulina, de la disminución del efecto de la misma a nivel tisular o de ambas situaciones de manera simultánea(1). Aunque las causas pueden ser muy diversas, la inmensa mayoría de los pacientes se incluyen dentro de dos grandes categorías: la DM tipo 1, caracterizada por un déficit absoluto de secreción de insulina con una base fundamentalmente autoinmune; y la DM tipo 2, en la que se combinan la resistencia a la acción de la insulina y una respuesta secretora de insulina compensadora que resulta insuficiente, es decir, una deficiencia relativa de insulina(1). Otros tipos menos frecuentes de DM se muestran en la tabla I. Cada una de dichas causas menos clásicas de DM tiene su fisiopatología y manejo específicos, que exceden a los objetivos de la presente revisión.
La DM tipo 2 en niños y adolescentes es un fenómeno de creciente preocupación sanitaria, secundario a la epidemia aún más alarmante de obesidad a nivel mundial en este grupo de edad(3). Aunque muy probablemente aumentará en los próximos años, la realidad actual indica que la prevalencia de DM tipo 2 en niños y adolescentes en nuestro medio es, de momento, muy baja en comparación con la de DM tipo 1(4,5). La DM tipo 1 sigue siendo la causa más frecuente de DM entre niños y adolescentes en países occidentales (cerca del 90% de los casos en edad pediátrica), a pesar de que solo supone un 5-10% de los casos de DM en el global de la población (niños y adultos)(1,2). Por todo ello, a lo largo de este artículo, nos centraremos casi exclusivamente en lo que se refiere a la atención del paciente pediátrico con DM tipo 1.
Realizar un diagnóstico precoz e instaurar un tratamiento y seguimiento correctos a largo plazo son labores fundamentales, por un lado para evitar la morbilidad aguda (cetoacidosis diabética, potencialmente letal), y por otro lado para prevenir, retrasar o tratar precozmente las complicaciones crónicas (micro y macrovasculares, psicológicas, cutáneas, patologías autoinmunes asociadas), influyendo así positivamente sobre la morbimortalidad(6-9).
Epidemiología
A nivel mundial, se estima que, del total de la población menor de 15 años (1.800 millones de personas), el 0,02% padece DM tipo 1, es decir, unos 500.000 niños alrededor del mundo, con una incidencia estimada de 80.000 nuevos casos cada año(10). Existen importantes diferencias epidemiológicas según el área geográfica, justificadas en parte por la frecuencia de los distintos genotipos de predisposición(1). En nuestro país, la prevalencia de DM tipo 1 varía según las regiones entre el 0,01% y el 0,15%(11). Asimismo, las tasas de incidencia son de entre 11,5/100.000 hab./año (Asturias) y 27,6/100.000 hab./año (Castilla-La Mancha), estimándose una incidencia media en España de 17,7/100.000 hab./año(11). Las tasas de incidencia han ido aumentando en las últimas décadas y continúan en ascenso, sobre todo en países emergentes y en vías de desarrollo, habiendo alcanzado una meseta en los últimos años en países occidentales donde las tasas ya eran altas. Han aumentado, especialmente los casos en menores de 5 años de edad. Existen variaciones estacionales bien descritas en la incidencia de nuevos casos, sobre todo en meses de invierno, pero algunos trabajos describen las mayores tasas en meses cálidos, o con variaciones interanuales(1). Asimismo, tradicionalmente se ha establecido un gradiente de incidencia norte-sur (mayor incidencia a mayor latitud), que dentro de España no parece cumplirse(11).
Fisiopatología
En la DM tipo 1, se produce destrucción de las células beta-pancreáticas a través de un mecanismo autoinmune, en el que se implican factores de predisposición genética, factores ambientales, del sistema inmune y de la célula beta.
La DM tipo 1 implica una deficiencia parcial o absoluta (más frecuente) de insulina debida a la destrucción crónica de las células beta del páncreas, a través de un mecanismo inmunológico. Como en otras enfermedades de base autoinmune, se acepta una etiología multifactorial, con presencia de una predisposición genética sobre la que algún factor ambiental desencadena una respuesta autolesiva del propio sistema inmunitario sobre la célula beta, sin haber sido posible explicar con detalle hasta el momento de qué manera exacta influyen cada uno de estos factores(1,2). Este proceso de destrucción es progresivo (Tabla II). La clínica comienza a aparecer cuando se han destruido aproximadamente el 90% de las células beta. La autoinmunidad se demuestra en la práctica totalidad de los casos (DM tipo 1A) a través de la detección de autoanticuerpos(1,2).
Los autoanticuerpos más comúnmente analizados en la práctica clínica son los dirigidos: contra la insulina (IAA), contra la descarboxilasa del ácido glutámico (anti-GAD), contra el antígeno de insulinoma tirosinfosfatasa-like (anti-IA2) y contra células del islote (anti-ICA)(12). Existen otros autoanticuerpos implicados, alguno de relevancia demostrada, pero de uso poco extendido aún (como es el dirigido contra el transportador 8 de Zinc o anti-ZnT8), otros todavía con escasa validación y, probablemente, otros aún desconocidos(12).
Existen más de 60 variantes genéticas asociadas con una mayor predisposición a padecer DM tipo 1. La mitad de dicho riesgo se establece por determinadas combinaciones de alelos del complejo mayor de histocompatibilidad (HLA) tipo DR y DQ. En cualquier caso, menos del 10% de los portadores de genotipo HLA de alto riesgo desarrollarán la enfermedad(1,13).
Los factores ambientales desencadenantes de la respuesta autoinmune son desconocidos. Se discute acerca de la posible influencia de factores infecciosos (p. ej., rubéola, enterovirus), antígenos alimentarios (p. ej., proteína de leche de vaca, gluten, metabolismo de la vitamina D), etc., sin que de momento se disponga de datos suficientes para poder realizar afirmaciones indiscutibles(1,13).
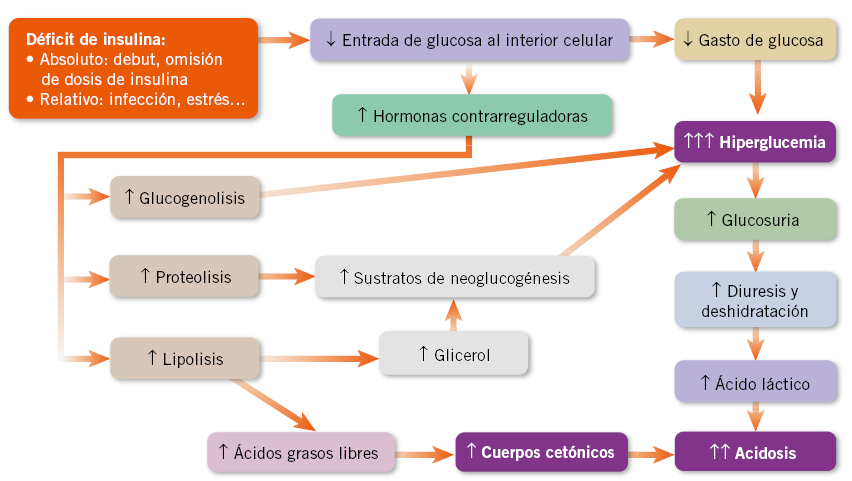
Independientemente de la causa, la deficiencia de insulina y la consiguiente disminución de la glucosa intracelular pondrán en marcha mecanismos destinados a aumentar aún más la glucemia y a formar cuerpos cetónicos como combustible alternativo. Los cuerpos cetónicos, por su carácter ácido, disminuyen el pH, y el proceso desemboca en una cetoacidosis diabética (Fig. 1).
Figura. 1. Fisiopatología de la cetoacidosis diabética(6).
Clínica
La clínica clásica al debut consiste en poliuria, polidipsia y pérdida de peso, pero el cuadro clínico no siempre es tan evidente. Es fundamental la sospecha diagnóstica precoz ante los primeros síntomas para evitar la progresión a cetoacidosis.
Como ya hemos comentado, la destrucción progresiva de las células beta dará lugar a la aparición de los signos y síntomas del debut de DM tipo 1, siguiendo una serie de fases (Tabla II). El objetivo fundamental en este punto consiste en el diagnóstico precoz ante la aparición de los primeros síntomas, evitando la evolución del cuadro hacia una cetoacidosis diabética, potencialmente muy grave e incluso fatal sin el adecuado tratamiento (Tabla III).
A nivel mundial, hasta el 80% de los menores de 15 años que debutan con una DM tipo 1 lo hacen en forma de cetoacidosis(10). En España, la cetoacidosis como forma de debut en este grupo de edad se estima entre el 25-40%, siendo incluso mayor del 50% entre los menores de 4 años(11). Para lograr disminuir estas tasas, es necesario sospechar el diagnóstico ante la aparición de los primeros signos y síntomas. La presentación clínica clásica consiste en: poliuria, nicturia, polidipsia y pérdida de peso de varias semanas de evolución(13), pero no siempre resulta tan evidente. En muchas ocasiones, el cuadro clínico inicial resulta más inespecífico y puede pasar desapercibido o confundirse con otras patologías benignas (Tabla III). Hay niños en los que la evolución a cetoacidosis es muy rápida (sobre todo, los menores de 2 años), y otros en los que los síntomas iniciales pueden prolongarse durante meses, empeorando lentamente. Otra medida útil para disminuir la frecuencia de cetoacidosis al debut consiste en informar a la población de los síntomas asociados, con campañas de concienciación, para que consulten precozmente ante la aparición de los mismos(14).
Diagnóstico
La DM se diagnostica en presencia de síntomas típicos con glucemia plasmática = 200 mg/dL, o en ausencia de síntomas con medidas repetidas de: glucemia en ayunas = 126 mg/dL, glucemia tras 2 horas de una sobrecarga oral de glucosa = 200 mg/dL o HbA1c = 6,5%.
Ante la aparición de síntomas sugestivos de DM, debe realizarse la medición de glucemia capilar, así como evaluar la presencia de cuerpos cetónicos (de manera ideal cetonemia capilar, y si no hay disponibilidad, cetonuria mediante tira reactiva de orina). Si de este modo se detecta una cifra elevada de glucosa, debe derivarse al paciente de manera urgente a un centro con experiencia en este campo para confirmar el diagnóstico y comenzar tratamiento lo antes posible, sobre todo, si asocia elevación de cetonemia o cetonuria, ya sea porque ya haya aparecido una cetoacidosis o para prevenir su aparición(1,13). Para la confirmación diagnóstica, las determinaciones de glucosa deben realizarse en plasma mediante un sistema de laboratorio basado en el método de la glucosa oxidasa(13). También es posible llegar a un diagnóstico de DM sin la presencia de síntomas típicos, habitualmente tras el hallazgo casual de alteraciones de la glucosa en analíticas solicitadas por otro motivo. Los criterios que deben cumplirse para establecer el diagnóstico de DM se exponen en la tabla IV.
Las alteraciones persistentes de la glucosa en ayunas o tras SOG o de la HbA1c que no llegan al umbral de los criterios diagnósticos de DM constituyen la situación de “prediabetes”. Nos referimos a: la alteración de la glucemia en ayunas (AGA: 100-125 mg/dL), la alteración de la tolerancia a la glucosa (ATG) definida por glucemia de 140-199 mg/dL a las 2 horas tras SOG, y la HbA1c de 5,7-6,4%. Estas situaciones poseen gran interés, pues implican un riesgo incrementado de evolución a diabetes. Este riesgo es continuo, extendiéndose más allá de los límites inferiores de los rangos mencionados, y aumenta exponencialmente cerca del límite superior de los rangos(2).
Ante una descompensación hiperglucémica aguda, independientemente de si se trata del debut de la enfermedad, de omisión de insulina en el diabético conocido, de situación de estrés metabólico (fiebre, enfermedad…) con déficit relativo de insulina, etc., puede desembocarse en una situación de cetoacidosis diabética (Fig. 1). La clínica se describe en la tabla III y el diagnóstico se establece según los siguientes criterios bioquímicos(6):
• Hiperglucemia > 200 mg/dL.
• pH < 7,30 o bicarbonato < 15 mmol/L.
• Cetonemia y cetonuria positivas.
Diagnóstico diferencial
Para distinguir la DM tipo 1 de otros tipos de DM, es preciso valorar: la presencia de autoanticuerpos, la edad al debut, el patrón de herencia, la tendencia a cetosis, la presencia de obesidad y acantosis nigricans y la presencia de factores de estrés o fármacos hiperglucemiantes.
Una vez establecido el diagnóstico de DM, la confirmación DM tipo 1 vendrá determinada por la presencia de autoanticuerpos (DM tipo 1A). Para ayudar a distinguir entre DM tipo 1 y otros tipos de DM, se reflejan las características diferenciales principales en la tabla V.
Debe plantearse la posibilidad de una DM distinta a la tipo 1 en el niño en el que no se detectan autoanticuerpos y asocia(1):
• Historia familiar autosómica dominante de DM.
• Diagnóstico de DM en los primeros 6 meses de vida.
• Hiperglucemia en ayunas (100–150 mg/dL) que no progresa, sobre todo en pacientes jóvenes, no obesos y asintomáticos.
• Patología asociada: sordera, atrofia óptica o rasgos sindrómicos.
• Uso de fármacos tóxicos para la célula beta o causantes de resistencia a insulina.
Debe realizarse estudio genético de DM monogénicas en todo paciente menor de 6 meses con DM, ya que la DM tipo 1 es muy rara en este grupo de edad(1).
En el caso de hiperglucemia detectada en el contexto de estrés (infección aguda, trauma, cirugía, distrés respiratorio, fallo hemodinámico, etc.), esta puede ser transitoria y requiere tratamiento, pero no debe ser considerada como diagnóstico de DM(1).
Aunque la DM tipo 2 en la edad pediátrica sea aún infrecuente en nuestro medio, resulta interesante tener en cuenta que, debido a la alta prevalencia de obesidad entre la población general, un porcentaje significativo de pacientes con DM tipo 1 padece obesidad, asociando con frecuencia un componente de resistencia a la insulina que puede dificultar su manejo(1).
Cuando la presentación clínica es la típica de DM tipo 1, con insulinopenia permanente y propensión a cetoacidosis, pero no se logra demostrar la presencia de autoanticuerpos ni se demuestra otra etiología, se habla de DM tipo 1B (a diferencia del tipo 1A, cuando sí se detectan autoanticuerpos)(2). Si bien, está aceptado este subtipo de DM, más frecuente en África y Asia, es posible que algunos diagnósticos de DM tipo 1B de nuestro medio se establezcan por limitaciones técnicas de los laboratorios para determinar algunos autoanticuerpos, así como al probable desconocimiento aún de algunos autoanticuerpos implicados(1,2).
Manejo: tratamiento y seguimiento
Para alcanzar los objetivos de crecimiento adecuado, buena calidad de vida y el menor riesgo posible de complicaciones, serán fundamentales: la administración de insulina, el control de la alimentación, el ejercicio físico, la monitorización de la glucemia, la educación diabetológica, la motivación, el reciclaje periódico y el cribado de comorbilidades y complicaciones.
La situación de cetoacidosis diabética es una urgencia médica que requiere tratamiento inmediato en un centro de referencia con disponibilidad de UCI pediátrica y cuyos objetivos son: corregir la deshidratación, corregir la acidosis, revertir la cetosis y corregir lentamente la hiperosmolalidad y la hiperglucemia. Si la cetoacidosis no ocurre en el contexto de un debut diabético, es fundamental investigar y corregir la causa precipitante(6).
El objetivo último del manejo del niño con DM a largo plazo consiste en lograr un desarrollo y crecimiento adecuados, una buena calidad de vida y el menor riesgo posible de complicaciones agudas y crónicas. Para acercarnos a este objetivo último, será necesario conseguir el mejor control glucémico posible, el cual se asocia con una menor frecuencia de complicaciones. Para mejorar dicho control glucémico, disponemos de tres herramientas modificadoras por sí mismas del nivel de glucemia, pilares clásicos del tratamiento de la DM: la administración de insulina, el control de la alimentación y el ejercicio físico. Pero, para poder utilizar estas herramientas, es imprescindible conocer de manera muy frecuente el nivel de glucemia (monitorización de la glucemia), aprender cómo se aplican dichas herramientas y cómo funciona la enfermedad (educación diabetológica) y mantener en el tiempo el interés del paciente y cuidadores (motivación). También es importante el cribado rutinario de comorbilidades o complicaciones incipientes, así como la evaluación y reciclaje periódicos de todos estos aspectos mencionados. Por tanto, podemos decir que el manejo del paciente con DM tipo 1 no consiste sin más en un tratamiento farmacológico con insulina, sino en facilitar la ayuda necesaria a los niños y a sus familias para ser competentes en el autocuidado y mantener su motivación a lo largo de la infancia y adolescencia, permitiéndoles así, llegar a convertirse en adultos independientes y saludables(8,15-19).
El manejo de los niños y adolescentes con DM tipo 1 debe realizarse desde unidades especializadas multidisciplinares, en hospitales de referencia para esta patología, con disponibilidad de los recursos humanos (pediatras diabetólogos, educadores en diabetes, nutricionista, psicólogo, trabajador social), recursos materiales y tecnológicos necesarios(15,20). Se han establecido y publicado recientemente los requisitos mínimos para poder constituir un centro de referencia(20). Debe existir facilidad para la comunicación con el resto de ámbitos del área correspondiente (atención primaria, hospital secundario, colegios), trabajando así en equipo por un mismo objetivo(15,20). El paciente y su familia deben ser considerados los agentes centrales del equipo multidisciplinar(15).
Insulinoterapia
El tratamiento con insulina es imprescindible en la DM tipo 1 y debe iniciarse tan pronto como se realice el diagnóstico para prevenir o tratar una posible descompensación. Aunque aún no se haya demostrado la autoinmunidad, cualquier niño con hiperglucemia grave y cetonemia necesita insulina para resolver la descompensación metabólica(1,17). En situación de cetoacidosis grave, el tratamiento debe realizarse inicialmente con insulina intravenosa en una unidad de cuidados intensivos(6).
El tratamiento de mantenimiento con insulina pretende imitar en lo posible la secreción fisiológica de insulina por el páncreas, aunque aún no se ha logrado una sustitución perfecta y equivalente. Las pautas de insulinoterapia más aceptadas son las basal-bolus. Cuando administramos insulina, la administramos con los siguientes objetivos:
• Insulina basal: su objetivo es remedar en lo posible la continua secreción pancreática de pequeñas cantidades de insulina durante las 24 horas del día.
• Bolo comida: trata de compensar y evitar el ascenso de la glucemia tras la ingesta.
• Bolo corrector: pretende corregir una cifra elevada de glucemia y llevarla a un nivel normal.
Los tipos de insulina de los que disponemos en la actualidad se muestran en la tabla VI.
Existen dos métodos para administrar una pauta basal-bolus de insulina:
1. Múltiples dosis de insulina (MDI) subcutánea: la insulina se administra mediante inyección subcutánea de dos tipos de insulina. Como insulina basal se utiliza, en la mayoría de los casos, un análogo de acción lenta (AAL): detemir (Levemir®) o glargina (Lantus®). Por el perfil de pico de acción y vida media muy poco fisiológico de la insulina NPH, prácticamente no se utiliza en la actualidad salvo casos excepcionales, sobre todo en niños muy pequeños. Para los bolos comida y bolos correctores se utilizan análogos de acción rápida (AAR): aspart (Novorapid®), lispro (Humalog®) o glulisina (Apidra®). La insulina regular (Actrapid® o Humulina regular®) se utiliza menos en la práctica diaria por su peor perfil, pero continúa utilizándose habitualmente a nivel hospitalario para perfusión intravenosa e incluso por vía subcutánea en algunas pautas al debut. Este sistema MDI implica múltiples inyecciones al día: 1 o 2 de AAL y 1 de AAR por cada ingesta. Se utilizan jeringas o bolígrafos. No se pueden mezclar distintos tipos de insulina en la misma jeringa (salvo NPH con insulinas de acción rápida). Aunque existen presentaciones con mezclas prefijadas de NPH e insulina rápida, estas no se recomiendan en pacientes pediátricos. Las zonas de inyección más aconsejables para la inyección de insulina de acción lenta son glúteos y muslos, y las zonas para la insulina de acción rápida son abdomen, brazos y muslos. Debe recomendarse el uso regular de las mismas áreas para la insulina del mismo momento del día, pero con rotación dentro de ese área de manera frecuente para evitar la aparición de lipohipertrofias, que son secundarias a la inyección frecuente de insulina en la misma zona, y las cuales pueden implicar una absorción errática de la insulina si esta se administra en esa zona, pudiendo dificultar así el control glucémico(17).
2. Infusión subcutánea, continua de insulina (ISCI) o bomba de insulina: la insulina es administrada en el tejido subcutáneo del paciente a través de una cánula colocada de manera permanente en dicho tejido, y a la que la bomba envía la insulina a través de un catéter. El recambio de la cánula se realiza cada 3 días habitualmente, aunque algunos pacientes necesitan cambiarlo antes. Solo utiliza un tipo de insulina (normalmente AAR). Logra el efecto de insulina basal con una infusión continua de insulina a un ritmo muy bajo, y el efecto de los bolos comida y correctores con infusiones rápidas de mayor cantidad. Con una buena selección de los pacientes puede aportar ventajas sobre MDI: menor frecuencia de pinchazos, remeda mejor la fisiología del páncreas (programar diferentes ritmos de infusión basal de insulina en distintos tramos del día; administrar distintos tipos de bolos según el tipo de ingesta), posible descenso de HbA1c de en torno a 0,5%, menor frecuencia de hipoglucemias graves y posibilidad de acoplarse a algunos medidores continuos de glucemia instersticial (lo que permite nuevas funciones encaminadas, sobre todo, a evitar hipoglucemias graves).
Pero la bomba de insulina no es “inteligente” ni autónoma. Aunque cada nuevo modelo incorpora nuevas funciones que intentan facilitar el manejo de la DM, son el paciente y sus cuidadores quienes deben “ordenar” a la bomba la administración de bolos de insulina, la cantidad de la misma en cada bolo, la modificación ocasional del ritmo de infusión basal según las circunstancias del momento, etc. Por ello, es imprescindible realizar una intensa educación diabetológica específica para el uso de ISCI, además de conocer con detalle cómo manejar la DM con MDI, por si en algún momento fallase el sistema de ISCI, situación potencialmente muy grave dada la ausencia de remanente de insulina de acción lenta en el cuerpo del paciente(17). Asimismo, la frecuencia de mediciones de glucemia capilar será igual o incluso mayor que con MDI. El seguimiento debe hacerse en centros de referencia(20).
La dosis total diaria necesaria de insulina y su distribución a lo largo del día varían enormemente entre pacientes, y también cambian en cada paciente con el tiempo. Por todo ello, es necesario revisar y reajustar la pauta de insulinoterapia con frecuencia. El objetivo último es proporcionar al paciente y/o a sus cuidadores las herramientas y conocimientos necesarios para que ellos mismos sean capaces de realizar ajustes de la pauta de insulina de manera segura y eficaz. Para ello, es necesario un entrenamiento exhaustivo y periódico, con revisiones frecuentes(17).
Una herramienta útil para el cálculo de los bolos de insulina son los calculadores de bolo (la bomba de insulina tiene uno incorporado en su software). Este tipo de dispositivo sugiere la cantidad de insulina que debe administrarse en un determinado momento si se introducen una serie de datos, pero finalmente, debe ser el paciente quien, evaluando las circunstancias concretas del momento, acepte o modifique la sugerencia del dispositivo.
Es imprescindible que los pacientes se aseguren de disponer siempre de insulina de repuesto suficiente(17).
Alimentación
Establecer un adecuado plan de alimentación, asociado a los correspondientes ajustes de la pauta de insulina, permite mejorar el control glucémico. Debe recomendarse una dieta saludable, equiparable a la del resto de niños y adolescentes sanos, que permita disminuir los factores de riesgo cardiovascular, y adaptada a las circunstancias culturales y psicosociales de cada paciente. La ingesta calórica debe procurar el mantenimiento de un peso ideal y un adecuado crecimiento, el cual debe monitorizarse. En pacientes con DM tipo 1, debe evitarse el sobrepeso. De manera opuesta, la pérdida anormal de peso o la incapacidad para ganar peso de manera adecuada, debe hacer sospechar una situación de enfermedad (infecciones, enfermedad celíaca, hipertiroidismo), trastorno del comportamiento alimentario o inadecuada administración de insulina(16).
Como norma general, se recomienda ingerir el 50-55% de la calorías como hidratos de carbono (con la mínima cantidad posible en forma de azúcares simples), <35% como grasas (<10% como grasas saturadas) y 15-20% como proteínas, pero la pauta debe adaptarse a cada momento del desarrollo. Debe cuantificarse estrictamente la cantidad de hidratos de carbono (HC) que se ingiere, ya que la cantidad de insulina administrada en cada bolo comida depende de ello. En nuestro medio, los HC se cuantifican habitualmente en forma de “raciones”. Una ración equivale a 10 gramos de HC. Existen múltiples tablas de equivalencias para consultar qué cantidad de cada tipo de alimento corresponde a una ración de HC. Se puede establecer una relación o ratio insulina/ración para cada momento del día, que exprese la cantidad de insulina que se necesita para metabolizar cada ración de HC, y así flexibilizar la ingesta y mejorar la calidad de vida. Aun así, continúa recomendándose la regularidad en las horas y hábitos de las comidas para lograr un óptimo control metabólico. Además de la cantidad de HC, es importante valorar el índice glucémico de cada alimento, evitando o restringiendo aquéllos en los que este sea más elevado. Aunque en menor medida que los HC, se sabe que la ingesta de grasa y proteína también influye en la glucemia postprandial, por lo que debería evitarse el uso habitual del término “alimentos libres” para referirse a los alimentos constituidos fundamentalmente por estos macronutrientes, incidiendo en la necesidad de una dieta equilibrada(16).
Ejercicio físico
El ejercicio físico, sobre todo, el de tipo aeróbico, produce un aumento de la sensibilidad a la insulina. Por lo tanto, es posible la presencia de una tendencia a la hipoglucemia durante o después (incluso hasta 24 horas después) de practicar ejercicio físico. Este hecho exige ser tenido en consideración para prevenir hipoglucemias relacionadas con el ejercicio.
De manera ideal, el ejercicio físico será programado. Esto permitirá realizar ajustes de la pauta de insulina con antelación, en función del comportamiento de la glucemia en cada paciente según su experiencia previa con el tipo de ejercicio concreto que vaya a realizar. Con ello, se pretende evitar desajustes glucémicos. De manera general, puede ser necesario disminuir la dosis de insulina previa y/o aumentar la ingesta de HC durante y/o después del ejercicio. Cuando el ejercicio físico es imprevisto o no programado, la ingesta extra de HC será la principal herramienta para prevenir hipoglucemias. El ejercicio prolongado exige la ingesta periódica de HC durante su realización. Igualmente, tras la realización de ejercicio físico debería ingerirse una comida rica en HC que permita reponer las reservas de glucógeno.
Es importante medir la glucemia antes de practicar ejercicio físico, ya que puede ser perjudicial iniciarlo en situación de hiperglucemia con cetosis y en hipoglucemia. Ante la presencia de glucemia >250 mg/dL, debe realizarse medición de cuerpos cetónicos, ya que si estos son positivos (cetonemia >0,5 mmol/L o cualquier cetonuria presente) debe corregirse dicha situación con insulina y posponer el ejercicio hasta que la cetonemia se haya resuelto. Ante la presencia de hipoglucemia, esta debe corregirse y debe comprobarse su resolución 10-15 minutos después, todo ello antes de comenzar el ejercicio. Por tanto, la medición de glucemia previa al ejercicio debe realizarse un tiempo antes (unos 20-30 minutos antes) para tener un pequeño margen que permita solucionar algunas de estas situaciones y evitar la necesidad de cancelar el ejercicio por falta de previsión.
Monitorización de la glucemia
La automedición frecuente de glucemia capilar es fundamental en el manejo de la DM, por lo que debe facilitarse a todo paciente diabético. Debe realizarse un mínimo de 4-6 veces al día, ya que su frecuencia se correlaciona con el control glucémico. Los datos de las mediciones deben registrarse en papel o mediante descarga informática de los datos del glucómetro periódicamente (a ser posible a diario) y ser analizados por el paciente y cuidadores con frecuencia, para poder detectar precozmente alteraciones del control glucémico en determinadas situaciones o momentos del día que exijan realizar cambios en el tratamiento. Los objetivos glucémicos deben individualizarse para obtener los valores lo más próximos a la normalidad, evitando hipoglucemias graves, así como hipoglucemias leves o moderadas frecuentes. Asimismo, dichos objetivos deben elevarse ante la presencia de hipoglucemias inadvertidas, hasta que se restablezca la capacidad de detectar las mismas. Como referencia, dichos valores ideales se muestran en la tabla VII(19).
Los dispositivos de monitorización continua de glucosa (MCG), mínimamente invasivos, miden el nivel de glucosa del líquido intersticial bajo la piel cada pocos minutos. Los principales inconvenientes para su uso son su elevado coste (no financiados en la mayoría de los casos en nuestro medio actualmente) y su posible inexactitud en la medición (no miden glucosa en sangre, sino en el intersticio, y es necesario calibrarlos con mediciones de glucemia capilar, así como confirmar de igual manera las cifras alteradas). Aun así, su uso puede aportar grandes ventajas para mejorar el control glucémico, sobre todo, con los dispositivos de medición “a tiempo real”, que informan de la medición en el momento y de la tendencia de cambio del nivel de glucosa, avisando de las predicciones y permitiendo tomar decisiones en el momento. Son especialmente relevantes para pacientes con hipoglucemias inadvertidas, ya que permiten predecir la aparición de una hipoglucemia minutos antes de que ocurra, y actuar para evitarla. Igualmente, acoplados a la terapia con ISCI, permiten a la bomba actuar de manera automática en determinadas situaciones (presencia de hipoglucemia o predicción de hipoglucemia). Aunque este tándem ISCI-MCG constituye la base para la actuación automática de la bomba de insulina, aún falta bastante camino por recorrer para disponer de un verdadero “páncreas artificial” en la práctica clínica(19).
La medición de cuerpos cetónicos, ya sea mediante tira reactiva de orina o idealmente cetonemia en sangre capilar, debe realizarse siempre ante situación de enfermedad (sobre todo, si existen vómitos, dolor abdominal, somnolencia o respiración profunda) y ante cifras de glucemia mantenidas >250 mg/dL, ya que su elevación importante en dichas situaciones puede indicar una descompensación hacia cetoacidosis diabética, con necesidad de actuación urgente(19).
La hemoglobina glicosilada (HbA1c) es un indicador de la glucemia de los últimos tres meses (4-12 semanas), el mejor parámetro para evaluar el control glucémico y el único parámetro objetivo del que se dispone de evidencia sólida acerca de su correlación con las complicaciones micro y macrovasculares. Debe realizarse, como mínimo, cada 3 meses, a ser posible en la misma consulta del equipo diabetológico, para poder tomar decisiones inmediatas en función de su resultado. El objetivo general en niños y adolescentes diabéticos es un valor de HbA1c <7,5%, siempre individualizando, y elevándolo ante la presencia de hipoglucemias graves, hipoglucemias leves o moderadas frecuentes o hipoglucemias inadvertidas(19).
Educación diabetológica
Se define como el proceso mediante el cual se proporcionan al paciente y a sus cuidadores los conocimientos y habilidades necesarias para llevar a cabo su autocuidado, manejar las crisis y realizar cambios de estilo de vida para manejar con éxito la enfermedad. Es la clave del éxito en el manejo de la diabetes, influyendo de manera significativa en el control glucémico. Debe llevarse a cabo por un equipo multidisciplinar bien coordinado, con la misma filosofía y adecuadamente formado tanto teóricamente como en habilidades educativas. El contenido de la educación debe actualizarse periódicamente para incluir las novedades en el manejo de la DM y debe adaptarse a cada paciente y cuidadores. Las intervenciones educativas que se han demostrado más eficaces son aquéllas basadas en conceptos teóricos claros, integradas en la rutina asistencial del equipo diabetológico, encaminadas a proporcionar habilidades para el automanejo y soporte psicosocial, que utilizan técnicas cognitivo-conductuales para solución de conflictos, manejo del estrés, establecimiento de objetivos, habilidades comunicativas, motivación, etc. y que utilizan las nuevas tecnologías en el manejo de la DM como herramientas de motivación. Es fundamental considerar la educación diabetológica no solo como una formación en el momento del debut diabético, sino como parte integrante de la rutina asistencial, con reciclaje periódico rutinario y con especial atención a mantener la motivación del paciente y cuidadores. Debe intensificarse ante la detección de deficiencias en el manejo de la DM o ante la instauración de nuevas herramientas de tratamiento y seguimiento (ISCI, MCG…)(18).
Hipoglucemia
Una consecuencia del tratamiento con insulina (cuando este no es estrictamente idóneo) es la aparición de hipoglucemias, que constituyen la complicación aguda más frecuente de la DM, y cuya prevención debe ser un objetivo prioritario. Desencadenantes típicos son: el exceso de administración de insulina, el defecto de ingesta de HC, el ejercicio físico o la ingesta de alcohol. Aunque no existe una evidencia absoluta acerca de una cifra concreta de glucemia bajo la cual definir la hipoglucemia, en la práctica clínica se establece <70 mg/dL como el umbral de glucemia bajo el que debe iniciarse tratamiento de la misma en el paciente con DM. Los signos y síntomas se deben a la activación adrenérgica (sudoración, temblor, palpitaciones…) y a la neuroglucopenia (cefalea, dificultad para concentrarse, cansancio). En niños pequeños, son frecuentes las alteraciones del comportamiento (irritabilidad, rabietas, hipoactividad…). Ante la aparición de síntomas de este espectro debe medirse la glucemia.
La hipoglucemia grave (aquella con pérdida de consciencia o convulsión) requiere tratamiento urgente, idealmente administrando glucosa por vía intravenosa en el medio hospitalario. Fuera del hospital debe administrarse glucagón por vía intramuscular o subcutánea (0,5 mg en < 12 años, 1 mg en > 12 años). Debe entrenarse a los cuidadores en la administración de glucagón y asegurar la disponibilidad del mismo.
Las hipoglucemias leves o moderadas se tratarán administrando azúcares de absorción rápida por vía oral (habitualmente 10-15 g de glucosa), los cuales deben estar a disposición del paciente en todo momento y en cualquier circunstancia (zumos, geles o tabletas de glucosa…). A los 10-15 minutos tras su administración, debe medirse de nuevo la glucemia para asegurar una adecuada respuesta. Si esta no se ha producido, debe repetirse la ingesta de azúcares y repetir la medición tras otros 10-15 minutos. En ocasiones, será necesario administrar después HC de absorción intermedia-lenta, para evitar la recurrencia de la hipoglucemia.
La presencia de hipoglucemias frecuentes puede terminar disminuyendo o anulando la respuesta adrenérgica a la hipoglucemia, lo que conduce a la presencia de hipoglucemias desapercibidas, uno de los principales factores de riesgo de hipoglucemias graves. Cuando esto ocurra, deberán elevarse los objetivos glucémicos para restaurar la capacidad de detección(21).
Cribado de complicaciones y comorbilidades
El esquema de cribado de complicaciones micro y macrovasculares y de otras comorbilidades orgánicas asociadas a la DM tipo 1 se muestra en la tabla VIII(7,9).
Los pacientes jóvenes con DM tienen mayor incidencia de: depresión, ansiedad, estrés psicológico y trastornos de la conducta alimentaria, sobre todo, entre los que tienen peor control metabólico. El cribado de problemas psicológicos a través de herramientas validadas de evaluación de la calidad de vida y del desarrollo mental, tanto del paciente como de sus cuidadores, debe realizarse de manera rutinaria. El equipo diabetológico debe incluir profesionales especializados en salud mental para atender a los pacientes o cuidadores que lo precisen, y para entrenar al resto del equipo en la detección de este tipo de trastornos(8).
Estructura del seguimiento
El seguimiento habitual se estructura de la siguiente manera(15):
• Consulta cada 2-3 meses para reevaluación del automanejo de la diabetes y revisión de los registros de control glucémico, así como para evaluar el crecimiento, desarrollo y salud general.
• Consulta anual con evaluación y revisión de los conocimientos de alimentación, capacidad de automanejo y necesidades psicosociales, cribado de comorbilidades y factores de riesgo de complicaciones crónicas, detección de lagunas o errores en el manejo y reciclaje y/o actualización de aspectos de educación diabetológica.
• Proceso planificado y coordinado de transición a las unidades de diabetes de adultos, con el objetivo de asegurar la continuidad del seguimiento y el buen control durante la adolescencia y juventud. La edad a la que se debe realizar este proceso de transición no está establecida y depende de la organización y coordinación entre los equipos diabetológicos pediátricos y de adultos de cada centro(15).
Prevención
No existen intervenciones que hayan demostrado prevenir o retrasar la enfermedad, por lo que actualmente, no se recomienda el cribado de familiares de primer grado fuera de estudios de investigación.
Ante el diagnóstico de DM tipo 1 en un hijo, muchos padres plantearán si sería posible realizar estudios a los hermanos o a ellos mismos para prevenir la aparición de la enfermedad, dada la implicación de un componente de predisposición genética. Algunos estudios han permitido establecer un mayor o menor riesgo de desarrollo de la enfermedad según determinados marcadores genéticos, autoanticuerpos, marcadores del sistema inmune celular, de daño de la célula beta, etc., pero ningún marcador de manera individual o score que los combine permite de momento predecir de manera definitiva qué persona desarrollará la enfermedad. No existen en la actualidad intervenciones que hayan demostrado prevenir la aparición de autoinmunidad (prevención primaria) o retrasar la aparición de la fase clínica de DM tipo 1 una vez establecida la autoinmunidad (prevención secundaria). Por ello, no se recomienda actualmente, realizar cribado de anticuerpos, genes de predisposición…, ni ninguna intervención en fase preclínica fuera de estudios de investigación. En individuos de conocido riesgo aumentado, si fuera posible, debería facilitarse el acceso a estudios de investigación en marcha en este sentido, si así lo desean(12,13). Debe insistirse en recordar los síntomas cardinales de DM para consultar precozmente ante su potencial aparición.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1.*** Craig ME, Jefferies C, Dabelea D, Balde N, Seth A, Donaghue KC. Definition, epidemiology, and classification of diabetes in children and adolescents (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 4-17.
2.*** American Diabetes Association. Diagnosis and classification of diabetes mellitus. Diabetes Care. 2014; 37(Suppl.1): S81-90.
3. Zeitler P, Fu J, Tandon N, Nadeau K, Urakami T, Barrett T, et al. Type 2 diabetes in the child and adolescent (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 26-46.
4. Aguayo A, Vela A, Aniel-Quiroga A, Blarduni E, Fernández C, Grau G, et al. Absence of diabetes mellitus type 2 in obese children and adolescents in the north of Spain. J Pediatr Endocrinol Metab. 2013; 26(1-2): 25-9.
5. Villafuerte Quispe B, Roldán Martín MB, Martín Frías M, Barrio Castellanos R. Diabetes mellitus tipo 2 en adolescentes en una unidad de diabetes pediátrica. An Pediatría. 2015; 82(2): 115-8.
6.** Wolfsdorf JI, Allgrove J, Craig ME, Edge J, Glaser N, Jain V, et al. Diabetic ketoacidosis and hyperglycemic hyperosmolar state (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 154-79.
7.** Donaghue KC, Wadwa RP, Dimeglio LA, Wong TY, Chiarelli F, Marcovecchio ML, et al. Microvascular and macrovascular complications in children and adolescents (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 257-69.
8.*** Delamater AM, de Wit M, McDarby V, Malik J, Acerini CL. Psychological care of children and adolescents with type 1 diabetes (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 232-44.
9.** Kordonouri O, Klingensmith G, Knip M, Holl RW, Aanstoot H-J, Menon PSN, et al. Other complications and diabetes-associated conditions in children and adolescents (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 270-8.
10. International Diabetes Federation. IDF Diabetes Atlas. 6th ed. Guariguata L, Nolan T, Beagley J, Linnenkamp U, Jacqmain O, editors. International Diabetes Federation; 2013.
11. Conde Barreiro S, Rodríguez Rigual M, Bueno Lozano G, López Siguero JP, González Pelegrín B, Rodrigo Val MP, et al. Epidemiología de la diabetes mellitus tipo 1 en menores de 15 años en España. An Pediatr (Barc). 2014; 81(3): 189.e1-189.e12.
12. Watkins RA, Evans-Molina C, Blum JS, DiMeglio LA. Established and emerging biomarkers for the prediction of type 1 diabetes: a systematic review. Transl Res. 2014; 164(2): 110-21.
13. Couper JJ, Haller MJ, Ziegler A-G, Knip M, Ludvigsson J, Craig ME. Phases of type 1 diabetes in children and adolescents (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 18-25.
14.** King BR, Howard NJ, Verge CF, Jack MM, Govind N, Jameson K, et al. A diabetes awareness campaign prevents diabetic ketoacidosis in children at their initial presentation with type 1 diabetes. Pediatr Diabetes. 2012; 13(8): 647-51.
15.** Pihoker C, Forsander G, Fantahun B, Virmani A, Luo X, Hallman M, et al. The delivery of ambulatory diabetes care to children and adolescents with diabetes (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 86-101.
16.*** Smart CE, Annan F, Bruno LPC, Higgins LA, Acerini CL. Nutritional management in children and adolescents with diabetes (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 135-53.
17.*** Danne T, Bangstad H-J, Deeb L, Jarosz-Chobot P, Mungaie L, Saboo B, et al. Insulin treatment in children and adolescents with diabetes (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 115-34.
18.** Lange K, Swift P, Pankowska E, Danne T. Diabetes education in children and adolescents (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 77-85.
19.** Rewers MJ, Pillay K, de Beaufort C, Craig ME, Hanas R, Acerini CL, et al. Assessment and monitoring of glycemic control in children and adolescents with diabetes (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 102-14.
20.** Hermoso López F, Barrio Castellanos R, García Cuartero B, Gómez Gila A, González Casado I, Oyarzabal Irigoyen M, et al. Asistencia al niño y adolescente con diabetes. Unidades de referencia en diabetes pediátrica. An Pediatr (Barc). 2013; 78(5): 335.e1-4.
21.*** Ly TT, Maahs DM, Rewers A, Dunger D, Oduwole A, Jones TW. Assessment and management of hypoglycemia in children and adolescents with diabetes (Pediatric Diabetes ISPAD Clinical Practice Consensus Guidelines 2014 Compendium). Pediatr Diabetes. 2014; 15(Suppl.20): 180-92.
| Caso clínico |
|
Varón de 10 años de edad. Debut de diabetes mellitus tipo 1 hace 1 año. Actualmente, se encuentra en tratamiento con insulina mediante múltiples dosis (MDI) subcutáneas, con dos dosis de insulina detemir al día (mañana y noche) e insulina aspart en todas las comidas y para corregir hiperglucemias. Aceptable control glucémico, salvo por presencia de algunas hipoglucemias en las horas posteriores a practicar ejercicio físico. Controlan bien el cálculo de raciones de hidratos de carbono. A la exploración, se objetiva presencia de lipohipertrofia en muslo. Los padres comentan que el paciente tiene un hermano de 5 años. Aunque en el momento actual está asintomático quieren que se le realicen estudios que determinen si va a ser diabético o no.
|