|
| Temas de FC |
M. Mata Jorge, R. da Cuña Vicente
Pediatras de Área en el C. S. Valladolid Rural I. Valladolid
| Resumen
El estreñimiento es un síntoma derivado de una defecación dificultosa. Es un problema frecuente en nuestras consultas de Atención Primaria, llegando a afectar de media a un 20% de los niños; la mayor parte de los casos es funcional, si bien hay un 5% con causa orgánica que debemos descartar en su evaluación. Es habitual su comienzo asociado a la retirada del pañal o al inicio de la etapa escolar. Su cronificación puede dar lugar a complicaciones, como las fisuras anales o la temible encopresis. |
| Abstract
Constipation is a symptom resulting from a difficult defecation. It is a common problem in primary care, reaching an average of 20% of children; most of cases are functional, although there is a 5 % with organic cause that we must rule out. It usually starts when children are giving up diapers or beginning school. Chronic constipation can lead to complications such as anal fissures or fearsome faecal incontinence. |
Palabras clave: Estreñimiento; Encopresis; Impactación fecal; Laxante
Key words: Constipation; Soiling; Faecal impaction; Laxative
Pediatr Integral 2015; XIX (2): 127-138
Estreñimiento y Encopresis
Introducción
El estreñimiento en los niños es habitualmente funcional; es una patología frecuente, que en ocasiones, se ve complicada por la encopresis.
El estreñimiento es uno de los problemas digestivos que origina mayor número de consultas al pediatra, tanto en Atención Primaria como en Especializada. Es un trastorno que provoca gran malestar al niño y que, a menudo, resulta de difícil tratamiento, ya que suele tener un componente psicológico importante, siendo la mayor parte de las veces una entidad funcional, sin causa orgánica reconocida.
Puede definirse como una disminución en la frecuencia de las deposiciones, por lo que es fundamental conocer el patrón que se considera normal(1).
Los recién nacidos realizan más de 4 deposiciones diarias, durante las primeras semanas de vida; el número habitual de deposiciones sufre un descenso con la edad, como observamos en la tabla I. En los lactantes influye, además, especialmente el tipo de alimentación: con lactancia materna exclusiva presentan mucha variabilidad en la frecuencia de las deposiciones, siendo rangos normales, desde una por toma hasta una cada 4 días, siempre y cuando el niño tenga buena ganancia ponderal y no esté irritable.
Como hemos referido, la mayor parte de los casos de estreñimiento son funcionales (EF); se definen, siguiendo las recomendaciones de la ESPGHAN, según los criterios de Roma III(2):
• Dos o menos deposiciones a la semana.
• Al menos, un episodio de incontinencia fecal a la semana (en los menores de cuatro años, tras haber alcanzado el control del esfínter anal).
• Antecedente de posturas o actitudes retentivas para evitar la defecación.
• Defecación dolorosa.
• Fecalomas en el recto.
• Deposiciones muy voluminosas que obstruyen el WC.
En menores de 4 años, deben presentarse dos o más de los síntomas previos durante un mes, pudiendo además aparecer como síntomas acompañantes: irritabilidad, hiporexia y/o saciedad precoz, que desaparecen tras una deposición abundante.
Los niños de 4 años en adelante cumplen los criterios de EF si presentan dos o más de los síntomas previos, al menos, una vez a la semana durante 2 meses, siempre en ausencia de criterios de síndrome de intestino irritable(3).
Una de las complicaciones del estreñimiento es la encopresis, que supone el escape involuntario de heces en un niño mayor de 4 años; suele producirse por rebosamiento al estar repleta la ampolla rectal, con el consiguiente ensuciamiento de la ropa del niño y los inconvenientes sociales que ello conlleva, especialmente el rechazo de sus compañeros escolares y de juegos.
Si se realiza un abordaje correcto de esta patología desde las consultas de Atención Primaria, podemos evitar pruebas diagnósticas y derivaciones innecesarias, así como aliviar el sufrimiento de estos niños y de sus familias.
Epidemiología
La prevalencia del estreñimiento va en aumento y es motivo de consulta en numerosas ocasiones.
El estreñimiento tiene una prevalencia real en los niños desconocida, pero se manejan cifras que oscilan entre el 0,7 y el 29,6%(4); estas cifras tan dispares se deben a las diferencias en los criterios de inclusión: mientras en unos estudios son estrictos (criterios de Roma III), en otros, el diagnóstico se realiza mediante entrevista a los padres. La prevalencia de EF ha ido en aumento(5) y, aunque se asocia a países desarrollados, hay estudios realizados en países asiáticos en desarrollo, que confirman también una elevada prevalencia.
Se presenta en un 3-5% de nuestras consultas de Atención Primaria y un 10-25% de las consultas especializadas de Gastroenterología Infantil. Supone, además, entre el 3 y el 16% de las visitas a Urgencias por dolor abdominal.
En la mayor parte de los estudios, no hay diferencias significativas de prevalencia en cuanto al sexo; sí que las hay, en cambio, en la prevalencia de la encopresis: afecta al 4% de niños mayores de 4 años, siendo más frecuente en los niños (68%) que en las niñas (52%).
Fisiopatología
Las alteraciones en la formación, transporte y eliminación de las heces están implicadas en la patogenia del estreñimiento.
A continuación, realizaremos un breve repaso de la anatomofisiología de la defecación, para comprender mejor cómo se origina el estreñimiento(6):
Las heces son el resultado del paso del material procedente de la digestión a través del colon. Al colon derecho llega el quimo, a través de la válvula ileocecal, allí se realiza la absorción de agua y electrolitos y, mediante los movimientos peristálticos, las heces resultantes se transportan hacia el colon transverso y, desde aquí, hacia el rectosigma, donde se almacenan.
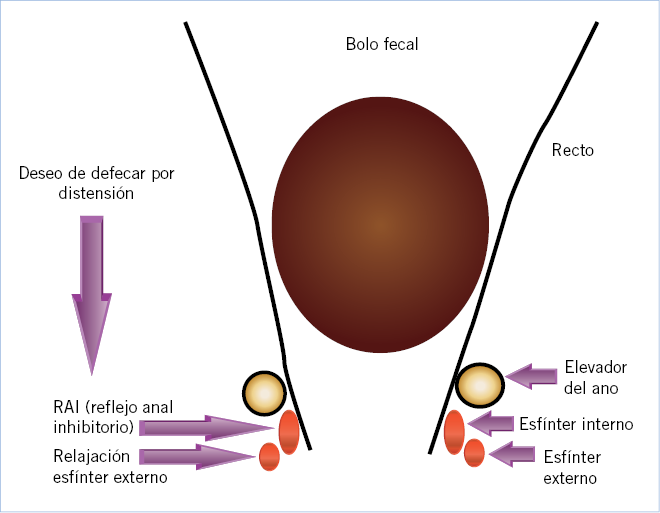
El esfínter anal tiene dos partes bien diferenciadas: el esfínter interno y el externo (Fig. 1).
Figura 1. Mecanismo de la defecación (adaptado de Navarro J, Christophe F. La constipation chez l’enfant. París: Laboratorios Zyma; 1995).
El esfínter interno es el responsable del 80% del tono del esfínter anal y se encuentra contraído de forma permanente; el externo permite la contracción de forma voluntaria. Cuando el recto está repleto de heces, se produce el deseo de defecar, que desencadena estos tres reflejos:
1. Reflejo anorrectal, que provoca una contracción del recto que provoca el avance del bolo fecal.
2. Reflejo anal inhibitorio (RAI), que relaja el esfínter interno, facilitando que las heces lleguen al canal anal; es innato y está ausente en la enfermedad de Hirschsprung.
3. Reflejo anal excitador (RAE), que permite mantener la continencia contrayendo el esfínter externo hasta que se encuentra el momento adecuado para la defecación; entonces cesa este reflejo y el esfínter se relaja de forma voluntaria; si se demora mucho el realizar la deposición, el niño comienza con actitudes retentivas: estira las piernas, se balancea, contrae la musculatura pélvica y glútea. El RAE es aprendido a partir de los 18-30 meses.
Cualquier alteración en los elementos anatomofuncionales que intervienen en la defecación puede originar estreñimiento:
• Aumento de la reabsorción de agua en el colon derecho.
• Alteración de la motilidad en colon transverso.
• Aumento de la actividad segmentaria.
• Almacenamiento inapropiado en colon izquierdo.
• Anomalías de la relajación del esfínter externo y de la musculatura puborrectal.
• La encopresis aparece cuando el recto se habitúa a estar distendido, anulándose el deseo de defecar. Esto ocurre, especialmente, cuando la defecación es difícil y dolorosa, dando lugar a posturas retentivas; desaparece el RAE y se producen fugas fecales, que provocan el ensuciamiento (Fig. 2).
Figura 2. Fisiología de la encopresis (adaptado de Navarro J, Christophe F. La constipation chez l’enfant. París: Laboratorios Zyma; 1995).
Etiología
Aunque la mayor parte de los casos de estreñimiento son funcionales, debemos descartar siempre las causas orgánicas, especialmente la enfermedad de Hirschsprung.
Factores desencadenantes
Aproximadamente, un 95% de los casos de estreñimiento no tienen una causa orgánica reconocida (estreñimiento funcional)(1). Hay numerosos casos que se atribuyen a cambios que afectan a la alimentación (típico del destete, o al introducir lactancia mixta) y son catalogados de estreñimiento, sin que cumplan los citados criterios de Roma III.
En los lactantes, el cambio de leche materna a la artificial disminuye el número de las deposiciones y esto provoca consultas y demandas de tratamiento para un problema inexistente. La introducción de la alimentación complementaria es otro hito que disminuye la frecuencia de las deposiciones, por lo que también va a ocasionar este tipo de consultas. Nuestra misión fundamental en estos casos, es la de tranquilizar a las familias, siempre y cuando la frecuencia de las deposiciones y su consistencia esté dentro de lo normal para su edad, el niño realice la deposición sin demasiado esfuerzo ni llanto y no se encuentre irritable.
Debemos distinguir estas situaciones de la disquecia del lactante, que consiste en que un niño menor de 6 meses sano, llora o empuja con gran esfuerzo, al menos, 10 minutos antes de realizar una deposición blanda, sin que exista ninguna otra causa que lo provoque. Tampoco precisa tratamiento y hay que evitar que los padres estimulen continuamente el ano del niño para ayudarle a realizar la deposición, ya que puede empeorar la disquecia; mejora espontáneamente en unas semanas.
El papel de la leche como desencadenante del estreñimiento ha sido objeto de numerosos estudios; hay diferencias entre la leche materna y la artificial que pueden influir en la defecación(7). Los niños que reciben lactancia materna presentan el reflejo gastrocólico más repetido, ya que realizan las tomas con mayor frecuencia, lo que favorece la deposición. En cambio, los péptidos gastrointestinales provocan un enlentecimiento del tránsito gastrointestinal en los niños que reciben lactancia artificial. Las fórmulas infantiles han procurado equiparar su contenido en ácidos grasos saturados y probióticos a la leche materna, intentando así mejorar la consistencia de las heces. Desafortunadamente, a veces no es suficiente con modificar el palmítico y añadir prebióticos a las fórmulas para evitar el estreñimiento.
Existen numerosos estudios que asocian la leche de vaca al estreñimiento(8). Con todo, no debemos desaconsejar la ingesta de leche de vaca en el estreñimiento, salvo que sospechemos una alergia o intolerancia a la misma.
El estreñimiento en los lactantes puede desencadenarse, además, por una ingesta escasa de líquidos, por deshidratación provocada por enfermedades agudas (gastroenteritis, procesos febriles, etc.) o por la toma de algunos medicamentos.
Un 40% de los niños con estreñimiento debuta a los 2-3 años, cuando se intenta conseguir el control esfinteriano demasiado pronto o coincidiendo con el comienzo de la escolarización.
Es muy importante el buen manejo de los episodios agudos de estreñimiento durante la infancia para evitar la cronicidad, ya que se comprueba que más del 60% de los niños con EF y encopresis ha tenido dolor al defecar antes de los 3 años de edad(1).
Habitualmente, no se debe retirar el pañal al niño antes de los dos años y medio; si le obligamos a efectuar las deposiciones en el WC contra su voluntad, es fácil que provoquemos una encopresis asociada al EF crónico.
El comienzo de la etapa escolar, en niños que ya controlan sus esfínteres, es otro momento crucial en el desencadenamiento del estreñimiento: permanecen durante horas sentados, aguantando las ganas de defecar. A esto se une, a veces, un rechazo de los baños públicos, pudiendo ocasionar el inicio de actitudes retentivas. Previamente, hemos reseñado ya el antecedente de dolor con la defecación, que aparece en muchos de estos niños, debido a fisuras, dermatitis perianal, etc. Esto empeora la conducta retentiva por miedo al dolor que va a provocar la deposición.
Factores de riesgo
Los factores de riesgo asociados al estreñimiento son(9): antecedentes familiares de estreñimiento (sobre todo, maternos), falta de ejercicio, ausencia de horarios regulares para ir al baño, insuficiente consumo de fibra (verdura, legumbres y fruta).
Los factores psicológicos también deben tenerse en cuenta: el estreñimiento se ha asociado significativamente al estrés (motivado por circunstancias familiares adversas, problemas escolares, etc.)(10). Además, numerosos trastornos se asocian a EF(11): retraso mental, autismo, síndrome de Asperger, trastorno oposicionista desafiante, depresión, ansiedad, déficit de atención e hiperactividad.
Hay factores constitucionales y genéticos que influyen también en el desarrollo del EF, aunque se encuentran en estudio.
Causas orgánicas
Para llegar al diagnóstico de EF debemos descartar las causas orgánicas(1), que suponen un 5% (Tabla II).
Existe una serie de signos de alarma que nos deben hacer sospechar organicidad(11) (Tabla III).
Una de las enfermedades que más nos interesa descartar, y precozmente, es la enfermedad de Hirschsprung (EH). Afecta a 1/5000 recién nacidos, siendo más frecuente en varones (4:1). Consiste en una ausencia de células ganglionares en la pared intestinal que se extiende desde el ano; en un 75%, afecta únicamente al rectosigma, pero en el 10% de los casos, se afecta todo el colon. Es importante su diagnóstico precoz, ya que se puede complicar con enterocolitis grave por hiperproliferación bacteriana y provocar una sepsis. Esto suele ocurrir especialmente en el 2º-3er mes de vida y su pronóstico es grave, con una mortalidad del 20%; debemos tener en cuenta que, un lactante estreñido que comienza con diarrea sanguinolenta y distensión abdominal puede presentar una EH con enterocolitis. La EH debe sospecharse en un recién nacido que expulsa el meconio más tarde de lo habitual (48 horas), así como en los que comienzan a tener dificultades para defecar en los primeros días de vida.
Clínica
El estreñimiento puede considerarse un síntoma derivado de la dificultad para la defecación.
Los padres de los niños afectos de estreñimiento van a consultar frecuentemente por: abdominalgia, dificultad para realizar la deposición, deposiciones duras y de gran tamaño, defecación dolorosa y sangrado rectal provocado por fisuras anales; con menor frecuencia, la consulta es provocada por la encopresis(1). En estos casos, hay que tener precaución, ya que a veces la consulta se realiza por la falsa diarrea que puede presentarse al fugar heces líquidas, en casos de retención fecal importante. La encopresis, entendida como incontinencia fecal funcional, nos orienta acerca de la severidad del cuadro, así como de la respuesta al tratamiento del estreñimiento; es frecuente que se asocie a problemas emocionales y trastornos de conducta. El dolor abdominal recurrente (DAR) puede aparecer hasta en el 50% de los niños con estreñimiento; con menor frecuencia, podemos encontrar casos de prolapso rectal. En algunas ocasiones, el estreñimiento se asocia a infecciones urinarias, al ocasionar un megarrecto que comprime las vías urinarias.
A la hora de describir las deposiciones, disponemos de la escala de Bristol para evaluar la forma de las mismas de manera sencilla y muy visual (Fig. 3).
Figura 3. Escala de Bristol (adaptada de Lewis SJ, Heaton KW. Stool form scale as a useful guide to intestinal transit time. Scand J Gastroenterol. 1997; 32: 920-4).
Basándonos en ella, la guía NICE describe los siguientes hallazgos sugestivos de estreñimiento en el patrón defecatorio:
• Menos de 3 deposiciones completas a la semana (tipo 3 o 4 de la escala Bristol). Esto no se aplica a niños con lactancia materna exclusiva, de más de 6 semanas y menos de 1 año de edad.
• Deposición grande y dura (en niños mayores puede atascar el WC).
• Deposición tipo 1 escala de Bristol.
• En niños mayores de 1 año puede haber escapes de heces blandas, muy malolientes, sin ser percibidos. También, pueden ser heces gruesas y pastosas o secas y escamosas.
Diagnóstico
El diagnóstico del estreñimiento, en la mayoría de los casos, no requiere realizar ninguna prueba complementaria.
El diagnóstico del estreñimiento debe realizarse en el ámbito de la Atención Primaria(12). Como en todas las patologías, ante un niño que se presenta en la consulta con estreñimiento, hay que realizar una minuciosa anamnesis y un examen físico detallado, que muchas veces es suficiente para establecer el diagnóstico. Solo deben realizarse pruebas complementarias para descartar causas orgánicas del estreñimiento o en aquellos casos más complicados(12-15).
Resulta fundamental conocer el momento de inicio del problema, si se trata de un niño que lo presenta desde el nacimiento o si por el contrario es un niño con ritmo intestinal normal que en cierto momento modifica sus hábitos. Esto último es lo más frecuente y casi siempre orienta a un pronóstico favorable. Sin embargo, si al preguntar por los antecedentes neonatales nos indican que fue nacido a término y tardó más de 2 días en expulsar el meconio, hay que plantearse la realización de pruebas complementarias para catalogar su estreñimiento(12-15) (Ver Algoritmo al final del artículo).
Se debe hacer un registro de las deposiciones, conociendo tanto su frecuencia, como su color, consistencia, tamaño y, por supuesto, se debe investigar la actitud del niño frente a ellas: si lo rechaza, si llora… Para facilitarlo, debemos recurrir a calendarios y a escalas, como ya se ha explicado. Es importante preguntar si hay dolor o sangrado con la defecación(12-15). De la misma manera, hay que interrogar acerca de la alimentación del niño, lo cual también va a permitir detectar errores nutricionales que influyen negativamente en el estreñimiento. No debemos olvidar preguntar acerca de los tratamientos que utilizan, incluyendo los que están catalogados como “naturales”(9).
A modo de esquema, podemos resumir la anamnesis en la investigación de los siguientes aspectos:
1. Antecedentes familiares de estreñimiento u otras patologías, gastrointestinales o de otro tipo.
2. Antecedentes personales (expulsión de meconio, desarrollo general).
3. Antecedentes quirúrgicos.
4. Alimentación (especialmente los cambios en el tipo de lactancia y la introducción de nuevos alimentos) y ejercicio físico.
5. Historia psicosocial (acontecimientos recientes, cambios, actitud en el colegio).
6. Edad de comienzo (si es muy precoz puede haber una causa orgánica) y posibles desencadenantes (retirada del pañal, inicio de la escolaridad).
7. Aspecto de las heces y presencia de productos patológicos en ellas (sangre, moco, pus).
8. Sintomatología asociada (dolor abdominal, cambios en el apetito, náuseas, vómitos, meteorismo, alternancia con diarrea, clínica miccional, problemas psicológicos).
9. Medicamentos (incluso los comprados sin prescripción, p. ej.: antitusivos con derivados opiáceos).
10. Duración y respuesta a tratamientos previos, si los hubo.
La exploración del niño debe incluir:
• Un examen general, que incluya valoración del crecimiento en peso y talla, para detectar si existe repercusión en el mismo o alguna malformación asociada, prestando especial atención a la columna vertebral y zona sacra(12,14,15).
• Un estudio abdominal que incluya observación, auscultación y palpación, a fin de detectar distensión, dolor o heces en marco cólico(12-15).
• Una valoración de la zona lumbosacra, para descartar fositas, mechones u otras malformaciones(12-14).
• En último lugar, no hay que dejar de realizar un examen de la región anal y perianal, incluyendo, cuando sea preciso un tacto rectal que, en ocasiones, puede ser de gran utilidad; no obstante, no debe realizarse de rutina en el estreñimiento no complicado. En ocasiones, los niños son reacios a esta exploración, por lo que debemos ganar su confianza y dejarlo para el último lugar. Si aparece miedo excesivo a la exploración, asociado a otros hallazgos, como hematomas, siempre hay que descartar la existencia de abuso sexual. Con la inspección, se deben descartar erosiones, tumefacciones y malformaciones, como ano imperforado o mal posicionado. Además, se debe realizar una exploración neurológica de la zona, viendo los reflejos e incluyendo las extremidades inferiores, para valorar el tono y la fuerza muscular y los reflejos osteotendinosos. Si existe sospecha de enfermedad de Hirschsprung o mala respuesta al tratamiento, hay que efectuar un tacto rectal(11,12).
El tacto rectal permite valorar el tono del esfínter, el grosor de la ampolla rectal y diferenciar si hay presencia o no de heces. Ante una ampolla rectal vacía, con un esfínter hipertónico en un niño con alteración del estado nutricional que presenta estreñimiento y realiza deposiciones acintadas, se debe sospechar enfermedad de Hirschsprung. Por el contrario, un niño con somatometría normal que realizaba deposiciones normales anteriormente y que acude por estreñimiento de reciente aparición, a veces asociado a encopresis, y presenta ampolla rectal llena, lo más probable es que presente un estreñimiento funcional(13,14).
Cuando el niño que se está valorando presenta un buen estado nutricional y una exploración física normal, casi nunca es preciso realizar más pruebas diagnósticas. En el resto de casos, hay que dirigir las mismas a la sospecha clínica, ya sea alergia, hipotiroidismo, hipercalcemia u otras. No se deben solicitar de rutina estos estudios de laboratorio, aunque en el caso de la alergia a la proteína de leche de vaca, los estudios son contradictorios y la evidencia dudosa. En determinadas ocasiones, es necesario solicitar: un test de sangre oculta en heces, una radiografía simple del abdomen, un enema opaco, una ecografía pélvica, una manometría, una biopsia rectal u otras(12-17).
La radiografía simple puede ayudar en los casos en que se sospeche la existencia de un acúmulo de heces o una malformación de la columna ósea(12-15).
La ecografía permite medir la ampolla rectal para diagnosticar el megarrecto(12,14).
El enema opaco permite visualizar la morfología de la región distal del colon que, en el caso del Hirschsprung, presentaría zonas de estenosis precedidas de otras dilatadas en respuesta a la obstrucción. Esto permite determinar la longitud del segmento afectado(12-15).
La manometría anorrectal consiste en analizar los reflejos locales de la defecación y el funcionamiento de los esfínteres. Se realiza en los casos graves, para descartar la enfermedad de Hirschsprung, en la cual el esfínter interno no realiza la relajación que permite la defecación (ausencia de reflejo anal inhibitorio). Si hay síntomas atípicos o se sospecha organicidad, se debe realizar el estudio de la función anorrectal(12,14,15).
La biopsia rectal sirve para confirmar el diagnóstico. En la enfermedad de Hirschsprung, los hallazgos consisten en ausencia de células ganglionares y aumento de fibras acetilcolinesterasa. En la displasia neuronal intestinal, por el contrario, existe un aumento de las células ganglionares. Si la biopsia rectal es normal y hay ausencia de reflejo anal inhibitorio, se puede diagnosticar de acalasia anal(12,13,15).
Otros estudios no están recomendados de inicio. Solo en los casos complicados, sugestivos de diferentes patologías, o refractarios al tratamiento, se pueden considerar: cálculo del tiempo de tránsito colónico, que puede detectar la incontinencia fecal funcional de tipo no retentivo; ecografía rectal transabdominal; resonancia magnética lumbar; defecografía fluoroscópica, como técnica dinámica para comprobar la función anorrectal y detectar desde disinergia del suelo pélvico hasta anomalías estructurales; defecografía con resonancia magnética, que evita la radiación pero es mucho más cara y menos accesible; biopsia de pared total; y ecografía de la vesícula biliar, que, como se ha demostrado recientemente, puede mostrar una motilidad disminuida en algunos niños con estreñimiento crónico funcional, lo cual podría tener relación con una motilidad alterada a nivel de todo el tubo digestivo(12,15-17).
Con todos los apartados que se han comentado, habría que saber realizar correctamente el diagnóstico diferencial entre el estreñimiento funcional y la enfermedad de Hirschsprung, que es fundamental en la práctica (Tabla IV).
Tratamiento
El estreñimiento debe tratarse siempre con medidas higiénico-dietéticas, algunas veces con fármacos y, según la etiología, con cirugía o medidas específicas dependiendo de la enfermedad de base.
No cabe duda de que si el estreñimiento se debe a una alergia, a hipotiroidismo, a un fármaco o a cualquier otra causa que posea un tratamiento específico, este debe añadirse a las medidas que se refieren al propio estreñimiento. Dicho esto, existen tres apartados a tener en cuenta. En primer lugar, se debe reeducar al niño en su hábito defecatorio y favorecer las deposiciones con los alimentos y la hidratación adecuados, lo que en numerosas ocasiones resulta definitivo para solucionar el problema. Para ello, debemos dar los consejos oportunos y hacer que el niño (y no solo los padres), se implique en llevar a cabo las medidas planteadas. En segundo lugar, puede ser necesario recurrir a fármacos. Por último, puede ser necesario recurrir a la cirugía en algunos casos. Se trata, como vemos, de un tratamiento multidisciplinar, distinto al que se emplea en los adultos, que debe llevarse a cabo con la colaboración tanto del paciente como de su familia, para lo que hay que lograr una empatía y confianza con ellos(9,12-14). Además, hay que tener en cuenta que, en ocasiones, los padres deciden tomar medidas basadas en su experiencia o en la de sus conocidos, lo cual debemos investigar por la posibilidad de interferir en los resultados finales del tratamiento. Y aún diríamos más, que en la medida de lo posible, se debe también buscar la colaboración de los profesores y otros cuidadores, ya que tienen gran influencia en la evolución del problema. Los niños pasan muchas horas fuera del hogar y se debe intentar que tanto las instalaciones como los cuidadores se adecúen a las necesidades de cada niño(9,13,14).
Nutricional-dietético
Es fundamental concienciar a los padres y cuidadores, al igual que al propio niño si tiene edad para comprenderlo, de la importancia de adquirir unos hábitos correctos a la hora de realizar las deposiciones. Puede ser por pudor o por prisa, pero cuando se interroga a muchos niños reconocen que no suelen atender la necesidad de defecar siempre que se presenta. A veces, les da vergüenza por estar fuera de casa o tienen los horarios tan apretados que no encuentran el momento. Todo ello, contribuye a que aparezca el estreñimiento y lo perpetúa(9,14). Cuando el estreñimiento ya está instaurado, se debe reeducar la conducta, de forma que el niño dedique, al menos, diez minutos después de cada comida a sentarse en el WC, sin distracciones y bien apoyado (con un banzo para poner los pies y que no queden las piernas colgando). De la misma manera, se le debe insistir en que reconozca y atienda la necesidad en el momento y lugar que se presente, aunque al principio puede ser necesario que permanezca en los lugares que le resultan cómodos y familiares para realizar la reeducación de la defecación. Todo ello, se puede combinar con métodos de refuerzo positivo, como los sistemas de recompensas con cartulinas y pegatinas u otras similares(13-15). El tratamiento conductual precisa de un mayor número de estudios que apoyen su evidencia(12).
Para lograr una adecuada motilidad intestinal, se debe favorecer el ejercicio físico diario, frenando la actual tendencia al alza del sedentarismo en los niños(12).
Muy ligado a lo anterior, se encuentran los hábitos dietéticos, que en muchos casos son incorrectos. Se tiende a abusar de los precocinados y de los dulces, y cada vez se ingieren menos alimentos de la saludable dieta mediterránea, como son las frutas, las verduras y las legumbres. El aumento de la ingesta de fibra y cereales integrales parece que mejora los síntomas del estreñimiento, aunque hacen falta más estudios que lo avalen.
Se debe asegurar una adecuada ingesta de fibra, que se puede cuantificar conociendo la cantidad de fibra de los alimentos (Tabla V). Se recomiendan dosis de 5 gramos al día a partir de los 6 meses y, en mayores de 2 años, la dosis en gramos se obtiene al sumar 5 más la edad del niño (p. ej., 13 gramos a los 8 años). No se recomiendan los suplementos de fibra, sino que hay que asegurar una ingesta normal de fibra en la dieta habitual(9,12-15).
Además de la fibra, para que esta sea efectiva, debe también realizarse una correcta hidratación, sin exceder de lo normal, lo cual permitirá que el volumen de las heces aumente y favorezca el peristaltismo intestinal. Los zumos con sorbitol, como los de ciruela, pera y manzana, facilitan las deposiciones por ambos mecanismos(9,12-15).
En algunos estudios, se ha visto que la exención de la proteína de leche de vaca de la dieta durante 2 a 4 semanas, en niños con estreñimiento funcional refractario, tiene resultados satisfactorios(12,18).
Se ha recomendado el uso de oligosacáridos que, actuando como prebióticos, pueden resultar efectivos. También parece que algunos probióticos, en concreto el Lactobacillus Reuteri, pueden resultar beneficiosos en el estreñimiento, aunque la evidencia no ha demostrado que ninguno de ellos, pre o probióticos, sean útiles, por lo que no se deben pautar de forma rutinaria(9,12-14).
Farmacológico
En ocasiones, el niño con estreñimiento presenta lesiones en la zona perianal, que precisan tratamiento específico dependiendo de si hay o no una infección asociada. Este puede incluir: baños de asiento, antisépticos, cicatrizantes, corticoides, antibióticos u otros(13-15).
Podemos dividir el tratamiento farmacológico en dos apartados, el primero se utiliza para eliminar el acúmulo de heces, y el segundo para lograr unas deposiciones más numerosas y de consistencia más blanda(14,19).
Desimpactación
Cuando se inicia el tratamiento de un niño con estreñimiento es necesario, en primer lugar, dejar vacío el recto, a lo que se denomina desimpactación.
Lo ideal en esta fase es utilizar un laxante por vía oral, con dosis diferentes a las empleadas en la fase de mantenimiento. Son de elección los macrogoles. La dosis de polietilenglicol recomendada para lograr la desimpactación corresponde a 1-1,5 g/kg/día cada 12 horas, 2-3 días. Se podría prolongar la pauta hasta 7 días(12-14,19).
También, se pueden emplear enemas de fosfatos hipertónicos a dosis de 3-5 ml/kg/12 horas, hasta un máximo de 5 días, aunque en la actualidad, se tiende a no prescribirlos; se utilizan, en ocasiones, en los centros sanitarios. En los menores de 6 meses o en aquellos niños que aún no presentan distensión rectal, pueden ser útiles los supositorios de glicerina o de bisacodilo(13,14).
Los senósidos en esta fase se utilizan a dosis de 10-20 gotas, aunque están contraindicados en los niños.
Si nada de lo anterior sirve para resolver la situación, hay que recurrir a medidas más agresivas, como son el lavado oral o la desimpactación manual que precisan ingreso hospitalario(13,14).
Tratamiento de mantenimiento
El objetivo de esta fase es que no se vuelva a producir una acumulación de heces. Para ello, es fundamental que tanto los padres como el niño realicen adecuadamente las medidas higiénico-dietéticas ya indicadas. A esto se añaden los laxantes, que pueden ser: osmóticos, lubricantes o secretores. Se utilizan para asegurar que la evacuación intestinal sea la correcta(13-15,19). No se debe retirar el tratamiento hasta asegurarse de que el ritmo intestinal es normal, para lo cual suele precisarse, al menos, 2-3 meses(12-14).
Los fármacos empleados en la fase de mantenimiento, se resumen en la tabla VI.
A pesar del uso generalizado de los laxantes, no está demostrado que sea lo adecuado y habría que realizar estudios más numerosos y extensos. En algunos trabajos, se ha visto que el polietilenglicol lograba mejores deposiciones y mejor respuesta que la lactulosa, con menor necesidad de asociar otro tipo de tratamiento. También, obtenía mejores resultados, aunque con poca significación, que el magnesio. Otros estudios dan ventaja a la parafina líquida frente a la lactulosa. No se encontraron diferencias entre el polietilenglicol y los enemas, entre la dieta rica en fibra y la lactulosa, entre los senósidos y la lactulosa, entre el lactitol y la lactulosa y entre el polietilenglicol y la parafina líquida(20).
El polietilenglicol resulta el fármaco de elección en muchos de los casos, dado que parece seguro y su tolerancia es buena. Sus efectos secundarios más frecuentes son gastrointestinales (gases, abdominalgia, náuseas y diarrea), pero también puede producir cefalea. Con o sin electrolitos añadidos, su tolerancia y eficacia son óptimas, por lo que se puede recomendar su uso sin peligro, incluso en largos periodos. Para modificar la dosis, dado que su funcionamiento es a nivel local y no sistémico, lo recomendable es hablar de número de sobres al día, hasta lograr una respuesta adecuada. Lo habitual es emplear 1-2 sobres al día(12,14,15,19,20).
La parafina líquida también se tolera bien y mejora los síntomas del estreñimiento, aunque no se ha demostrado que sea mejor que la lactulosa. Los efectos secundarios más frecuentes de la parafina son: abdominalgia, distensión y heces líquidas. Se ha descrito que, por su condición oleosa, puede producir malabsorción de algunas vitaminas(12,14).
Los laxantes salinos (magnesio, sales de fosfato) pueden alterar el equilibrio electrolítico y producir deshidratación(12,14).
Los laxantes estimulantes (senósidos, bisacodilo) pueden producir lesiones celulares.
Los efectos secundarios principales de los laxantes osmóticos (sorbitol, lactulosa, lactitol) tienen que ver con la producción de gases(12,14).
No se recomienda el uso de enemas para la fase de mantenimiento.
La duración del tratamiento medicamentoso debe ser la suficiente hasta que se logre un adecuado hábito de defecación y que este pueda considerarse “definitivo”. No debe presentarse ningún síntoma durante, al menos, 4 semanas antes de retirar el fármaco, pues en caso contrario, el riesgo de recaída es muy elevado. Se habla de un mínimo de 2 meses de tratamiento. La retirada del fármaco se debe hacer de forma progresiva y no bruscamente(12,13,15,19). Si el niño no mejora en 6 meses, a pesar de ser un tratamiento correcto, debería ser derivado a un gastroenterólogo(12,14,15).
Quirúrgico
En casos muy concretos, se debe recurrir a la intervención quirúrgica, ya sea para desimpactar el colon con enemas anterógrados, como para resolver el problema en el caso del Hirschsprung. En esta enfermedad, se ha utilizado laparotomía y colostomía, pero cada vez más se emplea la cirugía laparoscópica y transanal.
Otros tratamientos
El biofeedback y el tratamiento cognitivo-comportamental parecen aportar algún beneficio si se combinan con el resto de tratamientos, pero es necesario realizar estudios en profundidad. El biofeedback persigue que el niño controle los movimientos de los músculos perianales, algo que precisa madurez y colaboración por parte del paciente. Las revisiones concluyen que no hay evidencia de que su utilización mejore el estreñimiento infantil(12-14,16). En los casos que haya alteraciones importantes del comportamiento y la conducta, puede ser necesaria la derivación al especialista correspondiente(12,15).
También, se utilizan tratamientos de homeopatía y medicina alternativa (masajes, yoga) que no están recomendados de forma rutinaria(12).
En casos determinados, se puede plantear la estimulación nerviosa percutánea(12).
En la enfermedad de Hirschsprung, el futuro del tratamiento parece dirigirse hacia las células madre neuronales, pero hay que esperar a comprobar los efectos.
Prevención
El objetivo es lograr un hábito intestinal normal, que evite que las heces se acumulen en el organismo.
La prevención debe realizarse cuando se ha logrado resolver el problema en los niños que presentaban estreñimiento, pero no solo en ellos. También, hay que prestar atención a todos los niños que están en riesgo, como son aquellos que se encuentran en el momento de retirar el pañal o al inicio de la escolarización. Se ha visto que hay varios factores que se pueden considerar de riesgo para padecer estreñimiento: antecedentes familiares de dicha patología, ausencia de horario prefijado para acudir al WC y dieta reducida en fibra. Esto nos orienta hacia qué niños debemos centrar la prevención. Por otro lado, existen factores que se consideran protectores y que podemos transformar en recomendaciones para evitar el estreñimiento, como son: el consumo de verduras, la ingesta de agua y el uso del inodoro en la escuela(9,14).
Es fundamental, en nuestra labor de educación sanitaria, el fomentar una dieta sana y rica en frutas, verduras y legumbres, en lugar de la bollería industrial, los snacks y platos precocinados, que son tan habituales en la alimentación de nuestros niños; asimismo, debemos promover el deporte como fuente de salud e intentar inculcar a los padres la importancia de la regularidad en los horarios para realizar la deposición y así evitar el EF en lo posible. Además de modificar la dieta y el estilo de vida, en el sentido que ya hemos explicado, hay que tratar de que el niño logre un hábito diario y regular para realizar la deposición, tanto cuando se encuentra en el domicilio como cuando está fuera de él, especialmente en el colegio. Para ello, se precisa que el personal docente colabore y preste atención a las necesidades de cada niño(9,14).
Todos estos consejos son importantes especialmente en los primeros años de vida, en los cuales se genera la flora intestinal del niño y se instauran los hábitos de alimentación y de vida(9). Cuanto más esperemos a que el niño crezca, más difícil será modificar su conducta, por lo que debemos huir de la típica frase: “ya comerá fruta cuando sea mayor”.
Función del pediatra de Atención Primaria
• Evaluar posibles causas orgánicas y derivar estos casos al especialista en Gastroenterología o Cirugía Pediátrica.
• Realizar la prevención y el seguimiento del estreñimiento funcional, intentar confirmar el cumplimiento de los tratamientos prescritos y derivar al especialista los casos que no respondan.
• Tratar las posibles complicaciones, como las fisuras anales, para evitar un empeoramiento del cuadro, así como proporcionar apoyo psicológico (derivando si es preciso al Psicólogo Infantil) cuando sea necesario, especialmente a los niños encopréticos.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1.*** University of Michigan Health System. Functional constipation and soiling in children. Ann Arbor (MI): Universitiy of Michigan Health System; 2008. 15p. (En línea) (consultado el 18-11-2014). Disponible en http://cme.med.umich.edu.
2.** Hyman PE, Milla PJ, Benninga MA, Davidson GP, Fleisher DF, Taminiau J. Childhood functional gastrointestinal disorders: neonate/toddler. Gastroenteroloy. 2006; 130: 1519-26.
3.** Rasquin A, Di Lorenzo C, Forbes D, Guiraldes E, Hyams JS, Staiano A, Walker LS. Childhood gastrointestinal disorders: child/adolescent. Gastroenterology. 2006; 130: 1527-37.
4. Van den Berg MM, Benninga MA, Di Lorenzo C. Epidemiology of childhood constipation: a systematic review. Am J Gastroenterol. 2006; 101(10): 2401-9.
5. Loening-Baucke V. Prevalence rates for constipation and faecal and urinary incontinence. Arch Dis Child. 2007; 92: 486-89.
6. Cerdán J, Cerdán C, Jiménez F. Anatomofisiología de la continencia y de la defecación. Cir Esp. 2005; 78 (Supl 3): 2-7.
7. Quinlan PT, Lockton S, Irwin J, Lucas AL. The relationship between stool hardness and stool composition in breast- and formula-fed infants. J Pediatr Gastroenterol Nutr. 1995 Jan; 20: 81-90.
8. Kiefte-de Jong JC, Escher JC, Arends LR, Jaddoe VW, Hofman A, Raat H, Moll HA. Infant nutritional factors and functional constipation in childhood: the Generation R study. Am J Gastroenterol. 2010; 105: 940-5.
9.** Comas A, Polanco I, Grupo de Trabajo Español para el Estudio del Estreñimiento en la Población Infantil. Estudio caso-control de los factores de riesgo asociados al estreñimiento. Estudio FREI. An Pediatr (Barc). 2005; 62: 340-5.
10. Devanarayana NM, Rajindrajith S. Association between constipation and stressful life events in a cohort of Sri Lankan children and adolescents. J Trop Pediatr. 2010; 56: 144-8.
11.*** National Institute for Health and Clinical Excellence. Constipation in children and young people. Diagnosis and management of idiopathic childhood constipation in primary and secondary care. London: RCOG Press; 2010. 248 p. (en línea) (consultado el 18-11-2014). Disponible en: http://www.nice.org.uk/guidance/CG99/.
12.*** Tabbers MM, Di Lorenzo C, Berger MY, Faure C, Langendam MW, Nurko S, Staiano A, Vandenplas Y, Benninga MA. Recomendaciones de ESPGHAN y NASPGHAN basadas en evidencia para la evaluación y tratamiento del estreñimiento funcional en infantes y niños. Pediatr Gastroenterol Nutr. 2014; 58: 265-81.
13.*** Sánchez F, Gilbert J J, Bedate P, Espín B. Estreñimiento y encopresis. Protocolos diagnóstico-terapéuticos de Gastroenterología, Hepatología y Nutrición Pediátrica SEGHNP-AEP. Ergón. 2010; 7: 53-65. (en línea) (consultado el 10-11-2014). Disponible en: http://www.aeped.es/sites/default/files/documentos/estre_encopresis.pdf.
14.** Infante D, Hernández A, Mata M, Martínez V. Manejo del estreñimiento funcional en Pediatría. Guía SEPEAP. 2012.
15.** Bedate P, López MJ, Espín B. Estreñimiento y encopresis. Tratamiento en gastroenterología, hepatología y nutrición pediátrica. 2ª Ed. Madrid: Ergón; 2008. p. 209-17.
16. Mugie SM, Bates DG, Punati JB, Benninga MA, Di Lorenzo C, Mousa HM. The value of fluoroscopic defecography in the diagnostic and therapeutic management of defecation disorders in children. Pediatr Radiol. Published online: 30 September 2014.
17. Rakesh Mehra, Kushaljit Singh Sodhi, Akshay Saxena, BR Thapa, Niranjan Khandelwal. Sonographic evaluation of gallbladder motility in children with chronic functional constipation. Gut and Liver, Published online June 18, 2014.
18. Miceli Sopo S, Arena R, Greco M, Bergamini M, Monaco S. Constipation and cow´s milk allergy: a review of the literature. Int Arch Allergy Immunol. 2014; 164: 40-5.
19.** Infante D, Segarra O, Vilalta R, Carnicer J, López MJ, Molera C. Eficacia, tolerancia y seguridad a largo plazo del polietilenglicol 3350 con electrolitos en el tratamiento del estreñimiento funcional en niños. An Pediatr (Barc). 2014; 80: 278-84.
20. Gordon M, Naidoo K, Akobeng AK, Thomas AG. Osmotic and stimulant laxatives for the management of childhood constipation. Cochrane Database Syst Rev. 2012 Jul 11; 7.
Bibliografía recomendada
- University of Michigan Health System. Functional constipation and soiling in children. Ann Arbor (MI): Universitiy of Michigan Health System; 2008. 15p. (En línea) (consultado el 18-11-2014). Disponible en http://cme.med.umich.edu.
Guía clínica, en inglés, acerca de los aspectos diagnósticos y terapéuticos del tema. Muy práctica y esquemática.
- National Institute for Health and Clinical Excellence. Constipation in children and young people. Diagnosis and management of idiopathic childhood constipation in primary and secondary care. London: RCOG Press; 2010. 248 p. (en línea) (consultado el 18-11-2014). Disponible en: http://www.nice.org.uk/guidance/CG99/.
Guía clínica, en inglés, que profundiza sobre el diagnóstico (especialmente la exploración, anamnesis y los signos de alerta) y presenta, además, las recomendaciones terapéuticas más actuales.
- Tabbers MM, Di Lorenzo C, Berger MY, Faure C, Langendam MW, Nurko S, Staiano A, Vandenplas Y, Benninga MA. Recomendaciones de ESPGHAN y NASPGHAN basadas en evidencia para la evaluación y tratamiento del estreñimiento funcional en infantes y niños. Pediatr Gastroenterol Nutr. 2014; 58: 265-81.
Excelente revisión del tema, centrada en el diagnóstico y el tratamiento. Incluye recomendaciones de expertos. Disponible en inglés y español.
- Sánchez F, Gilbert J J, Bedate P, Espín B. Estreñimiento y encopresis. Protocolos diagnóstico-terapéuticos de Gastroenterología, Hepatología y Nutrición Pediátrica SEGHNP-AEP. Ergón. 2010; 7: 53-65. (en línea) (consultado el 10-11-2014). Disponible en: http://www.aeped.es/sites/default/files/documentos/estre_encopresis.pdf.
Protocolo muy completo, que abarca todos los aspectos (etiología, fisiopatología, clínica, diagnóstico y tratamiento). Fácil de leer y práctico.
| Caso clínico |
|
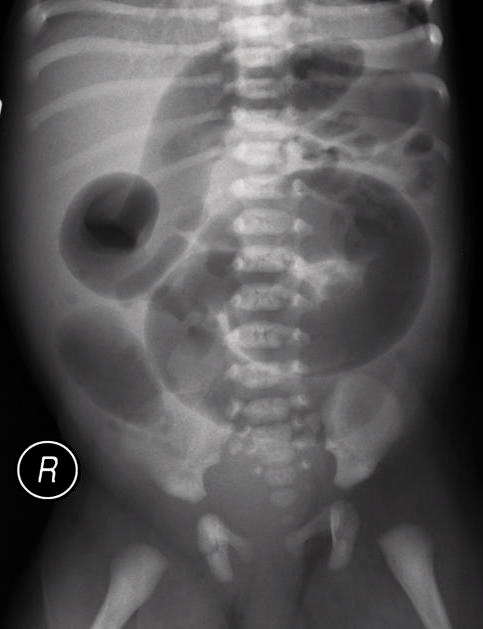
Niño de 2 años que consulta por estreñimiento habitual, que no mejora a pesar de una dieta adecuada y tratamiento con diversos laxantes; los padres suelen administrarle polietilenglicol a diario con escaso resultado, realiza una deposición acintada cada 2 días. Antecedentes familiares Madre: estreñimiento habitual; abuela materna: hipotiroidea. Antecedentes personales Estreñimiento iniciado ya en las primeras semanas de vida; screening neonatal normal (incluye hipotiroidismo, fenilcetonuria, fibrosis quística e hiperplasia suprarrenal congénita). Dos episodios de consulta al Servicio de Urgencias por irritabilidad, diagnosticado de abdominalgia inespecífica asociada al estreñimiento; curva ponderal en Pc 3-10. Bronquitis de repetición. Exploración física Abdomen distendido, timpanizado; en el tacto rectal, encontramos la ampolla rectal vacía, con cierto aumento del tono esfinteriano. Pruebas complementarias Radiografía simple de abdomen con dilatación de asas intestinales que contienen gas abundante, realizada durante una de sus visitas a Urgencias (Fig. 4). En estudio realizado por estacionamiento ponderal, presenta analítica sanguínea, incluyendo sistemático y bioquímica con perfil hepático y VSG normales; inmunoglobulinas e IgA antitransglutaminasa normales; TSH normal; urocultivo negativo.
Figura 4. Radiografía de abdomen que muestra la dilatación de asas intestinales (http://www.medicina.uanl.mx/id/wp-content/uploads/2013/).
|