 |
| Temas de FC |
J. Carlos Abril*, P. Bonilla*, C. Miranda**
*Hospital Ruber Internacional. Madrid.
**Hospital Niño Jesús. Madrid
| Resumen
La patología ortopédica neonatal presenta unas características propias que le diferencian de la presente a otras edades. Un diagnóstico precoz y un tratamiento correcto y rápido llevan a unos excelentes resultados, en la mayoría de los casos. |
| Abstract
Neonatal orthopedic pathology presents some characteristics that differentiate it from the present to other ages. Early diagnosis and proper and prompt treatment, lead to excellent results in most cases. |
Palabras clave: Displasia cadera; Pie zambo; Metatarso aducto; Tortícolis muscular congénita; Niño moldeado; Luxación congénita de rodilla.
Key words: Hip dysplasia; Clubfoot; Metatarsus adductus; Congenital muscular torticollis; Molded Child; Congenital dislocation of the knee.
Pediatr Integral 2014; XVIII(6): 375-383
Problemas ortopédicos en el recién nacido
Introducción
Las lesiones ortopédicas en el recién nacido difieren de las lesiones a otras edades infantiles. La patología neonatal presenta unas características propias, que es necesario conocer, para el manejo correcto del paciente. Si la anamnesis y la exploración física son fundamentales en el proceso diagnóstico de cualquier patología ortopédica, lo son más aún en el neonato, en el que raramente nos apoyaremos en pruebas de imagen.
Aunque existen múltiples patologías sindrómicas, en este capítulo mencionaremos solo las patologías ortopédicas más comúnmente observadas y aquellas especialmente características. Dentro de ellas, incluiremos: el metatarso aducto, el pie zambo, la displasia del desarrollo de la cadera, la luxación congénita de rodilla, la tortícolis muscular congénita, el síndrome del niño moldeado, las lesiones del plexo braquial y las fracturas de clavícula neonatales(1-3).
Metatarso aducto o varo
El metatarso aducto es la deformidad del pie más frecuente en el recién nacido, con una incidencia que varía entre 1 y 6,1 casos por cada 1.000 nacidos vivos(4,5).
Se trata de una deformidad en la que se observa una desviación del antepié hacia la línea media, en aducto, con una curva homogénea y sin presencia de pliegue dérmico medial profundo. El retropié, así como el tobillo, son normales (Fig. 1).
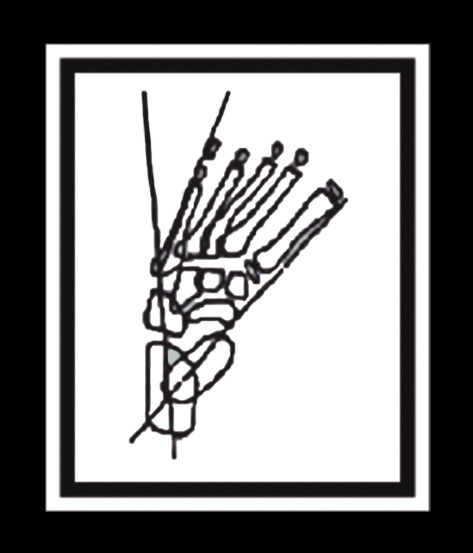
Figura 1. Esquema de un pie que presenta una deformidad en metatarso varo. Nótese la angulación del metatarso con respecto al tarso.
Puede ser bilateral hasta en un 50% de los casos. Es más común en la población femenina y el lado que más se afecta es el izquierdo. Se deben buscar posibles patologías asociadas, en especial la displasia de cadera, que se puede encontrar hasta en un 10% de los pacientes con metatarso aducto.
La historia natural en la mayoría de los casos es la corrección espontánea, hasta en el 85% de los casos a los 3 meses de edad, aunque esto dependerá del grado y la flexibilidad inicial. Sin embargo, el metatarso varo consiste en la misma deformidad pero rígida, con presencia de un pliegue medial a la altura de la articulación tarso-metatarsiana, que indica cierto grado de subluxación medial. Sería una forma más grave de aducto en la que no hay corrección espontánea y la deformidad es fija(6) (Fig. 2).
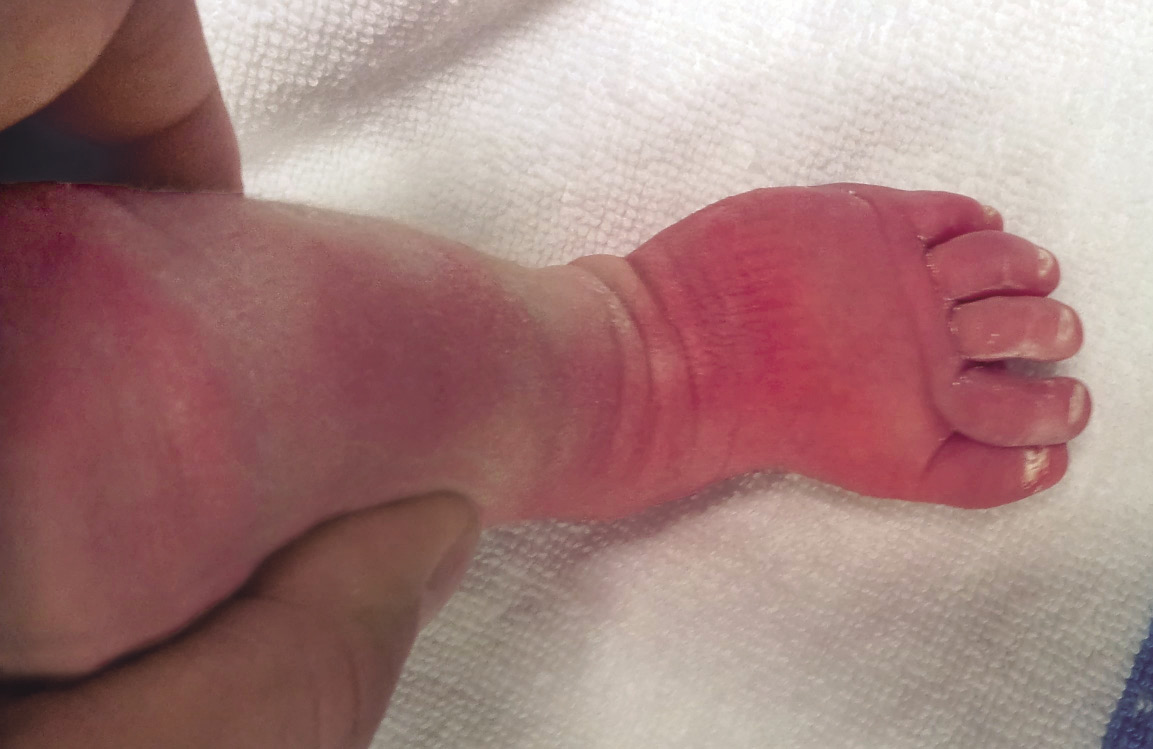
Figura 2. Imagen clínica de un lactante que presenta la deformidad de un metatarso varo congénito, donde se puede observar la angulación del medio pie en su zona interna. En esa localización, la piel sufre un pliegue dérmico muy pronunciado.
Según el grado de flexibilidad de abducción del antepié, podemos clasificarlo en:
• Categoría A: leve o flexible.
• Categoría B: moderado o fijo.
• Categoría C: severo o rígido (Tabla I).
En la exploración, encontraremos el antepié desviado a medial. En el pie normal, la línea media de la planta discurre, desde la mitad del talón hasta el tercer dedo. En caso de metatarso varo, la línea media pasa lateral al tercer dedo. El borde lateral del pie será convexo y el medial cóncavo. El pie adquiere una forma de habichuela y la base del quinto metatarsiano se hace ligeramente prominente.
El pronóstico, así como el tratamiento, depende del grado de flexibilidad que presente el paciente. El grupo A es más propenso a mejorar durante los 3 primeros meses de vida y solo se debe recomendar a los padres realizar estiramientos abduciendo el antepié, así como, estimulando la eversión del pie por parte del recién nacido.
Los pacientes de la categoría B requieren evaluación por un traumatólogo pediátrico, pero lo habitual será la corrección mediante yesos seriados (cada 1 a 2 semanas y hasta 3-4 yesos) o el uso de órtesis en abducción del antepié, para mantener la corrección.
Los pies más rígidos necesitarán yesos seriados en las primeras semanas de vida, aprovechando la laxitud ligamentaria de los neonatos. Raramente, será necesario el tratamiento quirúrgico, que habitualmente se retrasa hasta los 2 años de vida.
Pie zambo
También conocido como pie equinovaro congénito, es una malformación congénita que se presenta entre el 1% y el 2% de los recién nacidos vivos. Puede ser bilateral hasta en un 50% de los casos y algo más frecuente en el sexo masculino(7).
El pie zambo consiste en una deformidad que incluye: equino, varo, cavo, aducto (Fig. 3). Su etiopatogenia no está clara y se barajan múltiples teorías, entre las que se encuentran: el freno en el desarrollo fetal, los factores hereditarios, factores mecánicos intraúteros e incluso un origen neurogénico(8).
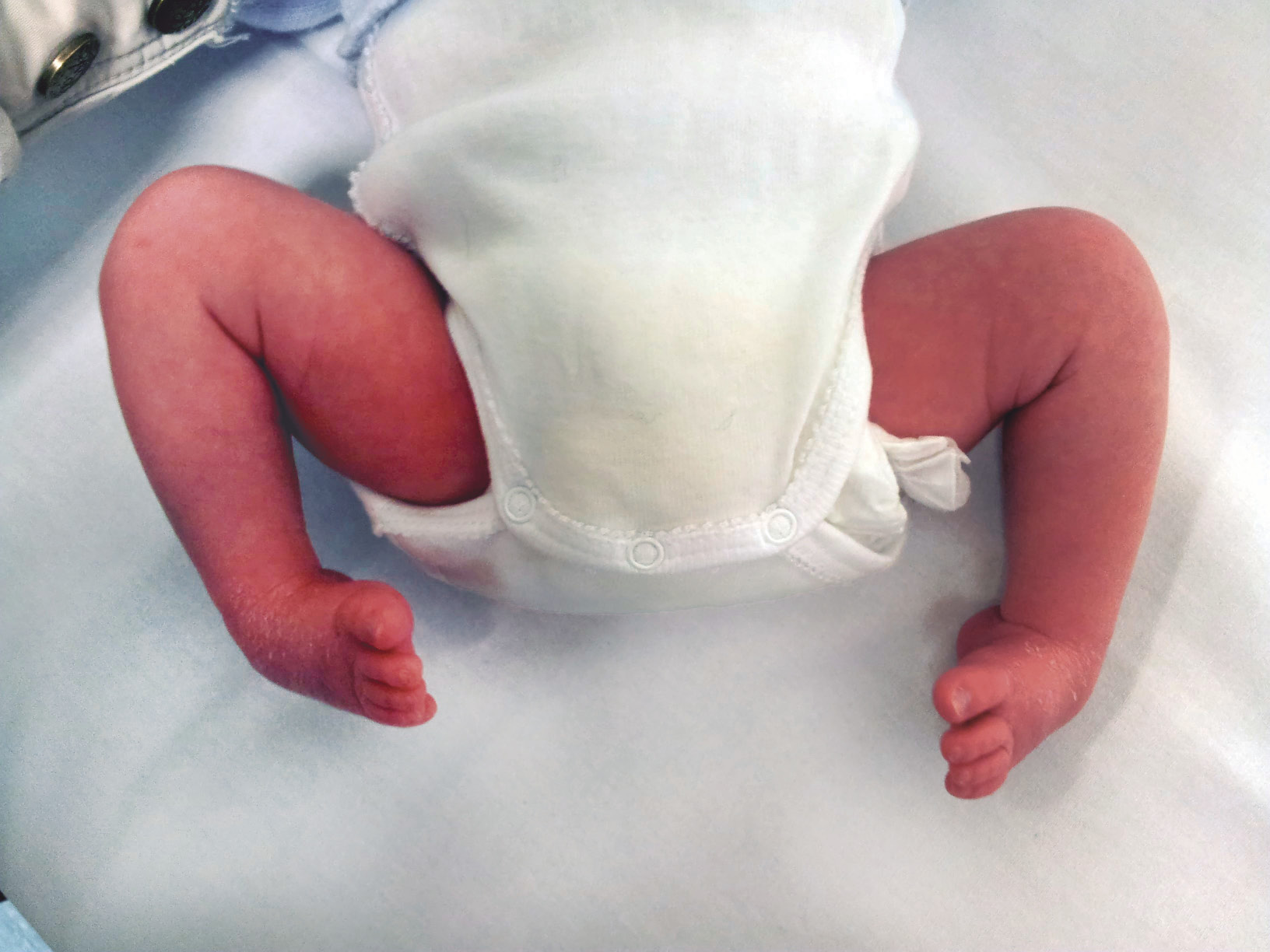
Figura 3. Recién nacido que presenta un pie equino varo congénito bilateral. Véase las deformidades en equino, varo y supinación de los pies.
Generalmente se asocia a otras patologías, como: la espina bífida, la displasia congénita de cadera, la distrofia miotónica o la artrogriposis.
Dependiendo del grado de rigidez, se pueden diferenciar 2 tipos:
• Tipo A (leve, forma flexible).
• Tipo B (severa, forma rígida): deformidad con importante rigidez y marcada fibrosis.
El tratamiento debe iniciarse de manera precoz. Actualmente, el método de tratamiento más utilizado, es el método Ponseti, que busca la corrección progresiva de las diferentes deformidades mediante la colocación de yesos seriados que se cambian semanalmente. Habitualmente, son necesarios entre 5 y 7 yesos, aunque esto dependerá del grado de rigidez y de deformidad inicial. El equinismo es la última deformidad que se corrige, pero exclusivamente quirúrgica, mediante una tenotomía percutánea del tendón de Aquiles.
Una vez completada la corrección, es necesario el mantenimiento de la misma, con unas botas que deberán utilizarse, inicialmente, de manera continua durante unos meses y, posteriormente, de forma nocturna hasta los 3 años(9).
Pie talo valgo
Se trata de una deformidad en la que el pie está en eversión completa (valgo), con flexión dorsal máxima. Los tejidos blandos del dorso del pie y la porción lateral del mismo muestran retracción (contractura de musculatura peronea), y limitan la flexión plantar y la inversión.
Radiográficamente, son pies con una estructura ósea normal. No hay luxación o subluxación de los huesos del tarso. Este tipo de deformidad es la más frecuente en partos de presentación podálica (madres jóvenes y primíparas).
Las causas pueden ser varias, como, por ejemplo: la posición defectuosa del feto, la compresión del mismo por útero pequeño o la musculatura abdominal potente.
En los pies flexibles, se inicia el tratamiento con manipulaciones y, en la mayoría de los casos, la musculatura va adquiriendo tono y el pie se va equilibrando espontáneamente (Fig. 4). Esta deformidad se resuelve, prácticamente, siempre sin problemas, siendo necesario en contadas ocasiones, la utilización de yesos seriados(2,6).
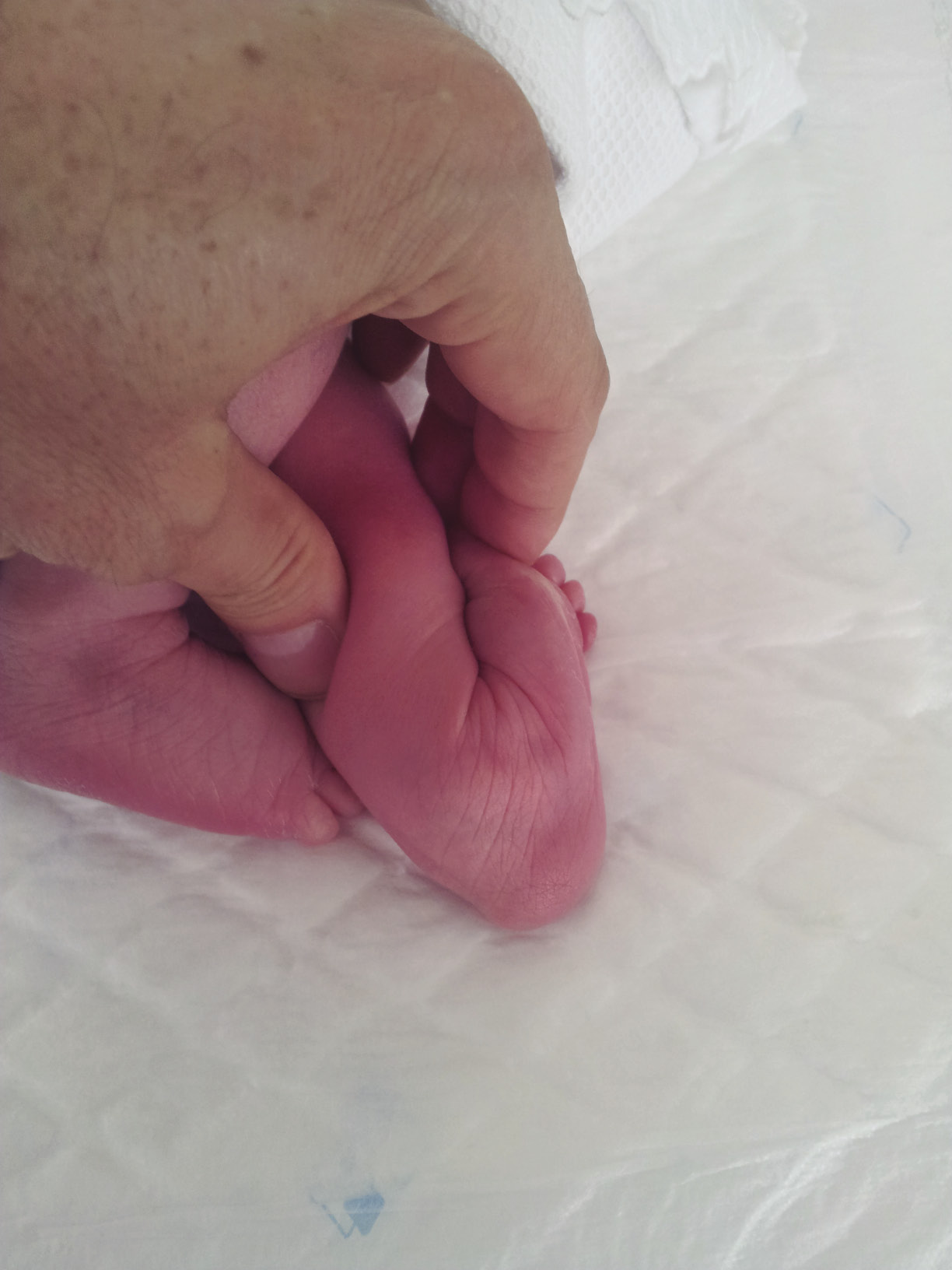
Figura 4. Deformidad en un recién nacido con pie talo valgo intenso, donde el dorso del pie puede contactar fácilmente, con la parte anterior de la pierna.
Astrágalo vertical congénito
Esta deformidad, también conocida como pie convexo o en mecedora, consiste en un pie plano rígido neonatal, como consecuencia de la alteración en la posición y orientación del astrágalo, que se encuentra en equino.
En algunas ocasiones, puede llegar a diagnosticarse previo al nacimiento, gracias a los estudios ultrasonográficos, llegando a presentarse en 1 de cada 10.000 nacidos vivos, sin predilección de sexo, y de forma bilateral en un 50% de los neonatos.
La etiología es desconocida, aunque se ha detectado una influencia hereditaria en algunos pacientes, en los que hay una asociación familiar marcada (mutación del gen HOXD10). Además, se asocia en muchas ocasiones, a otras patologías como: artrogriposis, espina bífida y neurofibromatosis.
El tratamiento en la gran mayoría de los casos es quirúrgico, existiendo multitud de técnicas para la reducción y posterior estabilización del astrágalo en su posición correcta(10,11).
Hay que tener en cuenta que, de no llegar a recibir el tratamiento adecuado, estos pacientes están predispuestos a presentar deformidades dolorosas, que se traducen en cuadros de discapacidad y limitación funcional importante.
Displasia del desarrollo de la cadera
Se define como la interrupción del normal crecimiento de los elementos que forman las estructuras anatómicas de la cadera: cotilo, cabeza de fémur, cápsula y estructuras músculo-tendinosas.
Comprende tres conceptos que hay que diferenciar: la displasia, la subluxación y la luxación de cadera.
Se presenta entre 1 a 2 casos por cada 1000 recién nacidos vivos, aunque esto varía según las diferentes series.
Es fundamental conocer los principales factores de riesgo, para poder sospecharla(2,6):
• Primer hijo.
• Sexo femenino.
• Parto de nalgas.
• Antecedentes familiares de este trastorno.
• Oligohidramnios.
También, existe una serie de patologías asociadas, como: el metatarso aducto, la tortícolis muscular congénita o el pie zambo, que nos deben hacer pensar en ella.
Al examen físico del recién nacido, se puede observar la presencia de un clic, una disminución de la flexoabducción de la extremidad afectada y una asimetría de pliegues, así como, la apariencia de tener una pierna más corta que la contralateral (Tabla II).
También, se pueden hacer uso de las maniobras de inestabilidad para detectar una cadera luxable o subluxable en el neonato:
1. Maniobra de Ortolani: se coloca al recién nacido con ambas caderas en flexión y abducción de 90°, forzando la abducción a la vez que se realiza una presión suave de los dedos sobre el trocánter, reduciéndose la luxación.
2. Maniobra de Barlow: implica el movimiento contrario, de manera que se realiza la fuerza hacia posterior, mientras la cadera se encuentra en aducción.
En caso de duda, se debe solicitar una ecografía, preferiblemente, a partir de la tercera semana, para evitar falsos positivos.
Desde un punto de vista pediátrico, el manejo del bebé dependerá de lo encontrado en la exploración y su significado patológico (Tabla III).
El tratamiento consiste en la reducción de la cadera mediante un sistema de flexoabducción llamado arnés de Pavlik (Fig. 5). Este arnés coloca las piernas separadas, ayudando así a mantener en contacto los dos huesos que forman la cadera, cabeza femoral y cotilo del ilíaco, mientras el niño crece y desarrolla los extremos óseos.
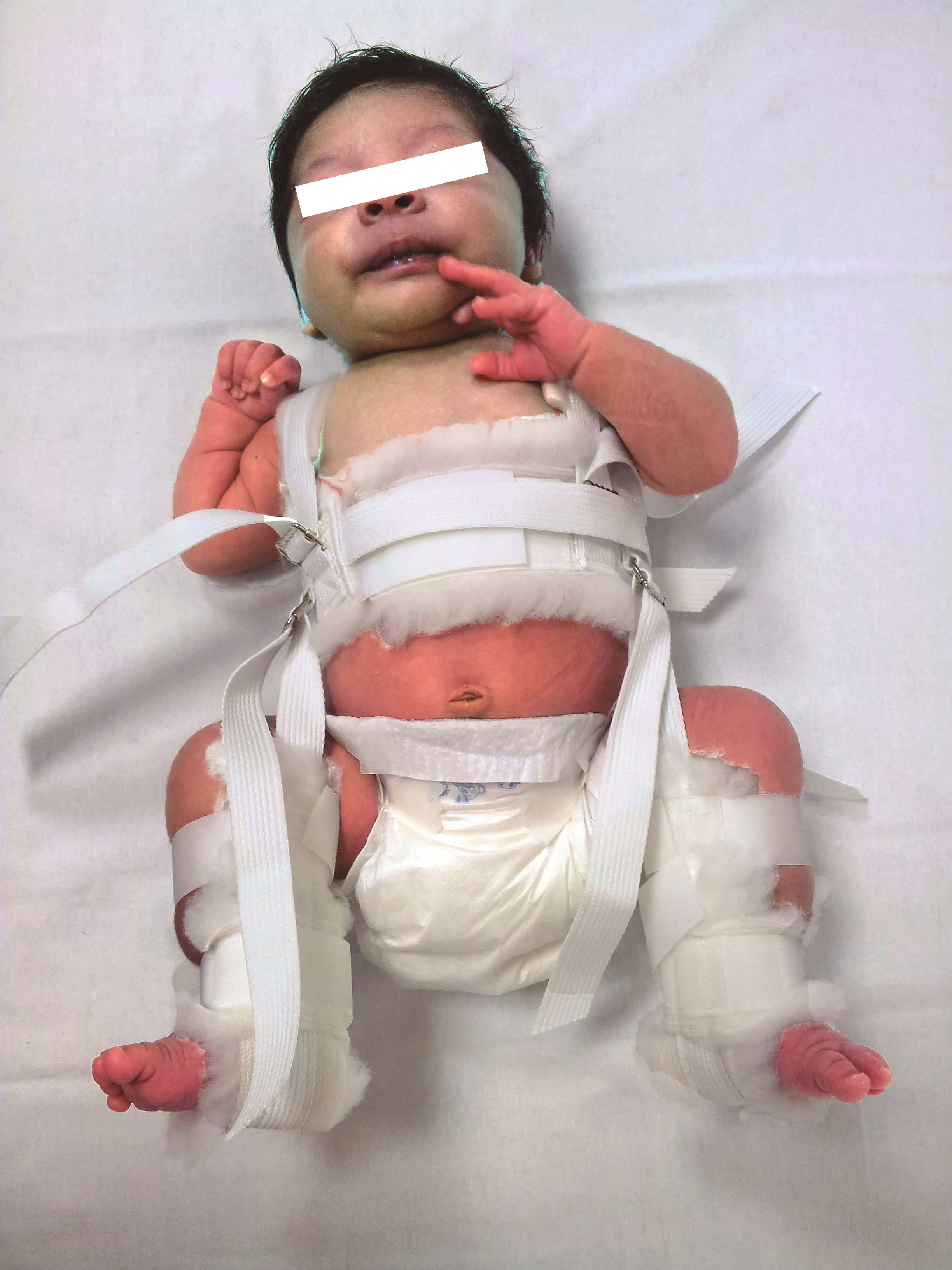
Figura 5. Arnés de Pavlick en un lactante con displasia de cadera. Véase que el arnés está colocado sobre la piel, para sujetar de forma más eficiente la reducción de la cadera. Los cuidadores no deben retirar el arnés de ninguna forma.
Los niños que no mejoran o los que se diagnostican después de los 6 meses, con frecuencia, necesitan realizar una reducción bajo anestesia general, porque se precisa la realización de una artrografía que certifique la reducción correcta.
Luxación congénita de la rodilla
Deformidad neonatal consistente en un genu recurvatum congénito, donde la hiperextensión de las rodillas puede llegar a ser irreductible en los casos más rígidos.
Esta alteración presenta una incidencia de 1 por cada 100.000 nacidos vivos. Es aún de etiología desconocida, pero la presentación de nalgas durante el parto parece ser un importante factor de riesgo, así como, la agenesia total o parcial de los ligamentos cruzados de la rodilla; aunque también, se pueden encontrar acortamientos y fibrosis del cuádriceps, entre otras deformidades asociadas a esta patología.
Se ha visto asociada, además, a displasia congénita de cadera (45%), diversas deformidades en los pies (31%), luxación congénita de codo (10%) y artrogriposis múltiple.
El diagnóstico se hace durante el examen físico, al encontrarse una hiperextensión marcada de la rodilla del neonato, pudiendo confirmarse con la radiografía simple, que sirve para determinar el grado de severidad. Se clasifica tres tipos (Fig. 6):
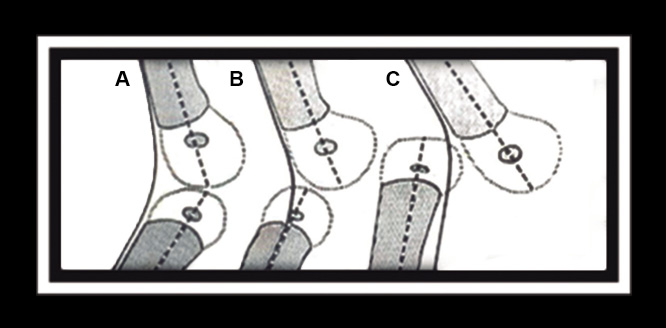
Figura 6. Esquema de los tres grados en los que se clasifica la luxación congénita de rodilla. La diferencia fundamental está en la relación de las epífisis femoral y tibial. En el tipo B están en contacto parcial, y en el tipo C hay pérdida total del contacto.
• Grado I: rodilla en 15° a 20° de hiperextensión; puede ser manipulada hasta los 45° a 90° de flexión.
• Grado II: desplazamiento moderado con una hiperextensión de 25° a 45°, en el que todavía se observa contacto entre las superficies articulares de la tibia y el fémur. Se puede flexionar hasta la posición neutra.
• Grado III: desplazamiento total del tercio proximal de la tibia, pasando por delante de los cóndilos femorales, sin llegar a encontrarse contacto alguno entre ambas carillas articulares.
El tratamiento debe iniciarse lo más pronto posible, preferiblemente al nacimiento(14). El tipo de tratamiento variará en función del grado de afectación. En aquellos casos leves o moderados, habitualmente, el tratamiento se basa en manipulaciones, tratando de colocar la rodilla en flexión e inmovilizándola con yesos seriados a intervalos de 2 semanas; es posible conseguir buenos resultados, tras 6 a 8 meses de tratamiento.
En los casos severos de entrada o en los descritos previamente, en los que no se lograse la reducción, puede ser necesaria la utilización de distintos procedimientos quirúrgicos, dependiendo de lo que considere el cirujano, pasando por cirugías mínimamente invasivas, como: la resección cuadricipital percutánea o una cuadriceplastia en V-Y.
Tortícolis muscular congénita
La palabra tortícolis proviene del latín, torti (torcido) y collis (cuello), y se utiliza para describir una condición en la que existe un acortamiento del músculo esternocleidomastoideo (ECM) del lado afecto, aunque, generalmente, puede incluir el resto da la musculatura cervical, como el platisma colli. Presenta una inclinación lateral de la cabeza hacia el lado afecto y una rotación de la barbilla hacia el lado contralateral(5).
Se puede clasificar de diferentes maneras, pero la más sencilla es aquella que diferencia las causas musculares de las no musculares. En el neonato, lo más habitual, es que se trate de una tortícolis muscular congénita, aunque en caso de sospecha deberemos descartar aquellas causas no musculares (ósea, por malformaciones vertebrales, como por ejemplo, en el síndrome de Klippel-Feil; procesos inflamatorios (síndrome de Grisel); o causas neurológicas, como los tumores de fosa posterior, siringomielia o Arnold Chiari)(6).
La tortícolis muscular congénita presenta una incidencia en recién nacidos del 0,3% a 1,9%, considerándose la tercera patología ortopédica más comúnmente diagnosticada en la infancia. La etiopatogenia sigue sin estar clara, aunque parece que puede estar en relación con la compresión venosa del cuello y un posible síndrome compartimental de los músculos cervicales.
El diagnóstico es clínico. La cabeza se encuentra inclinada lateralmente y la oreja llega a contactar con el hombro. En el recién nacido, esta actitud suele ser flexible. A lo largo de los días, puede ponerse de manifiesto un engrosamiento situado en el vientre muscular del ECM, denominado “oliva”. Esta se presenta solo en el 20-30% de los casos. La “oliva” va desapareciendo en pocas semanas, siendo sustituida por fibrosis, y la inclinación de la cabeza es cada vez más evidente. La plagiocefalia es frecuente que acompañe a la desviación del cuello(2).
El tratamiento inicial debe ser siempre conservador, aconsejando a los padres cambios posicionales en la cuna y colocación en decúbito lateral, sobre el lado contrario al que está girado el mentón. Además, se puede estimular al niño con ruidos, luces…, para que gire la cabeza al lado contrario(15). A estos consejos, se debe de añadir la fisioterapia, con ejercicios de estiramiento pasivo, inicialmente por parte de los padres y, si no hay mejoría, por parte de un fisioterapeuta.
Los casos resistentes al tratamiento o aquellos diagnosticados después del primer año de vida deben ser referidos al especialista, porque puede ser necesaria la elongación quirúrgica del ECM.
Síndrome del niño moldeado
Este síndrome, descrito inicialmente en 1965 por Lloyd Roberts y Pilcher, se basa en alteraciones posturales, que incluyen las siguientes deformidades: plaquicefalia, tortícolis, escoliosis, oblicuidad pélvica, cadera contracturada en adducción y/o malposición de las rodillas o los pies (Fig. 7).
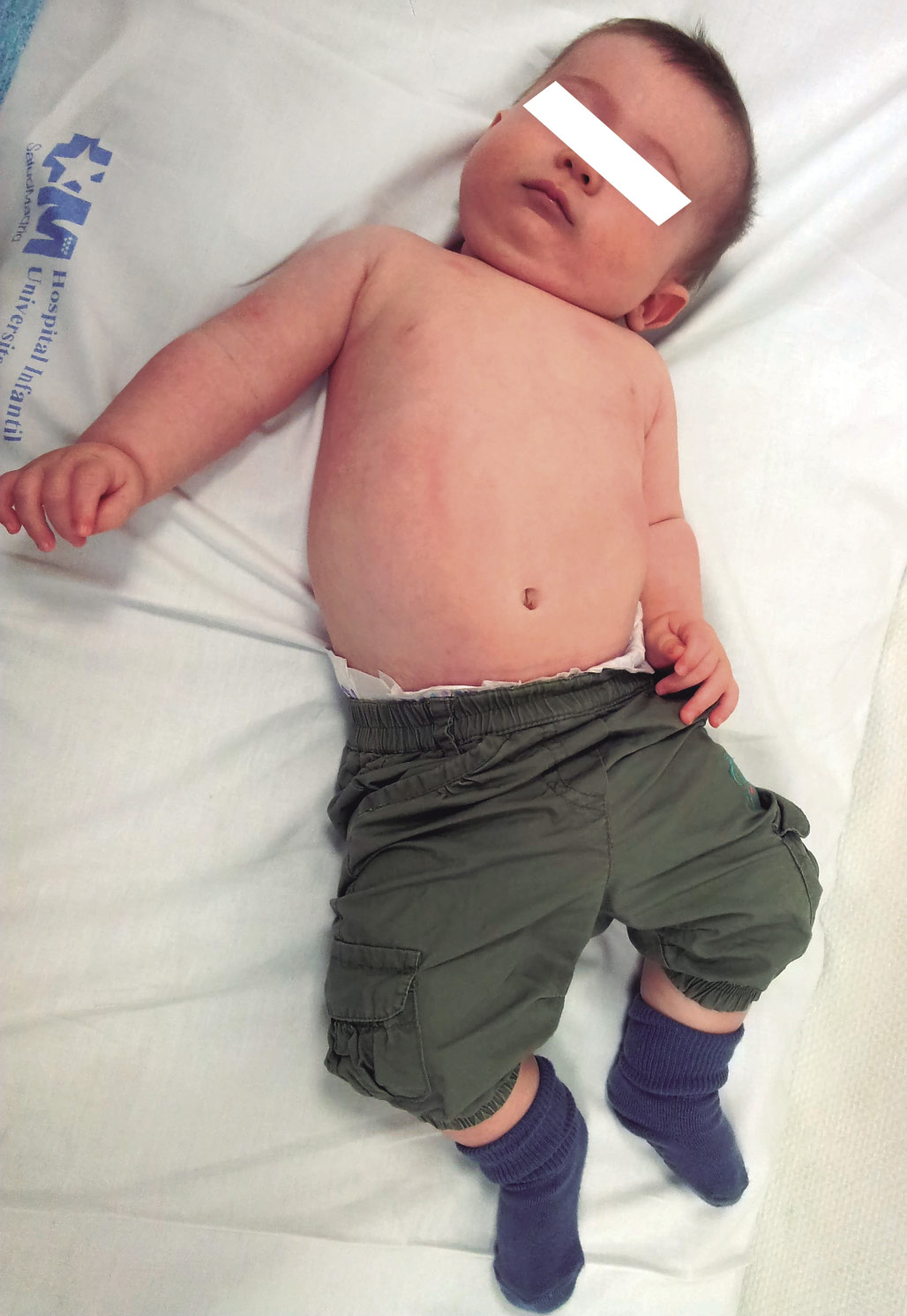
Figura 7. Lactante que presenta una deformidad en C, también llamado niño moldeado. Nótese el tronco curvo, la inclinación de la cabeza y la aducción de la extremidad, que está por encima del nivel corporal.
Los factores que sitúan a un recién nacido en posición de riesgo para padecer este síndrome son: sexo masculino, gran peso al nacer, ser hijo de madre primípara, oligoamnios, toxemia del embarazo, parto asistido o presentación de nalgas(16).
El diagnóstico es fundamentalmente clínico, y el tratamiento se basa en la fisioterapia y la observación clínica; ya que, estos niños tienden a la mejoría. A pesar de la diferencia en la abducción de las caderas, estos niños no presentan displasia de cadera y, por lo tanto, no deben ser tratados(17).
Parálisis braquial obstétrica
Se trata de una lesión que compromete las estructuras espinales que conforman el plexo braquial, secundaria generalmente, a un traumatismo durante el parto y, como consecuencia, produce algún grado de parálisis del miembro superior.
Se produce al traccionar el cuello o la extremidad superior del neonato, en el momento del parto, sobre todo en pacientes nulíparas, menores de 20 años o mayores de 30 años, con un producto que presenta discrepancia céfalo-pélvica, macrosomía, trabajos de parto prolongados, partos instrumentales y aquellos que nacen en posición podálica.
Su incidencia actual oscila entre 0,38 a 5,1 casos por cada 1.000 nacidos vivos.
En el neonato con lesión del plexo braquial, se deben sospechar otras lesiones concomitantes: fractura de clavícula, escápula y costillas, desprendimiento epifisario de húmero proximal, lesiones en columna cervical, parálisis facial y diafragmática, así como tortícolis.
El diagnóstico se basa fundamentalmente en la anamnesis y la exploración física, complementándose con las pruebas de imagen (RM) y los estudios electromiográficos en aquellos niños que no presenten una buena evolución clínica.
Dependiendo del nivel donde se produzca la lesión, podremos tener uno de los siguientes tipos de parálisis(18):
1. Parálisis de Erb-Duchene: se afecta el tronco superior del plexo braquial (conformado por las uniones de las raíces ventrales de C5 y C6). Es la parálisis más común (46%). Al examen físico, el hombro está en aducción y rotación interna, el codo presenta extensión, y el antebrazo está en pronación, pudiendo existir, asimismo, flexión de la muñeca y de los dedos de la mano.
2. Parálisis de Klumpke: hay una afectación de las raíces ventrales de C8 y T1, dando como resultado, una lesión del tronco inferior, afectando fundamentalmente la movilidad de la mano. Se observa en un 36% de todas las parálisis de plexo braquial en los neonatos, y presentan peor pronóstico que las superiores. Además, en un tercio de los casos, coexiste una lesión de la cadena simpática cervical, conocida como síndrome de Claude-Bernard-Horner, que en caso de presentarse, empeora el pronóstico para la recuperación del paciente.
3. Parálisis total: se afectan todas las raíces nerviosas del plexo, dando como resultado una extremidad flácida e insensible.
El tratamiento inicial es conservador, y debe esperarse 2-3 semanas para iniciar el tratamiento fisioterápico, para evitar el dolor secundario a la irritación nerviosa y para permitir la cicatrización de las lesiones.
Después del primer mes, se inicia el tratamiento rehabilitador que, en aquellos casos en los que no se plantee tratamiento quirúrgico, debe continuar de forma ininterrumpida hasta los 5-6 años de edad. Se deben realizar movimientos articulares pasivos y suaves, trabajando sobre la estimulación sensorial y de percepción, avanzando paulatinamente con el crecimiento del niño(19).
El tratamiento quirúrgico se reserva para aquellos casos con mal pronóstico (ausencia de recuperación de la función del bíceps, antes del 3º mes; ausencia de función del bíceps; deficiente recuperación de extensores del codo, muñeca y dedos; parálisis frénica; síndrome de Horner; Sind de Brown-Séquard; o ausencia de recuperación de la mano al 2º-3º mes en parálisis completas). En principio debe realizarse de forma precoz, entre el 2º-4º mes.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1. Chotigavanichaya C, Leurmsumran P, Eamsobhana P, Sanpakit S, Kaewpornsawan K. The incidence of common orthopaedic problems in newborn at Siriraj Hospital. J Med Assoc Thai. 2012; 95 Suppl 9: S54-61.
2.*** Huguet R, Morales L. Ortopedia Pediátrica. En: Cruz M. Tratado de Pediatría 10° ed. Madrid: Ergon, 2012. p. 2151-61.
3.** Sankar W, Weiss J, Skaggs DL. Orthopaedic conditions in the newborn. J Am Acad Orthop Surg. 2009; 17: 112-22.
4. Hosalkar HS, Spiegel DA, Davidson RS. The foot and toes. En: Kliegman RM, Behrman RE, Jenson HB, Stanton BF, eds. Nelson Textbook of Pediatrics. 19th ed. Philadelphia, Pa: Saunders Elsevier; 2011: chap 666.
5. Sankar WN, Weiss J, Skaggs DL. Orthopaedic conditions in the newborn. J Am Acad Orthop Surg. 2009 Feb; 17(2): 112-22.
6.*** Tachdjian’s Pediatric Orthopaedics 4th edition. John Anthony Herring, MD. Saunders Elsevier. Philadelphia, PA 19103-2899. 2008.
7. Beaty JH. Congenital anomalies of the lower extremity. En: Canale ST, Beatty JH, eds. Campbell’s Operative Orthopaedics. 11° ed. Philadelphia, Pa: Mosby Elsevier; 2007: chap 26.
8.** Hosalkar HS, Spiegel DA, Davidson RS. The foot and toes. En: Kliegman RM, Behrman RE, Jenson HB, Stanton BF, eds. Nelson Textbook of Pediatrics. 19° ed. Philadelphia, Pa: Saunders Elsevier; 2011: chap 673.
9.*** Morcuende JA, Abbasi D, Dolan LA, Ponseti IV. Results of an accelerated Ponseti protocol for clubfoot. J Pediatr Orthop. 2005; 25(5): 623-6.
10. Coleman SS, Stelling FH 3rd, Jarrett J. Pathomechanics and treatment of congenital vertical talus. Clin Orthop Relat Res. 1970; 70: 62-72.
11. Farhang Alaee, Stephanie Boehm, Matthew B. Dobbs. A new approach to the treatment of congenital vertical talus. J Child Orthop. 2007; 1: 165–74.
12. Placzek R, Funk JF, Druschel C. Congenital hip dysplasia in newborns: Clinical and ultrasound examination, arthrography and closed reduction. Oper Orthop Traumatol. 2013 Oct; 25(5): 417-29.
13. Seringe R, Bonnet JC, Katti E. Pathogeny and natural history of congenital dislocation of the hip. Orthop Traumatol Surg Res. 2014; 100: 59-67.
14. Hassan Abdelaziz, Shady Samir. Congenital dislocation of the knee: a protocol for management based on degree of knee flexion. J Child Orthop. 2011;5:143–9.
15. Mohan M, Bhat S, Prasad R, Sharma SM, Jain TL. Congenital muscular torticollis-case report and an effective treatment plan. J Maxillofac Oral Surg. 2012; 11: 364-7.
16.** Rubio AS, Griffet JR, Caci H, Bérard E, El Hayek T, Boutté P. The moulded baby syndrome: incidence and risk factors regarding 1.001 neonates. Eur J Pediatr. 2009; 168: 605-11.
17.** Good C, Walker G. J Bone Joint Surg Br. The hip in the moulded baby syndrome. 1984 Aug; 66: 491-2.
18. Abzug JM, Kozin SH. Evaluation and Management of Brachial Plexus Birth Palsy. Orthop Clin North Am. 2014; 45: 225-32.
19. Dogliotti AA. Current concepts in perinatal brachial plexus palsy: Part 1: early phase. Arch Argent Pediatr. 2011;109: 347-53.
Bibliografía recomendada
- Huguet R, Morales L. Ortopedia Pediátrica. En: Cruz M. Tratado de Pediatría 10° ed. Madrid: Ergon, 2012. p. 2151-61.
Se trata de un manual pediátrico español, con descripción de los problemas ortopédicos de los niños. Incluye la mayoría de las deformidades aquí descritas, de una forma más amplia y con descripción del manejo ortopédico de estos niños.
- Good C, Walker G. J Bone Joint Surg Br. The hip in the moulded baby syndrome. 1984 Aug; 66: 491-2.
Descripción pormenorizada del diagnóstico clínico, en esta condición tan frecuente, tan poco valorada y a veces, sobretratada, en especial, las caderas del neonato. Se trata de una de las clásicas publicaciones sobre el tema y que todo pediatra debería leer.
- Tachdjian’s Pediatric Orthopaedics. 4th edition. John Anthony Herring, MD. Saunders Elsevier. Philadelphia, PA 19103-2899. 2008.
Se trata del manual por excelencia de la ortopedia pediatrica mundial. Incluye la práctica totalidad de las alteraciones ortopédicas descritas, con descripción de los síntomas y signos patológicos; así como, del tratamiento ortopédico y quirúrgico. Incluye láminas anatómicas de las deformidades y de las vías de abordaje, que ayudan a entender la patología.
- Morcuende JA, Abbasi D, Dolan LA, Ponseti IV. Results of an accelerated Ponseti protocol for clubfoot. J Pediatr Orthop. 2005; 25(5): 623-6.
Publicación con importante impacto mundial de los resultados a largo plazo, de la corrección del pie zambo mediante la técnica Ponseti. Tanto el primer autor, como el autor de la técnica, Dr. Ponseti, son españoles y practican la técnica de corrección más ampliamente realizada en el mundo, por sus espectaculares resultados en la corrección del pie zambo congénito.
| Caso clínico |
|
Recién nacido que es explorado por el pediatra a las 24 horas de nacer y presenta una clara posición inclinada de la cabeza hacia su lado izquierdo. El parto ha sido a término, por vía vaginal. Se requirió el uso de fórceps. Pesó al nacer 3.850 g y no hubo ninguna complicación reseñable. Antecedentes familiares: la madre tuvo una dudosa displasia de cadera que trataron con doble pañal. En la exploración, se aprecia una rotación de la cabeza hacia el lado derecho y una inclinación hacia la izquierda. No se palpa una oliva en el esternocleidomastoideo. Existe una ligera asimetría de la cara, con un menor tamaño de la hemicara izquierda. Plagiocefalia moderada con aplanamiento occipital izquierdo. El tronco está en forma de C con una convexidad derecha. La cadera izquierda presenta una limitación de la abducción de 10º con respecto a la contralateral. Los signos de Ortolani y Barlow son negativos y la cadera es estable. Ante la sospecha de displasia de cadera, se realiza una ecografía a la semana de nacer. El resultado es el de cadera estable, pero con un ángulo alfa derecho de 55º, siendo el normal de 60º. Ante el diagnóstico de cadera inmadura, no se instaura ningún tipo de tratamiento y la disminución de la abducción de la cadera izquierda se interpreta como secundario al diagnóstico de sospecha de “niño moldeado”. Al año de edad, el paciente ha mejorado notablemente de sus asimetrías corporales, con cambios posturales frecuentes. Las caderas se normalizaron a los 3 meses de edad, según una ecografía de control realizada a esa edad. |

