|
| Temas de FC |
A. Trueba Lawand
Oftalmológa, Doctora en Medicina y Cirugía. Sección de Oftalmología Pediátrica y Estrabismo. Hospital de San Juan de Dios del Aljarafe. Bormujos, Sevilla
| Resumen
La obstrucción congénita del conducto nasolagrimal es la forma de presentación más frecuente de patología congénita de la vía lagrimal. Niños afectados presentarán: epífora, secreción ocular, conjuntivitis crónica o recurrente y dacriocistitis. El diagnóstico se basa en la historia clínica, la identificación de los síntomas y signos habituales y sencillas maniobras clínicas para su confirmación. Es esencial descartar el glaucoma congénito. El 90% de estos casos se resolverán espontáneamente antes del primer año de vida. El tratamiento comprende desde la observación, masaje hidrostático y antibioterapia tópica hasta el sondaje de la vía lagrimal, intubación canalicular con silicona, dacrioplastia y dacriocistorrinostomía. |
| Abstract
The congenital obstruction of the nasolacrimal duct is the most frequent form of presentation of congenital disorders of the lacrimal drainage system. Affected children will present with tearing, conjunctival discharge, chronic or recurrent discharge and dacryocystitis. Diagnosis is based on the clinical history, the identification of common signs and symptoms and simple office-based maneuvers. Congenital glaucoma must always be excluded. Approximately 90% of these cases will resolve spontaneously before one year of age. Therapeutic options range from simple observation, hydrostatic massage and topical antibiotics to probing, silicone intubation, dacryoplasty and dacryocystorrhinostomy. |
Palabras clave: Obstrucción congénita del conducto nasolagrimal; Epífora; Ptosis; Tumoración palpebral; Ambliopía.
Key words: Congenital obstruction of the nasolacrimal duct; Tearing; Ptosis; Eyelid tumors; Amblyopia.
Pediatr Integral 2013; XVII(7): 463-476
Patología congénita de la vía lagrimal y patología palpebral
Patología congénita de la vía lagrimal
El lagrimeo es un motivo de consulta frecuente en la edad pediátrica. Se puede deber a un exceso de producción de lágrimas o a una obstrucción en el sistema de drenaje nasolagrimal. La causa más frecuente de lagrimeo en el lactante es la obstrucción congénita del conducto nasolagrimal (OCNL).
Anatomía y fisiología
Las lágrimas son necesarias para mantener las córneas sanas y transparentes. El niño recién nacido tiene una producción lagrimal basal mínima que se normaliza tras un periodo de varios días a 2 semanas. Las lágrimas se producen principalmente en la glándula lagrimal, se reparten por la superficie ocular, renovándose la película lagrimal con cada parpadeo. El parpadeo también facilita el drenaje de las lágrimas por unos orificios de salida, puntos lagrimales superior e inferior, en la parte interna de los bordes palpebrales de ambos párpados, pasando luego por los canalículos superior e inferior, que corren casi paralelos a los bordes palpebrales, y al canalículo común, antes de vaciar, a través de la válvula de Rosenmuller, en el saco lagrimal. Desde allí pasan por el conducto nasolagrimal que termina en la válvula de Hasner, desembocando finalmente en la cavidad nasal debajo del cornete inferior (Fig. 3A). Las lágrimas pasan a la faringe nasal donde son finalmente deglutidas. Existen dos tipos de lagrimeo fisiológico: una producción de lágrimas basal que mantiene el ojo húmedo en condiciones normales, y un lagrimeo reflejo que ocurre en respuesta a una irritación ocular o una emoción. El lagrimeo es un motivo de consulta frecuente en la edad pediátrica. Este lagrimeo o epífora se puede deber a un exceso de producción de lágrimas o a una obstrucción en el sistema de drenaje nasolagrimal(1,2).
Etiopatogenia, clínica y diagnóstico
La canalización incompleta del conducto nasolagrimal causará una obstrucción a la salida de lágrimas. El lugar más afectado es su parte más distal, persistiendo habitualmente una obstrucción membranosa en la válvula de Hasner.
Clínicamente, los lactantes presentan con epífora o lagrimeo, secreción mucosa, dermatitis secundaria, conjuntivitis y, en menor grado, celulitis palpebral y dacriocistitis. El retraso en el drenaje de fluoresceína sódica 1% instilada en el ojo afecto es muy específico de la patología del sistema de drenaje lagrimal.
Obstrucción congénita del conducto nasolagrimal
La causa más frecuente de epífora en el lactante es la obstrucción del conducto nasolagrimal (OCNL), siendo la incidencia en el mundo occidental de un 6%. El sistema de drenaje nasolagrimal se desarrolla a partir de la invaginación del ectodermo superficial que se origina en la fisura naso-óptica. Su canalización comienza en la zona media del sistema y continúa de forma ascendente y descendente. El proceso suele completarse para el final del noveno mes de gestación. Si la canalización resulta incompleta, se produce una obstrucción en la salida de las lágrimas. El lugar más común de obstrucción es la parte más distal del conducto nasolagrimal, persistiendo una obstrucción membranosa en la válvula de Hasner(2). Un bloqueo aquí o a cualquier nivel del sistema de drenaje lagrimal causará una acumulación de lágrimas en el ojo.
Clínicamente, los lactantes con una OCNL se presentan con epífora o lagrimeo a las 2-6 semanas de vida, secreción mucosa que se acumula en los márgenes de los párpados y en las pestañas y dermatitis secundaria. La sobreinfección de las lágrimas estancadas y de la secreción mucosa podrá causar conjuntivitis (con secreción mucopurulenta abundante, hiperemia y molestias oculares) y, en menor grado, celulitis palpebral (Fig. 1A, 1B y 1C). Esta misma sobreinfección del contenido del saco lagrimal causará una dacriocistitis, presentándose con dolor, tumefacción, rubor y calor en el área del canto interno, pudiéndose palpar un saco lagrimal edematoso. La OCNL es bilateral en aproximadamente 1/3 de los casos. La mitad de todos los casos se resolverá espontáneamente para los 6 meses de edad, disminuyendo esta incidencia drásticamente después de los 13 meses de edad.
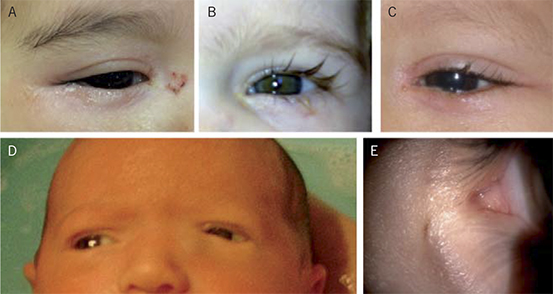
Figura 1. Signos típcos de una obstrucción congénita del conducto nasolagrimal. A) Dermatitis. B) Secreción. C) Epífora y eritema. D) Mucocele izquierdo. E) Fístula lagrimal izquierda.
El diagnóstico es clínico. Las condiciones que exacerban la congestión nasal, como las infecciones respiratorias altas, pueden exacerbar la sintomatología de la OCNL. La expresión del saco lagrimal resultará en reflujo de material mucoide o mucopurulento.
• Se puede confirmar la obstrucción mediante el test de desaparición de fluoresceína: a los 5 min de la instilación de fluoresceína sódica 1% en el ojo, se observará una retención significativa de la película lagrimal que confirma la obstrucción (Fig. 2A y 2B). El retraso en el drenaje de la fluoresceína es muy específico de la patología del sistema de drenaje lagrimal(3).
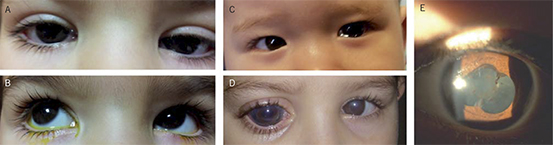
Figura 2. A) Epífora del ojo derecho (signo indirecto de pestañas húmedas). B) Test de desaparición de fluoresceína positivo con retraso en la evacuación de la lágrima en el ojo derecho. C) Epífora secundario a epibléfaron, por contacto de pestañas con córnea. D) Glaucoma congénito con incremento del diámetro corneal y alteración en su transparencia (por cortesía de la Dra. E. García Robles). E) Sinequias de iris en uveítis crónica.
• Técnicas de imagen. La mayoría de las obstrucciones congénitas del conducto nasolagrimal se resuelven o se tratan con éxito sin necesidad de técnicas de imagen. En aquellos casos con hallazgos clínicos atípicos o refractarios al tratamiento, su aplicación puede ayudar en la evaluación de la causa de la obstrucción y en la elección de la terapia más adecuada.
– Dacriocistografía: consiste en la inyección de contraste por el punto lagrimal y la posterior toma de radiografías convencionales,TAC o RNM para visualizar el llenado del sistema lagrimal y las estructuras óseas que lo rodean.
– Dacrioescintilografía: se instilan lágrimas artificiales con Tecnecio 99m, valorando el camino del trazador por el sistema lagrimal con una gammacámara(1).
Dacriocistocele (o mucocele)
Si a la OCNL se asocia una obstrucción proximal en la válvula de Rosenmuller habrá una distensión del saco lagrimal o dacriocistocele (Fig. 1D). Clínicamente, se presenta como una masa azulada en la región nasal e inferior al canto medial, asociado a epífora, y mayor tendencia a dacriocistitis. Se debe hacer el diagnóstico diferencial con el hemangioma, que se diferencia por su tendencia a crecer, y con el quiste dermoide y el encefalocele, ambos localizados habitualmente por encima del canto medio.
La dilatación y extensión del conducto nasolagrimal imperforado desde el meato hacia la fosa nasal pueden causar la formación de quistes nasales. Pueden ser uni o bilaterales y su presencia puede causar una obstrucción respiratoria de intensidad variable. Se aconseja endoscopia endonasal rutinaria en casos de dacriocistocele.
Atresia de los puntos lagrimales
No es común. Puede afectar a uno o más puntos. Si los dos están afectados, la epífora se presenta en cuanto el niño comienza a producir lágrimas, aunque no habrá reflujo de secreción mucosa desde los puntos ni dacriocistitis. En ocasiones sólo habrá una fina membrana ocluyendo el orificio lagrimal.
Atresia de los canalículos
También infrecuente y la clínica es similar.
Fístula lagrimal congénita
Se presenta con lagrimeo procedente de la zona lateral de la nariz, desde un pequeño orificio o depresión en la piel suprayacente al saco lagrimal y sin rebosamiento palpebral de la lágrima (Fig.1E). Se puede observar fluoresceína salir de una fístula permeable tras su instilación en el fondo de saco conjuntival. Puede estar asociado a una obstrucción del conducto nasolagrimal(2).
Diagnóstico diferencial
El diagnóstico diferencial se basa en la historia clínica del lagrimeo, una exploración ocular y el test de desaparición de fluoresceína. Cualquier síntoma diferente de la epífora y la secreción (fotofobia, blefaroespasmo, frotamiento persistente del ojo, hiperemia marcada de la conjuntiva bulbar o afectación sistémica) va a hacernos dudar del diagnóstico de OCNL. El glaucoma congénito siempre se debe descartar, dada las graves consecuencias de un diagnóstico tardío.
Se debe recopilar una historia detallada de los padres mientras se observa al niño. Deben quedar claros los síntomas específicos. Se debe documentar la cronicidad de la sintomatología y su cronología diaria. Si el lagrimeo aparece sólo cuando el niño tiene una infección de vías altas, puede ser una obstrucción parcial o funcional. Si es estacional, puede ser de origen alérgico. Si la sintomatología aparece pasados unos meses del nacimiento, es improbable que sea por una obstrucción congénita.
Aunque mucho menos frecuente y probable, la epífora puede ser el signo de presentación de un glaucoma, queratitis o uveítis. Cualquier síntoma diferente de la epífora y la secreción (fotofobia, blefaroespasmo, frotamiento persistente del ojo, hiperemia marcada de la conjuntiva bulbar o afectación sistémica) va a hacernos dudar del diagnóstico de OCNL(3,4).
Presión sobre el saco lagrimal causará reflujo en la OCNL. Valorar la normalidad o no del párpado, los puntos lagrimales y la posición de las pestañas, si la conjuntiva y córnea son normales en aspecto. Instilar colirio de fluoresceína sódica 1% para detectar la existencia de patología de la superficie ocular. Otras causas de epífora son epibléfaron, distriquiasis, paresia o anomalías craneofaciales.
La tabla I expone las causas de epífora en el lactante, sean por exceso de producción o por obstruccion en el sistema de drenaje lagrimal. Es importante recordar que un test de desaparición de fluoresceína normal descartará la patología congénita de la vía lagrimal en situaciones de duda diagnóstica. El glaucoma congénito siempre se debe descartar, dadas las graves consecuencias de un diagnóstico tardío.
Tratamiento
La mayoría de las obstrucciones se resolverán espontáneamente o con tratamiento médico conservador. Si persiste una epífora significativa al año de edad o conjuntivitis de repetición en edades más tempranas se tratará, habitualmente, mediante sondaje de la vía nasolagrimal. Como segunda elección: la intubación mono o bicanalicular con tubo de silicona, una dacrioplastia y, en circunstancias excepcionales, una dacriocistorrinostomía.
Médico
La medida más importante en la OCNL es el masaje del saco lagrimal, para incrementar la presión hidrostática, rompiendo así cualquier obstrucción membranosa y para vaciar el saco de lágrimas estancadas. Se enseña a los padres a colocar el dedo por encima del canto interno y, apretando con firmeza, deslizar el dedo hacia abajo (Fig. 3B). Se realizará 5-10 veces, 3-4 veces al día.
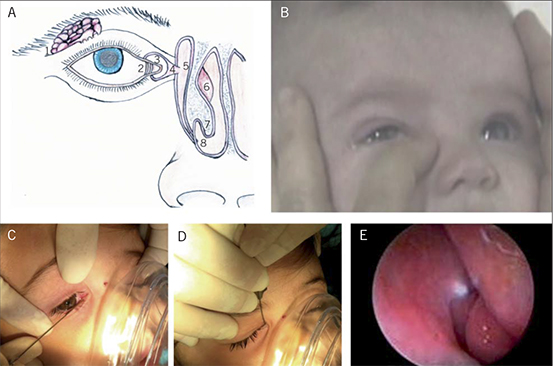
Figura 3. A) Anatomía de la via lagrimal: 1: glándula lagrimal; 2: puntos lagrimales superior e inferior; 3: canalículos lagrimales superior e inferior; 4: canalículo común; 5: saco lagrimal; 6: cornete medio; 7: cornete inferior; 8: válvula de Hasner. B) Masaje hidrostático sobre saco lagrimal, en sentido descendente. C) Sondaje con canalización inicial del canalículo inferior. D) Giro posterior de 90°, tras llegar a pared interna del saco lagrimal, y descenso de la sonda hasta pasar la zona de obstrucción. E) En imagen endoscópica, la fibra óptica ilumina a nivel del meato medio, desde el saco lagrimal. A este nivel se crearía el orificio de paso en una DCR mediante láser diodo.
La antibioterapia tópica será un tratamiento complementario en caso de infección secundaria, instilándose una gota, 4 veces al día, así como higiene frecuente de párpados y pestañas con agua tibia. Existen buenos resultados y espectro adecuado con: eritromicina, asociación de polimixina-bacitracina, tobramicina, gentamicina y quinolonas (este en >1 año); cultivo y antibiograma solamente en casos de resolución de la epífora y persistencia de secreción mucopurulenta refractaria al tratamiento(5).
En el caso de una dacriocistitis aguda, el tratamiento de elección es: amoxicilina/clavulánico oral, 40-80 mg/kg/día, cada 8 h durante 7 días. Si hay alergia a betalactámicos: en niños incluso <1 mes, eritromicina oral, 10 mg/kg cada 6 h, 10 días más tópico, trimetoprim+polimixina B (en niños <1 año), una gota cada 3-6 h, 7-10 días, o ciprofloxacino (en niños >1 año), una gota cada 2 h, 2 días, seguida de una gota cada 4-6 h hasta completar 7 días(6).
El tratamiento de elección oral es el mismo en caso de celulitis preseptal dentro del contexto de la OCNL. Siempre se debe derivar si: niños <1 año, el proceso no mejora en 1-2 días, hay sospecha de absceso, celulitis orbitaria o afectación del estado general.
Tratamiento quirúrgico
El pediatra debe remitir al paciente al oftalmólogo cuando crea que la intensidad y frecuencia de los síntomas no mejoran con masaje y justifican tratamiento con sondaje.
Sondaje del conducto nasolagrimal
La OCNL se resuelve espontáneamente con tratamiento conservador en la gran mayoría de los casos. Si no se resuelve, el sondaje del conducto nasolagrimal es el procedimiento de elección. Algunos oftalmólogos realizan un sondaje precoz en consulta, con pocos meses de edad, evitando la anestesia general y disminuyendo el coste y la morbilidad. Otros prefieren esperar hasta los 9-12 meses y sondar en quirófano, evitando muchos sondajes innecesarios dado el alto porcentaje de resolución espontánea. La única indicacion real de sondaje precoz es el dacriocistocele. Yo recomiendo realizar un sondaje bajo anestesia general entre los 6 meses y el año de edad si hay infección recurrente frecuente y epífora abundante. Se puede esperar si la epífora es mínima o intermitente. El pediatra debe remitir al paciente al oftalmólogo cuando crea que la intensidad y frecuencia de los síntomas no mejoran con masaje y justifican tratamiento con sondaje.
El procedimiento es sencillo, pero delicado, tardando 5-10 min. Se dilata cualquiera de los puntos lagrimales con un dilatador de vías. Se pasa una sonda metálica verticalmente, luego se gira en dirección horizontal y medial. Tensión lateral sobre el párpado rectifica el canalículo y facilita el avance de la sonda hasta notar una obstrucción ósea (la pared medial del saco lagrimal), donde se rotará la sonda 90º y se dirigirá hacia abajo y hacia atrás. Se podrá notar una suave resistencia al punzar la obstrucción membranosa de la válvula de Hasner (Fig. 3C y 3D)(1,4,7).
El el caso de fracaso del primer sondaje, hay una tendencia creciente a realizar el segundo intento mediante endoscopía, útil para la visualización de anomalías en el conducto nasolacrimal inferior y para obtener la correcta posición anatómica del sondaje. Se puede aprovechar la exploración, si fuera necesario, para la aplicación de algunas de las técnicas que se describen a continuación.
Fractura del cornete inferior
En casos con excesiva aposición entre el cornete inferior y la pared lateral de la nariz o ante una obstrucción ósea, debido a la fusión de las dos estructuras, se realiza una fractura del cornete inferior para mejorar el drenaje lagrimal (Fig. 3A-7).
Intubación bi o monocanalicular
Si han fracasado 2 o 3 intentos de sondaje, la mayoría de los oftalmólogos recomiendan practicar una intubación bi o monocanalicular de la vía lagrimal. Una vez que la sonda, que está unida a un tubo de silicona, pasa a la nariz, su punta se une a un gancho y se saca por el orificio nasal, trayendo el tubo con él. En otro diseño, la sonda tiene una luz por donde se alimenta el tubo de silicona, sacando éste directamente del orificio nasal. El extremo del tubo se sutura a la pared externa de la narina y se deja unos meses. La intubación podrá ser de un canalículo o de ambos.
En ocasiones la intubación se usa como técnica de primera elección, como es el caso de una OCNL bilateral, historia de dacriocistitis, síndrome de Down u obstrucciones “estrechas” visualizadas mediante endoscopia, dado el mayor fracaso del sondaje(7,9).
Dacrioplastia
La dacrioplastia se basa en la dilatación del conducto nasolagrimal por medio de un catéter provisto de balón (tipo sonda de Foley) que se coloca en el conducto nasolagrimal como en un sondaje habitual. El balón se infla de forma hidrostática, permitiendo una dilatación mayor del conducto nasolagrimal distal que el que se puede conseguir con una sonda exclusivamente. Esta técnica se reserva para casos complejos o reintervenciones(7).
Dacriocistorrinostomía
La dacriocistorrinostomía (DCR) consiste en la creación de un bypass desde el saco lagrimal a la cavidad nasal (Fig. 3A-5) a través de una apertura en la fosa del saco lagrimal (externa o endonasal). Se indica la DCR ante la persistencia de epífora tras sondajes repetidos e intubación, en dacriocistoceles, fístulas, anomalías canaliculares, después de una dacriocistitis y ante la existencia de anomalías craneofaciales severas. Se realiza habitualmente en niños mayores de 2 ½ años. La aplicación de laser diodo a nivel endocanalicular, de uso generalizado en adultos, está dando resultados eficaces y seguros en niños, aunque la experiencia es aún corta(10).
Patología palpebral
Anomalías palpebrales
Las anomalías palpebrales pueden ser hallazgos aislados o presentarse en el contexto de patología sistémica. Su evaluación clínica y sindrómica se encuentra, en ocasiones, ligada a la dismorfología. Las malformaciones más frecuentes en la edad pediátrica son la ptosis y el epibléfaron. Son mucho menos comunes el entropión, el ectropión, la blefarofimosis, el euribléfaron, el coloboma y el criptoftalmos, entre otros(11,12) (Tabla II).
Embriología y anatomía
En el primer mes de desarrollo, la vesícula óptica está recubierta de una fina capa de ectodermo. Hay una proliferación de mesodermo que completa el rudimento palpebral, procedente del proceso frontal nasal para el párpado superior y del proceso maxilar para el párpado inferior. Los párpados permanecen cerrados con una unión epitelial desde las 8 semanas hasta los 7 meses de edad gestacional. El ectodermo superficial origina la piel en la cara externa del párpado y la conjuntiva en la cara interna. La placa tarsal, el tejido conectivo y el tejido muscular derivan del elemento central mesodérmico.
El músculo que actúa principalmente para abrir el párpado superior y mantener la posición palpebral normal es el músculo elevador del párpado, que se origina, junto con el músculo recto superior, en el ala menor del esfenoides. Es inervado por ramas de la división superior del III par. El músculo de Müller es una banda fina de músculo liso que transcurre por la cara inferior del músculo elevador del párpado, insertándose en el margen superior del tarso. Es inervado por ramificaciones de la vía simpática ocular. El párpado se eleva también indirectamente por la unión del músculo frontal a la parte orbitaria superior del músculo orbicular. El músculo frontal es inervado por la rama temporal del nervio facial.
Ptosis
La ptosis congénita es el párpado caído en el nacimiento debido a una disgenesia del músculo elevador. Casos adquiridos sin antecedentes de trauma o cirugía se deben estudiar para descartar causas más severas. Todas las ptosis deben ser remitidas para valoración oftalmológica.
La ptosis congénita es el párpado caído en el nacimiento. En su forma más simple, se debe a una disgenesia del músculo elevador que es sustituído por fibrosis, dejándolo inelástico y débil. Puede ser unilateral o bilateral y mejora, en ocasiones, en el primer y segundo año de vida. Es habitualmente esporádico, aunque hay, en ocasiones, herencia familiar. Se debe hacer una historia exhaustiva sobre la fecha de inicio, la cronología en el día y antecedentes familiares de patología ocular. La exploración también debe ser completa, descartando la posibilidad de ambliopía por oclusión del eje pupilar, astigmatismo secundario, alteración de la motilidad intrínseca y extrínseca, etc. La ptosis congénita no suele asociarse a otras patologías. Es casi siempre bilateral (con frecuencia, asimétrica), varía desde leve a grave, con una función reducida del músculo elevador (una limitación en la excursión palpebral desde la mirada hacia abajo hasta la mirada hacia arriba cuando se bloquea la función auxiliar del músculo frontal con el dedo presionando la zona supraciliar, un pliegue cutáneo palpebral débil o ausente y un retraso del párpado al mirar hacia abajo (Fig. 4A, 4B).
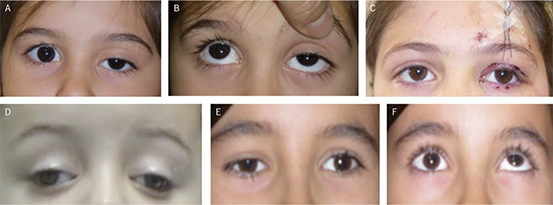
Figura 4. A) Ptosis palpebral izquierda (con pliegue palpebral débil o poco aparente). B) Exploración de la función del músculo del elevador del párpado, valorando la excursión palpebral desde la mirada inferior a superior, bloqueando el efecto del músculo frontal. C) Cirugía de ptosis mediante suspensión del párpado al músculo frontal, indicado si hay mala función del elevador (A, B y C por cortesía del Dr. R. Ángeles Figueroa). D) Ptosis bilateral en contexto de Miastenia gravis asociado, en este caso, a estrabismo divergente (por cortesía de la Dra. E. García Robles). E) Pseudoptosis derecha en el contexto de un estrabismo vertical. F) El ojo derecho es incapaz de elevarse en el intento de mirada hacia arriba, causando una hipotropía derecha en posición primaria y una falsa ptosis secundaria.
La corrección de la ptosis se puede dejar hasta que el niño tenga varios años. La cirugía será precoz en caso de tortícolis acusada con el mentón hacia arriba o si hay peligro de ambliopía por oclusión del eje pupilar. Una mala función del músculo elevador (hendidura palpebral <4 mm) aconseja tratamiento con suspensión del párpado al músculo frontal, por encima de la ceja (Fig. 4C). Si la función es buena (>4 mm), se puede plantear una resección del músculo elevador o plegamiento de su aponeurosis para mejorar su función(13,14).
Formas adquiridas:
• Parálisis del III par craneal: ptosis normalmente marcada y desviación del ojo hacia afuera y hacia abajo (por afectación de los músculos recto medio, superior, inferior y oblícuo menor); midriasis si hay afectación de la inervación parasimpática. Se debe derivar siempre.
• Síndrome de Horner: ptosis leve-moderada, por déficit en la inervación simpática del músculo de Muller, acompañado de miosis y, según el nivel de afectación, anhidrosis de cara y cuello en el lado afecto. En casos congénitos puede haber pigmentación defectuosa del iris. Casos adquiridos sin antecedentes de trauma o cirugía se deben estudiar para descartar causa tumoral, como el neuroblastoma.
• Parpadeo mandibular de Marcus-Gunn: se presenta ptosis asociada a movimientos palpebrales o guiños sincronizados con el movimiento de la boca, el llanto, al comer y succionar. Se debe a una inervación aberrante del músculo elevador del párpado por la tercera rama del nervio trigémino.
• Miastenia gravis: aunque es una causa más rara, la ptosis es el síntoma inicial con frecuencia, presentándose el 10% en niños antes de la pubertad. Empeora al final del día y con intentos repetidos de elevación y descenso de los ojos. También es común la presencia de estrabismo variable (Fig. 4D). Se debe a un defecto autoinmune en el mecanismo de acetilcolina en la unión neuromuscular con afectación sistémica progresiva.
• Traumática.
• Tumoración palpebral u orbitaria: en el caso de lesiones palpebrales, se debe a un efecto mecánico debido al incremento en peso del párpado, siendo la etiología evidente. Lesiones orbitarias precoces pueden causar ptosis sin una proptosis marcada y esto se debe siempre considerar en pacientes con ptosis adquirida.
• Pseudoptosis: la falsa apreciación de ptosis puede deberse a varias razones:
– Exceso de piel en el párpado superior puede causar una aparente asimetría palpebral.
– Retracción palpebral ojo contralateral; puede ser un hallazgo aislado o efecto secundario de proptosis, habitualmente por una masa orbitaria.
– Cierre voluntario del ojo por irritación, fotofobia.
– Estrabismo vertical: el párpado aparece más caído en el ojo más bajo (Fig. 4E y 4F).
Todas las ptosis deben ser remitidas para valoración oftalmológica para descartar estas y otras causas atípicas(14-16).
Epibléfaron
El epibléfaron se caracteriza por la presencia de un pliegue horizontal de piel por delante del borde palpebral superior o inferior, causando el desplazamiento de las pestañas hacia la córnea (Fig. 2C). El contacto de las pestañas con la córnea, o triquiasis, produce microabrasiones epiteliales o queratopatía puntata que puede causar lagrimeo e hiperemia conjuntival. El diagnóstico correcto se realiza mediante tinción con fluoresceína y visualización con lámpara de hendidura. El epibléfaron suele resolverse espontáneamente a los 1-2 años de edad con el crecimiento de los huesos faciales y la pérdida de grasa del lactante. Si la queratopatía es mínima y los síntomas leves, el tratamiento consistirá en observación y, si precisara, el uso ocasional de lágrimas artificiales y pomadas lubricantes. En casos de queratopatía severa, el tratamiento será quirúrgico. Se reserva para lactantes mayores de un año de edad, y consiste en la extirpación de una elipse de piel y músculo orbicular en la zona del epibléfaron.
Tumores palpebrales
La presencia de tumoraciones en el párpado es frecuente en la infancia, sea como hallazgo aislado, con afectación orbitaria o como parte de una enfermedad sistémica, siendo la mayoría benignas. Es común a todos los tumores el riesgo de ambliopía, por la oclusión del eje pupilar, y por la anisometropía, que puede causar la distorsión o presión de la lesión sobre el globo ocular. Si hay afectación orbitaria posterior puede haber proptosis del globo ocular con apertura de la hendidura palpebral.
La presencia de tumoraciones en el párpado es frecuente en la infancia, sea como hallazgo aislado, con afectación orbitaria o como parte de una enfermedad sistémica. La mayoría son de etiología benigna, aunque nunca se debe descartar la posibilidad de una neoplasia. La tabla III muestra el conjunto de etiologías, incluyendo las causas menos frecuentes.
Es común a todas las lesiones palpebrales el riesgo de ambliopía por la posible oclusión del eje pupilar al disminuir la hendidura palpebral, y por la anisometropía, que puede causar la distorsión o presión de la lesión sobre el globo ocular. Si las lesiones se acompañan de afectación orbitaria posterior puede haber proptosis del globo ocular con apertura de la hendidura palpebral. Cualquier tumoración palpebral adquirida requiere una evaluación y seguimiento, con la obtención de neuroimágenes ante la sospecha de una enfermedad orbitaria severa, como es el caso del rabdomiosarcoma.
A continuación describiremos las causas más comunes o relevantes.
Quiste dermoide
Los quistes dermoides son coristomas que surgen especialmente en la zona anterolateral de la órbita, la mayoría son superficiales. La ruptura traumática causará una reacción granulomatosa crónica. Se debe realizar una TAC ante la sospecha de extensión orbitaria.
Los quistes dermoides son coristomas (tejidos que no se encuentran habitualmente en la zona involucrada) provenientes de restos ectodérmicos atrapados en las líneas de sutura o dentro del mesénquima durante el desarrollo orbitario. Surgen especialmente en la zona anterolateral de la órbita, menos en la zona medial, superior al canto interno (Fig. 5A). Los quistes están tapizados por epitelio escamoso estratificado queratinizado y rellenos de queratina y apéndices dérmicos, incluyendo folículos pilosos, glándulas sebáceas y sudoríparas. En la infancia, la mayoría de los quistes son superficiales, palpándose como una masa lisa y móvil. La ruptura traumática causará una reacción granulomatosa crónica. Menos habitualmente, los dermoides pueden infiltrar y extenderse a la órbita. Estos dermoides más profundos se presentan más en adolescentes, pudiendo causar proptosis y desplazamiento ocular. Salvo que el quiste sea totalmente móvil a la palpación, se debe realizar una TAC para valorar su extensión. Se extirparán por motivos estéticos, crecimiento o inflamación(13,14).
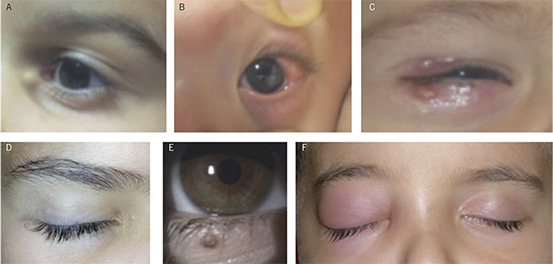
Figura 5. A) Quiste dermoide probable. B) Dermolipoma en conjuntiva temporal. C) Orzuelos en fase de prefistulización cutánea. D) Lesiones múltiples de molluscum contagioso. E) Nevus cutáneo. F) Celulitis preseptal derecho.
Dermolipoma
El dermolipoma es una masa gelatinosa localizada en el área cantal externa (Fig. 5B). Son coristomas con contenido de tejido adiposo y apéndices dérmicos. Normalmente no precisa tratamiento. La extirpación quirúrgica se indica solamente por motivos estéticos.
Orzuelo
El orzuelo externo es un absceso estafilocócico de las glándulas de Moll y Zeiss. El orzuelo interno resulta de una inflamación granulomatosa secundaria a los lípidos irritantes de la glándula de Meibomio. Calor seco y masaje, asociado a lavado palpebral con champú neutro, ayudan a drenar el material lipídico y a descomprimir. Ante la presencia de un orzuelo crónico o chalazión se debe descartar una tumoración maligna.
El orzuelo externo es un absceso estafilocócico de las glándulas de Moll y Zeiss. El orzuelo interno es una inflamación lipogranulomatosa que resulta de la obstrucción de una glándula sebácea de Meibomio. La fase inflamatoria inicial puede asociarse a inflamación difusa y eritema, confundiéndose con una celulitis preseptal (Fig. 5C). Los orzuelos pequeños se resuelven espontáneamente. La aplicación de calor seco y masaje varias veces al día, asociado a lavado palpebral con champú neutro, ayuda a drenar el material lipídico y a descomprimir el orzuelo. Si persiste más de 6 meses, es grande o afecta a la visión por astigmatismo corneal se tratará mediante incisión y curetaje. Su cronificación lo convierte en un nódulo duro o chalazión.
Circunstancias(6):
• Orzuelo simple:
– Higiene palpebral: aplicación de compresas calientes, durante 10 min, 4 veces al día. Masajear bordes palpebrales de lado a lado para retirar costras, realizar masaje vertical hacia el borde libre palpebral, a lo largo de todo el párpado para exprimir las glándulas de Meibomio en el caso de blefaritis posterior crónica (disfunción generalizada de las glándulas de Meibomio). Lavar posteriormente los párpados con gasa impregnada en champú neutro diluido o producto comercial destinado a higiene palpebral.
– Depilación de la pestaña asociada al folículo infectado.
• Orzuelo externo con drenaje purulento o inflamación perilesional:
– Añadir eritromicina tópica oftálmica 0,5%, una aplicación cada 12 h, 10 días. En mayores de 8 años puede ser también clortetraciclina tópica 1% cada 12 h hasta la resolución de los síntomas.
• Orzuelo con afectación severa y/o asociado a blefaritis crónica:
– Eritromicina oral, 30-50 mg/kg/día, en dosis cada 6-8 h, 10 días. Como alternativa, cloxacilina oral, 50 mg/kg/día, en dosis cada 6 h, 7 días.
Ante la presencia de un chalazión crónico se debe descartar una tumoración maligna.
Moluscum contagioso
Es una afección viral de la piel con afectación frecuente de los párpados, causado por un poxvirus ADN. Son lesiones pequeñas, elevadas y umbilicadas en el centro. Son, con frecuencia, múltiples, siendo el contagio por contacto directo. Lesiones en el borde libre palpebral pueden producir una conjuntivitis folicular (Fig. 5D). Tienden a ser autolimitadas, aunque las que causan conjuntivitis precisan tratamiento mediante incisión y desbridamiento del núcleo central.
Nevus
Los nevus congénitos se localizan más habitualmente en cara y tronco aunque pueden encontrarse en párpados (Fig. 5E). El riesgo de transformación maligna aumenta con el tamaño de la lesión. Los nevus adquiridos suelen presentarse entre los 5-10 años de vida, siendo planos o ligeramente elevados y oscureciendo con la edad. Rara vez preocupan en la infancia, precisando monitorización de cambios patológicos ya en edad adulta.
El tratamiento de ambos es quirúrgico y está indicado si hay sospecha de potencial de malignización, de ambliopía o por razones estéticas.
Hemangioma capilar
Los hemangiomas capilares perioculares son, habitualmente, pequeños en las primeras semanas de vida, creciendo rápidamente en los meses siguientes y regresan entre los 4-7 años de vida. Es característico el incremento de la lesión con el llanto. Se tratarán si hay oclusión del eje óptico o amenaza de neuropatía óptica. Los tratamientos más usuales han consistido en corticoides sistémicos o intralesionales. La literatura reciente muestra el uso de propranolol oral como propuesta terapéutica eficaz y segura.
Los hemangiomas capilares son tumores comunes y benignos, afectando especialmente el párpado superior y la órbita en la infancia. Son hamartomas, compuestos de tejido que se encuentra habitualmente en el párpado. Se presentan como lesiones habitualmente pequeñas en las primeras semanas de vida, creciendo rápidamente en los meses siguientes. Tras un periodo de estabilización en el crecimiento, generalmente regresan entre los 4-7 años de vida. Hemangiomas superficiales tienen un aspecto rojizo, a veces lobulado o telangiectásico, llamados lesiones “fresa”, mientras que los tumores subcutáneos tienen un aspecto azulado (Fig. 6A, 6B). Lesiones profundas pueden causar proptosis. La falta de signos cutáneos suprayacentes obliga a un diagnóstico diferencial con neuroimagen. Es característico el incremento de la lesión con el llanto. Los hemangiomas capilares son lesiones habitualmente aisladas, aunque pueden asociarse a anomalías oculares y sistémicas. A los lactantes con más de 3 lesiones cutáneas, se les debe evaluar en busca de lesiones viscerales.
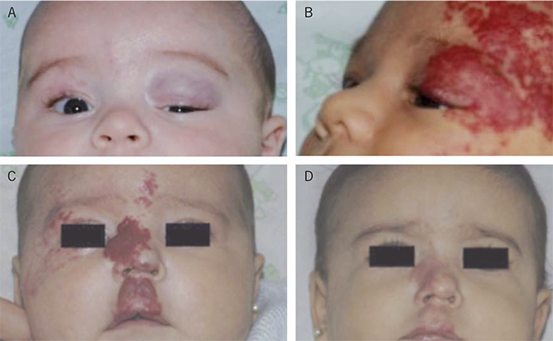
Figura 6. A) Hemangioma subcutáneo azulado, produciendo ptosis izquierda ambliopizante. B) Hemangioma superficial. C) Hemangioma segmentario en niña de 2 meses. D) Aspecto después de 5 ½ meses de tratamiento con propranolol (por cortesía del Dr. J. Bernabéu Wittel).
El manejo oftalmológico se centra en la prevención de la ambliopía. Debe haber un seguimiento cercano, con indicación de corrección óptica y oclusiones, si precisara. En la región orbitaria el hemangioma puede causar deprivación visual, astigmatismo y estrabismo. El tratamiento es normalmente expectante, salvo que esté amenazada la visión. El tratamiento ha consistido en corticoides sistémicos o intralesionales, a-interferón, vincristina, ciclofosfamida, láser, embolización o cirugía, ninguno exento de complicaciones.
Hay referencias recientes en la literatura sobre el éxito del uso de propranolol oral. Su uso no está aprobado para esta indicación. La dosis más empleada es 2 mg/kg/día repartida cada 8 h. Se considera un fármaco seguro con escasos efectos secundarios (descritos hipoglucemia, hipotensión, diarrea, reflujo, frialdad de manos y pies, broncoespasmo e hiperpotasemia, generalmente sin repercusiones graves). Antes de iniciar el tratamiento se recomienda una evaluación cardiológica, la determinación de la presión arterial y el seguimiento pediátrico(17). En una serie(18) se observó que el propranolol no sólo indujo estabilización del crecimiento, tal como ocurre con los corticoides, sino que la mejoría cotinuó en muchos casos, hasta una regresión completa en edades muy tempranas, reduciendo así la duración de las lesiones (Fig. 6C, 6D).
Rabdomiosarcoma
Es importante considerar el rabdomiosarcoma, la neoplasia orbitaria maligna más común de la infancia, en el diagnóstico diferencial de cualquier tumoración palpebral o ptosis adquirida sin causa aparente en la infancia.
El rabdomiosarcoma es un tumor maligno procedente de tejido mesenquimatoso indiferenciado de la órbita precursor del músculo estriado. Es un tumor de rápida progresión, siendo la neoplasia orbitaria maligna más común de la infancia. Aunque la proptosis es la forma de debut más habitual, se puede presentar con frecuencia con afectación palpebral en forma de ptosis o tumoración palpebral, simulando una lesión inflamatoria o lesión vascular. Es rara su presentación en menores de 4 años y en mayores de 10 años de edad. Ante la sospecha, se estudiará mediante TAC o RNM y biopsia. El tratamiento asocia normalmente quimioterapia y radioterapia y, en menor grado, cirugía. De los tres tipos de tumor, el embrionario es el que más afecta a la órbita, afectando más la órbita superior, con una supervivencia del 90% a 5 años. El rabdomiosarcoma alveolar es más común en la órbita interna; la supervivencia es buena, aunque más baja(19). Es importante considerar el rabdomiosarcoma en el diagnóstico diferencial de cualquier tumoración palpebral o ptosis adqurida sin causa aparente en la infancia.
Las causas menos comunes de tumoraciones palpebrales se exponen en la tabla III.
Celulitis preseptal
La celulitis preseptal es una infección de los tejidos anteriores al septum orbitario. Se asocia a infecciones respiratorias altas, trauma local, bacteriemia y sinusitis. Los signos incluyen eritema e inflamación palpebral, pero con motilidad y visión conservadas y sin proptosis (Fig. 5E). El tratamiento de lactantes puede requerir ingreso hospitalario, no así en niños mayores, habitualmente. Los patógenos más comunes son: Staphylococcus aureus, Streptococcus pneumoniae, streptococos del tipo A, Haemophilus no tipables (el más frecuente en niños).
El tratamiento de elección es amoxicilina/clavulánico oral, 40-80 mg/kg/día, cada 8 h, 14 días y, como alternativa, cefuroxima oral, 100 mg/kg/día, cada 8 h, 7-10 días. En alérgicos a betalactámicos, clindamicina oral, 25-40 mg/kg/día, cada 8 h, 14 días. Asociar profilaxis antitetánica en casos postraumáticos, así como compresas frías para alivio sintomático(6).
Función del pediatra de Atención Primaria
Siempre confirmar una función visual y aspecto ocular aparentemente normales.
Ante lagrimeo:
• Si OCNL:
– Tratamiento conservador con masaje hidrostático correcto.
– Derivar a los 6 meses si conjuntivitis frecuentes.
– Derivar a 9-12 meses si lagrimeo leve solamente.
– Test de desaparición de fluoresceína si duda diagnóstica.
• Derivar si sospecha de patología más grave.
Ante alteraciones palpebrales:
• Si epibléfaron: lágrimas artificiales y pomadas nocturnas.
• Si ptosis aislada: derivar de forma preferente ante posibilidad de oclusión pupilar y ambliopía.
• Si ptosis asociada a otros signos/síntomas o anomalías de aspecto dismorfológico: derivar a oftalmología + estudio multidisciplinario.
Tumoraciones palpebrales:
• Si orzuelo:
– Tratar según indicado previamente.
– Si no mejora o cronificación derivar a oftalmología para tratamiento o para descartar etiología grave.
• Si hemangioma periocular: derivar para valoración multidisciplinaria.
• Cualquier otra lesión palpebral o sospecha de orbitaria: derivar.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1. Aliseda Pérez de Madrid D. Obstrucción Congénita del Conducto Nasolagrimal. En: Toledano Fernández N, ed. Manejo Actual de las Obstrucciones del Conducto Nasolagrimal. Sociedad Española de Oftalmología; 2001. p. 49-64.
2.** Barceló A, Hueso JR. Patología Lagrimal en la Infancia. En: Mengual Verdú E, Hueso Abancens JR, eds. Actualización en Oftalmología pediátrica. Badalona, EUROMEDICE Ediciones Médicas, S.L.; 2003. p. 83-94.
3.*** Forbes BJ, Khazaeni LM. Evaluation and management of an infant with tearing and eye discharge. Pediatric Case Reviews. 2003; 3(1): 40-3.
4.** Young JDH, MacEwen CJ. Fortnightly Review: Managing congenital lacrimal obstruction in General Practice. BMJ 1997; 315(7103): 293-6.
5.*** Wagner RS. Acute Pediatric Conjuntivitis. http://www.ophthalmic.hyperguides.com/tutorial/pediatric/acute.
6.*** Trueba Lawand A, Varona García A, Vázquez Florido AM, Cantero Quirós MM. Infecciones oftalmológicas en Pediatría. En: Fernández Urrusuno R, Serrano Martino C, Corral Baena S, et al., eds. Guía de terapéutica antimicrobiana del área Aljarafe. Sevilla: distrito Sanitario Aljarafe y Hospital San Juan de Dios del Aljarafe; 2011. p. 243-56.
7. Kherani F, Katowitz JA, Goldstein SM. Update on Congenital Nasolacrimal Duct Obstruction. Techniques in Ophthalmology. 2003; 1(2): 114-8.
8. Wallace EJ, Cox A, White P, MacEwen CJ. Endoscopic-assisted probing for congenital nasolacrimal duct obstruction. Eye. 2006; 20: 998-1003.
9. Al-Faky YH, Al-Sobaie N, Mousa A, et al. Evaluation of treatment modalities and prognostic factors in children with congenital nasolacrimal duct obstruction. J AAPOS. 2012; 16(1): 53-7.
10. Cakmak SS, Yildirim M. Use of endocanalicular dacryocystorhinostomy with multidiode laser in children. Int J Pediatr Otorhinolaryngol. 2010; 74: 1320-2.
11. Dollfus H, Verloes A. Developmental Anomalies of the Eyelid. En: Taylor D, Hoyt CS, eds. Pediatric Ophthalmology and Strabismus. Elsevier Saunders; 2005. p. 202-20.
12.*** Wright, KW. Eyelid disorders. En: Wright, KW, ed. Pediatric Ophthalmology for Primary Care. American Academy of Pediatrics; 2008. p. 143-51, 243-52.
13. Nerad JA. Evaluación y tratamiento del paciente con ptosis. En: Nerad JA, ed. Cirugía oculoplástica. Los requisitos en Oftalmología. Elsevier Science; 2002. p. 157-92.
14.** Simon JW, Aaby AA, Drack AV, Hutchinson AK, et al. Dismorfología orbitaria y trastornos palpebrales. En: Simon JW, Aaby AA, Drack AV, Hutchinson AK, et al., eds. Oftalmología pediátrica y estrabismo 2007-2008. Elsevier España, S.A.; 2008. p. 207-14.
15.*** Lueder GT. Pediatric Practice Ophthalmology. Ed. McGraw-Hill; 2011.
16. Sudhakar P, Vu Qui, Kosoko-Lasaki O, Palmer M. Upper Eyelid Ptosis Revisited. Am J Clin Med. Summer 2009; 6(3): 5-14.
17.** Sánchez-Carpintero I, Ruiz-Rodríguez R, López-Gutiérrez JC. Propranolol en hemangiomas infantiles: eficacia clínica, riesgos y recomendaciones. Actas Dermosifiliogr. 2011. Doi:10.1016/j.ad.2011.05.003.
18.** Bernabéu-Wittel J, Pereyra-Rodríguez JJ, Mantrana-Bermejo ME, et al. Propranolol for the treatment of severe hemangiomas of infancy: results from a series of 28 patients. Actas Dermosifiliogr. 2011; 102: 510-6.
19. Chadka NK, Forte V. Pediatric head and neck malignancies. Curr Opin Otolaryngol Head Neck Surg. 2009; 17: 471-6.
Bibliografía recomendada
– Forbes BJ, Khazaeni LM. Evaluation and management of an infant with tearing and eye discharge. Pediatric Case Reviews. 2003; 3(1): 40-3.
Artículo magnífico desde el punto de vista pediátrico que, partiendo de un caso clínico, presenta las causas más comunes de epífora y secreción en el niño y ayuda a comprender su presentación, los test diagnósticos y los tratamientos posibles.
– Wagner RS. Acute Pediatric Conjuntivitis. http://www.ophthalmic.hyperguides.com/tutorial/pediatric/acute.
Repaso muy completo de la presentación, el diagnóstico diferencial y los tratamientos de las conjuntivitis en la infancia.
– Trueba Lawand A, Varona García A, Vázquez Florido AM, Cantero Quirós MM. Infecciones oftalmológicas en Pediatría. En: Fernández Urrusuno R, Serrano Martino C, Corral Baena S, et al., eds. Guía de terapéutica antimicrobiana del área Aljarafe. Sevilla: Distrito Sanitario Aljarafe y Hospital San Juan de Dios del Aljarafe; 2011. p. 243-56.
El capítulo expone, de forma clara y concisa, características clínicas y protocolo terapéutico actualizado para infecciones oculares en la edad pediátrica, metodología que sigue el libro para otras infecciones pediátricas en general.
– Wright, KW. Eyelid disorders. En: Wright, KW, ed. Pediatric Ophthalmology for Primary Care. American Academy of Pediatrics; 2008. p. 143-51, 243-52.
Excelente guía de oftalmología pediátrica en general dirigido a pediatras, muy útil para cualquier consulta.
– Lueder GT. Pediatric Practice Ophthalmology. Ed. McGraw-Hill; 2011.
Guía muy actual, práctica, y visualmente atractiva, de toda la patología ocular pediátrica, con abundantes imágenes y cuadros sinópticos de sintomatología, diagnóstico diferencial, criterios de derivación.
– Sánchez-Carpintero I, Ruiz-Rodríguez R, López-Gutiérrez JC. Propranolol en hemangiomas infantiles: eficacia clínica, riesgos y recomendaciones. Actas Dermosifiliogr. 2011. Doi:10.1016/j.ad.2011.05.003.
Revisión de los conocimientos actuales del uso de propranolol para el tratamiento de los hemangiomas infantiles, sus indicaciones, la respuesta clínica, los efectos secundarios y los ensayos clínicos en curso.
| Caso clínico | |
|
Varon de 2 años de edad, nacido a las 38 semanas, pn: 3.540 g, y sin antecedentes generales de interés, que se presenta con inflamación difusa rojiza del párpado superior y lagrimeo, desde hace 24 h. A la exploración, se objetiva el párpado superior izquierdo levemente caído, sin tapar eje pupilar, con leve edema difuso de coloración rojiza del borde libre, así como tumoración blanda en su 1/3 externo, dolorosa a la palpación. Correcta fijación y seguimiento de objetos, motilidad conservada, polo anterior normal y reflejo rojizo de fondo conservado, ambos ojos. |
|