|
| Regreso a las bases |
D. Arjona Villanueva
Unidad de cuidados intensivos pediátricos. Hospital Universitario Virgen de la Salud. Complejo hospitalario de Toledo
| Resumen
La Parada Cardiorrespiratoria (PCR) en pacientes pediátricos tiene una elevada mortalidad. El reconocimiento de los pacientes en riesgo de sufrir una PCR y el inicio precoz de las maniobras de Reanimación Cardiopulmonar (RCP) mejora el pronóstico de los pacientes que sufren una PCR. |
| Abstract
Cardiorespiratory arrest (CRP) in pediatric patients associates elevated mortality. The recognition of patients at risk of suffering a CRP and the prompt initiation of cardiopulmonary resuscitation (CPR) maneuvers, directly impacts survival and outcomes of patients who undergo CRP. The European Resuscitation Council (CRE) periodically reviews and updates the recommendations on basic and advanced CPR, recommending basic CPR training for health and non-health professionals who have a responsibility for treating or dealing with children. The latest recommendations in basic CPR and airway clearance in pediatric patients are summarized in this article. |
Palabras clave: Parada cardiorrespiratoria; Reanimación cardiopulmonar; Pediatría; Obstrucción vía aérea
Key words: Cardiorespiratory arrest; Cardiopulmonary resuscitation (CRP); Pediatrics; Airway obstruction
Pediatr Integral 2019; XXIII (1): 46 – 50
Reanimación cardiopulmonar básica en Pediatría
Introducción
Concepto
La reanimación cardiopulmonar (RCP) básica es el conjunto de maniobras que permite establecer si un niño/a se encuentra en situación de parada cardiorrespiratoria (PCR), o en riesgo inmediato de entrar en ella y sustituir la función cardiorrespiratoria, sin ningún equipamiento, hasta que el paciente se recupere, o bien, se pueda iniciar una reanimación avanzada.
La reanimación cardiopulmonar básica instrumentalizada es aquella en la que se emplea material médico, bolsa autoinflable y desfibrilador semiautomático, sin requerir un entrenamiento en RCP avanzada.
La reanimación cardiopulmonar avanzada es aquella realizada por personal entrenado en la que se emplea soporte respiratorio (intubación, ventilación mecánica) y circulatorio (canalización vías, inotrópicos, desfibrilador…).
¿Quién debe realizar una reanimación cardiopulmonar básica?
Cualquier persona que presencie un episodio de PCR debe realizar maniobras de RCP. Se ha demostrado que cualquier maniobra de RCP, independientemente de su calidad, mejora el pronóstico de la PCR. El European Resuscitation Council (ERC) recomienda que en niños, se mantenga la secuencia ABC (vía aérea, respiración, compresiones torácicas) frente a la secuencia de adultos CBA (compresiones, vía aérea, respiración).
En el caso de que los testigos no formados en RCP de una PCR no quieran o no puedan administrar ventilaciones de rescate, se recomienda que inicien compresiones cardiacas(1).
Causas de RCP
En el paciente menor de un año, la mayoría de las PCRs son de causa respiratoria: infecciones respiratorias, obstrucción accidental de la vía aérea o síndrome de muerte súbita del lactante. En mayores de un año, es más frecuente la patología traumática: ahogamiento, politraumatismo o intoxicaciones(2).
En pacientes con patología crónica, las causas más frecuentes son: infecciosas, cardiacas (sobre todo, en pacientes con cirugía previa o cardiopatía) y respiratorias (displasia broncopulmonar, enfermedades neuromusculares…).
Incidencia de la PCR
Se estima que la incidencia de la PCR extrahospitalaria en países desarrollados es de 8 a 20 casos/100.000, mientras que en el ámbito hospitalario, se calcula entre el 1,5 y 4,5%(3).
Reanimación cardiopulmonar básica
Identificación de riesgo de PCR
Se ha demostrado que la actuación precoz en caso de PCR, mejora significativamente el pronóstico del paciente. Detectar qué pacientes pueden sufrir una PCR permitirá aplicar medidas para prevenirla. Existen diversas escalas de valoración específica de deterioro del estado de paciente (PEWS, escala pediátrica de aviso precoz), pero no han demostrado ser superiores a la observación clínica subjetiva en la detección de pacientes en riesgo.
Los signos precoces de fallo respiratorio o circulatorio que obligan a estrechar la vigilancia en los pacientes quedan reflejados en la tabla I.
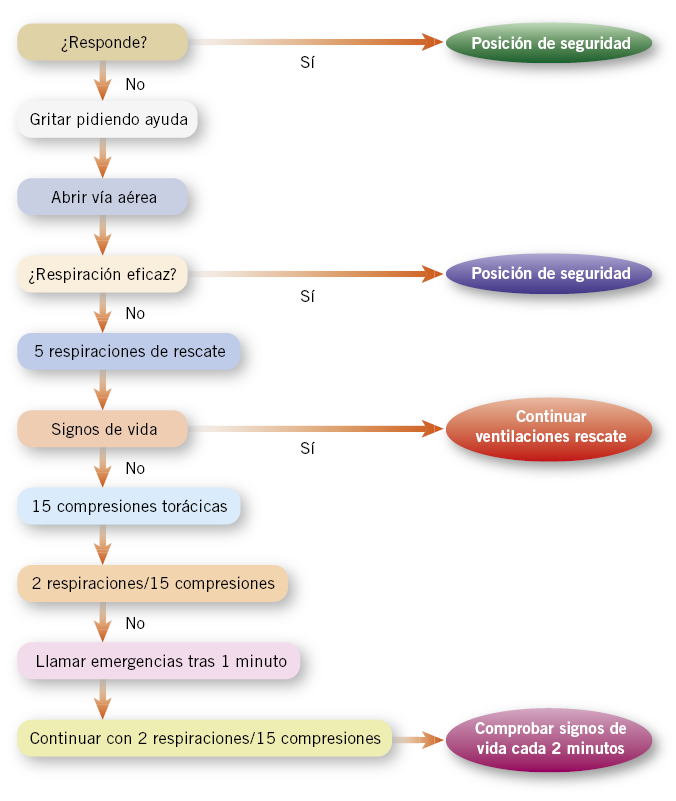
Secuencia de reanimación cardiopulmonar básica (Fig. 1)
En 2015, el ERC actualizó las normas para la RCP básica pediátrica(4). Las recomendaciones de este artículo se basan en dichas recomendaciones, adaptadas por el Consejo Español de resucitación.
1. Garantizar la seguridad del paciente y el reanimador. Movilizar al paciente a un lugar seguro (en caso de traumatismo, asegurar estabilidad de la columna cervical). Señalizar el lugar.
2. Comprobar conciencia. Llamar en voz alta y, si no responde, estimular con suavidad, evitando sacudidas bruscas.
3. 3A. Si el niño habla o llora, consideraremos que responde y lo mantendremos en la posición en la que esté. Pediremos ayuda sin abandonarlo.
3B. Pedir ayuda. Si hay un reanimador, gritará pidiendo ayuda e iniciará la RCP; en caso de ser dos, uno inicia la RCP y el otro activa el sistema de emergencia.
4. Abrir la vía aérea. Colocar al niño en decúbito supino.
• Maniobra frente-mentón (Fig. 2). Con la mano en la frente, inclinamos la cabeza hacia atrás. Con la punta de los dedos bajo el mentón elevamos este. En lactantes, debido a la prominencia occipital, bastará una posición neutra.
• Si existe sospecha de lesión cervical, se utilizará la maniobra de tracción mandibular, colocando los dedos índice y corazón debajo de la mandíbula y empujándola hacia delante (Fig. 3).
No debemos comprimir los tejidos blandos para no obstruir la vía aérea.
5. Comprobar respiración. Manteniendo la vía aérea abierta “ver” si se mueve el tórax, “oír” la salida de aire y “sentir “el aire exhalado. No emplearemos más de 10 segundos.
• Si el paciente respira, se coloca en posición lateral de seguridad (si existe trauma, evitar movilización). Comprobar periódicamente que sigue respirando.
• Si el niño no respira o la respiración es ineficaz, iniciaremos la ventilación.
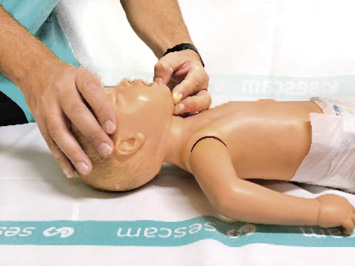
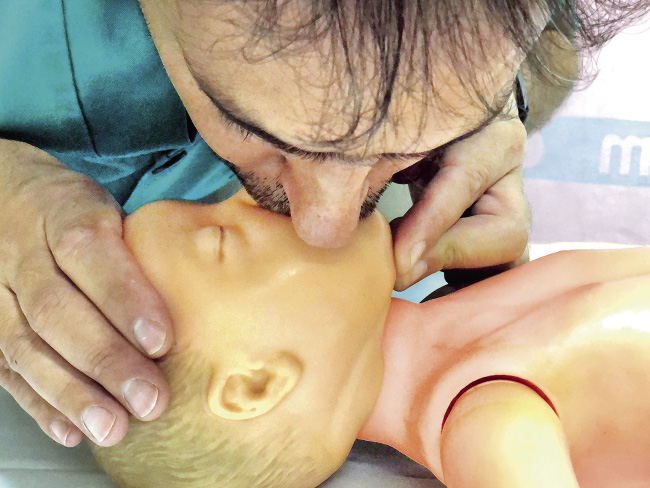
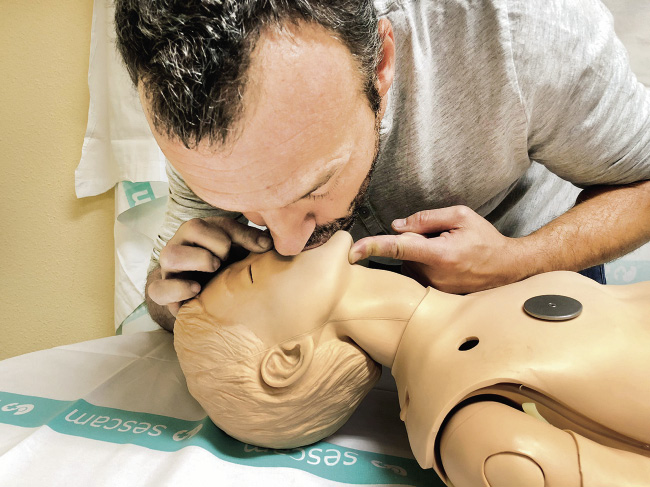
6. 5 respiraciones de rescate. Manteniendo abierta la vía aérea, dar cinco insuflaciones de rescate. Asegurar un buen sellado con los labios. Insuflar de forma sostenida durante un segundo, comprobando que se eleva el tórax. Se debe separar la cabeza, para coger aire fresco y comprobar la salida de aire. Realizaremos cinco insuflaciones. Al menos, dos de ellas deben ser eficaces.
• En el lactante: el reanimador cubrirá la boca y nariz del paciente (Fig. 4).
• En el niño mayor de un año, se cubrirá solo la boca del paciente, pinzando la nariz para evitar la fuga de aire (Fig. 5).
En caso de no conseguir ninguna ventilación efectiva, es posible que exista una obstrucción de la vía aérea, se debe verificar la correcta colocación de la cabeza y comprobar que no haya secreciones o un cuerpo extraño.
Si hay un cuerpo extraño y es visible, intentaremos extraerlo con el dedo meñique en forma de gancho por detrás del objeto; en ningún caso, realizaremos un barrido “a ciegas” por el riesgo de introducirlo aún más.
Se deben realizar hasta cinco intentos para conseguir una ventilación eficaz. Si no se consigue, debemos iniciar compresiones torácicas.
7. Comprobar signos de circulación o signos vitales. Incluyen: cualquier movimiento, tos o respiración normal, la palpación de pulso es poco fiable. El aspecto general del niño es el que debe indicar el inicio de la RCP.
• Si hay signos vitales, continuaremos con las respiraciones.
• Si no hay signos vitales, iniciaremos compresiones torácicas.
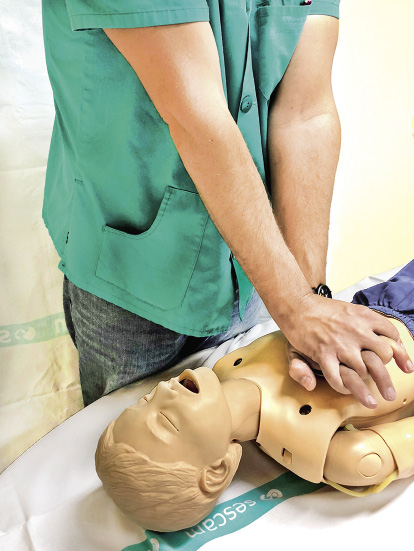
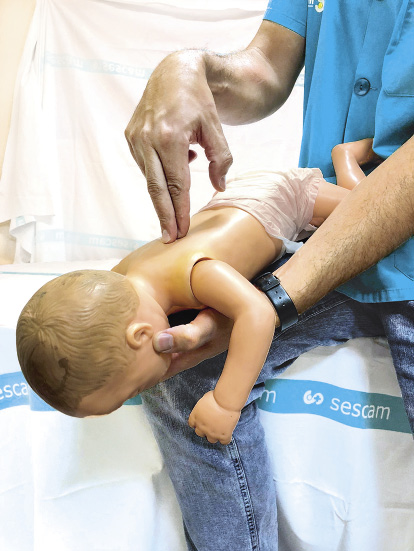
8. Compresiones torácicas. Se aplicará la presión suficiente en el tercio inferior del esternón, para deprimir este, al menos, un tercio del diámetro anteroposterior del tórax. Debe liberarse la presión completamente antes de la siguiente compresión. La frecuencia será de 100 a 120 compresiones por minuto.
• En lactantes, si hay un solo reanimador, se aplicará la presión con la punta de dos dedos (Fig. 6).
• Si hay dos reanimadores, es más eficaz abarcar el tórax con las dos manos y comprimir con la punta de los pulgares (Fig. 7).
• En el niño mayor, se localiza la apófisis xifoides y, unos dos centímetros por encima de ella, se coloca el talón de una mano o, si es mayor de 8 años, las dos manos con los dedos entrelazados, y se ejerce la presión de forma vertical con el brazo/s extendido/s (Fig. 8).
Tras realizar 15 compresiones torácicas, se volverá a comprobar la permeabilidad de la vía aérea y se administrarán dos insuflaciones, siendo la pauta que se mantendrá hasta que llegue ayuda especializada o se decida interrumpir la RCP.
Cada 2 minutos comprobaremos si hay signos de vida, no empleando más de 10 segundos en ello.
9. Llamar a emergencias al minuto de iniciar la RCP. Si solo había un reanimador y no se ha contactado con el Servicio de Emergencias, se hará tras un minuto de RCP. En caso de tener que desplazarse, el reanimador puede llevar con él al lactante para no interrumpir la RCP.
En la llamada a emergencias es importante INFORMAR QUE ES UNA PCR, para ser puesto en contacto con el encargado de movilizar recursos, minimizando el tiempo de espera.
Se debe trasmitir la información de forma precisa, permitiendo localizar el lugar y la ayuda que se está prestando (Tabla II).
Obstrucción de la vía aérea por un cuerpo extraño
Se debe sospechar obstrucción de la vía aérea por un cuerpo extraño (OVACE), siempre que un niño esté comiendo o jugando con objetos pequeños y presente un episodio de tos o dificultad respiratoria de inicio brusco (Tabla III).
Tratamiento OVACE (Fig. 9)
Figura 9. Algoritmo de actuación ante la obstrucción de la vía aérea por un cuerpo extraño (OVACE). RCP: reanimación cardiopulmonar.
Establecer la gravedad del episodio. Debemos establecer si la tos es eficaz o no (Tabla IV).
• Tos eficaz, animaremos al niño a toser, dado que la tos espontánea es la mejor maniobra de desobstrucción. No se debe intervenir ante el riesgo de movilizar el cuerpo extraño y empeorar la obstrucción.
• Tos inefectiva, debemos solicitar ayuda y valorar el estado de conciencia.
– Paciente consciente y tos inefectiva. Dar 5 goles en la espalda, si no consiguen expulsar el cuerpo extraño aplicar 5 compresiones torácicas en el lactante o cinco compresiones abdominales en el niño mayor (maniobra de Heimlich). Al acabar reevaluaremos al paciente.
Si continúa consciente, continuaremos con la secuencia de golpes en la espalda/compresiones abdominales y pediremos ayuda sin abandonar nunca al niño.
Si el objeto es expulsado o mejora la obstrucción de la vía aérea, aunque no se objetive la salida del cuerpo extraño, se debe vigilar al paciente por el riesgo de que se reproduzca la OVAEC. Se debe solicitar asistencia médica por el riesgo de lesiones por las maniobras de desobstrucción(5).
– Paciente inconsciente. Colocar al paciente sobre una superficie plana dura. Si aún no hemos solicitado ayuda, pedirla sin abandonar al niño.
Abrir la vía aérea, si se ve un objeto intentar retirar con una maniobra de barrido. No intentarlo a ciegas.
Administrar cinco insuflaciones de rescate, comprobando su eficacia, si no son eficaces recolocar la cabeza tras cada insuflación.
Si no se consigue ninguna insuflación eficaz, iniciar compresiones torácicas sin que sea necesario comprobar pulso.
Continuar con la secuencia de 15 compresiones 2 insuflaciones durante un minuto antes de avisar a emergencias (si no se había hecho ya).
Antes de las dos insuflaciones comprobar si hay cuerpo extraño en la boca. Si se soluciona la OVACE, pero no respira, continuaremos administrando respiraciones. Si el niño está consciente, colocaremos en la posición de seguridad lateral hasta la llegada del Servicio de Emergencia.
Maniobras de desobstrucción
Lactantes.Colocar al niño sobre el antebrazo, con la cabeza más baja que el tronco. Golpear con el talón de la mano en la región interescapular (Fig. 10).
Para las compresiones torácicas, colocaremos al niño en decúbito supino con la cabeza algo más baja y comprimiremos sobre el esternón, en el mismo lugar que para el masaje cardiaco (Fig. 11).
Niño mayor. El reanimador se colocará detrás del paciente, con la cabeza inclinada hacia delante realizará las compresiones torácicas, golpeando con el talón de la mano en la región interescapular.
Para realizar las compresiones abdominales (maniobra de Heimlich), el reanimador se colocará detrás del niño, apoyará la espalda del niño contra él, rodeará con sus brazos el tórax del niño, y con el puño cerrado, apoyado en la región epigástrica, ejercerá presión en sentido ascendente (Fig. 12).
Pronóstico de la reanimación cardiopulmonar
En alrededor del 45% de las PCRs, se consigue recuperar circulación; aún así, solo el 25% de las que ocurren en el hospital y el 10% de las extrahospitalarias, sobreviven.
Existe evidencia, aunque débil, de mejor pronóstico en aquellos pacientes mayores de un año, con fibrilación ventricular como ritmo inicial, menos de 20 minutos de RCP o sumergidos en agua fría menos de 10 minutos.
Ética de la reanimación cardiopulmonar
La RCP iniciada precozmente por personal no entrenado mejora la supervivencia, independientemente de la calidad de la reanimación. Por lo tanto, cualquier persona que presencia una PCR debería iniciar maniobras de RCP básica.
La RCP básica debe mantenerse hasta que llegue la atención especializada, el reanimador esté agotado o se establezca de forma inequívoca que se ha expresado el deseo por el paciente o la familia de no reanimación.
En el ámbito extrahospitalario, es difícil establecer estas circunstancias, por lo que se recomienda iniciar y mantener la RCP hasta que se haga cargo el personal médico.
Presencia de los padres durante la reanimación
En el ámbito extrahospitalario, es difícil plantear la presencia o no de los padres durante la RCP. Pueden ser los únicos testigos de la PCR o puede no ser posible que se mantengan apartados.
Dentro del Hospital, el ERC apoya que se ofrezca a los padres asistir a la RCP de sus hijos en el hospital, respetando siempre la decisión de estar presentes o no.
Bibliografía
1. Atkins DL, de Caen AR, Berger S, Samson RA, Chexnayder SM, Joyner BL Jr, et al. 2017 American Heart Association focused update on pediatric basic life support and cardiopulmonary resuscitation quality: an update to the American Heart Association guidelines for cardiopulmonary resucitation and emergency cariopulmonar care. Circulation. 2017; 137: e1-e6. Doi:10.1161/CIR. 0000000000000540.
2. Menéndez Suso JJ. Reanimación cardiopulmonar básica en Pediatría. Pediatría integral. 2014; XVIII(4): 252-60.
3. Berq AR, Nadkami VM, Clark AE, Moler F, Meert K, Harrison RE, et al. Incidence and outcomes of cardiopulmonary resuscitation in PICUs.crit Care Med. 2016; 44: 798-808. Doi:10.1097/CCM.0000000000001484.
4. Monseiurs KG, et al. European Resuscitation Council Guidelines for resuscitation 2015. Section 1. Executive summary. Resuscitation.
http://dx.doi.org/10.1016/j.resuscitation.2015.07.038. 2015.
5. Biarent D, Bingham R, Richmond S, et al. European Resuscitation Council Guidelines for Resuscitation. Section 6. Paediatric life support. Resuscitation. 2005; 67: S97-133.