|
| Temas de FC |
P. Sánchez Mascaraque*, F. Guerrero Alzola**
*Psiquiatra del Hospital Infantil Niño Jesús Madrid. Centro de Salud Mental de Coslada. **Pediatra de la Unidad de Adolescencia del Hospital Universitario La Paz
| Resumen
Los trastornos psicosomáticos no se encuentran dentro de los Manuales de Diagnóstico de Enfermedades Mentales. Podríamos encuadrarlos en los Trastornos por Síntomas Somáticos del reciente DSM5. Los síntomas somáticos son muy frecuentes en la edad pediátrica, siendo el dolor abdominal y la cefalea los que cuentan con una mayor incidencia. Se asocian a síntomas de ansiedad y depresión, así como a deterioro funcional y absentismo escolar. El pediatra ha de saber realizar una adecuada anamnesis con identificación de los factores de riesgo para esta patología y un acercamiento biopsicosocial, así como un manejo adecuado, evitando las pruebas médicas complementarias innecesarias y la iatrogenia. Por el otro lado, ha de descartar patología orgánica que pueda justificar el cuadro e identificar los pacientes que deben ser remitidos a Salud Mental. |
| Abstract
“Psychosomatic disorders” are not included in the Diagnostic Manuals of Mental Disorders. We could include them in Somatic Symptom and Related Disorders (DSM5). Somatic symptoms are very common in children. Abdominal pain and headache have the highest incidence. Somatic symptoms are associated with symptoms of anxiety and depression, as well as functional impairment and school absenteeism. On the one hand the pediatrician must know how to make a proper anamnesis identifying the risk factors for this disease and biopsychosocial approach, and also proper management and avoiding unnecessary additional medical tests and iatrogenic. On the other hand the pediatrician must rule out organic pathology that can justify the symptoms and identifies patients who should be referred to Psychiatry. |
Palabras clave: Trastornos somatomorfos; Trastorno por síntomas somáticos; Trastornos psicosomáticos
Key words: Somatoform disorders (MeSH); Somatic symptom disorder; Psychosomatic disorders
Pediatr Integral 2017; XXI (1): 32 – 38
Actualización del trastorno psicosomático en la infancia y adolescencia
Introducción
En los trastornos psicosomáticos, se encuentra una relación entre los factores psicológicos y los síntomas físicos.
La medicina psicosomática se encuentra en el nivel en el que no se puede separar lo biológico de lo psicológico. En la nosología actual, los trastornos psicosomáticos se han definido como trastornos somatomorfos y, en el reciente DSM5, aparecen como trastornos de síntomas somáticos. El concepto de somatización se puede explicar, como: una manera de experimentar y comunicar unos síntomas inexplicables desde los hallazgos patológicos, que no son atribuibles a una enfermedad física y para los que han fracasado los tratamientos médicos al uso. La relación entre acontecimientos vitales en la vida del niño y la evolución de los síntomas puede ayudar a confirmar el diagnóstico.
El niño expresa su sufrimiento a través de una queja física.
Clásicamente, se ha considerado que los niños tienen una especial vulnerabilidad para somatizar, debido a su inmadurez cognitiva y escasas habilidades verbales para expresar sus emociones. De esta manera, los niños en situaciones de conflictos familiares pueden expresar su sufrimiento con somatizaciones, que también tienen la función de pedir ayuda para solucionarlos.
Haciendo un breve repaso histórico, se podría decir que la psicosomática infantil se empezó a estudiar a partir del análisis de la infancia de enfermos psicosomáticos adultos. El concepto de enfermedades psicosomáticas se desarrolló bajo el impulso del psicoanálisis, que pretendió encontrar una psicogénesis en algunas enfermedades infantiles.
Alexander(1), 1950, postula que los trastornos psicosomáticos aparecen cuando los afectos o las emociones no pueden expresarse normalmente y cuando la energía que permanece encerrada en el organismo de forma crónica produce una disfunción de los órganos.
Desde una perspectiva biológica, se busca el trasfondo neurobiológico de los trastornos psicosomáticos y, desde el psicoanálisis, se busca el significado psicológico del síntoma. Ambas perspectivas no tienen por qué ser irreconciliables.
En la comprensión actual de los trastornos psicosomáticos, aparece el estrés en clara relación a estos trastornos, siendo la percepción individual de dicho estrés el factor implicado, ya que los mismos acontecimientos vitales pueden ser vividos como estresantes por algunos niños y por otros no. El estrés en los trastornos psicosomáticos aparece como precipitante o perpetuador de estas patologías. Ejemplos claros nos lo proporcionan: la dermatitis atópica, el dolor abdominal crónico o las cefaleas.
Elena Garralda(2)clasifica los trastornos psicosomáticos en:
• Cuadros en los que los factores psíquicos tienen un peso específico fundamental en los síntomas físicos, como pueden ser los trastornos de conversión.
• Cuadros en los que los factores psicológicos influyen en el desarrollo de patología física, como puede ser la colitis ulcerosa o la dermatitis atópica.
• Cuadros en los que los síntomas físicos son la manifestación principal del trastorno mental, siendo el paradigma, los trastornos de la conducta alimentaria.
Más de un tercio de los pacientes pediátricos con síntomas físicos inexplicables(3) tienen problemas emocionales. Estos niños tienen muchas visitas al pediatra, pruebas médicas, hospitalizaciones y tratamientos inefectivos que pueden llegar a ser iatrogénicos. El pediatra es el primer contacto por su accesibilidad y debe coordinar las futuras intervenciones, incluida la derivación a una consulta de psiquiatría infantil.
El diagnóstico de trastorno psicosomático debe ser de exclusión, tras haber descartado una enfermedad pediátrica que justifique esos síntomas, por lo que es complejo y, además, puede haber simultáneamente factores orgánicos y psicógenos implicados. La aproximación biopsicosocial a los síntomas facilitará su comprensión.
Los trastornos psicosomáticos son un reto para el pediatra, que debe saber cuándo parar los estudios médicos ante síntomas inexplicables, evitar hospitalizaciones innecesarias y manejar las habilidades para sugerir la presencia de problemas psicológicos sin perder la buena relación con la familia. Como en cualquier patología pediátrica, es clave contener la ansiedad materna, de lo contrario se rompe la relación de confianza con el médico y puede propiciar la búsqueda de otro profesional. En este artículo, se va a realizar una visión general de los trastornos psicosomáticos, haciendo un hincapié especial en su detección, diagnóstico y manejo pediátrico.
Epidemiología y cambios de presentación según edad y sexo
Los síntomas psicosomáticos son muy frecuentes en la edad pediátrica.
Los estudios demuestran que entre el 2-10% de los niños y adolescentes presentan dolores y quejas físicas recurrentes. Los síntomas somáticos funcionales de forma aislada son muchísimos más frecuentes, llegando en algunas muestras hasta el 50%, en las últimas dos semanas, en niños en edad escolar y adolescente.
Los síntomas más frecuentes en la población pediátrica son: cefaleas, fatiga/cansancio, dolores musculares, náuseas, dolor de espalda y dolor abdominal(4). Generalmente, tanto el paciente como su familia, se suelen centrar en un solo síntoma, aunque la aparición de una queja somática predispone a padecer otras, ya que tienden a agruparse. Así, entre un 12-15% de los niños que presentan un síntoma somático funcional refieren, al menos, cuatro síntomas somáticos funcionales. A más síntomas somáticos, mayor deterioro. La combinación de síntomas somáticos funcionales más frecuentes es cefalea y dolor abdominal.
Sin embargo, la presentación varía según las edades. En la primera infancia, los síntomas somáticos más frecuentes son: el dolor abdominal recurrente y, algo más tarde, las cefaleas. A medida que aumenta la edad, empiezan a manifestarse los síntomas neurológicos, el insomnio y la fatiga(5).
Antes de la pubertad, la relación niño:niña de síntomas somáticos es casi igual. Sin embargo, las chicas adolescentes notifican casi el doble de los síntomas somáticos funcionales que los varones adolescentes(6). Aunque estos son los hallazgos más frecuentes, hay estudios que encuentran un aumento de síntomas somáticos en la población femenina, cualquiera sea la edad.
Fisiopatología
Aunque hay algunos hallazgos, es desconocida.
La fisiopatología es desconocida. El trastorno de síntomas somáticos primarios puede estar asociado a una mayor conciencia de las sensaciones corporales normales. Esta mayor conciencia puede estar unida a un sesgo cognitivo para interpretar cualquier síntoma físico como indicativo de una enfermedad médica. La activación del sistema nervioso autonómico puede ser alta en algunos pacientes con somatización. Esta activación autonómica puede estar asociada a efectos fisiológicos, como taquicardia o hipermotilidad gástrica. El aumento de la excitación también puede inducir tensión muscular y dolor asociado con esta hiperactividad muscular, como se ve con las cefaleas por tensión muscular.
Los estudios de neuroimagen en adultos apoyan una asociación entre uno o más de los trastornos de síntomas somáticos, con un volumen reducido de la amígdala cerebral(7) y la conectividad entre las regiones del cerebro y la amígdala del cerebro que controlan la función ejecutiva y la motora(8).
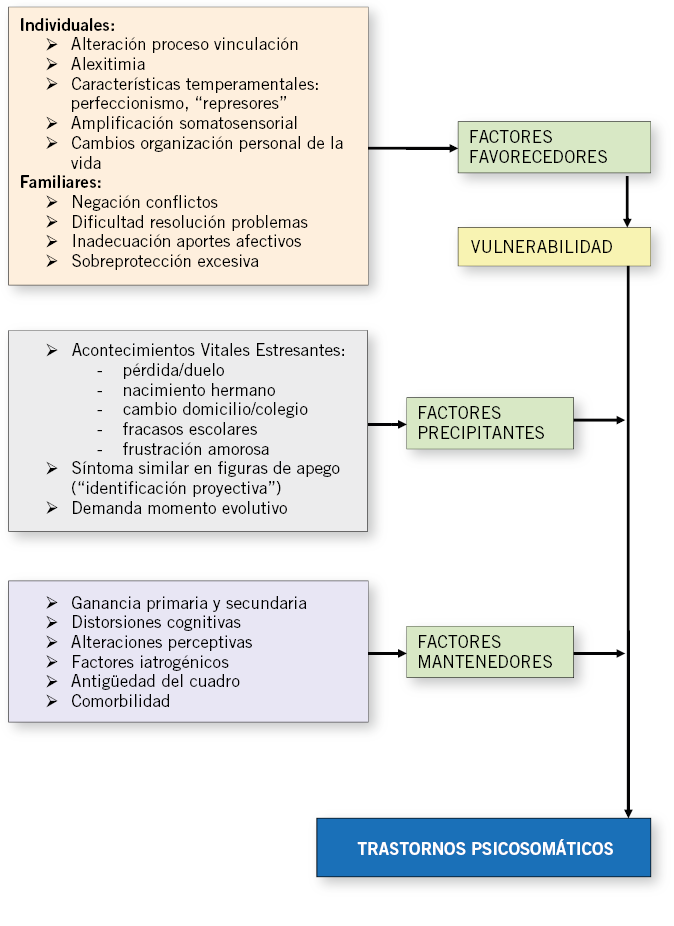
Etiología y factores contribuyentes al desarrollo del trastorno psicosomático
Se han identificado factores de riesgo: estrés, rasgos temperamentales, genética y ambiente familiar.
No se han establecido las causas definitivas para la mayoría de los trastornos de síntomas somáticos; sin embargo, hay una serie de factores que se asocian al desarrollo y al mantenimiento de estos.
Factores precipitantes y estrés
Algunos problemas físicos y tratamientos médicos actúan como desencadenantes de los trastornos psicosomáticos. Por ejemplo, los dolores abdominales pueden aparecer después de una gastroenteritis, la pérdida de sensibilidad o movilidad de un miembro, después de la inmovilización del mismo por una lesión, el síndrome de fatiga crónica después de una infección como una gripe, lo que provoca que la familia crea que el cuadro posee una etiología orgánica. Por otra parte, los estresores psicosociales también pueden desencadenar o mantener el cuadro, siendo un ejemplo de estos estresores: los problemas del niño a la hora de relacionarse socialmente, los comentarios críticos sobre su trabajo en el colegio, la transición a un nuevo colegio o un cambio de clase, o el nacimiento de un hermano en niños en edad preescolar.
Estos factores suelen coexistir con: problemas de habilidades sociales, determinados rasgos de personalidad y niveles altos de síntomas físicos en sus padres.
Dentro del estrés, podemos considerar los traumas infantiles. Los adolescentes con antecedentes de abuso físico y sexual obtienen mayores puntuaciones en las mediciones de somatización que los adolescentes sin antecedentes de abuso. La severidad del abuso y el número de eventos traumáticos experimentados se correlaciona con el número de síntomas somáticos(9,10). También, el abuso emocional puede ser un tipo de maltrato que predisponga a la somatización.
Muchas familias reaccionan al trauma negando su impacto. Esta evitación inconsciente prepara el escenario para que el conflicto se exprese en forma de síntomas físicos. Las asociaciones entre el trauma infantil y los síntomas somáticos deben hacerse con cuidado. A pesar de que los médicos debemos preguntar acerca de las experiencias de abuso en pacientes con múltiples síntomas psiquiátricos y médicos, es importante recordar que estos síntomas, a menudo, se presentan con otros factores de riesgo, sin ningún antecedente de trauma.
Así mismo, es importante recordar que los traumas infantiles no predicen el desarrollo de trastornos por síntomas somáticos, aunque sí pueden aumentar el riesgo de padecerlo(11).
Características de la personalidad
Las características de personalidad pueden ser precursores importantes de estos trastornos. Los clínicos describen a estos niños como concienzudos/aplicados (o incluso obsesivos), sensibles, inseguros y ansiosos. También, se ha demostrado que tienden a utilizar estrategias de afrontamiento negativas y/o pasivas, como por ejemplo, una excesiva resignación, retirada, evasión e internalización(12). El mal humor mantenido, la rumiación y los estilos de afrontamiento de búsqueda de apoyo, también han demostrado predecir las quejas somáticas(13).
Además de utilizar estrategias de afrontamiento ineficaces, los niños con síntomas somáticos recurrentes tienden a centrarse más intensamente en las sensaciones corporales y han aumentado las respuestas emocionales al estrés(12).
Si los rasgos de personalidad son muy marcados, dificultarán la adaptación emocional y conductual del niño a los problemas y al estrés de la vida diaria.
Genética y factores familiares
En una revisión sistemática de 23 artículos, se identificaron los siguientes factores de riesgo familiar(14): somatización de los padres, enfermedad orgánica en una persona cercana, psicopatología en miembros cercanos a la familia, circunstancias familiares disfuncionales, incidentes traumáticos en la infancia y mala crianza.
Es habitual que haya una historia de problemas de salud y psicológicos en algún miembro de la familia, aunque también existe cierta evidencia de que los síntomas psicosomáticos tienen un componente hereditario. Así, el trastorno psicosomático aparece en el 10% al 20% de los familiares de primer grado y tiene una mayor tasa de concordancia en los estudios de gemelos monocigóticos(15). Estos síntomas somáticos tienen una alta prevalencia familiar; de tal manera que, los niños y otros miembros de la familia suelen compartir síntomas similares, ya sean quejas físicas en general, abdominalgias o cefaleas.
Dentro de este apartado de “genética y factores familiares” podemos diferenciar:
• La genética. Los trastornos de síntomas somáticos se han relacionado con los factores de riesgo genéticos de internalización y comparten superposición genética con otros trastornos mentales, incluyendo los trastornos alimentarios.
• Ambiente familiar. En las familias con niños somatizadores, los dolores abdominales funcionales, la ansiedad, la depresión y otros síntomas somáticos son comunes(16). También, se incluyen: altos índices de problemas de salud, enfermedades de larga duración (p. ej., diabetes), trastornos psicológicos y problemas psicosociales. Las madres de estos niños y adolescentes tienden a tener un historial de síndrome de intestino irritable, fatiga crónica y trastorno somatomorfo(17). La convivencia con un familiar enfermo puede servir como modelo para el niño de aprendizaje de las ganancias de enfermar.
También, se puede encontrar como antecedentes en niños con somatización elevada: presión familiar sobre el niño, sobre todo en familias de elevadas exigencias, una historia de secretos de familia o factores de estrés de la familia, tales como el divorcio de los padres o maltrato infantil(18).
• Dinámica familiar y quejas aprendidas. Existe una sobreimplicación emocional de los padres que realizan un refuerzo a estos síntomas (más atención, menos castigos, más privilegios) que fomentan la conducta enfermiza. Ya sabemos que las conductas que son recompensadas serán incrementadas en intensidad o frecuencia; mientras que, las conductas que son castigadas o inhibidas disminuirán. La intensa atención y el cuidado de los demás o la disminución de las responsabilidades (beneficio secundario), pueden reforzar las quejas somáticas. Si los síntomas somáticos son reforzados tempranamente en el curso del trastorno somatomorfo, es probable que tales conductas persistan. Un niño o adolescente puede aprender los beneficios de asumir el rol de enfermo y puede rehusar a que sus síntomas cedan. El aumento de la atención de los padres o la evitación de presiones escolares no placenteras pueden reforzar aún más los síntomas.
Factores escolares
Los factores de estrés de la escuela se han demostrado como uno de los factores ambientales más comunes para el desarrollo y mantenimiento de los trastornos somáticos(19). El perfeccionismo e hiperexigencia con sus rendimientos, y también es frecuente que tengan dificultades para relacionarse con los compañeros o profesores, o que sufran acoso escolar. Estas dificultades están asociadas con el aumento de los síntomas somáticos en los jóvenes, especialmente para aquellos que vienen de un alto nivel de logro familiar(18).
Actualmente, con el uso de nuevas tecnologías, los síntomas psicosomáticos pueden estar relacionados también con el ciberacoso, situación más problemática que el acoso “clásico”, que el profesional que atiende a estos niños debe contemplar.
Una vez que el niño/adolescente ha comenzado con absentismo escolar “debido” al síntoma funcional, cuando ha de volver de nuevo al centro educativo presenta un elevado grado de angustia, con preocupaciones que giran en torno al rendimiento escolar, qué pensaran sus compañeros de su ausencia, etc. Se sienten avergonzados, no comprendidos y frustrados.
Diagnóstico de los trastornos psicosomáticos
Este diagnóstico no aparece como tal en los manuales de trastornos mentales. En el DSM5, se encuadrarían en el apartado de trastornos de síntomas somáticos.
El diagnóstico de trastorno psicosomático no aparece como tal en los manuales diagnósticos. Se trata de un diagnóstico clínico que se suele hacer por exclusión al no encontrarse una patología física médica que explique totalmente los síntomas que tiene el niño. Términos, como: somatizaciones, trastornos somatoformos o síntomas físicos inexplicables, estarían en relación a patologías psicosomáticas. En el actual DSM5, se encuadrarían en el apartado de trastorno de síntomas somáticos (Tabla I).
Ayudará en el diagnóstico, encontrar acontecimientos vitales que guarden relación temporal con la clínica. Este diagnóstico es un diagnóstico arriesgado porque:
• Podría haber una enfermedad física, que aún no se haya manifestado, y el diagnóstico psiquiátrico puede finalizar prematuramente los procedimientos diagnósticos.
• Podría haber una enfermedad de base, cuyo conocimiento sea aún insuficiente.
• Podría haber un problema orgánico, aunque exacerbado por aspectos psicológicos.
Es importante, como siempre en medicina, la experiencia clínica que permita aconsejar al pediatra cuando deben finalizar las pruebas complementarias y centrar la intervención en los aspectos psiquiátricos. De lo contrario, se puede hacer iatrogenia y cronificar un problema.
Trastornos psiquiátricos comórbidos
Es frecuente la asociación entre trastorno psicosomático y los síntomas ansiosos y depresivos.
Los trastornos psiquiátricos comórbidos más frecuentes son: los síntomas y trastornos de ansiedad y depresión. Los trastornos disruptivos tienen menos prevalencia. En total, afectan al 30-50% de los niños con síntomas somáticos funcionales.
Los niños con trastorno de ansiedad que presentan síntomas somáticos funcionales, asocian un trastorno de ansiedad más grave, con más deterioro funcional y más abstención escolar que los que no. Las quejas somáticas disminuyen cuando mejora el trastorno de ansiedad.
Hay que tener en cuenta que evolutivamente pueden dar lugar a síntomas y trastornos de ansiedad y depresión en la vida adulta.
Tratamiento y papel del pediatra
El pediatra debe identificar y orientar el problema y derivar al psiquiatra infantil los casos graves.
El tratamiento comienza con la identificación precoz del problema, a lo que ayudará la búsqueda de factores de riesgo individuales y familiares (Fig. 1).
Figura 1. Signos y síntomas de detección y/o derivación (Protocolos de la Sociedad Española de Psiquiatría Infantil de la AEP).
Es imprescindible en estas familias, que la entrevista clínica sea abierta, siempre sin quitar importancia al síntoma físico que es motivo de alarma. La mayoría de los casos los podrá orientar y tratar el pediatra, que debe saber cuándo parar la petición de pruebas complementarias e interconsultas a diversos especialistas. Se deben evitar comentarios del tipo “no le pasa nada” y hay que intentar encontrar una asociación entre acontecimientos vitales de la vida del niño que se acompañen de sufrimiento psíquico y la aparición o empeoramiento del síntoma físico. Hay que explicar que la ansiedad, el estrés y el sufrimiento emocional producen síntomas físicos, poniendo ejemplos sencillos como la cefalea cuando se tienen problemas o el dolor de tripa antes de entrar a un examen. Como en cualquier patología pediátrica, la comunicación con los padres es muy importante, si el pediatra no consigue aliviar la ansiedad de los padres y que se sientan comprendidos, muy probablemente acudirán a otro especialista.
En el caso, por ejemplo, de un dolor abdominal ligado a un niño con temperamento ansioso y con una vida estresante por las altas expectativas en cuanto a sus rendimientos académicos, deportivos… y sin ninguna intención familiar de rebajar ese estrés llevando una vida más tranquila, hay que trabajar que el niño debe aprender a vivir con ese síntoma.
Hay que encontrar un espacio para hablar con el niño o el adolescente a solas, ya que esa entrevista nos puede dar valiosa información. No es infrecuente que al ver al niño a solas el síntoma no parezca ni grave ni incapacitante, cambiando la expresión emocional al volver a entrar los padres a la consulta.
Hay que hacer especial énfasis en la vuelta al colegio en caso de que haya absentismo escolar. El retraso escolar se convierte en otra fuente de estrés que puede reforzar aún más el absentismo, sobre todo en niños perfeccionistas.
Se debe explorar la presencia de síntomas de ansiedad o depresivos por su asociación con los trastornos psicosomáticos. Si se encuentran, hay que tratarlos.
El tratamiento, como en todos los trastornos psiquiátricos infantiles, puede ser psicológico y/o farmacológico y siempre hay que implicar a la familia.
Los motivos para derivar a una consulta de psiquiatría infantil, pueden ser varios:
• Presencia de comorbilidad psiquiátrica, fundamentalmente, ansiedad y depresión.
• Absentismo escolar importante.
• Discapacidad por el síntoma físico no justificado (cojera, parálisis, disfagia con pérdida de peso, aislamiento social…).
• Dinámica familiar perturbada.
• Fracaso de la intervención del pediatra.
• Sospecha de trastorno facticio, tanto propio como inducido por otro.
La derivación a psiquiatría reviste una especial complejidad, ya que la familia se puede sentir no creída, castigada o pensar que es la respuesta a no saber el diagnóstico de su hijo.
Se debería intentar una entrevista familiar conjunta con el pediatra responsable del caso y el psiquiatra infantil, garantizando un seguimiento por ambas partes, pero quedando claro que el peso de la intervención recaerá en psiquiatría.
El tratamiento especializado incluye una intervención psicoterapéutica que, según el caso, será más de tipo conductual, cognitiva, familiar o psicodinámica.
Los psicofármacos solo se prescriben si hay comorbilidad subsidiaria de tratamiento farmacológico.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1. Ajuriaguerra J. Masson 4º edición. Manual de Psiquiatría Infantil. Capítulo “Enfermedades Psicosomáticas”.
2. Garralda ME. A Selective Review of Child Psychiatric Syndromes with a Somatic presentation. British Journal of Psychiatry. 1992; 161: 759-73.
3. Bujoreanus S, Randall E, et al. Characteristics of medically hospitalized pediatric patients with somatoform diagnoses. Hospital Pediatrics. 2014; vol 4/issues.
4. Garber J, Walker LS, Zeman J. Somatization symptoms in a community sample of children and adolescents: further validation of the Children’s Somatization Inventory. Psychol Assess. 1991; 3: 588-95.
5. Van Ravesteijn H, Wittkampf K, Lucassen P, et al. Detecting somatoform disorders in primary care with the PHQ-15. Ann Fam Med. 2009; 7(3): 232-8.
6.** Berntsson LT, Kohler L. Long-term illness and psychosomatic complaints in children aged 2-17 years in the five Nordic countries. Comparison between 1984 and 1996. Eur J Public Health. 2001; 11(1): 35-42.
7. Atmaca M, Sirlier B, Yildirim H, et al. Hippocampus and amygdalar volumes in patients with somatization disorder. Prog Neuropsychopharmacol Biol Psychiatry. 2011; 35(7): 1699-703.
8. Van der Kruijs SJ, Bodde NM, Vaessen MJ, et al. Functional connectivity of dissociation in patients with psychogenic non-epileptic seizures. J Neurol Neurosurg Psychiatry. 2012; 83(3): 239-47.
9. Brown RJ, Schrag A, Trimble MR. Dissociation, childhood interpersonal trauma, and family functioning in patients with somatization disorder. Am J Psychiatry. 2005; 162(5): 899-905.
10. Roelofs K, Spinhoven P, Sandijck P, et al. The impact of early trauma and recent life-events on symptom severity in patients with conversion disorder. J Nerv Ment Dis. 2005; 193(8): 508-14.
11. Thomson K, Randall E, Ibeziako P, et al. Somatoform disorders and trauma in medically-admitted children, adolescents, and young adults: prevalence rates and psychosocial characteristics. Psychosomatics. 2014; 55(6): 630-9.
12.** Dufton LM, Dunn MJ, Compas BE. Anxiety and somatic complaints in children with recurrent abdominal pain and anxiety disorders. J Pediatr Psychol. 2009; 34(2): 176-86.
13. Miers AC, Rieffe C, Meerum Terwogt M, et al. The relation between anger coping strategies, anger mood and somatic complaints in children and adolescents. J Abnorm Child Psychol. 2007; 35(4): 653-64.
14.*** Khundadze M, Mkheidze R, Geladze N, et al. The causes and symptoms of somatoform disorders in children (review). Georgian Med News. 2015; 246: 59-65.
15. Shaw RJ, DeMaso DR. Mental Health Consultation with Physically Ill Children and Adolescents. Somatoform Disorders. Clinical Manual of Pediatric Psychosomatic Medicine. Washington, DC: American Psychiatric Publishing. 2006; 8: 143-66.
16. Ibeziako PI, Shaw J, DeMaso DR. Psychosomatic illness. Kliegman RM, Stanton BF, St. Geme J, Schor N, Behrman RE, eds. Nelson Textbook of Pediatrics. 19th ed. Elsevier: Philadelphia; 2011. 20: 67-9.
17. Campo JV, Bridge J, Lucas A, et al. Physical and emotional health of mothers of youth with functional abdominal pain. Arch Pediatr Adolesc Med. 2007; 161(2): 131-7.
18. Ibeziako P, Bujoreanu S. Approach to psychosomatic illness in adolescents. Curr Opin Pediatr. 2011; 23(4): 384-9.
19. Teo WY, Choong CT. Neurological presentations of conversion disorders in a group of Singapore children. Pediatr Int. 2008; 50(4): 533-6.
20. Sánchez Mascaraque P, Barrio Rodríguez A. Trastornos psicosomáticos. Pediatr Integral. 2012; XVI(9): 700-6.
Bibliografía recomendada
– Vila Grifal M, Garralda Hualde E. Trastornos somatomorfos. En: Soutullo Esperón C, Mardomingo Sanz MJ, eds. Manual de Psiquiatría del niño y del Adolescente. Ed. Panamericana; 2010.
En este capítulo, se abordan las principales características clínicas y diagnósticas de los trastornos psicosomáticos, de utilidad para el pediatra general, así como indicaciones generales de tratamiento y derivación a la consulta especializada.
| Caso clínico |
|
Motivo de consulta: negativa a la ingesta de sólidos. Historia actual: niño de 10 años de edad, sano, en tratamiento en la consulta de Gastroenterología, porque tras un episodio de impactación alimentaria mientras comía arroz con tomate, presentó cianosis acompañante. Tras intentos de vómito y con ayuda de la madre, lo expulsó espontáneamente tras vomitar. Desde entonces, se niega a la ingesta de sólidos. Al parecer, tuvo episodios previos con un sándwich de paté y, a veces, con galletas, con sensación de atragantamiento. Desde el día de la impactación con arroz que motivó una visita a urgencias, cuando está comiendo tiene sensación de falta de aire. La disfagia para sólidos ha sido progresiva, llegando a alimentarse de agua, leche, galletas y algún puré. En un mes ha perdido 2 kg de peso. El niño llevaba unos meses, anteriormente a esta clínica, acudiendo a un psicólogo privado por miedos difusos, baja autoestima y tristeza. Antecedentes personales: no hay antecedentes de alergia, salvo intolerancia a las proteínas de leche de vaca al año de edad, continuó tomando leche materna hasta los 2 años y medio y, posteriormente, tolerancia sin problemas. Antecedentes de dermatitis atópica. En los antecedentes familiares: ambos padres con hernia de hiato. La exploración física es rigurosamente normal. Pruebas complementarias: gasometría normal. Bioquímica normal. Hemograma normal, eosinófilos 4,2 x 103/µl (0,0-4,0). Se pide interconsulta a ORL, que realiza fibrobroncoscopia que es normal. Se realiza endoscopia: esófago con edema de mucosa, surcos profundos en toda la longitud esofágica, acúmulos en más de 2/3 de la mucosa, imagen en rail de tren, imagen en papel de crepé, mucha friabilidad al coger muestras, compatible con esofagitis eosinofílica. Se realiza biopsia: a nivel de esófago distal y medio, se encuentra una mucosa escamosa cuyo epitelio presenta exocitosis de eosinófilos que alcanzan una densidad igual o superior a 15 eosinófilos por campo, con una cierta predisposición a concentrarse en las capas más superficiales del epitelio. El epitelio muestra hiperplasia basal y espongiosis Juicio clínico: esofagitis eosinófilica. Fobia alimentaria secundaria a episodio traumático. Tratamiento: lansoprazol 30 mg mañana y noche. Se pide interconsulta a psiquiatría infantil: antecedentes de tratamiento con logopeda desde hace tres años, porque tiene una dislexia importante con consecuencia de dificultades en el aprendizaje escolar. Su logopeda le encuentra últimamente triste, con expresión de sentimientos de minusvalía y le deriva a un psicólogo. Es un niño con temperamento ansioso, miedoso, con tendencia a preocuparse por todo, hipocondriaco, con ansiedad de separación, fobia a los ascensores, miedo exagerado a que les pueda pasar algo a sus padres, miedo a la muerte, durante una temporada se negaba a meterse en la bañera por miedo a ahogarse y ha tenido rituales en forma de resoplidos para comprobar que respiraba. Conducta irritable en casa, hiperexigente y con rabietas ante frustraciones. En la exploración, se objetivan tics oculares y marcada inquietud motora. Fobia a comer sólidos por miedo a morir y crisis de ansiedad durante la ingesta. Juicio clínico psiquiátrico: fobia a comer sólidos tras episodio traumático. Temperamento ansioso. Síntomas múltiples de ansiedad. Tratamiento: se recomienda terapia cognitivo conductual, con reintroducción gradual de sólidos, abordaje del miedo, técnicas de relajación y búsqueda y tratamiento de cualquier fuente de estrés en el niño, en especial en el colegio. Se pauta fluoxetina 10 mg al día.
|