 |
| Regreso a las bases |
J.M. Marugán de Miguelsanz, M.C. Torres Hinojal, C. Alonso Vicente, M.P. Redondo del Río
Unidad de Gastroenterología y Nutrición infantil. Servicio de Pediatría. Hospital Clínico Universitario de Valladolid. Facultad de Medicina de Valladolid
Pediatr Integral 2015; XIX (4): 289.e1-289.e6
Valoración del estado nutricional
Introducción
Una correcta valoración del estado nutricional (VEN) permite identificar las alteraciones nutricionales por exceso y por defecto, y posibilita el adecuado abordaje diagnóstico y terapéutico. Una VEN completa debe incluir la realización de la historia clínico-nutricional, incluyendo la valoración dietética, una correcta exploración y estudio antropométrico, y la valoración de la composición corporal (Tabla I).
Merece especial mención, aunque no será tratado en este capítulo por su amplitud, el cálculo del Gasto Energético (GE), para calcular los aportes necesarios y ajustados al gasto en un individuo y enfermedad concreta, sobre todo en nutrición artificial. El GE total se calcula a partir del GE en reposo (medido por calorimetría indirecta o estimado por fórmulas predictivas, de la OMS o de Schofield), corregido por la actividad física y la termogénesis de los alimentos(1,2).
Historia clínico-nutricional
Debe recabar datos socio-familiares, antecedentes patológicos y antropometría de padres y hermanos, así como datos de la gestación, medidas al nacimiento, evolución del crecimiento con la edad, antecedentes patológicos y anamnesis por aparatos.
Historia dietética
Incluye la evolución de la alimentación a lo largo de la vida, de la conducta alimentaria, del apetito y de los hábitos de vida, incluyendo el ejercicio físico. El estudio dietético nos permitirá aproximarnos a la ingesta real actual del paciente, en macro y micronutrientes, y detectar desviaciones sobre lo recomendado. Existen muchos métodos indirectos, pero el más utilizado es la encuesta nutricional prospectiva de 3 días (uno de ellos de fin de semana), aunque requiere tiempo para una introducción correcta de la información en una adecuada base de datos, para un análisis cuantitativo. Más directo es el cálculo basado en una encuesta prospectiva con pesada de alimentos.
Si se dispone de menos tiempo, se puede hacer una aproximación analizando: el patrón de consumo habitual, frecuencia de consumo semanal por grupos de alimentos, alimentos preferidos o rechazados y si realiza suplementos vitamínicos y minerales.
Exploración física
Tiene que ser completa, a la búsqueda de signos sugerentes de enfermedad, como causa del trastorno nutricional, o bien secundarios a la malnutrición por exceso o por defecto, especialmente en piel, pelo, uñas, mucosas, dentición, panículo adiposo, tiroides, etc. No es frecuente, el hallazgo de un signo específico por déficit de un único nutriente, sino que los hallazgos suelen ser la consecuencia de una malnutrición global. En los niños mayores, se debe valorar siempre el estadio de desarrollo puberal.
Antropometría
Se basa en el estudio de un reducido número de medidas corporales. Los procedimientos son simples, seguros y no invasivos, son precisos y exactos si se utilizan protocolos estandarizados, y el equipo necesario es barato y portátil. De un lado, tenemos el peso, la talla y los índices basados en las relaciones entre ellos, que permiten la comparación con poblaciones de referencia y poder realizar una valoración evolutiva, mediante el seguimiento de los cambios producidos a lo largo del tiempo. Sin embargo, no aportan información sobre la composición corporal del individuo. Para ello, es necesario utilizar otros parámetros antropométricos, como los pliegues cutáneos y algunos perímetros, que pueden informar sobre los compartimentos graso (MG) y masa magra o libre de grasa (MM).
Cuando se utilizan tablas de referencia, el protocolo de medida debe ajustarse todo lo posible con el utilizado en su desarrollo, y los instrumentos de medida deben chequearse con frecuencia para garantizar la máxima exactitud y objetividad de los datos. La variabilidad interobservador e incluso intraobservador puede ser importante si no se es minucioso en la realización de la técnica. Se tomarán las siguientes medidas:
Peso. Se valora con el paciente en ropa interior en básculas clínicas (precisión de 50-100 g) previamente equilibradas, es aconsejable realizar la medida siempre a la misma hora, preferentemente por la mañana en ayunas, para evitar las oscilaciones fisiológicas.
Talla. Se evalúa con un tallímetro vertical, o un estadiómetro (precisión mínima de 0,5 cm y máxima de 0,1 cm). Durante los dos primeros años de vida, se mide la longitud entre el occipucio y el talón con un tablero de medición horizontal o antropómetro (mide la longitud del niño con una precisión de 0,1 cm). A partir de los dos años, se mide de pie, descalzo, con los talones, la columna y el occipucio apoyados sobre un plano duro y los brazos extendidos a lo largo del tronco.
Índices ponderoestaturales. Relacionan el peso con la talla y permiten una catalogación más real del estado nutricional que un simple valor aislado de peso y talla, que solo tendría valor en una evaluación longitudinal del crecimiento (Tabla II). Los más utilizados son el índice nutricional de Shukla en menores de 2 años y, a partir de entonces, el índice de masa corporal (IMC).
Relación peso/talla. Mediante percentiles o calculando puntuaciones Z, relaciona ambos parámetros independientemente de la edad y es útil para detectar la malnutrición aguda, pero es el más elemental de todos.
Porcentaje del peso estándar o índice de Waterlow I. Este autor solo clasificó grados para subnutrición, aunque estudios comparativos posteriores con otros índices y composición corporal, establecieron un límite superior de normalidad en el 115%.
Porcentaje de talla estándar o índice de Waterlow II. Cataloga también, solamente, la subnutrición crónica, con repercusión en talla (stunting).
Porcentaje de peso/talla/edad (Mc Laren y Read). Solo en menores de 60 meses.
Índice nutricional (IN) de Shukla. Es difícil de interpretar en los valores críticos, los niños altos podrían ser catalogados de sobrenutridos y los constitucionalmente pequeños de subnutridos, pero es el índice más utilizado en menores de 2 años.
Índice de masa corporal (IMC) o índice de Quetelet. Es fácil de calcular y útil para clasificar la obesidad en escolares y adolescentes, pero no están claramente establecidos los límites de subnutrición. Cole y col., tras integrar múltiples curvas, han establecido gráficas y puntos de corte por edades, que se correlacionarían con los puntos finales de IMC del adulto: 30 (para obesidad), 25 (para sobrepeso)(3), y para delgadez, 18,5 (grado I), 17 (grado II) y 16 (grado III)(4), que pueden ser útiles en este sentido.
Un IMC alto indica “sobrepeso”, que puede ser debido a exceso de masa grasa (obesidad) o de masa magra (constitución atlética), no informando de la composición corporal, por lo que ha de valorarse junto con otros parámetros (ver composición corporal del brazo). A pesar de ello, es el más utilizado a cualquier edad, pero, sobre todo, a partir de los 2 años.
Perímetros. Para medir los perímetros se requiere una cinta métrica inextensible y flexible, calibrada en milímetros (precisión de 1 mm). De gran interés en Pediatría son: el perímetro cefálico, midiendo entre los puntos más prominentes de occipucio y región frontal, sobre todo, hasta los dos años, ya que es un indicador indirecto del desarrollo del sistema nervioso central; y el perímetro braquial. Asimismo, los perímetros de cintura y cadera son ampliamente utilizados, sobre todo, en la valoración de la obesidad, y el cociente entre ambos (índice cintura/cadera) es un conocido índice de obesidad central. Un valor superior a 1 en el varón adulto, y 0,9 en la mujer supone riesgo cardiovascular.
Pliegues. La medida de los pliegues cutáneos se realiza con un lipocalibrador de presión constante (10 g/m2), con precisión de 0,2 mm. Los más usados son: los de Lange, Holtain y Harpender, influyendo de manera significativa sobre los resultados, el uso de uno u otro. Generalmente, los pliegues más utilizados son: el subescapular, el suprailíaco, el bicipital y el tricipital. La técnica de medida debe ajustarse a un procedimiento estandarizado: se delimitan la piel y el tejido celular subcutáneo tomando un pliegue entre los dedos pulgar e índice, dejando resbalar el tejido muscular u óseo. Se aplica el lipocalibrador y se efectúa la medición tras tres segundos; el procedimiento debe realizarse tres veces consecutivas para disminuir con ello la variabilidad de la medida, utilizando la media de las mismas. Las mediciones suelen hacerse, por acuerdo, en el hemicuerpo no dominante. Tanto la precisión como la reproductibilidad de la medición de los pliegues cutáneos es baja en relación con otros métodos utilizados en la valoración de la composición corporal, especialmente en personal con poca experiencia. El punto de medida es (Fig. 1):
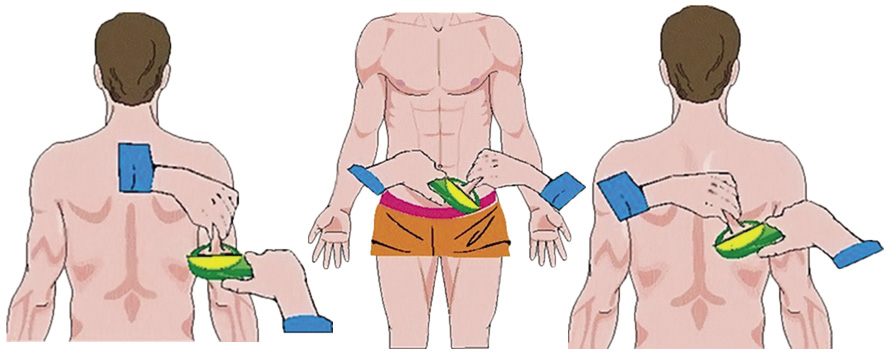 Figura 1. Técnica de medida de los pliegues cutáneos.
Figura 1. Técnica de medida de los pliegues cutáneos.
• Tríceps: punto medio entre acromion y olecranon en la parte posterior del brazo.
• Bíceps: mismo nivel que la zona del tríceps, pero en la cara anterior del brazo.
• Subescapular: punto localizado por debajo y por dentro de la escápula izquierda, formando un ángulo con la columna vertebral (35-40º).
• Suprailíaco: inmediatamente superior a la cresta ilíaca, en la línea medioaxilar.
Estándares de referencia para parámetros antropométricos:
Las variables antropométricas en la infancia se pueden comparar con el patrón de referencia, interpretándolas de dos formas: aplicando una escala ordinal o percentiles, y a través del cálculo de la puntuación normalizada Z (Z Score).
• Z score: distancia de un valor individual con respecto a la media de una población de referencia, en desviaciones estándar DS. La media y la DS se obtienen de las tablas originales. En la práctica, si no se dispone de ellos, se utiliza la diferencia entre el valor observado en el niño y el Pc 50 (mediana), y se divide por 1,88.
La mayor ventaja de este sistema radica en que pueden aplicarse procedimientos estadísticos a una muestra de niños, pues manejamos un valor numérico para cada uno de ellos, calculando medias de grupos, o comparar entre sí niños de distintas edades.
• Percentiles: muy utilizados por su fácil y rápida interpretación en curvas de referencia. Indica el porcentaje de una población estándar que se sitúa por debajo del paciente. En la mayoría de distribuciones, se considera normal un percentil entre el 3 y 97, aunque más importante que ello es mantenerse en un valor similar en la evolución longitudinal con la edad.
Si los valores de referencia siguen una distribución normal, los percentiles y la puntuación Z se relacionan a través de una transformación matemática; los valores de –3, –2 y –1 Z Score se corresponden con los percentiles 0,13, 2,28 y 15,8, respectivamente. A la inversa, los percentiles 1, 3 y 10 se corresponden con puntuaciones Z de –2,33, –1,88 y –1,29. A efectos prácticos, se suele asimilar el percentil 3 con un Z Score de –2.
El uso de percentiles presenta dos desventajas: no es útil para detectar cambios en los extremos de la distribución, ni permite aplicar procedimientos estadísticos.
Referencias utilizadas. La valoración puntual de cualquiera de estos parámetros, bien por percentil o por z-score, variará mucho en función de la referencia o patrón utilizados, entre diferentes poblaciones, metodología y año de elaboración, teniendo en cuenta las diferencias étnicas y geográficas, la aceleración secular del crecimiento y el aumento reciente de la prevalencia de sobrepeso y obesidad. Por eso, deberíamos utilizar referencias cercanas, recientes y realizadas en nuestro medio, excepto para valoración de la obesidad, donde se aconseja utilizar gráficas de índice de masa corporal elaboradas previamente a dicha epidemia de obesidad del mundo occidental(5).
Es muy importante valorar los cambios a lo largo del tiempo, ya que una medida aislada tiene poco valor. El seguimiento longitudinal mostrará su canal de crecimiento habitual y detectará desviaciones del mismo, con velocidad de crecimiento más lenta.
Composición corporal
El análisis de la composición corporal (CC) permite conocer las proporciones de los distintos constituyentes del cuerpo humano y es imprescindible para comprender el efecto de la dieta, el crecimiento, la actividad física o la enfermedad sobre el organismo. Constituye el eje central de la valoración del estado nutricional en la monitorización de pacientes con malnutrición y diagnóstico del riesgo asociado a la obesidad.
Podemos estudiar la CC en diferentes niveles: atómico, molecular, celular, tejidos-sustancias todo el cuerpo. En cada nivel, pueden utilizarse distintas técnicas de medida. Los modelos multicompartimentales poseen claras ventajas frente al bicompartimental, pero este último es el más utilizado en la práctica clínica por su sencillez, y distingue solo entre masa grasa y masa libre de grasa o masa magra.
Las técnicas más exactas de estudio de la CC (activación de neutrones, DEXA, etc.) son muy costosas y de escasa aplicación en la práctica clínica. Por eso, mostraremos solo las dos que se aplican regularmente en la clínica, la antropometría y la bioimpedancia (BIA), por su disponibilidad, carácter no invasivo, bajo coste y capacidad de transporte; aunque están sujetas a mayor imprecisión y dependen en gran medida de las poblaciones de referencia y de las ecuaciones utilizadas.
Métodos antropométricos
Predicción del porcentaje de masa grasa (MG) y de la densidad corporal
La medida del tejido adiposo subcutáneo a través de los pliegues cutáneos puede predecir la grasa corporal total. Se trata de un método no invasivo, barato y sencillo, por lo que es ampliamente aceptado en clínica y epidemiología.
Inicialmente, calcularemos la Densidad Corporal (D) a partir del sumatorio de los 4 pliegues cutáneos descritos (tríceps, bíceps, suprailíaco y subescapular) (logS). La relación entre densidad corporal y pliegues cutáneos varía con la edad y el sexo, y hay muchas ecuaciones para relacionarlos (Tabla III), obtenidas en estudios de referencia, aunque la mayoría son específicas para un determinado grupo de población, y en un individuo podrían existir diferencias en la masa grasa determinada por varios métodos.
Una vez conocida la densidad corporal, podemos calcular el porcentaje de masa grasa a partir de diferentes ecuaciones desarrolladas sobre la base de estudios de cadáveres. En el modelo bicompartimental, la más utilizada es la fórmula de Siri:
El porcentaje de masa grasa MG puede calcularse entonces con la ecuación de Siri:
% MG = [(C1/D) – C2] x 100
Los valores de C1 y C2 a sustituir en la ecuación de Siri, por edad y sexo, se muestran en la tabla IV. En un varón de 18 años, sería: % MG = [(4,95/D) – 4,5] x 100.
El porcentaje de masa libre de grasa será la diferencia entre peso total y masa grasa.
Composición corporal regional: áreas del brazo
El perímetro braquial (PB) o circunferencia del brazo en centímetros es el que, en adultos, tiene más interés en antropometría nutricional (Fig. 2). Dado que el valor de este perímetro depende de los compartimentos graso y muscular del brazo, se han ideado fórmulas para estimar el área muscular y el área grasa a este nivel, combinando el valor del PB con el pliegue cutáneo del tríceps (PT), mediante el nomograma de Gurney and Jellife, o utilizando las fórmulas representadas en la tabla V.
Bioimpedancia eléctrica (BIA)
Mide la oposición de los tejidos corporales al paso de una corriente eléctrica (impedancia), propiedad que depende fundamentalmente de su contenido hidroelectrolítico. La masa libre de grasa, que contiene la mayoría de fluidos y electrolitos corporales, es un buen conductor eléctrico (baja impedancia), mientras que la grasa actúa como un aislante (alta impedancia). La primera generación de aparatos era monofrecuencia (50 kHz), apareciendo con posterioridad los multifrecuencia (1-50 kHz). A bajas frecuencias, la corriente atraviesa mal las membranas celulares, por lo que esta técnica valora mal el agua intracelular. En cambio, las frecuencias altas sí, y pueden permitir un mejor cálculo del agua corporal total (ACT) en sus componentes intra y extracelular.
La medida de la impedancia corporal proporciona una estimación directa del ACT y permite estimar también la masa magra en kilos. La BIA es un método preciso en pacientes estables y sujetos sanos, siempre y cuando las ecuaciones de predicción utilizadas se adecúen a la población estudiada. La capacidad para predecir la composición corporal depende de la ecuación escogida y, por tanto, no puede asumirse la aplicabilidad en general de sus ecuaciones. Cada población debería tener sus propios valores de referencia, con fórmulas validadas con técnicas de referencia.
Como inconveniente, la técnica es muy sensible a cambios bruscos en el contenido hídrico (retención hídrica o deshidratación), lo que puede inducir a errores. Entre sus ventajas, cabe destacar: su bajo precio, portabilidad, inocuidad, sencillez de manejo y baja variabilidad interobservador.
El método de medida se estandarizará de acuerdo con el protocolo de Lukaski(6) (Fig. 3). Para transformar los datos eléctricos en variables de composición corporal, se utilizarán las ecuaciones de predicción recomendadas en la Conferencia de Bethesda de 1996(7). Las más utilizadas en niños se muestran en la tabla VI.
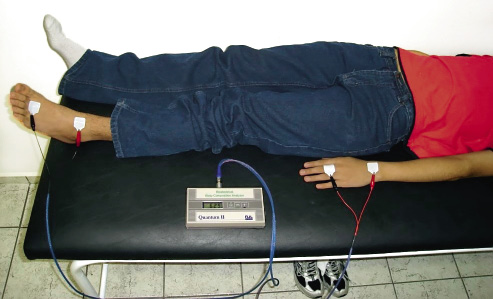 Figura 3. Impedancia bioeléctrica.
Figura 3. Impedancia bioeléctrica.La masa grasa (kg) resulta de restar al peso del niño la masa magra calculada por BIA. Recordar que por antropometría el resultado se obtenía en porcentaje de MG.
Exploraciones analíticas
Una valoración completa nutricional incluirá:
• Hemograma.
• Bioquímica: urea, glucemia, creatinina, iones, GOT, GPT, bicarbonato, calcio, fósforo, fosfatasa alcalina, colesterol y triglicéridos, metabolismo del hierro, y en el estudio proteico, las proteínas viscerales, sobre todo albúmina y prealbúmina. Los niveles de albúmina reflejan la síntesis hepática, una pérdida proteica anormal, y también la ingesta proteica, pero, dada su larga vida media (21 días), tarda en modificarse tanto por alteración nutricional como por su recuperación. Por eso, la determinación de prealbúmina, de vida media más corta (2 días), resulta más eficaz para evaluar la desnutrición aguda y la respuesta al tratamiento. Otras proteínas menos utilizadas son la transferrina o la proteína transportadora de retinol.
• Nivel sérico de vitaminas liposolubles (A, E, D y K) y estudio de coagulación.
• IGF-1. La malnutrición crónica se asocia a síntesis disminuida de IGF-1, y sus niveles pueden reflejar precozmente los cambios nutricionales.
• Otros estudios, en relación a la posible causa de la malnutrición.
Otras exploraciones
Rx de carpo. Valora la maduración o edad ósea y su relación con la edad cronológica. El método más utilizado es la comparación con el atlas de Greulich y Pyle.
Densitometría ósea. Permite cuantificar el contenido mineral óseo, por lo que es de gran interés en casos de malnutrición crónica. Hay una técnica por ultrasonidos, que puede servir para despistaje y seguimiento del mismo niño, y una más exacta de DEXA.
Bibliografía
1. Marugán de Miguelsanz JM, Redondo del Río MP, de Mateo B. “Gasto energético en el niño”. Pediatr Integral. 2011; XV (4): 369-73.
2. Redondo del Río MP, Marugán de Miguelsanz JM, de Mateo B. “Interpretación de la calorimetría”. Pediatr Integral. 2011; XV (5): 468-72.
3. Cole TJ, Bellizzi MC, Flegal KM, Dietz WH. Establishing a standard definition for child overweight and obesity worldwide: international survey. BMJ. 2000; 320 (7244): 1240-3.
4. Cole TJ, Flegal KM, Nicholls D, Jackson AA. Body mass index cut offs to define thinness in children and adolescents: international survey. BMJ. 2007; 335 (7612): 194.
5. Ministerio de Sanidad y Política Social, y Ministerio de Ciencia e Innovación. Guía de Práctica Clínica sobre la prevención y el tratamiento de la obesidad infantojuvenil. 2009.
6. Lukaski HC, Schelstinga MRN. Improved sensitivity of the tetrapolar BIA method to assess fluid status and body composition: use of proximal electrode placement. Age Nutr. 1994; 5: 123-29.
7. American College of Cardiology. 27th Bethesda Conference. J Am Coll Cardiol. 1996; 27: 957.
