
Enseñanza no reglada y sin carácter oficial. Los créditos de formación continuada, no son aplicables
a los profesionales que estén formándose como especialistas en Ciencias de la Salud.

 |
| Temas de FC |
A. Tamariz-Martel Moreno
Médico Adjunto. Sección Cardiología Pediátrica.
Hospital Universitario Infantil Niño Jesús. Madrid
| Resumen
El síncope es una pérdida brusca y transitoria del nivel de conciencia debida a disminución de la perfusión sanguínea cerebral. |
| Abstract
Syncope is defined as the sudden loss of consciousness and postural tone with spontaneous and complete recovery after a brief duration, caused by reduced cerebral perfusion. |
Palabras clave: Síncope; Presíncope; Síncope vasovagal; Síncope neurocardiogénico; Síncope de origen cardiaco.
Key words: Syncope; Presyncope; Neurocardiogenic syncope; Vasodepressor syncope; Cardiac syncope.
Pediatr Integral 2012; XVI(8): 595-604
Introducción
El síncope es la pérdida súbita, completa y transitoria de la conciencia y del tono postural de corta duración.
El síncope es un síntoma. Se define como la pérdida súbita, completa y transitoria, de la conciencia y del tono postural de corta duración, que se resuelve espontánea y completamente sin intervención. Se produce por reducción transitoria del flujo sanguíneo cerebral(1,2).
En algunas formas de síncope puede existir un periodo premonitorio, en el que varios síntomas (sensación de mareo, debilidad, sudoración, náuseas y alteraciones visuales) pueden alertar al paciente sobre la inminencia del episodio sincopal.
Generalmente, al recuperarse del síncope el paciente recobra de forma inmediata la orientación, pudiendo reanudar su actividad normal. A veces, sin embargo, tras la recuperación puede aparecer sensación de cansancio. Es frecuente que se produzca amnesia retrógrada con respecto al episodio sincopal.
La duración del síncope suele ser breve. La pérdida de conciencia en los síncopes vasovagales generalmente es menor de 20 segundos. No obstante, en algunos casos poco frecuentes, puede llegar a ser hasta de varios minutos. En estas ocasiones, el diagnóstico diferencial entre síncope y otros tipos de pérdida de conciencia puede ser difícil.
Se denomina presíncope a la situación clínica en la que aparecen los síntomas prodrómicos de pérdida de conciencia, sin que ésta llegue a presentarse. Si la anoxia cerebral se prolonga mas allá de 15 segundos, se produce un síncope convulsivo, con espasmo tónico generalizado, trismus mandibular, opistótonos, sacudidas mioclónicas o/y relajación de esfínteres.
Epidemiología
El síncope es muy frecuente en la infancia y adolescencia, con máxima incidencia en este último grupo de edad.
Es un problema muy frecuente en la infancia. Se estima que el 15-25% de los niños y adolescentes experimentarán un episodio antes de llegar a la vida adulta. Son responsables de 1-3 de cada 1.000 visitas a los servicios de urgencias pediátricas, pese a que se ha estimado que sólo una mínima parte de los pacientes pediátricos que tienen un síncope solicitan atención médica(3,4).
Se observa con mayor frecuencia en niños mayores o adolescentes, aunque también aparece en niños más pequeños. Es habitual que tengan antecedentes de espasmos de sollozo. El pico de máxima incidencia se sitúa entre los 15 y 19 años de edad para ambos géneros, aunque la mediana es de 17 años para las mujeres (con una leve preponderancia en cuanto a la incidencia global), frente a los 12 años para los varones(3).
Las recurrencias son frecuentes, apareciendo en un 35% de los sujetos. Sin embargo, hasta 2/3 de los pacientes estarán asintomáticos 2 años después del primer episodio.
Etiología
La etiología es muy variada. La causa más frecuente en la infancia es el síncope vasovagal o neurocardiogénico. En un pequeño porcentaje de los casos puede ser síntoma de una enfermedad cardiaca potencialmente letal.
Los síncopes pueden estar causados por numerosas patologías (Tabla I), la mayor parte de ellas, benignas. La etiología más frecuente, sobre todo en la infancia y en la adolescencia, es el síncope vasovagal o neurocardiogénico. Sin embargo, es importante tener en cuenta que, en un pequeño porcentaje de los casos (2-6%), un cuadro sincopal puede ser la primera manifestación de alteraciones cardiacas o trastornos arrítmicos potencialmente letales, que deben ser descartados ante cualquier paciente con este síntoma.
Síncope neurocardiogénico o vasovagal
Es un síncope reflejo, en el que diferentes desencadenantes provocan una respuesta común, con disminución brusca de la tensión arterial y de la frecuencia cardiaca, mediada por el sistema nervioso vegetativo. Se puede producir ante estímulos físicos (dolor, calor, bipedestación prolongada…) o psíquicos (instrumentación médica, visión de sangre…).
Hay un grupo especial dentro de los síncopes neurocardiogénicos, constituido por los llamados síncopes situacionales, que son aquellos que se desarrollan ante determinadas circunstancias, como: tos, deglución, estiramiento o defecación. En pediatría es relativamente frecuente el síncope provocado por el peinado de cabello en las niñas.
Cardiopatía estructural
Las cardiopatías que pueden dar lugar a un cuadro sincopal son, fundamentalmente, aquellas en las que existe obstrucción a la salida del ventrículo izquierdo (estenosis aórtica, miocardiopatía hipertrófica obstructiva) o a la del ventrículo derecho (estenosis pulmonar grave, hipertensión pulmonar). También puede aparecer en cardiopatías con disfunción ventricular (miocarditis, miocardiopatía dilatada, coronaria de origen anómalo…).
Aunque no son frecuentes, los síncopes de origen cardiaco son, potencialmente, letales, por lo que es muy importante detectarlos. La presencia de palpitaciones, síncopes que se desencadenan con ejercicio, antecedentes familiares de muerte súbita o cardiopatía, así como alteraciones en la exploración cardiológica o cardiopatía conocida, llevan a sospechar su existencia.
Arritmias cardiacas
Pueden ser la etiología de una pérdida de conciencia, con mayor frecuencia en adultos que en niños y adolescentes(5,6). Sin embargo, en este grupo de edad es importante descartar algunas entidades(7).
Síndrome de QT largo
Se caracteriza por la prolongación del intervalo QT y alteraciones de la morfología de la onda T en el ECG. Puede ser congénito o adquirido. Es un factor de riesgo para la aparición de síncope, arritmias ventriculares malignas y muerte súbita. Se debe sospechar su existencia ante cualquier niño con síncope que se desencadene con ejercicio, alguna emoción intensa, natación o estímulos auditivos bruscos. Por ello, es importante medir el intervalo QT en el ECG (Fig. 1). Como varía con la FC, debe corregirse en función de la FC instantánea, utilizando la fórmula de Bazzet (QT corregido = QTc = QT/vRR). Se considera el QT largo cuando el QTc es >450 ms.

Figura 1. Cálculo del intervalo QTc.
El síndrome del QT largo congénito es una afección familiar. Clásicamente se hablaba del síndrome de Romano-Ward, con herencia autosómica dominante, y del más infrecuente síndrome de Jerwell-Lange-Nielsen, asociado a sordera neurosensorial, y con herencia autosómica recesiva. Desde el año 1991 se han identificado 6 locus genéticos diferentes, que codifican distintos canales de transporte de iones a través de la membrana de la célula cardiaca, entre las familias con síndrome de Romano-Ward, de los que se conocen ya más de 200 mutaciones (Tabla II).
Con la excepción del tipo 3, en el que está afectado el canal del sodio, la mayor parte de las variantes del síndrome de QT largo congénito están producidas por mutaciones en los genes que codifican los canales de potasio, con la característica común de disminuir la salida de potasio desde el interior de la célula y, por tanto, prolongar la duración de la repolarización.
El más frecuente es el QT largo congénito tipo 1, seguido del tipo 2 y del tipo 3 (LQT1, LQT2, LQT3). Los niños con LQT1 tienen síncopes durante el esfuerzo, frecuentemente asociados a natación. Los pacientes con LQT2 tienen síncopes desencadenados con estímulos auditivos, y los enfermos con LQT3 tienen alteraciones del ritmo durante el sueño.
Los betabloqueantes han cambiado el pronóstico de estos enfermos, disminuyendo la mortalidad global de un 73% a un 6%. Se deben administrar a todos los pacientes, hayan tenido clínica o no, además de aconsejar evitar la actividad física extenuante y la administración de fármacos que alargan la repolarización, como los antidepresivos tricíclicos, antipsicóticos, macrólidos, antihistamínicos, antifúngicos… (se puede acceder a un listado completo y actualizado en www.qtdrugs.org). En los pacientes con riesgo elevado de muerte súbita se debe, además, indicar un desfibrilador automático implantable (DAI).
Síndrome de preexcitación
Fue descrito por Wolff, Parkinson y White (WPW) en 1930. Se caracteriza por la existencia de una vía accesoria para la conducción cardiaca. Es un fascículo muscular anómalo que conecta el músculo auricular con el ventricular, y que conduce rápidamente el impulso eléctrico, siendo responsable de la aparición en el ECG basal de la preexcitación ventricular (activación ventricular prematura), con intervalo PR corto y empastamiento inicial del QRS u onda delta.
Predispone a la aparición de taquicardias supraventriculares paroxísticas por reentrada auriculoventricular. No es frecuente que desencadenen síncopes. Sin embargo, si apareciera una fibrilación auricular (FA), lo que es muy raro en niños y adolescentes, esta puede ser conducida a los ventrículos a través de la vía accesoria, resultando en una frecuencia ventricular elevada, que sí puede dar lugar a cuadros de bajo gasto, con la aparición de síncope o incluso muerte súbita (Fig. 2).
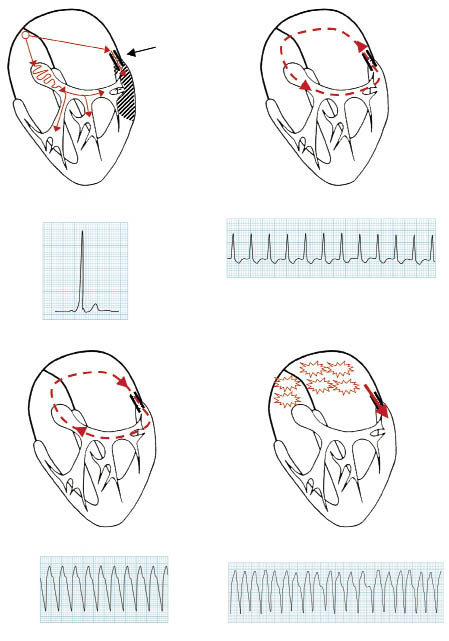
Figura 2. Taquicardias en el síndrome WPW
Displasia arritmogénica del ventrículo derecho
Es una enfermedad miocárdica, a menudo familiar, que afecta principalmente al ventrículo derecho, y que se caracteriza histológicamente por la substitución progresiva de los miocitos por tejido fibroadiposo y, clínicamente, por la aparición de arritmias ventriculares que se originan en el ventrículo derecho. Es una causa importante de muerte súbita en individuos menores de 30 años, y se ha encontrado en más del 20% de los casos de muerte súbita en jóvenes.
Los tratamientos propuestos para esta patología incluyen la utilización de fármacos antiarrítmicos, la ablación con radiofrecuencia de focos arritmogénicos o la utilización de un DAI en los pacientes con mayor riesgo de muerte súbita.
Taquicardia ventricular catecolaminérgica
Su presentación clínica es similar a la del síndrome de QT largo congénito, con síncopes de repetición que parecen con el esfuerzo o tras emociones. Están en relación con el desarrollo de una taquicardia ventricular polimorfa desencadenada por el estrés o el ejercicio(8-10). La ergometría puede ser diagnóstica, con reproducción de la arritmia. Al acelerarse la frecuencia cardiaca por encima de 110-130 ppm, comienzan a aparecer extrasístoles ventriculares cada vez más numerosas, de varias morfologías (en forma característica, bidireccionales), que dan origen a la taquicardia ventricular polimorfa, que puede incluso degenerar en una fibrilación ventricular.
El ECG basal es normal. En algunos pacientes hay ondas U prominentes y, ocasionalmente, puede verse alternancia de ondas U. Puede existir bradicardia sinusal.
Alrededor del 30% de las taquicardias ventriculares catecolaminérgicas son familiares. Se han identificado dos variantes. En ambas, el mecanismo es una alteración en la utilización del calcio intracelular, necesario para el acoplamiento entre excitación y contracción. La más frecuente se transmite en forma autosómica dominante y está causada por mutaciones en el gen que codifica el receptor de rianodino (RyR2). La otra es autosómica recesiva y se debe a mutaciones en el gen de la isoforma cardiaca de la calsecuestrina (CASQ2).
Es una enfermedad relativamente rara, aunque altamente letal. El diagnóstico precoz y el estudio genético son importantes, ya que el tratamiento con betabloqueantes y el uso de un DAI pueden salvar la vida a la mayoría de los pacientes.
Síndrome de Brugada
Se caracteriza por la aparición de síncopes de repetición, un corazón estructuralmente normal y una elevación del segmento ST en las derivaciones V1-V3. Es una entidad familiar, con herencia autosómica dominante(11). Hay mayor incidencia en varones. Actualmente se sabe que este síndrome es la misma entidad que el síndrome de muerte súbita inesperada que aparece en varones jóvenes del sudeste asiático.
Los defectos genéticos conocidos se localizan en el cromosoma 3 y afectan al canal del sodio. El único tratamiento efectivo para estos pacientes es la colocación de un DAI. Los antiarrítmicos, como la amiodarona y los betabloqueantes, no son eficaces. Los bloqueantes de los canales del sodio están contraindicados.
Recuerdo fisiopatológico
Se produce por reducción del flujo sanguíneo cerebral. En el síncope neurocardiogénico está causada por una respuesta refleja paradójica de mecanismo no completamente conocido.
Independientemente de su etiología, el síncope se produce cuando hay una reducción del flujo sanguíneo cerebral superior al 30-50% respecto a su valor basal. Este descenso se puede producir por disminución del gasto cardiaco, por vasodilatación sistémica o por la suma de ambos factores.
La fisiopatología del síncope neurocardiogénico o vasovagal no está aún completamente aclarada. La explicación más difundida es la de la producción de respuesta refleja paradójica a los cambios vasculares que se producen con la bipedestación prolongada(12,13).
Al estar de pie, se origina una reducción del volumen circulante por desplazamiento de sangre al territorio venoso de los miembros inferiores. Se compensa parcialmente por la presión que los músculos de las piernas ejercen sobre las venas, y por la vasoconstricción de las arterias del territorio musculoesquelético, renal y esplácnico. La disminución del retorno venoso activa barorreceptores arteriales localizados en el arco aórtico y seno carotídeo, que desencadenan una respuesta simpática, con aumento de la frecuencia cardiaca y de la fuerza de eyección ventricular, que ayudan a mantener constante la tensión arterial.
La respuesta refleja paradójica se produciría con la estimulación de mecanorreceptores cardiacos que, al detectar una contracción vigorosa ventricular en un corazón con escaso volumen de llenado, pondrían en marcha el arco reflejo de Bezold-Jarish, con el resultado de activación parasimpática y supresión de la actividad simpática, hipotensión o/y bradicardia.
Esta explicación fisiopatológica no está completamente demostrada. Además, no todos los síncopes aparecen con la bipedestación prolongada, existiendo otros desencadenantes del reflejo vasovagal. Algunos estudios sugieren otras explicaciones, como disfunción de los barorreceptores carotídeos, disminución del volumen sanguíneo circulante, alteraciones neurohumorales, vasodilatación venosa musculoesquelética activa, o alteración primaria en la regulación del flujo vascular cerebral como causa del síncope(12).
Diagnóstico diferencial
Se hará con otras pérdidas de conciencia que no son reales, completas o súbitas, y con alteraciones neurológicas, a lo que ayudarán los síntomas que acompañan a la pérdida de conciencia.
El síncope debe diferenciarse, en primer lugar, de otros cuadros en los que hay una pérdida de conciencia aparente o real, pero que no cumple las características que lo definen, es decir, no es súbita, completa o con recuperación espontánea (Fig. 3).

Figura 3. Diagnóstico diferencial de la pérdida de conciencia transitoria.
Alteraciones metabólicas
La hipoxia, hipercarbia, hipocapnia secundaria a hiperventilación, hipoglucemia…, pueden dar lugar a una pérdida de conciencia. Se diferencia de la producida por un síncope en que no es de instauración rápida, y puede tardar más en recuperarse, además, muchas veces no es completa.
Intoxicaciones
Al igual que las alteraciones metabólicas, las intoxicaciones por alcohol, benzodiazepinas, barbitúricos…, no producen una pérdida de conciencia de instauración y recuperación rápida.
Síncopes psicógenos
Los ataques de ansiedad suelen dar cuadros presincopales sin llegar a tener pérdida de conciencia. Se producen por la acción vasodepresora de la hiperventilación.
En las reacciones de conversión, no existe una pérdida de conciencia real, sino aparente, que se produce en presencia de testigos y no se acompaña de cambios en la coloración cutánea, frecuencia cardiaca o tensión arterial.
Crisis epilépticas
Son episodios paroxísticos, producidos por una descarga neuronal excesiva, con manifestaciones motoras, sensoriales o psíquicas. Pueden cursar con o sin pérdida de conciencia. El diagnóstico diferencial se plantea entre las crisis epilépticas con pérdida de conciencia y los síncopes convulsivos. Se basará, fundamentalmente, en que las crisis epilépticas no tienen desencadenantes, como ocurre muchas veces en los síncopes (bipedestación prolongada, instrumentación médica…). En el síncope hay palidez intensa. Si es convulsivo, la hipertonía o sacudidas mioclónicas ocurren al cabo de unos segundos, mientras que, en la crisis epiléptica, aparecen desde el principio. En ambos casos puede haber relajación de esfínteres, trismus mandibular o hipersalivación. En el síncope la recuperación de conciencia es inmediata a la caída por la mejoría de la perfusión cerebral, mientras que en la crisis epiléptica la recuperación es más lenta y hay somnolencia postcrítica (Tabla III).
Accidente cerebrovascular
La presencia de cefalea intensa o signos de focalidad neurológica postcrítica caracterizan esta patología.
Historia clínica
Es la herramienta fundamental para el diagnóstico del síncope(14,15). Junto con la exploración clínica, permite diagnosticar el 77% de los síncopes en la infancia(16). Debe obtenerse cuidadosamente interrogando tanto al paciente como a los testigos presenciales. Es importante investigar:
• Circunstancias previas a la aparición del síncope: como la posición del paciente (decúbito, sentado, de pie), la actividad que estaba realizando (reposo, ejercicio, tras micción, defecación o tos…), si existieron factores predisponentes (espacios cerrados llenos de gente, bipedestación prolongada), o precipitantes (temor, pánico).
• Los síntomas iniciales: si tuvo náuseas, vómitos, malestar abdominal, sensación de frío, visión borrosa, palpitaciones…
• Características de la pérdida de conciencia: cuál fue su duración. Si el niño cayó al suelo de forma súbita o apoyándose. Si se asoció a palidez cutánea, cianosis o enrojecimiento facial. Si se acompañó de un ronquido o de movimientos anormales (tónicos, clónicos, tónico-clónicos, mioclonus, automatismos) y cuál fue la duración de los mismos y el momento de inicio con relación a la caída.
• Síntomas postcríticos: si tuvo náuseas, vómitos, sudoración, sensación de frío, confusión, dolor torácico o palpitaciones. Si con la caída al suelo se produjeron lesiones…
• Antecedentes familiares: de miocardiopatía, muerte súbita, enfermedad arritmogénica congénita o síncopes.
• Antecedentes personales: de cardiopatía, epilepsia, diabetes… Hay que investigar si estaba tomando fármacos que puedan producir un intervalo QT largo secundario o diuréticos, antiarrítmicos, antihipertensivos… En niñas adolescentes hay que descartar el embarazo.
• Historia del síncope: momento del primer episodio, si es recurrente, cuantos ha tenido, frecuencia…
Estudios complementarios
La mayoría de los expertos recomiendan realizar un ECG de 12 derivaciones como parte de la valoración del síncope. El resto de las exploraciones deben estar guiadas por la clínica.
Electrocardiograma (ECG)
La realización de un ECG de 12 derivaciones se suele considerar una de las exploraciones básicas en la evaluación de los pacientes con síncope. Aunque tiene un bajo rendimiento diagnóstico (solo se encuentran hallazgos patológicos en un 5% de los casos), es una prueba no invasiva, barata y fácil de realizar que, además, tiene una elevada sensibilidad para detección de síncope de origen cardiaco (junto con la historia clínica y la exploración física se acerca al 96%)(16).
Algunas formas de cardiopatía estructural, como la miocardiopatía hipertrófica, o algunos tipos de enfermedades arrítmicas pueden ponerse solo de manifiesto tras la realización del ECG. Se deben observar la presencia de alteraciones del ritmo, de la conducción, la presencia o no de una onda delta, de un intervalo QT prolongado, o de un patrón en la repolarización compatible con síndrome de Brugada (Tabla IV).
Electroencefalograma (EEG)
No debe realizarse como prueba de rutina en los pacientes con síncope, ya que su rendimiento diagnóstico es muy bajo (se encuentran registros patológicos en menos del 1,5% de los estudios, porcentaje similar al encontrado en la población general)(17).
Está indicado únicamente en los casos en que la anamnesis (desencadenantes, somnolencia postcrítica…) no permita diferenciar claramente una crisis epiléptica de un síncope convulsivo.
Neuroimagen
La Tomografía Axial Computarizada (TAC) o la Resonancia Nuclear Magnética (RNM) craneal exclusivamente están indicadas en los casos en los que se sospeche patología neurológica (focalidad posterior a la pérdida de conciencia, que ésta sea prolongada…).
Mesa basculante
El “test de mesa basculante”, “tabla basculante” o “mesa basculante”, es una prueba que permite provocar, de forma relativamente controlada, respuestas vasovagales en pacientes susceptibles a ello. Consiste, básicamente, en mantener al paciente durante un tiempo prolongado en una posición cercana a la de la bipedestación, monitorizando su frecuencia cardiaca y tensión arterial. Se han utilizado numerosos protocolos con diferentes grados de inclinación de la mesa y duración de la prueba, a los que puede añadirse o no provocación farmacológica.
Su sensibilidad es difícil de conocer, ya que no existe una prueba patrón o “gold estándar” con el que comparar la tasa de resultados positivos. En los diferentes estudios publicados en niños ha oscilado entre el 20% y el 67,2%. Aumenta al 70-80% al utilizar provocación farmacológica (isoproterenol). Los escasos estudios pediátricos que han incluido un grupo de control han obtenido una especificidad del 93-100%.
Su realización solo está indicada en pacientes con síncopes recurrentes (en los que no se haya establecido claramente la etiología vasovagal), en el estudio del síncope con ejercicio, en síncopes bruscos con traumatismo asociado y, en algunos casos, para el diagnóstico diferencial entre síncope y epilepsia(18,19).
Tratamiento
El tratamiento dependerá de la causa subyacente. En el caso de los síncopes neurocardiogénicos, solo será necesario tranquilizar a los pacientes y pautar algunas normas de conducta para evitar recidivas.
Actitud o medidas urgentes
El paciente que sufra un episodio sincopal recuperará la conciencia espontáneamente sin intervención. La única actitud que se debe tomar para ayudarle es colocarle en la posición de decúbito lateral, para evitar que pueda aspirar sus propias secreciones. También se aconseja situarle en posición de Trendelenburg o elevarle los miembros inferiores para aumentar el retorno venoso y por tanto el volumen de llenado ventricular, el gasto cardiaco y la perfusión cerebral.
Medidas terapéuticas diferidas
Los pacientes que solicitan atención médica después de haber sufrido un síncope neurocardiogénico requerirán únicamente que se les tranquilice, informándoles sobre la naturaleza benigna de esta patología, y se pauten normas de conducta para evitar recidivas (evitar situaciones desencadenantes, ingesta adecuada de líquidos, no realizar periodos prolongados de ayuno…)(20). Se debe informar de la probabilidad de nuevas recurrencias, y ayudar a reconocer al paciente sus síntomas prodrómicos, lo que le permitirá reconocer la inminencia de un nuevo episodio y así tratar de evitarlo.
Se han utilizado numerosos fármacos en el tratamiento del síncope vasovagal (betabloqueantes, disopiramida, fludrocrotisona, efedrina, etc.). Aunque algunos estudios no controlados, o controlados a corto plazo, han encontrado resultados satisfactorios, varios estudios prospectivos no han podido demostrar un mayor beneficio del tratamiento farmacológico sobre placebo.
Función del pediatra de Atención Primaria
El pediatra de Atención Primaria tiene un papel esencial en la valoración de un paciente con síncope y, sobre todo, en la detección de los infrecuentes casos de causa cardiológica, potencialmente letal, que pueden ser así estudiados y tratados.
La historia clínica detallada, la exploración física y el ECG permiten llegar al diagnóstico etiológico en una gran parte de los síncopes pediátricos, y también, como se ha mencionado, son fundamentales para sospechar la existencia de patología cardiaca. Los datos que alertan sobre su presencia en la evaluación inicial y que, por tanto, aconsejan una valoración cardiológica, están sumarizados en la tabla V.
Cuando se trate de un síncope vasovagal o neurocardiogénico no es necesario derivar al paciente para estudio especializado, correspondiendo al Pediatra la información al paciente y la indicación de pautas para prevenir recidivas.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1.** Lewis DA, Dhala A. Syncope in the pediatric patient. The cardiologist’s perspective. Pediatr Clin North Am. 1999; 46: 205-19.
2.** Benditt DG, van Dijk JG, Sutton R, Wieling W, Lin JC, Sakaguchi S, et al. Syncope. Curr Probl Cardiol. 2004; 29: 152-229.
3.*** Driscoll DJ, Jacobsen SJ, Porter CJ, Wollan PC. Syncope in children and adolescents. J Am Coll Cardiol. 1997; 29: 1039-45.
4.*** Johnsrude CL. Current approach to pediatric syncope. Pediatr Cardiol. 2000; 21: 522-31.
5.** Strickberger SA, Benson DW, Biaggioni I, Callans DJ, Cohen MI, Ellenbogen KA, et al. AHA/ACCF Scientific Statement on the evaluation of syncope: from the American Heart Association Councils on Clinical Cardiology, Cardiovascular Nursing, Cardiovascular Disease in the Young, and Stroke, and the Quality of Care and Outcomes Research Interdisciplinary Working Group; and the American College of Cardiology Foundation: in collaboration with the Heart Rhythm Society: endorsed by the American Autonomic Society. Circulation. 2006; 113: 316-27.
6. Moya A, Sutton R, Ammirati F, Blanc JJ, Brignole M, Dahm JB, et al. Guidelines for the diagnosis and management of syncope (version 2009). Eur Heart J. 2009; 30: 2631-71.
7.*** Brugada J, Brugada R, Brugada P. Channelopathies: a new category of diseases causing sudden death. Herz. 2007; 32: 185-91.
8.** Coumel P. Catecholaminergic polymorphic ventricular tachyarrhythmias in children. Card Electrophysiol Rev. 2002; 6: 93-5.
9.** Priori SG, Napolitano C, Memmi M, Colombi B, Drago F, Gasparini M, et al. Clinical and molecular characterization of patients with catecholaminergic polymorphic ventricular tachycardia. Circulation. 2002; 106: 69-74.
10.** Heiner JD, Bullard-Berent JH, Inbar S. Deadly proposal: a case of catecholaminergic polymorphic ventricular tachycardia. Pediatr Emerg Care. 2011; 27: 1065-8.
11.*** Benito B, Brugada J, Brugada R, Brugada P. Síndrome de Brugada. Rev Esp Cardiol. 2009; 62: 1297-315.
12. Mosqueda-García R, Furlan R, Tank J, Fernández-Violante R. The elusive pathophysiology of neurally mediated syncope. Circulation. 2000; 102: 2898-906.
13.** Sokoloski MC. Evaluation and treatment of pediatric patients with neurocardiogenic syncope. Prog Pediatr Cardiol. 2001; 13: 127-31.
14.*** Alboni P, Brignole M, Menozzi C, Raviele A, Del RA, Dinelli M, et al. Diagnostic value of history in patients with syncope with or without heart disease. J Am Coll Cardiol. 2001; 37: 1921-8.
15.** Zhang Q, Zhu L, Wang C, Du Z, Hu X, Tian H, et al. Value of history taking in children and adolescents with cardiac syncope. Cardiol Young. 2012; 1-7.
16.*** Fischer JW, Cho CS. Pediatric syncope: cases from the emergency department. Emerg Med Clin North Am. 2010; 28: 501-16.
17. Abubakr A, Wambacq I. The diagnostic value of EEGs in patients with syncope. Epilepsy Behav. 2005; 6: 433-4.
18.** Benditt DG, Ferguson DW, Grubb BP, Kapoor WN, Kugler J, Lerman BB, et al. Tilt table testing for assessing syncope. American College of Cardiology. J Am Coll Cardiol. 1996; 28: 263-75.
19. Eirís-Punal J, Rodríguez-Nunez A, Fernández-Martínez N, Fuster M, Castro-Gago M, Martinón JM. Usefulness of the head-upright tilt test for distinguishing syncope and epilepsy in children. Epilepsia. 2001; 42: 709-13.
20.** Grubb BP. Clinical practice. Neurocardiogenic syncope. N Engl J Med. 2005; 352: 1004-10.
Bibliografía recomendada
– Fischer JW, Cho CS. Pediatric syncope: cases from the emergency department. Emerg Med Clin North Am. 2010; 28: 501-16.
Excelente revisión acerca del síncope en niños y adolescente, orientada sobre todo al diagnóstico etiológico. Se describen varios casos prácticos, y sobre ellos se muestran las claves diagnósticas de la historia clínica, la exploración y cuál es la utilidad de las pruebas complementarias.
– Strickberger SA, Benson DW, Biaggioni I, Callans DJ, Cohen MI, Ellenbogen KA, et al. AHA/ACCF Scientific Statement on the evaluation of syncope: from the American Heart Association Councils on Clinical Cardiology, Cardiovascular Nursing, Cardiovascular Disease in the Young, and Stroke, and the Quality of Care and Outcomes Research Interdisciplinary Working Group; and the American College of Cardiology Foundation: in collaboration with the Heart Rhythm Society: endorsed by the American Autonomic Society. Circulation. 2006; 113: 316-27.
Consenso de la American Heart Association y el American College of Cardiology sobre el enfoque diagnóstico y terapéutico del síncope. Si bien fundamentalmente dedicado a adultos, tiene revisiones actualizadas de las patologías cardiacas que pueden causar síncope. Hay un apartado dedicado al síncope en la infancia.
– Grubb BP. Clinical practice. Neurocardiogenic syncope. N Engl J Med. 2005; 352: 1004-10.
Revisión del diagnóstico, evolución y tratamiento del síncope neurocardiogénico, partiendo de un caso clínico como ejemplo.
| Caso clínico | |
|
Niña de 10 años que, estando corriendo en el colegio, tiene un episodio de pérdida transitoria de conciencia tras tropezar y caerse. Es atendida por el SAMUR y derivada a Servicio de Urgencias. Durante el traslado se obtiene glucemia capilar (normal), objetivando extrasístoles ventriculares en bigeminismo en el monitor de ECG coincidiendo con la punción. Antecedentes personales Refieren tres síncopes previos, en el intervalo de un año. El primero ocurrió en un parque de atracciones. Al finalizar el recorrido en una de ellas estaba inconsciente y muy pálida. La pérdida de conocimiento duró unos 15 minutos. No tuvo movimientos anormales ni relajación de esfínteres. El segundo fue en clase de natación. La rescataron del fondo de la piscina. El tercero ocurrió estando patinando. Estaba muy asustada. Antecedentes familiares Los padres están sanos. No refieren consanguinidad. Exploración La paciente tiene buen estado general, con coloración normal de piel y mucosas. La tensión arterial es de 122/63 mmHg y la frecuencia cardiaca, de 50 lpm. El peso y la talla están en percentiles normales para su edad. Tiene pulsos arteriales presentes en radiales y en femorales. La auscultación cardiopulmonar es normal. No se palpan visceromegalias en abdomen. Pruebas complementarias Se realizó un ECG de 12 derivaciones (Fig. 4). El ecocardiograma no mostró alteraciones anatómicas o funcionales. En el ECG-Holter se registró un ritmo sinusal durante 24 horas, con FC mínima, máxima y media, normales para la edad. Puntualmente, durante un minuto, pasadas las 4 de la tarde, se observaron varias extrasístoles ventriculares aisladas, en bigeminismo y una pareja. En otro centro hospitalario se realizó una prueba complementaria, que llevó al diagnóstico. |
|

Figura 4. ECG caso clínico.
|
|
 |
| Temas de FC |
C. Moreno Pascual
Especialista en Medicina de la Educación Física y el Deporte. Profesor de la Escuela Universitaria de Enfermería y Fisioterapia. Universidad de Salamanca
| Resumen
La práctica de ejercicio físico y actividad deportiva conlleva un cierto riesgo de padecer lesiones, incluso muerte súbita. El Reconocimiento de Aptitud Deportiva (RAD) o Examen Preparticipación (PPE) es la principal herramienta para su prevención. |
| Abstract
The practice of physical exercise and sports activity carries a certain risk to suffer injuries, even sudden death. The pre participation evaluation (PPE), as a method for screening health risk prior to participation in exercise and sport. This article includes guidelines the exam for the cardiovascular screening and prevention of injuries. The PPE includes anamnesis, physical eximination, EKG and the single physical test. The guidelines for sports participation in children ́s disease are indicated. |
Palabras clave: Deporte; Reconocimiento previo; Aptitud; Criterios.
Key words: Sport; Preparticipation evaluation; Eligibility; Guidelines.
Pediatr Integral 2012; XVI(8): 605-616
Introducción
Todos los estamentos implicados en la práctica deportiva se muestran de acuerdo sobre la necesidad de realizar un examen previo a la participación en actividades deportivas. A pesar de que la evidencia científica disponible hasta el momento es limitada con respecto a la eficacia del reconocimiento en la prevención de la muerte súbita, recientes trabajos vuelven a insistir sobre la necesidad del reconocimiento y la inclusión en el mismo del ECG en reposo. Una vez más, se descarta realizar otras exploraciones, si no existen indicios de patología en la exploración. Continúa sin desarrollarse en nuestro país una normativa legal sobre reconocimientos médico-deportivos.
Un porcentaje muy elevado de niños y adolescentes practican cada año actividades deportivas en nuestro país, la mayoría lo hacen en el ámbito de las actividades extraescolares de sus centros educativos; pero es cada vez más frecuente la iniciación a edades tempranas en práctica deportiva reglada, con entrenamientos programados y competiciones, con frecuencia exigentes, por no hablar de aquellos deportes en los cuales la iniciación en la alta competición se realiza muy precozmente.
Parece evidente que el ejercicio físico, incluyendo el deporte escolar, constituye uno de los pilares básicos en la formación física y psicológica de la persona, siendo un componente prioritario del desarrollo. Mucho más discutible es la introducción del niño en el deporte de alta competición a edades tempranas, pero resulta innegable que la dinámica social empuja cada vez con más fuerza a muchos cuerpos inmaduros al esfuerzo agonístico y extenuante.
Aunque no se cuestiona la necesidad de realizar un reconocimiento médico, de un mínimo de calidad, a los niños y adolescentes involucrados en prácticas deportivas de alta competición; sin embargo, sí ha sido puesto en tela de juicio la necesidad de realizar este examen a aquellos niños y niñas que entrenan y compiten a menor escala.
Legalmente, la mayoría de las Comunidades Autónomas de nuestro país mencionan en sus Leyes del Deporte la necesidad de realizar reconocimientos médicos previos a la participación en la práctica deportiva, pero son muy pocas las que han desarrollado normativas específicas de obligatoriedad y han puesto a disposición de los deportistas los medios necesarios para su realización. Las federaciones deportivas suelen exigir, no en todos los casos, la realización del reconocimiento para diligenciar la licencia deportiva que es necesaria para participar en sus competiciones.
En otros países de la Comunidad Europea, hay normativas más estrictas, como en el caso de Italia, donde, desde hace bastantes años, son obligatorios por ley los reconocimientos, estando perfectamente definidos los protocolos de realización y los médicos y centros capacitados para llevarlos a cabo, en función de los niveles de competición.
No hay unanimidad, aunque sí documentos de consenso de diversas Sociedades Científicas (Federation Internationale de Medicine Sportive, American Academy of Pediatrics, American Medical Society for Sports Medicine, American Academy of Family Physicians), a propósito de las pruebas que deben realizarse en la evaluación previa a la participación(1). En general, se recomienda la anamnesis detallada, la exploración física, centrada en el aparato cardiovascular y sistema musculoesquelético y alguna prueba sencilla de valoración de la condición física. El principal debate se centra en la necesidad o no de realizar un ECG en reposo a niños asintomáticos, sin antecedentes ni familiares ni personales de patología cardiaca y cuya exploración física es normal(2,3).
La sistemática de realización del reconocimiento es también motivo de discrepancias, pues los reconocimientos masivos, en grupos amplios, que agilizan mucho su realización, y resultan económicamente más viables, implican una pérdida de la privacidad y disminuyen la sensibilidad del examen.
Las investigaciones realizadas hasta el momento no son concluyentes por lo que respecta al grado de sensibilidad y especificidad de las diversas pruebas del examen, para detectar a las personas con riesgo de lesión y, particularmente, de muerte súbita.
Objetivos
Como objetivos fundamentales del Reconocimiento de Aptitud Deportiva (RAD), también llamado Examen Preparticipación (PPE) en la terminología anglosajona, se mencionan la detección de patologías (fundamentalmente, cardiacas) que incapaciten o limiten la práctica deportiva, y la valoración de alteraciones morfofuncionales (musculoesqueléticas) que puedan aumentar el riesgo de lesión. El reconocimiento sirve también para valorar el estado general de salud y condición física, realizar educación sanitaria e informar sobre cuestiones relacionadas con la práctica deportiva.
La muerte súbita durante la actividad deportiva en los menores de 35 años se ha cifrado en 1/200.000/año. La prevalencia en escolares y estudiantes de secundaria americanos(4) está entre 1,33 y 14,5 muertes por millón y año. En Italia se han comunicado 1,9 muertes por 100.000/año en deportistas de 12-35 años en la región del Véneto(3). La incidencia de muerte súbita cardiaca es diez veces mayos en hombres que en mujeres, esto se debe a la mayor participación en actividades de competición y a que muchas de las patologías que predisponen, tienen rasgo hereditario que se expresa con mayor frecuencia en el fenotipo del varón.
Solo a un pequeño porcentaje de niños y adolescentes se les detecta durante el reconocimiento alguna patología por la cual esté absolutamente contraindicada la práctica de ejercicio físico, fundamentalmente por el riesgo de sufrir un accidente cardiaco y, particularmente, muerte súbita; sin embargo, es menos infrecuente la presencia de patologías y alteraciones morfofuncionales que requieran de alguna precaución especial a la hora de realizar ejercicio físico. En los trabajos publicados, los índices de exclusión absoluta oscilan entre el 0,3 y 1,2%, mientras que las contraindicaciones temporales alcanzan unos porcentajes que varían entre el 3,4 y 10,2%.
Las alteraciones musculoesqueléticas no incapacitantes constituyen un hallazgo mucho más frecuente que algunos autores han cifrado en hasta el 45% de las revisiones.
Ante la presencia de patologías ya diagnosticadas, el RAD debe orientar al deportista sobre aspectos como: precauciones de entrenamiento y competición, medidas preventivas necesarias, incluso cambio de actividad deportiva. El consejo del especialista (cardiólogo, endocrino, ortopeda infantil, etc.) puede ser necesario cuando la patología sea compleja o de difícil control.
Aunque cada vez los profesores de educación física, entrenadores y técnicos deportivos tienen un mayor grado de formación, que incluye conocimientos adecuados sobre prevención de lesiones y primeros auxilios, es muy importante que los deportistas, especialmente los que presentan factores de riesgo lesional, tengan alguna información sobre estos temas, siendo el momento del RAD el más adecuado para transmitírsela tanto a ellos como a los padres.
Seguimos afirmando que los principales objetivos del RAD continúan siendo:
1. Cribado de patologías susceptibles de provocar muerte súbita.
2. Detección de otras patologías que limiten la práctica deportiva.
3. Establecer el tipo de deporte y el nivel de competición que se puede realizar en presencia de una determinada disfunción.
4. Individualizar la prescripción de ejercicio físico y entrenamiento deportivo.
5. Prevención de lesiones musculoesqueléticas, mediante la detección de factores de riesgo y establecimiento de medidas compensadoras.
6. Recomendar el uso de ortesis u otros elementos correctores en el caso de alteraciones que predispongan a la aparición de lesiones.
7. Recomendar y aconsejar sobre la recuperación de lesiones preexistentes antes de iniciar el entrenamiento y la competición.
8. Informar sobre la práctica de ejercicio físico en condiciones saludables (alimentación, indumentaria, descanso, etc.) y la prevención de lesiones.
9. Cumplir con los requisitos legales, si existiera normativa al respecto en ese país o Comunidad Autónoma.
Metodología del reconocimiento de aptitud deportiva
Como ya ha sido expuesto en anteriores ediciones, la metodología del RAD y su periodicidad son motivo de controversia. Los reconocimientos colectivos presentan importantes problemas de privacidad y de masificación. Los reconocimientos personalizados, si deben hacerse anualmente, implican dificultades de tiempo por su acúmulo a principios de temporada. Continua sin desarrollarse en nuestro país una normativa, existente en otros países de Europa, sobre periodicidad de los reconocimientos y validez de los mismos.
“Cada año, millares de jóvenes deportistas son sometidos a exploraciones masivas apresuradas y superficiales por parte de médicos voluntariosos, en habitaciones ruidosas y en condiciones de hacinamiento. Esas exploraciones representan un peligro para los deportistas, y generan una opinión muy aleatoria acerca de los médicos y de la importancia de los cuidados sanitarios y de la aptitud física” (Kulund). No se puede expresar de modo más claro y concreto lo que ha sido (¿y sigue siendo?) la realidad de los RAD durante muchos años.
Todas las sociedades científicas que han publicado documentos de consenso sobre el RAD coinciden en que éste ha de incluir, cuando menos, anamnesis detallada y exploración física, siendo recomendable la realización de alguna prueba de valoración de la condición física(5-8). Cuando se trata de nivel de competición medio o alto, la realización de pruebas de esfuerzo con control de ECG se hace necesario.
La mecánica de realización del RAD varía dependiendo de que se vaya a examinar a un solo deportista que acude al consultorio, o el mismo se realice a un equipo completo o un grupo grande de deportistas.
El reconocimiento individual presenta como ventajas, la personalización del mismo, preservando la privacidad, lo cual conlleva el establecimiento de una mejor relación médico-deportista, pero tiene el inconveniente del tiempo invertido en realizarlo, que lo hace poco viable para grupos grandes. El RAD a equipos o centros escolares y deportivos puede organizarse en “estaciones”, siendo preciso, en este caso, la colaboración de otros profesionales, como enfermero, fisioterapeuta o, incluso, el entrenador o profesor. Habitualmente, la anamnesis puede realizarse mediante un cuestionario que incluye las patologías más importantes y que el deportista ya ha rellenado antes de iniciar el RAD, siendo supervisado por el médico en el momento de iniciar el mismo. Las “estaciones” por las que posteriormente va pasando el niño pueden organizarse del siguiente modo: anamnesis, exploración general y evaluación final que la debe realizar el médico; talla, peso, tensión arterial y ECG, las puede llevar a cabo el enfermero. Si se cuenta con la colaboración de un fisioterapeuta, éste realiza la exploración del aparato locomotor. El entrenador o profesor puede ser el encargado de hacer una prueba sencilla de valoración de la condición física. Cuando el RAD se organiza de esta forma es preciso disponer de varias salas, con el fin de garantizar la confidencialidad y la intimidad de las exploraciones. Es evidente que un médico puede realizar por sí mismo todas estas exploraciones, pero con una importante inversión de tiempo en cada reconocimiento.
El momento de realizar el reconocimiento es clásicamente las semanas previas al comienzo de las competiciones, y como éstas suelen coincidir en su época de inicio, ello hace que los RAD se acumulen de manera excesiva en los meses de septiembre y octubre, haciendo muy difícil completarlos en esas fechas. Intentar evaluar a un grupo muy numeroso de practicantes de manera apresurada, por hacerlo antes del comienzo de la temporada deportiva, puede ir en detrimento de la calidad de las exploraciones y de los informes emitidos.
Se siguen estudiando propuestas de reconocimiento, ya instauradas en deportes de alta competición, como el ciclismo, que se refieren a que el deportista realice un reconocimiento, cuya validez sería por un tiempo determinado, en función del deporte y del nivel competitivo, en cualquier momento del año, pero sería preceptivo tenerlo actualizado en el momento de solicitar la correspondiente licencia federativa. Este documento constituiría su “tarjeta de salud deportiva”.
Contenidos del reconocimiento de aptitud deportiva
La anamnesis detallada, bien mediante interrogatorio directo al niño o a sus padres o bien mediante cuestionario estandarizado constituye el pilar fundamental del RAD. La exploración física centrada sobre todo en el aparato cardiovascular y el locomotor es el segundo componente imprescindible. El ECG en reposo, aunque no existe consenso generalizado, parece mostrarse muy útil en la prevención de la muerte súbita.
Anamnesis
El interrogatorio puede realizarse, como ya se ha dicho, bien de modo personal, o bien mediante un cuestionario ya cumplimentado por el deportista y que es supervisado y ampliado, si fuera preciso, en el momento de iniciar el RAD. El cuestionario debe contestarse con la ayuda de los padres, para evitar omitir datos que pudieran ser importantes. Se lleve a cabo de un modo u otro, es preciso insistir en la importancia de una correcta y detallada anamnesis, pues la misma permite descubrir o sospechar la gran mayoría de factores de riesgo para la práctica deportiva. En algunas revisiones, el interrogatorio logró detectar el 88% de las anomalías que podían interferir con la práctica deportiva.
Son clásicos algunos cuestionarios, como el PAR-Q(9), a nuestro entender excesivamente escuetos, con las preguntas imprescindibles en el interrogatorio (Tabla II).
En algunos estados de EE.UU., si se contesta negativamente a todas las preguntas del cuestionario, no se realizan más exploraciones.
Nosotros venimos utilizando un cuestionario desde hace años que describimos a continuación.
Filiación
Este apartado debe incluir siempre, además de los datos personales habituales, aquellos relacionados con la práctica deportiva: deporte, puesto o especialidad, horas de entrenamiento, años de práctica, nivel de participación, ambiciones… Todos estos datos permiten valorar la necesidad de realizar alguna prueba complementaria y establecer la periodicidad del RAD.
Hábitos de vida
En el mismo, se preguntará por: hábitos de alimentación, toma de vitaminas o suplementos alimenticios (aminoácidos, proteínas), indumentaria utilizada, tiempo y calidad del sueño, hábitos de tabaco y alcohol en adolescentes, ¿fármacos dopantes?, etc. El conocimiento de estos aspectos es fundamental para poder corregir errores y realizar educación sanitaria.
Antecedentes personales
Se recogerán todos los antecedentes médicos y quirúrgicos y, muy especialmente, los de tipo cardiorrespiratorio, como: cardiopatía diagnosticada, asma, hipertensión arterial, soplos cardiacos o pérdidas de conciencia.
Se preguntará por cualquier síntoma de alarma: dolor torácico, palpitaciones, mareo o síncope, disnea de esfuerzo, tos persistente durante el ejercicio.
El dolor torácico en niños y adolescentes no suele ser de etiología cardiaca, pero su presencia durante el esfuerzo obliga a descartar patologías como anormalidades en las coronarias. Las palpitaciones pueden aparecer en el síndrome de Wolf-Parkinson-White (WPW) y en la miocardiopatía arritmogénica (MCA) (anteriormente denominada displasia arritmogénica del ventrículo derecho), entre otras patologías. El mareo o síncope puede ser el único síntoma de una miocardiopatía hipertrófica (MCH), aunque también pueden estar presentes las palpitaciones, el dolor torácico y la disnea de esfuerzo. Los déficit auditivos y sensoriales pueden asociarse con cardiopatías. La valoración de la disnea de esfuerzo es compleja, por tratarse de un síntoma subjetivo; lo más frecuente es que sea debida a una mala condición física, pero puede indicar patología, especialmente cuando persiste al cesar el ejercicio. El asma inducido por ejercicio (AIE) es una de las causas más frecuentes de disnea de esfuerzo, sobre todo si se acompaña de tos.
Debe preguntarse por antecedentes de golpe de calor o problemas relacionados con la aclimatación al ejercicio en ambientes cálidos. El desacondicionamiento físico, la falta de hidratación y errores en el entrenamiento son las causas de estos problemas.
Un apartado especial debe recoger todos los antecedentes de lesiones deportivas: esguinces, lesiones musculares y lesiones tendinosas, particularmente. Los esguinces recidivantes indican una hiperlaxitud ligamentosa o una mala rehabilitación del primer episodio y precisan de ejercicios de reforzamiento muscular y trabajo de propiocepción; cuando estos no logran evitar las recaídas, la utilización de ortesis (tobilleras, rodilleras, etc.) o vendajes de prevención. Las lesiones musculares repetidas suelen obedecer a una falta de flexibilidad, susceptible de corregirse con estiramientos musculares, o a errores del entrenamiento; más raramente a patologías musculares. Las lesiones tendinosas más frecuentes, las tendinosis (antes denominadas tendinitis), obedecen a mecanismos de sobrecarga, y en su génesis suele estar el exceso de entrenamiento, los errores en el mismo o la presencia de alteraciones de ejes del esqueleto (genu varo, valgo, pies cavos, etc.).
En las niñas debe investigarse la historia menstrual, especialmente si presentan amenorrea, que puede orientar hacia trastornos de la alimentación, todo ello en relación con la denominada tríada de la mujer deportista (amenorrea, anorexia, osteoporosis).
Por último, se incluirá información sobre la utilización de ortesis, protecciones y otros dispositivos correctores o de prevención.
Los antecedentes de golpe de calor deben ser investigados pues existe una tendencia a la recidiva. Debe consignarse la historia previa de traumatismos craneoencefálicos, pues los segundos impactos pueden originar secuelas importantes.
Los casos de agenesia renal o extirpación previa por traumatismo deben ser identificados, pues pueden desaconsejar deportes de alto impacto (judo, rugby, etc.).
Antecedentes familiares
Las anomalías cardiacas congénitas son la principal causa de muerte súbita en menores de 35 años y, muchas de ellas, como la miocardiopatía hipertrófica (MCH), tienen un componente familiar (herencia autosómica dominante). El antecedente familiar de muerte súbita cardiaca por debajo de los 50 años es un indicador importante de riesgo.
Los antecedentes familiares de síndrome de Marfan (herencia autonómica recesiva) obligan a investigar en el niño estigmas de esta patología (anormalidades cardiacas, oculares y óseas).
Es importante también conocer antecedentes familiares de: hipertensión arterial, diabetes, nefropatía, convulsiones, talasemias, hiperlipemias y escoliosis.
Diversas sociedades científicas (Americam Academy of Family Phisicians, Americam Academy of Pediatrics, Americam Medical Society for Sports Medicine, Americam Osteopathic of Sports Medicine) han consensuado un modelo de historia que puede rellenar el deportista, con la ayuda de sus familiares y luego ser supervisado por el médico (Tabla III).
Exploración física
Inspección general
Se efectúa con el niño en bipedestación, desnudo y permite observar el morfotipo, siendo especialmente importante la observación de alteraciones relacionadas con el síndrome de Marfan, anomalías posturales, cutáneas y tumoraciones evidentes, como herniaciones. Estadio de maduración sexual. En el estadio III de Tanner se produce un importante aumento de la fuerza muscular, que conlleva un mayor riesgo de lesiones por arrancamiento epifisario.
Antropometría
Determinación de la talla en bipedestación y el peso corporal, cuando menos. Opcionalmente, puede ser interesante conocer la talla en sedestación y cada vez es más frecuente la realización de mediciones, como el espesor de los pliegues cutáneos en diversas localizaciones y los perímetros del brazo y la pierna. Todos estos datos permiten conocer, además del desarrollo estaturo-ponderal, los índices de adiposidad y eventuales sobrepesos y obesidad. Es importante señalar que la relación talla/peso o Índice de Masa Corporal (IMC), no es un parámetro adecuado para evaluar el sobrepeso en deportistas adolescentes bien entrenados, pues este índice puede estar elevado debido al aumento de la masa muscular, sin que exista exceso de grasa. Si se quiere conocer con mayor precisión la cantidad de peso graso, debe recurrirse a otras técnicas, como la ya mencionada de medir el espesor de los pliegues cutáneos(7).
Exploración cardiovascular
Esta exploración debe incluir al menos, según la American Heart Association (AHA), la palpación de los pulsos periféricos, la auscultación, la medición de la tensión arterial y el despistaje del síndrome de Marfan(10).
La palpación del pulso carotídeo, radial, femoral y pedio, permite apreciar la frecuencia, el ritmo, la intensidad y la simetría. La ausencia de pulso en las extremidades inferiores o la disminución de manera importante de la intensidad con respecto a las superiores, hace sospechar coartación de aorta. La falta de simetría en el pulso de las extremidades superiores puede alertar sobre la presencia de una anomalía congénita.
Los soplos auscultados con mayor frecuencia son benignos, mesosistólicos, de poca intensidad y con frecuencia se atenúan o desaparecen al cambiar de decúbito a bipedestación. Los soplos diastólicos deben siempre hacer sospechar patología. También son patológicos los soplos sistólicos, de elevada intensidad, sobre todo los que se auscultan en foco mitral e irradian a la axila y también los escuchados en foco aórtico e irradian al cuello.
La presencia de desdoblamiento del primer y segundo ruidos cardiacos es un hallazgo frecuente en deportistas sanos bien entrenados. Tampoco es raro auscultar un tercer y cuarto ruidos.
En la MCH, la auscultación es patológica en un porcentaje alto de casos; suele aparecer un soplo que aumenta con la maniobra de Valsalva y se modifica al cambiar de posición.
La tensión arterial se medirá según el procedimiento habitual, siguiendo las directrices de las Sociedades Europeas de Hipertensión y Cardiología, valorándose la misma según los criterios de la Conferencia de Bethesda.
El síndrome de Marfan conlleva un elevado riesgo de muerte súbita; por ello, su diagnóstico es muy importante, máxime cuando estos niños suelen ser captados para la práctica deportiva de competición debido a su elevada estatura. Los hallazgos que deben hacer sospechar un síndrome de Marfan no diagnosticado son las alteraciones musculoesqueléticas (deformidad torácica, cifoescoliosis, talla por encima del percentil 95, aracnodactilia, cociente segmento superior del cuerpo/segmento inferior por debajo de lo normal, envergadura superior a la estatura, pies planos); también existen alteraciones cardiovasculares (insuficiencia aórtica, mitral, prolapso mitral, dilatación de la raíz de la aorta), alteraciones oculares (miopía y luxación del cristalino) trastornos de la piel (estrías) y otras alteraciones, como hernia inguinal.
La realización de un ECG en reposo en niños sanos, sin hallazgos patológicos en la exploración, ha sido y sigue siendo motivo de controversia(2,3). La AHA no lo incluye en sus recomendaciones, basando todo el screening cardiaco en la historia clínica y en la exploración física. Diversos trabajos han puesto de manifiesto la escasa sensibilidad de estos protocolos para detectar las poblaciones de riesgo de muerte súbita, posiblemente por una inadecuada aplicación de los mismos. Por el contrario, en Italia, donde desde hace más de treinta años existe una legislación muy concreta sobre los RAD, con obligatoriedad de realizar ECG en reposo y tras esfuerzo submáximo, parece haber disminuido de forma apreciable la incidencia de muerte súbita en el deporte, según trabajos comunicados por Pellicia, eminente cardiólogo del CONI (Comité Nacional Olímpico Italiano). Un reciente revisión (2011) de la Sociedad Europea de Cardiología vuelve a insistir sobre la eficacia del ECG en la detección de patología cardiaca silente en comparación con los protocolos americanos basados en el cuestionario y la exploración física solamente. Incluso, afirma que la sensibilidad del ECG puede acercarse a la de la ecocardiografia. En esta misma revisión, se menciona la reducción de las tasas de muerte súbita en Italia, pasando de 3,6 por 100.000 habitantes a 0,4 por 100.000 habitantes, tras la implantación de este protocolo.
El ECG del deportista entrenado puede presentar modificaciones con respecto a lo que se considera normal, sin que ello suponga que existe patología. Las modificaciones más frecuentes se exponen en la tabla IV. También pueden aparecer extrasístoles y alteraciones de la repolarización que desaparecen con el ejercicio.
Un ECG anormal aparecerá en la mayoría de las patologías (Tabla V) que pueden causar muerte súbita de origen cardiaco en menores de 35 años, como la MCH, MCA y WPW. El denominado síndrome de Brugada tiene como única manifestación una anormalidad electrocardiográfica, alteración en el trazado del S-T en V1, siendo un marcador de muerte súbita.
En el ECG de la MCH pueden aparecer: marcada desviación izquierda del eje cardiaco, criterios de crecimiento auricular y ventricular, complejos QRS de muy alto voltaje con ondas Q profundas y alteraciones de la repolarización.
La presencia en el ECG de alteraciones, más allá de lo que puede considerarse normal, obliga a realizar exploraciones complementarias, entre las cuales las más rentables son la Rx de tórax, el ecocardiograma y la prueba de esfuerzo con control del ECG.
Exploración del aparato locomotor
Como ya se ha expuesto anteriormente, los tres objetivos prioritarios de la exploración del aparato locomotor son:
• Prevención de lesiones musculoesqueléticas, mediante la detección de factores de riesgo y establecimiento de medidas compensadoras.
• Recomendar el uso de ortesis u otros elementos correctores en el caso de alteraciones que predispongan a la aparición de lesiones.
• Recomendar y aconsejar sobre la recuperación de lesiones preexistentes antes de iniciar el entrenamiento y la competición.
En la valoración del aparato locomotor, tiene mucha trascendencia el deporte practicado, es decir, la importancia de una región anatómica en ese deporte, por ejemplo, las inestabilidades de rodilla y tobillo son muy limitantes en cualquier deporte, pero la inestabilidad de hombro puede ser secundaria en el fútbol, pero de vital importancia en la natación y los deportes de lanzamiento. La presencia de cúbito valgo es un detalle menor en un atleta de carreras, pero condiciona a un tenista.
La inspección permitirá observar alteraciones de la normalidad en los ejes: cifosis, escoliosis, hiperlordosis; asimetría de escápulas, báscula pélvica; genu varo, valgo, flexo o recurvatum; tibias varas. Todos estos hallazgos pueden precisar ejercicios correctores y utilización de ortesis para evitar la aparición de lesiones.
El test de la flexión anterior del tronco es muy útil para el despistaje precoz de la escoliosis.
Debe evaluarse el rango de movilidad de las articulaciones y la presencia de bostezos y laxitudes articulares, que suelen deberse a lesiones anteriores mal rehabilitadas o a enfermedades del tejido conjuntivo. En ambos casos, la prevención de recaídas incluye ejercicios de reforzamiento muscular y, en ocasiones, utilización de ortesis estabilizadoras. Es muy importante comprobar el grado de flexibilidad de los músculos isquiotiobiales, mediante la flexión pasiva de la cadera con rodilla extendida y el niño en decúbito supino. La retracción de los isquiotibiales expone a dolores lumbares, lesiones musculares recidivantes y puede ser causa de dolor en la rodilla.
La valoración de la huella plantar, mediante el podoscopio, aporta una importante información, muy útil por ejemplo en la utilización del calzado deportivo.
Debido a la alta incidencia de esguinces de tobillo en la práctica deportiva, es necesario explorar esta articulación con cierto detenimiento. Ante la presencia de signos como cajón anterior y bostezo varo, sobre todo en deportistas con antecedentes de esguinces recidivantes, es preciso aconsejar medidas de prevención, como ejercicios de propiocepción y de potenciación de la musculatura eversora.
La Guía de RAD publicada por diversas sociedades científicas americanas (Preparticipation Monogrhaph) recomienda una sistemática de 14 puntos para la exploración rápida del aparato locomotor (Tabla VI). Nosotros somos críticos con esta sistemática, que no examina la laxitud del tobillo, rodilla, codos y hombros; pues un elevado porcentaje de lesiones deportivas(11) afectan a las estructuras capsuloligamentosas de estas articulaciones y su prevención se basa en medidas de refuerzo muscular y mejora de la propiocepción. Garrick(12), en una revisión, cuestiona también la eficacia de esta metodología de examen para detectar factores de riesgo y prevenir lesiones; sin embargo, reconoce que no se han expuesto alternativas en los últimos veinte años.
En la época prepuberal, en las fases de crecimiento rápido, es relativamente frecuente que, durante el reconocimiento, el niño o sus padres refieran dolores recidivantes en tobillos y/o rodillas en relación con la práctica deportiva y muestren su preocupación por la necesidad de abandonar el deporte. En muchos casos, se trata de dolores en las apófisis en crecimiento, como la tuberosidad posterior del calcáneo (enfermedad de Sever) y la tuberosidad anterior de la tibia (enfermedad de Osgood-Schlatter), causados por la sobrecarga en esas estructuras. Aun cuando son procesos autolimitados, es preciso explicar que puede ser necesario el reposo deportivo temporal, o la dosificación adecuada del entrenamiento y competición. El principal riesgo es el arrancamiento de las apófisis, que exige reposo deportivo prolongado.
El síndrome de Down se asocia con inestabilidad atlas-axis, anomalía que también puede presentarse en la población general por falta de formación correcta de la apófisis odontoides (Os odontoideo); el antecedente de parestesias intensas u otras alteraciones neurológicas en miembros superiores e inferiores ante mínimos traumatismos cervicales o movimientos de flexión intensos debe poner en guardia con respecto a esta malformación, siendo precisa la realización de pruebas de imagen como Rx o TAC.
Test de esfuerzo elemental
Estas pruebas no suelen figurar en los protocolos de reconocimiento, pero parecen muy importantes a la hora de conocer las limitaciones funcionales, que puede presentar un niño, cuando la práctica deportiva se realiza en grupos amplios. Es decir, una mala condición física suele condicionar una mala respuesta al esfuerzo como, por ejemplo, una taquicardia o disnea; habitualmente muy alarmantes, pero sin que tengan ningún significado patológico.
Durante mucho tiempo se han utilizado pruebas como las flexiones de piernas (Ruffier-Dickson y Pachon-Martinet) y la prueba del escalón, cuya validez ha sido muy cuestionada. Consideramos que, aunque aportan una información limitada, pueden ser útiles para valorar la adaptación del niño al esfuerzo, e incluso descubrir patologías, cuando se realiza un ECG tras la prueba.
La prueba de Ruffier-Dickson consiste en realizar 30 flexiones de piernas en 45´´ según el ritmo que marca un metrónomo. Se toman las pulsaciones en reposo (P1), tras realizar las flexiones (P2) y después de 1´ de reposo (P3). También es útil medir la TA y realizar un ECG tras el esfuerzo. La valoración del test se hace tras aplicar la fórmula correspondiente (Tabla VII).
El test del escalón precisa de un cajón de 50 cm de alto para mayores de 15 años y 30 cm para niños entre 10 y 15 años. Consiste en subir y bajar del escalón, con un ritmo de 2´´ cada ciclo de subida y bajada, marcados por un metrónomo, durante un total de 5´ si se trata de niños entrenados y de 3´si están poco entrenados. Tras finalizar la prueba, el deportista se sienta y se toman las pulsaciones después de un minuto, dos minutos y tres minutos. La suma de estos tres valores indica el grado de adaptación al esfuerzo, oscilando desde 150 (adaptación excelente) hasta 250 (adaptación mediana).
Aptitud para el deporte
Una vez completado el reconocimiento, el médico puede encontrarse con diversas situaciones:
a. Ausencia de patologías diagnosticadas, signos o síntomas de alarma y normalidad total en el resto de las exploraciones efectuadas. Se autorizará la práctica deportiva sin limitaciones y únicamente se incluirán consejos de prevención de lesiones.
b. Presencia solo de leves o moderadas alteraciones, que no pondrán en riesgo la vida del niño, pero pueden predisponerle a padecer lesiones. Se autorizará la práctica deportiva, pero puede ser preciso introducir alguna limitación en cuanto al entrenamiento o competición de un determinado deporte. Será necesario indicar si se precisa de ejercicios correctores, utilización de ortesis u otras medidas de prevención.
c. Presencia de patologías que, sin contraindicar de modo absoluto la práctica deportiva, imponen importantes limitaciones y exigen un control exhaustivo.
d. Patologías que contraindican totalmente, temporal o definitivamente, el deporte de competición y el ejercicio intenso, permitiendo solamente ejercicio recreacional de moderada y baja intensidad.
Los mayores debates se centran en el apartado c, en el cual se incluyen patologías como: la diabetes insulino-dependiente, el asma, la epilepsia, las cardiopatías leves y moderadas, así como la ausencia de órganos pares (riñón, ojo y gónada), principalmente.
La diabetes insulino-dependiente bien controlada, actualmente se considera que no es motivo de exclusión para la práctica deportiva, incluso de competición, pero exige un alto grado de control, tanto por parte del niño, como de los padres. Una diabetes mal controlada es una contraindicación absoluta, pero temporal, para la práctica deportiva.
Los deportes practicados en ambiente frío, de polución atmosférica, o con exposición a inhalar vapores tóxicos (piscinas), pueden inducir la aparición de crisis en niños asmáticos. Un adecuado tratamiento de base y la disponibilidad inmediata de medicación broncodilatadora de efecto rápido, son imprescindibles para evitar complicaciones.
La epilepsia contraindica deportes como la escalada, el submarinismo y los deportes aéreos. En caso de convulsiones mal controladas por la medicación, están contraindicados temporalmente los deportes de choque y la natación.
La miopía severa puede contraindicar los deportes de contacto, es precisa una valoración individual del riesgo.
Para las cardiopatías se ha elaborado una clasificación (Tabla VIII), que distingue entre el componente estático y dinámico de los deportes (bajo, moderado o alto), teniendo también en cuenta el peligro de colisión.
Las cardiopatías consideradas leves permiten la actividad física, pero limitan el deporte de competición a aquellos que son de moderada y baja intensidad(13,14). Pueden autorizarse los de alta intensidad si la prueba de esfuerzo máxima es normal.
Las cardiopatías moderadas solo permiten los deportes de baja intensidad y cuando la prueba de esfuerzo es normal.
Las cardiopatías graves contraindican cualquier deporte de competición y limitan la actividad física al ejercicio de baja intensidad. Este apartado incluye: miocardiopatía hipertrófica, síndrome de Marfan, síndrome del QT largo congénito, hipertensión arterial sistémica severa, estenosis aórtica grave, hipertensión pulmonar grave, anomalías congénitas de las coronarias, insuficiencia valvular grave, cardiopatías congénitas cianóticas no operadas, insuficiencia cardiaca y miocarditis.
Para una mayor información, remitimos a las “Guías de práctica clínica de la Sociedad Española de Cardiología sobre actividad física en el cardiópata”(13).
Diversas sociedades médicas y deportivas americanas (ACSM, AHA, ACC, YMCA, SCA, etc.) han consensuado una clasificación de riesgo para el ejercicio físico en cardiopatías, estableciendo cuatro grupos:
1. Sanos:
– Sin enfermedad conocida, sin factores de riesgo.
– Pueden realizar cualquier tipo de ejercicio.
– No precisan especial supervisión.
2. Riesgo bajo-leve:
– Enfermedades cardiovasculares estables.
– Intensidad de ejercicio moderado (40-60% de la frecuencia cardiaca de reserva o 40-60% del VO2 pico).
– Programa especial de ejercicio físico.
– Precisan supervisión médica.
3. Riesgo medio-moderado:
– Enfermedades cardiovasculares (clase III NYHA, clase funcional <6 METS, descenso de la PA sistólica con el ejercicio, historia de parada cardiaca previa, etc.).
– Ejercicio moderado, con monitorización continua y supervisión médica obligada.
4. Riesgo alto-grave:
– Enfermedad cardiovascular inestable.
– Ejercicio limitado a las actividades de la vida diaria.
Para otras patologías se han desarrollado diversos consensos que se resumen en la tabla IX.
Conclusiones
Es preciso motivar, basándose en los consensos y acuerdos existentes, la contraindicación de práctica deportiva. El contraindicar definitivamente la práctica deportiva a un niño puede conllevar importantes consecuencias psicológicas; por tanto, la decisión ha de estar perfectamente fundamentada.
Aunque continúa sin haber un acuerdo generalizado, ni protocolos suficientemente validados, en general se considera que es necesario realizar un reconocimiento de aptitud deportiva a todos los niños que quieran realizar deporte de competición, incluso en el ámbito escolar, siendo insuficiente el cribado mediante un cuestionario de antecedentes y síntomas. A pesar de que es difícil valorar la eficiencia de las diversas exploraciones en la prevención de patologías(15), el reconocimiento debe seguir una metodología adecuada para descartar patologías de riesgo y prevenir la aparición de lesiones. Se hace necesario que, además del interrogatorio detallado y la exploración física, se realice un ECG en reposo. En caso de existir patologías, es preciso valorar correctamente, si algún tipo de deporte está contraindicado y establecer las medidas de prevención oportunas.
Función del pediatra de Atención Primaria
Como se ha expuesto en el trabajo, no hay regulación legal en España sobre los exámenes de aptitud deportiva, por tanto, no están establecidos los profesionales autorizados a realizar los mismos. Cuando una entidad deportiva (club o federación) solicita una reconocimiento a los deportistas para diligenciar su licencia deportiva este puede realizarlo cualquier médico (excepto en casos concretos). Debido a las peculiaridades de estos reconocimientos, lo ideal sería que los mismos se llevarán a cabo en centros o consultas constituidos con este fin específicamente.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1.*** Rice SG, American Academy of Pediatrics Council on Sports Medicine and Fitness. Medical conditions affecting sports participation. Pediatrics. 2008; 121(4): 841-8.
2.*** Corrado D, Schmied C, Basso C, Borjesson M, Schiavon M, Pelliccia A, et al. Risk of sports: do we need a pre-participation screening for competitive and leisure athletes? Eur Heart J. 2011; 32: 934-44.
3.*** Manonelles P, Aguilera B, Boraita A, Luengo E, Pons C, Suárez MP. Utilidad del electrocardiograma de reposo en la prevención de la muerte súbita del deportista. Documento de consenso de la Federación Española de Medicina del Deporte. Arch Med Dep. 2007: 119: 159-68.
4.*** American College of Cardiology Foundation. 36 Betheseda Conference Elegibility recommendations for competitive athletes with cardiovascular abnormalities. J Am Coll Cardiol. 2005; 45: 8.
5.*** Casson L, Axe MJ. Detección sistemática para la participación en el deporte y el ejercicio. En: Kilt SG, Zinder-Mackler L, eds. Fisioterapia del Deporte y el Ejercicio. Madrid: Elsevier; 2004. p. 187-204.
6.** Grup pedriatric per a l´estudi de léducació física i l´esport. Manual d´exàmens d´aptitud esportiva. Barcelona: Generalitat de Catalunya; 1987.
7.** López-Silvarrey FJ, Segovia JC, Ramos JJ. Reconocimiento médico deportivo previo a la participación deportiva: componentes fundamentales. En: Segovia C, López-Silvarrey FJ, Legido JC, eds. Manual de valoración funcional. Madrid: Elsevier; 2008. p. 25-40.
8.** Moreno C. Reconocimiento Médico del Deportista. En: Molina A, ed. Iniciación a la Medicina Deportiva. Valladolid: Editora Médica Europea; 1991. p. 99-104.
9.* Thomas S, Reading J, Shephard RJ. Revision of the Physical Activity Readiness Questionnaire (PAR-Q). Can J Sport Sci. 1992; 17(4): 338-45.
10.*** Luengo M, Manonelles P. Reconocimiento Médico Deportivo. En: Manonelles P, Boraita A, Luengo M, Pons C, eds. Cardiología del Deporte. Barcelona: Nexus; 2005. p. 69-111.
11.** Moreno C, Rodríguez V, Seco JC. Epidemiología de las lesiones deportivas. Fisioterapia. 2008; 30(1): 40-8.
12.* Garrick G. Preparticipation Orthopedic Screening Evaluation. Clin J Sport Med. 2004;14: 123-6.
13.*** Boraita A, Baño A, Berrazueta JR, et al. Guías de práctica clínica de la Sociedad Española de Cardiología sobre la actividad física en el cardiópata. Rev Esp Cardiol. 2000; 53: 684-726.
14.** Baño A. Aptitud para el ejercicio físico y la práctica deportiva en niños y jóvenes. Monocardio. 2000; 1: 57-76.
15.*** Wingfield K, Matheson G O, Meeuwisse WH. Preparticipation Evaluation An Evidence-Based Review. Clin J Sport Med. 2004; 14: 109-22.
Bibliografía recomendada
– Corrado D, Schmied C, Basso C, Borjesson M, Schiavon M, Pelliccia A, et al. Risk of sports: do we need a pre-participation screening for competitive and leisure athletes? Eur Heart J. 2011; 32: 934-44.
Exposición de motivos sobre la eficacia del RAD, incluyendo el ECG, frente al modelo americano. Posición de la European Society Cardiology. Lectura muy aconsejable.
– Boraita A, Baño A, Berrazueta JR, et al. Guías de práctica clínica de la Sociedad Española de Cardiología sobre la actividad física en el cardiópata. Rev Esp Cardiol. 2000; 53: 684-726.
Describe los protocolos de reconocimiento cardiovascular en sanos, indica las pruebas necesarias para evaluar el riesgo en cardiópatas, y expone las limitaciones para la práctica deportiva en niños y adultos con patología cardiovascular.
– Manonelles P, Boraita A, Luengo M, Pons C. Cardiología del Deporte. Barcelona: Nexus; 2005.
Exploraciones, protocolos y patologías. Muy bien sistematizado.
– Grup pedriatric per a l´estudi de léducació física i l´esport. Manual d´exàmens d´aptitud esportiva. Barcelona: Generalitat de Catalunya; 1987.
Monografía auspiciada por la Societat Catalana de Pediatria y la Societat Catalana de Medicina de l´Esport. Es uno de los pocos intentos de estandarizar los reconocimientos de aptitud en nuestro país. Incluye un modelo de ficha de reconocimiento.
| Caso clínico |
|
Jugador de balonmano de 14 años. En el reconocimiento de aptitud deportiva, que efectúa por primera vez, a pesar de llevar cinco temporadas entrenando y compitiendo; aparecen en el trazado de ECG alteraciones no justificadas por la práctica deportiva. En la encuesta de antecedentes no refiere patologías relevantes (esguinces de tobillo y fractura en una falange de un dedo de la mano). No manifiesta pérdidas de conciencia ni mareos, tampoco refiere ni dolor precordial, ni “palpitaciones”. No hay antecedentes de patología cardiaca en familiares. La exploración física, auscultación cardiaca y test de esfuerzo elemental estuvieron dentro de los límites normales. |

Figura 1. 
Figura 2. 
Figura 3. 
Figura 4.
|
 |
| Temas de FC |
G. Sarquella-Brugada*, O. Campuzano**, R. Brugada**
*Unidad de Arritmias, Servicio de Cardiología. Hospital Sant Joan de Déu. Universitat
de Barcelona. **Centro de Genética Cardiovascular IdIBGi-Universitat de Girona
| Resumen
La cardiología pediátrica ha experimentado un enorme progreso en los últimos 15 años. Estos avances han ayudado a desarrollar nuevos métodos de diagnóstico, tratamiento y prevención de las canalopatías, inductoras de muerte súbita cardiaca en la población pediátrica. Una de las canalopatías más severas es el síndrome de QT largo. El síndrome de QT largo tiene una penetrancia incompleta y expresividad variable, desde pacientes que permanecen asintomáticos, aquellos que tienen síncopes, hasta el hecho de que la muerte súbita pueda ser la primera manifestación de la enfermedad. Esta revisión se centra en los avances recientes en el síndrome de QT largo y su tratamiento clínico en la población pediátrica. |
| Abstract
Pediatric cardiology has undergone enormous progress in the last 15 years. These advances have helped to develop new methods of diagnosis, treatment and prevention of channelopathies, sudden cardiac death inductors in the pediatric population. One of the most severe channelopathies is the long QT syndrome. The long QT syndrome has incomplete penetrance and variable expressivity, from patients who remain asymptomatic, those who have syncopes, up to the fact that sudden death may be the first manifestation of the disease. This review focuses on the recent advances in the long QT syndrome and its clinical treatment in the pediatric population. |
Palabras clave: Pediatría; Muerte súbita cardiaca; Síndrome QT largo; Genética.
Key words: Pediatrics; Sudden cardiac death; Long QT Syndrome; Genetics.
Pediatr Integral 2012; XVI(8): 617-621
Introducción
Las arritmias malignas pueden provocar muerte súbita cardiaca. Mientras que, en la población adulta, la principal causa de muerte súbita cardiaca suelen ser los infartos, en la población joven la mayoría de muertes súbitas son debidas a mutaciones en genes que codifican para canales iónicos o bien para proteínas estructurales del miocito cardiaco.
Una arritmia es una alteración del ritmo cardiaco, un dese-quilibrio en la generación y/o transmisión de la actividad eléctrica cardiaca, que hará que ésta sea errática, enlentecida o acelerada(1). En algunas ocasiones las arritmias son benignas y no precisan tratamiento; sin embargo, en varias ocasiones será necesario tratarlas, especialmente cuando sean sintomáticas o cuando conlleven riesgo para el paciente. Estas arritmias malignas pueden dar lugar a fibrilación ventricular, síncopes o incluso la muerte, en ocasiones repentina y sin síntomas previos.
La muerte súbita (MS) se ha definido como: “un acontecimiento natural e inesperado que ocurre dentro de la primera hora tras el inicio de los síntomas en un sujeto aparentemente sano o cuya enfermedad no era tan grave como para predecir un resultado letal”. Hablamos de muerte súbita cardiaca (MSC) cuando el origen es por patología del corazón(2). La mayoría de los casos de MSC ocurren en la población adulta (>50 años), y en casi un 80% de estos casos, la muerte repentina es consecuencia de una cardiopatía isquémica. En el resto, especialmente en la población joven (<35 años), los casos de MSC son causados por enfermedades potencialmente genéticas. En la población pediátrica, la MSC puede afectar tanto a los fetos como a los recién nacidos, a los niños y a los adolescentes, con un riesgo individual de 1-3 cada 100,000 personas/año(3-5). Pese a esta baja incidencia, la MS en los lactantes (sudden infant death síndrome-SIDS)(6) es responsable del 10% de la mortalidad durante el primer año de vida(7).
La mayoría de las MSC en población pediátrica se debe a anomalías cardiacas hereditarias como canalopatías, miocardiopatías, anomalías de las arterias coronarias y la disección de la raíz aórtica, entre otras patologías cardiacas(8). Una gran parte de los casos de MS queda sin un diagnóstico definitivo después de la autopsia(9). Algunos estudios han sugerido que los defectos genéticos puede ser una de las causas de estas muertes(10). La repercusión clínica es innegable ya que estas muertes pueden estar causadas por una enfermedad hereditaria, y deja sin diagnosticar a los miembros de la familia, los cuales pueden estar en riesgo de sufrir una MSC. En los últimos veinte años se han identificado multitud de mutaciones en varios genes relacionados con la MSC. Algunos de estos genes codifican para canales iónicos (canalopatías), arritmias en el corazón estructuralmente normal, como es el caso del síndrome de QT largo (SQTL)(11).
Canalopatías
Las canalopatías son un grupo de patologías provocadas por mutaciones en genes que codifican para canales iónicos cardiacos, y que pueden dar lugar a una muerte súbita. Las principales canalopatías son el síndrome de Brugada (SBr), el síndrome de QT largo (SQTL), el síndrome de QT corto (SQTC) y la taquicardia ventricular polimórfica catecolaminérgica (TVPC).
Los canales iónicos son proteínas transmembrana que permiten el paso de iones. Este proceso se rige a través de una sincronización entre la apertura y el cierre de los canales siguiendo un gradiente eléctrico que origina el potencial de acción cardiaco. Mutaciones genéticas en estas proteínas inducen cambios en la funcionalidad de los canales cardiacos(12). El análisis funcional de los canales iónicos ha permitido comprender mejor los mecanismos básicos arritmogénicos pero no ha sido hasta el desarrollo de la genética y el descubrimiento de las mutaciones causantes de las enfermedades familiares cuando se ha podido extrapolar parte de la ciencia básica a la práctica clínica(13). Las canalopatías, característicamente, no se acompañan de alteraciones cardiacas estructurales y su primera manifestación puede ser la MS. Además, algunas de estas patologías no se acompañan de alteraciones en el electrocardiograma (ECG) basal, lo cual dificulta aún más el diagnóstico. Se han descrito varias canalopatías, pero se consideran las principales: el síndrome de Brugada (SBr), el síndrome de QT largo (SQTL), el síndrome de QT corto (SQTC) y la taquicardia ventricular polimórfica catecolaminérgica (TVPC). Hoy en día, se considera que casi un 35% de los casos de MSC en gente joven pueden estar causados por mutaciones en canales iónicos(10). En 1976 se publicó el primer estudio científico donde se correlacionaba SIDS y un desorden cardiaco, concretamente el SQTL(14,15). A raíz de esta asociación, diversos estudios fenotipo-genotipo han sido publicados.
Síndrome de QT largo
El síndrome de QT largo se caracteriza por un intervalo electrocardiográfico QT más largo de lo normal. Este alargamiento del intervalo QT puede dar lugar a muerte súbita cardiaca. Se han identificado centenares de mutaciones en varios genes, las cuales provocan la alteración del intervalo QT. En los pacientes afectos de SQTL está contraindicado el deporte y ciertos fármacos.
El SQTL se produce en un corazón estructuralmente normal que muestra un patrón ECG caracterizado por una prolongación del intervalo QT (fórmula de Bazett, QT corregido –QTc– >460 milisegundos en mujeres y >450 milisegundos en hombres) debido a un tiempo de repolarización ventricular más prolongado que da lugar al típico fenómeno de Torsade des Pointes(16). Aunque algo controvertido, se recomienda la medición del intervalo QT en las derivaciones II y V6. Pero existe una discusión acerca de la inclusión de la onda U y de las limitaciones de la fórmula de Bazett en situaciones de ritmo cardiaco extremo. Se recomienda utilizar la fórmula de Friderica (QTFc = QT/RR1/3) a ritmos cardiacos elevados. También se ha observado la presencia de ondas T alteradas en algunos casos de SQTL, pudiendo esto ayudar al diagnóstico.
La prevalencia del SQTL es de 1 en 2.500 individuos(17). La presentación clínica puede ser variada, desde pacientes asintomáticos con ECG patológico, hasta pacientes que presentan convulsiones, fibrilación ventricular, síncopes e incluso MSC, especialmente en individuos jóvenes(18). Dado que la tasa de identificación y diagnóstico mediante ECG es muy elevada, se han realizado varios estudios preventivos en los cuales se realizan ECG a poblaciones concretas, como deportistas o niños(19-21). El SQTL es la mayor causa de MSC en población joven y varios estudios relacionan SIDS y SQTL(22,23).
La prolongación del intervalo QT puede surgir por una disminución en las corrientes repolarizadoras de potasio o por una inapropiada demora del cierre del canal de sodio en el miocito. El SQTL viene inducido la mayoría de veces por alteraciones en la repolarización que implican a los canales de potasio (Iks, Ikr, Iki). Hasta la fecha, se han descrito varios tipos diferentes de SQTL, cada uno caracterizado por mutaciones en genes que codifican para canales iónicos o proteínas asociadas(24). Se postula que todos los genes asociados a la patología pueden llegar a abarcar casi un 85% de todos los casos de SQTL. De este, casi un 70% se debe a 3 genes (KCNQ1, KCNH2 y SCN5A). Estos porcentajes pueden variar dependiendo de la población estudiada según etnia, edad y sexo, entre otros.
En términos generales, casi un 60% de los casos clínicos de SQTL están asociados a mutaciones localizadas en seis genes que codifican para sus respectivos seis canales de K+(25). Uno de ellos es el gen KCNQ1 (proteína KvSQTL1) el cual se une a la proteína codificada por el gen KCNE1 (proteína minK) para formar el complejo funcional Iks. Las mutaciones en el gen KCNQ1 dan lugar al SQTL tipo 1, el más común de todos los tipos de SQTL (30-40%). Las mutaciones en el gen KCNE1 inducen el 2-5% de los casos, dando lugar a SQTL tipo 5, el cual se cree que puede alterar tanto a Iks como a Ikr. Otro gen de potasio afectado es KCNH2 (proteína HERG, human-ether-a-go-go-related), que codifica la subunidad a del complejo Ikr; la subunidad ß viene determinada por el gen KCNE2 (proteína MiRP1). Las mutaciones en el gen KCNH2 representan el 25-30% del denominado SQTL tipo 2. Las mutaciones en el gen KCNE2 da lugar al SQTL tipo 6 (<1%). Otro gen implicado es KCNJ2, que codifica la proteína Ik1 (Kir2.1). Las mutaciones en este gen suponen pérdidas de función, dando lugar al SQTL tipo 7 o síndrome de Tawil-Anderson. Tiene una incidencia muy baja y raramente está asociado a síncopes o MSC, aunque sí con episodios de taquicardias polimórfica o bidireccional. Recientemente también se ha descrito el gen KCNJ5 (proteína Kir3.4 –también llamada GIRK4–) asociado a un intervalo QT alargado.
Pese a que la mayoría de los trastornos que inducen SQTL se refieren a alteraciones en el canal de potasio, algunos tipos se asocian a alteraciones en los canales de sodio. Así pues, el SQTL tipo 3 está asociado a mutaciones en el gen SCN5A (10-15%). Los pacientes con síndrome de SQTL tipo 3 presentan bradicardia en reposo (especialmente, durante la noche). El SQTL tipo 10 está causado por mutación en SCN4B, que codifica la subunidad ß4 cardiaca del canal de Na+ (proteína Nav4b). Otros genes minoritarios también se han asociado a SQTL. El SQTL tipo 9 se produce por afectación de la proteína Caveolina-3. Las mutaciones en el gen CAV-3 también conducen a una ganancia de función de los canales de sodio. El SQTL tipo 8 o de Timothy es una forma del SQTL en que las alteraciones se deben a una mutación en el gen CACNA1C, que codifica para el poro (proteína Cav1.2) del canal de calcio cardiaco tipo-L. Este tipo de SQTL es poco frecuente pero es el más letal. Recientemente, un intervalo QT más largo de lo normal ha sido identificado en un paciente que era portador de una mutación en el gen RyR2, el cual codifica para el receptor cardiaco de calcio de la rianodina. Pese a esta asociación, todavía habría que realizar estudios en otros pacientes para asegurar la verdadera relación causa-efecto. El SQTL tipo 11 es un desorden del intervalo QT causado por una mutación en el gen AKAP9, que codifica para la proteína A-kinase anchor protein-9. Existen otros genes, como ANK2, que induce el SQTL tipo 4. Este gen codifica la proteína ankirina B, cuya función es adaptar distintas estructuras en la membrana celular. Las sintrofinas son proteínas de las submembranas citoplasmáticas que forman parte de los complejos proteicos asociados a la distrofina. La proteína citoesquelética sintrofina-alpha1 (SNTA1) interactúa con Nav1.5; la mutación en el gen STNA1 causa el SQTL tipo 12.
Estratificación del riesgo
Recientemente, Goldenberg y cols. han publicado una guía práctica de riesgo para SQTL(26).
• Riesgo elevado:
– Torsade de pointes espontánea.
– Muerte súbita recuperada.
• Riesgo moderado:
– QTc >500 ms.
– Síncopes previos.
• Riesgo bajo:
– QTc <500 m.
– No síncopes previos.
Conducta ante un paciente con SQTL
• Evitar esos fármacos que pueden alargar el intervalo QT (www.torsades.org).
• Actividades acuáticas completamente contraindicadas en todos los tipos de SQTL.
• Actividad física de alta intensidad contraindicada.
• En todos los pacientes y portadores genéticos es recomendable la administración de b-bloqueantes a dosis elevadas. La dosis se ajustará según la tolerancia a estos fármacos.
• El DAI (desfibrilador automático implantable) se implantará en esos pacientes en los que presenten alto riesgo de arritmias malignas.
Estudio de los familiares de un paciente con SQTL
La evaluación cardiológica de un familiar debe hacerse desde el nacimiento. A menudo, no es fácil interpretar un ECG de un neonato. Por esta razón, es recomendable que sean equipos de cardiología pediátrica y arritmias especializados en estas patologías los que se hagan cargo de estos pacientes.
Ante un paciente con SQTL, es importante realizar una buena historia clínica de antecedentes familiares, hacer un árbol genealógico y realizar ECG basal a los familiares cercanos (padres, hijos, hermanos). Es aconsejable la realización del estudio genético de estos pacientes. En el caso de tener una mutación conocida, los familiares deberían ser estudiados para descartar que sean portadores. Los portadores genéticos tienen que evitar el deporte competitivo y deberían ser tratados con betabloqueantes (nivel de evidencia IIa).
Conclusiones
Los trastornos del ritmo cardiaco en edades jóvenes no son habituales. Cuando ocurren, la mayoría de ellos son debidos a patologías genéticas, como el SQTL. Lamentablemente, en algunas ocasiones, la primera manifestación suele ser la MSC. Para evitar estas situaciones, se recomienda realizar un ECG desde el nacimiento a todos los niños con antecedentes familiares. La recomendación de realizar un ECG a todo niño que haga deporte es de especial interés para descartar portadores asintomáticos de la enfermedad.
Los avances en la genética de la MSC permiten identificar a aquellos portadores de alteraciones genéticas patogénicas que dan lugar a las arritmias malignas. Asimismo, también pueden identificar a los familiares que son portadores de esta alteración, algunos de ellos sin afectación clínica pero en riesgo de sufrir una MSC. Pese a estos grandes avances, todavía no se conocen todos los defectos genéticos causantes de estas arritmias malignas. Esto implica que un porcentaje de la población afectada por estos trastornos arrítmicos queda sin un diagnóstico genético.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1. Mohler PJ, Wehrens XH. Mechanisms of human arrhythmia syndromes: abnormal cardiac macromolecular interactions. Physiology (Bethesda). 2007; 22: 342-50.
2. Podrid PJ, Myerburg RJ. Epidemiology and stratification of risk for sudden cardiac death. Clin Cardiol. 2005; 28(11 Suppl 1): I3-11.
3. Papadakis M, Sharma S. Electrocardiographic screening in athletes: the time is now for universal screening. Br J Sports Med. 2009; 43(9): 663-8.
4. Papadakis M, Sharma S, Cox S, et al. The magnitude of sudden cardiac death in the young: a death certificate-based review in England and Wales. Europace. 2009; 11(10): 1353-8.
5. Vaartjes I, Hendrix A, Hertogh EM, et al. Sudden death in persons younger than 40 years of age: incidence and causes. Eur J Cardiovasc Prev Rehabil. 2009; 16(5): 592-6.
6. Krous HF, Beckwith JB, Byard RW, et al. Sudden infant death syndrome and unclassified sudden infant deaths: a definitional and diagnostic approach. Pediatrics. 2004; 114(1): 234-8.
7. Byard RW, Krous HF. Research and sudden infant death syndrome: definitions, diagnostic difficulties and discrepancies. J Paediatr Child Health. 2004; 40(8): 419-21.
8.* Ferrero-Miliani L, Holst AG, Pehrson S, et al. Strategy for clinical evaluation and screening of sudden cardiac death relatives. Fundam Clin Pharmacol. 2010; 24(5): 619-35.
9. Michaud K, Mangin P, Elger BS. Genetic analysis of sudden cardiac death victims: a survey of current forensic autopsy practices. Int J Legal Med. 2011; 125(3): 359-66.
10.* Tester DJ, Ackerman MJ. Cardiomyopathic and channelopathic causes of sudden unexplained death in infants and children. Annu Rev Med. 2009; 60: 69-84.
11. Campuzano O, Beltrán-Álvarez P, Iglesias A, et al. Genetics and cardiac channelopathies. Genet Med. 2010; 12(5): 260-7.
12. Littmann L, Rennyson SL. Electrical storm: clinical manifestations and management. Minerva Med. 2007; 98(5): 489-501.
13. Priori SG, Napolitano C. Role of genetic analyses in cardiology: part I: mendelian diseases: cardiac channelopathies. Circulation. 2006; 113(8): 1130-5.
14. Schwartz PJ. Cardiac sympathetic innervation and the sudden infant death syndrome. A possible pathogenetic link. Am J Med. 1976; 60(2): 167-72.
15. Maron BJ, Clark CE, Goldstein RE, et al. Potential role of QT interval prolongation in sudden infant death syndrome. Circulation. 1976; 54(3): 423-30.
16. Moss AJ, Kass RS. Long QT syndrome: from channels to cardiac arrhythmias. J Clin Invest. 2005; 115(8): 2018-24.
17. Schwartz PJ, Stramba-Badiale M, Crotti L, et al. Prevalence of the congenital long-QT syndrome. Circulation. 2009; 120(18): 1761-7.
18.* Bokil NJ, Baisden JM, Radford DJ, et al. Molecular genetics of long QT syndrome. Mol Genet Metab. 2010; 101(1): 1-8.
19. Viskin S, Halkin A. Treating the long-QT syndrome in the era of implantable defibrillators. Circulation. 2009; 119(2): 204-6.
20. Schimpf R, Veltmann C, Wolpert C, et al. Channelopathies: Brugada syndrome, long QT syndrome, short QT syndrome, and CPVT. Herz. 2009; 34(4): 281-8.
21.* Schimpf R, Veltmann C, Wolpert C, et al. Arrhythmogenic hereditary syndromes: Brugada Syndrome, long QT syndrome, short QT syndrome and CPVT. Minerva Cardioangiol. 2010; 58(6): 623-36.
22. Arnestad M, Crotti L, Rognum TO, et al. Prevalence of long-QT syndrome gene variants in sudden infant death syndrome. Circulation. 2007; 115(3): 361-7.
23. Otagiri T, Kijima K, Osawa M, et al. Cardiac ion channel gene mutations in sudden infant death syndrome. Pediatr Res. 2008; 64(5): 482-7.
24. Kapplinger JD, Tester DJ, Alders M, et al. An international compendium of mutations in the SCN5A-encoded cardiac sodium channel in patients referred for Brugada syndrome genetic testing. Heart Rhythm. 2010; 7(1): 33-46.
25. Kapplinger JD, Tester DJ, Salisbury BA, et al. Spectrum and prevalence of mutations from the first 2,500 consecutive unrelated patients referred for the FAMILION long QT syndrome genetic test. Heart Rhythm. 2009; 6(9): 1297-303.
26. Goldenberg I, Moss AJ. Long QT syndrome. J Am Coll Cardiol. 2008; 51(24): 2291-300.
Bibliografía recomendada
– Ferrero-Miliani L, Holst AG, Pehrson S, et al. Strategy for clinical evaluation and screening of sudden cardiac death relatives. Fundam Clin Pharmacol. 2010; 24(5): 619-35.
La muerte súbita cardiaca tiene un origen genético y, por tanto, heredable. El estudio genético de los familiares del fallecido es clave para poder identificar a los portadores de mutación genética, muchos de ellos asintomáticos pero en riesgo de padecer una muerte súbita cardiaca. En muchas ocasiones, la muerte súbita suele ser la primera manifestación de la patología.
– Michaud K, Mangin P, Elger BS. Genetic analysis of sudden cardiac death victims: a survey of current forensic autopsy practices. Int J Legal Med. 2011; 125(3): 359-66.
Un porcentaje elevado de las autopsias queda sin una causa responsable de la muerte. Se está incorporando progresivamente el análisis genético post-mortem para intentar identificar una alteración genética que pueda explicar la muerte súbita, especialmente en casos de individuos jóvenes, aparentemente sanos y sin alteración cardiaca.
– Tester DJ, Ackerman MJ. Cardiomyopathic and channelopathic causes of sudden unexplained death in infants and children. Annu Rev Med. 2009; 60: 69-84.
La muerte súbita infantil es uno de los aspectos relacionados con la muerte súbita cardiaca que más impacto social tiene. Autopsias post-mortem de niños fallecidos súbitamente han identificado casos con alteraciones estructurales cardiacas responsables de la muerte súbita pero en la mayoría de casos el corazón muestra un aspecto normal. Este hecho hace sospechar que la causa de la muerte súbita sea un problema puramente eléctrico con base genética.
– Campuzano O, Beltrán-Álvarez P, Iglesias A, et al. Genetics and cardiac channelopathies. Genet Med. 2010; 12(5): 260-7.
Los avances tecnológicos de los últimos años han permitido una explosión en el conocimiento de la genética humana. La aplicabilidad de estos avances al estudio de la muerte súbita cardiaca ha identificado las bases genéticas responsables de las canalopatías. Pese a estos avances, todavía la mayoría de casos quedan sin la identificación de una causa genética responsable de la muerte súbita.
– Schimpf R, Veltmann C, Wolpert C, et al. Arrhythmogenic hereditary syndromes: Brugada Syndrome, long QT syndrome, short QT syndrome and CPVT. Minerva Cardioangiol. 2010; 58(6): 623-36.
Un porcentaje de las muertes súbitas cardiacas son debidas a patologías del corazón con miocardio sin alteración estructural. Las principales son el síndrome de Brugada, síndrome de QT largo, síndrome de QT corto y taquicardia ventricular polimórfica catecolaminérgica. Estas patologías tienen una base genética y, por tanto, son de herencia familiar.
| Caso clínico |
|
Recién nacido de 10 minutos de vida que presenta arritmia a la auscultación sin otra sintomatología acompañante. Embarazo y parto sin incidencias destacables. Se realiza el siguiente ECG. |
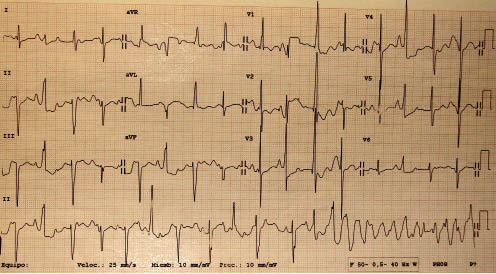
Figura 1. 
Figura 2.
|
 |
| Temas de FC |
R.M. Perich Durán
Unidad de Cardiología Pediátrica. Hospital de Sabadell. Corporació Sanitària Parc Taulí. Sabadell. Institut Universitàri Parc Taulí. UAB. Universitat Autónoma de Barcelona, Campus d’Excelència Internacional 08193. Bellaterra, Spain
| Resumen
Se hace una revisión de las cardiopatías congénitas (CC) más frecuentes diagnosticadas en el niño. Según varios autores, la incidencia de las CC está entre el 5-12‰ RN vivos. Se han seleccionado 7 cardiopatías que según estos mismos estudios, son las más frecuentes en la infancia y adolescencia, y se describen las características clínicas y formas de presentación, los métodos diagnósticos de que disponemos en la actualidad, así como el tratamiento médico, cateterismo terapéutico o tratamiento quirúrgico. |
| Abstract
A review is made of the most frequent congenital heart diseases (CHD) diagnosed in the child. According to several authors, the incidence of CHD is 5-12% live newborns. A total of 7 heart diseases which, according to these studies are the most frequent in childhood and adolescence, have been chosen. Their clinical characteristics and presentation forms, the currently available diagnostic methods and the medical treatment, therapeutic catheterism or surgical treatment have been described. |
Palabras clave: Cardiopatías congénitas; Epidemiología; Diagnóstico.
Key words: Congenital heart diseases; Epidemiology; Diagnosis.
Pediatr Integral 2012; XVI: 622-635
Introducción
Se define como cardiopatía congénita (CC) a toda anomalía estructural del corazón o de los grandes vasos. Las cardiopatías congénitas son consecuencia de las alteraciones del desarrollo embrionario del corazón, aproximadamente entre la 3ª y 10ª semana de gestación.
Etiología
Las CC pueden tener una causa genética, ambiental o multifactorial.
La etiología todavía no es clara en muchas de las cardiopatías y se consideran tres principales causas: genética, factores ambientales y multifactorial, en la que se asociarían factores genéticos y ambientales. Dentro de los de etiología genética, a parte de las cromosomopatías conocidas, se han identificado defectos genéticos y moleculares específicos que contribuyen en las malformaciones cardiacas, gracias a los recientes avances sobre el genoma humano. De tal manera, se han identificado mutaciones de un solo gen en malformaciones cardiacas aisladas, como la estenosis aórtica supravalvular y la coartación aórtica, o asociadas a síndromes malformativos como: Alagille, Marfan, Noonan o Holt Oram. También síndromes de microdeleciones cromosómicas han sido implicadas en las malformaciones cardiacas, como en el síndrome de DiGeorge, o en el síndrome de Williams-Beuren. Es muy interesante en este aspecto el estudio publicado por Mary Ella Pierpont y cols.(1) que hace una revisión actualizada sobre las bases genéticas de las cardiopatías, donde se puede encontrar por un lado un algoritmo de las diferentes malformaciones cardiacas asociadas a las cromosomopatías (deleciones, trisomías, monosomías…) y, por otro lado, un algoritmo extenso de las causas genéticas, asociaciones y características clínicas de las principales cardiopatías.
El riesgo de recurrencia varía según si hay una herencia del tipo monogénico que será del 50% en casos de herencia autonómica dominante. Si la herencia es autonómica recesiva, cuando existe un hermano afecto el riesgo de recurrencia para el otro hermano es del 25%. En el estudio de Gill(2) detectó una recurrencia de CC en un 2,7% de 6.640 gestantes.
Dentro de las causas ambientales responsables de malformaciones cardiacas están: 1) las enfermedades maternas, como: la diabetes pregestacional, la fenilcetonuria, el lupus eritematoso y la infección por HIV; 2) exposición materna a drogas (alcohol, anfetaminas, hidantoínas, y otras); y 3) exposición a tóxicos como: disolventes orgánicos, lacas, pinturas, así como herbicidas, pesticidas y productos de cloración. El riesgo de padecer una cardiopatía en relación con estos factores no hereditarios está detallado en el estudio de Kathy J. Jenkins(3), en que se valora el riesgo relacionado con las diferentes drogas y agentes químicos y físicos.
Estaría indicado realizar un estudio citogenético en los siguientes casos:
1. Lactante o niño con fenotipo reconocible de un síndrome cromosómico.
2. Lactante o niño con CC asociada a rasgos dismórficos, retraso de peso/talla que no se explique por la cardiopatía, retraso mental o retraso del desarrollo o cuando presente varias malformaciones.
3. Lactante o niño con historia familiar de múltiples abortos.
4. Si se detecta una CC y/o otra malformación en otro órgano por ecografía prenatal o ecocardiografía fetal.
Incidencia
Se estima una incidencia de CC entre el 5-12 por 1.000 recién nacidos (RN) vivos.
La cardiopatía congénita es la malformación más frecuente, según el estudio de prevalencia de los 10 defectos más frecuentes, realizado en nuestro país en el año 2004(4). La incidencia es del 5-12 ‰ según los autores. Este intervalo es amplio y varía dependiendo de los criterios de inclusión, ya que hay cardiopatías, como la válvula aórtica bicúspide o el prolapso mitral, que no se incluyen en algunos estudios, bajando por tanto la incidencia; y también depende de los métodos diagnósticos, ya que actualmente con la ecocardiografía –Doppler– color se identifican muchas CC que antes podían pasar desapercibidas como: comunicación interventricular (CIV) muscular, comunicación interauricular (CIA), ductus y válvula bicúspide aórtica. Por otro lado, el hecho de que muchas CC se diagnostiquen actualmente por ecocardiografía fetal en el 2º trimestre, con posibilidad de interrupción del embarazo, hace que esta incidencia se pueda ver afectada en número de RN vivos con CC, sin embargo, la incidencia en el feto será la misma.
En nuestro país, hay un estudio sobre la incidencia de CC en Navarra en un periodo de 10 años, dando una incidencia de 8,96‰ RN vivos, de las cuales el 90% de las cardiopatías detectadas está constituido por las CC más frecuentes(5).
Las CC más frecuentes según los diferentes autores son por orden de frecuencia: la CIV, CIA, el ductus permeable, estenosis pulmonar (EP), coartación aórtica (CºAº), tetralogía de Fallot y estenosis aórtica (EAº). Y después: la transposición de grandes arterias, el canal atrioventricular y el síndrome del corazón izquierdo hipoplásico.
Detección de una CC en el recién nacido
Los signos sospechosos de CC en el RN son la cianosis, la taquipnea, la presencia de soplo y la alteración de los pulsos.
Actualmente, con la ecocardiografía fetal se pueden diagnosticar muchas cardiopatías antes del nacimiento, lo que ayuda para poder planificar el nacimiento en un hospital terciario, cuando se prevé que ésta pueda comportar un riesgo para el RN. Sin embargo, todavía hay cardiopatías que no se diagnostican prenatalmente, esto comporta que sea importante la valoración de varios signos y síntomas en el RN para detectar una cardiopatía en estos primeros meses de vida.
Anamnesis
En primer lugar, es importante la anamnesis de las enfermedades maternas (diabetes, drogas, tóxicos), antecedentes de CC o de otras anomalías cardiacas familiares, antecedentes obstétricos (si se ha efectuado ecocardiografía fetal, sufrimiento fetal, infecciones…).
También hay que valorar el momento de aparición de los síntomas o signos, así preguntaremos sobre la respiración, ya que la taquipnea suele ser frecuente en muchas cardiopatías, la forma de alimentarse, si rechaza el alimento, si suda con las tomas, si gana peso, o si es un lactante cianótico investigar si puede tener crisis hipóxicas.
El tiempo de aparición de los síntomas y signos nos puede orientar sobre el tipo de cardiopatía, así si aparecen en la primera semana de vida, seguramente se tratará de una cardiopatía compleja, como la transposición de grandes arterias, la EP o EAº severas o la hipoplasia de cavidades izquierdas.
Exploración
Habrá que investigar la cianosis, y diferenciarla de la cianosis periférica secundaria a un enlentecimiento del flujo sanguíneo por el frío, hipovolemia o shock. Se considera patológica una PO2 inferior a 60 mmHg o una saturación menor del 92% respirando aire ambiente.
La auscultación tiene un valor limitado en el RN pues puede haber CC sin soplos. Hay que prestar atención a la frecuencia cardiaca y el ritmo; así, en el RN, los límites normales están entre 80-170/m, y en los dos primeros años oscila de 80-130/m.
Es importante la palpación de los pulsos periféricos simultáneamente para descartar una Cº Aº. En el RN y lactante es más fácil palpar los axilares que los radiales, y en ocasiones se palpan mejor los pedios que los femorales. La palpación torácica de un frémito es indicativa de cardiopatía. Una hepatomegalia superior a 3 cm probablemente sea secundaria a insuficiencia cardiaca congestiva (ICC). Una frecuencia respiratoria por encima de 60/m debe ponernos en alerta para descartar CC.
El diagnóstico se basará principalmente en la ecocardiografía-Doppler, que se hará siempre que haya la sospecha. El ECG nos puede orientar en algunas cardiopatías y cuando se sospeche arritmia. La Rx de tórax será útil para valorar el tamaño cardiaco, el flujo pulmonar y el arco aórtico.
Cardiopatías congénitas más frecuentes
Vamos a estudiar las CC más frecuentes y las dividiremos en tres grupos:
1. Cardiopatías que cursan con cortocircuito izquierda-derecha (CIV, CIA, ductus).
2. Cardiopatías con obstrucción al flujo de sangre (EP, EAº, CºAº).
3. Cardiopatías con cianosis (tetralogía de Fallot).
Cardiopatías con cortocircuito izquierda-derecha
Es un grupo de CC en que los síntomas vienen condicionados por el hiperaflujo pulmonar.
Fisiopatología
Cuando hay una conexión anormal entre la circulación sistémica y pulmonar hay un aumento de volumen de sangre desde el lado izquierdo (sistémico) al derecho (pulmonar). Estas conexiones pueden ser por defectos intracardiacos como la CIV o la CIA o conexiones vasculares como el ductus o las fístulas arterio-venosas.
La cantidad de flujo que pasa a la circulación pulmonar se puede valorar midiendo el gasto sistémico (QS) y el gasto pulmonar (QP), de tal manera que una relación QP/QS 1:1 es normal, mientras que cuando hay un cortocircuito izqda.-dcha. la relación puede ser 2:1, lo que indicaría que el flujo pulmonar es el doble que el sistémico. Este aumento del flujo pulmonar es el causante de la mayoría de síntomas que presentan los lactantes.
Los cambios fisiopatológicos que se producen cuando hay un cortocircuito dependen del tamaño de la comunicación, la localización y también de la resistencia al flujo en el lugar de la comunicación. Como las resistencias vasculares pulmonares al nacer son elevadas, el cortocircuito izqda.-dcha. es mínimo y será cuando estas bajan en las primeras semanas de vida, cuando se ponga de manifiesto el cortocircuito y aparezcan los síntomas(6).
Manifestaciones clínicas
Los pacientes con un hiperaflujo pulmonar debido a un cortocircuito izqda.-dcha. pueden estar asintomáticos o presentar taquipnea y distrés respiratorio. Con un QP/QS >2:1 suele haber trastornos hemodinámicos por edema intersticial, lo que provoca disminución de la compliance pulmonar, enfisema y atelectasias, que se traducen clínicamente en taquipnea y el distrés respiratorio, así como más vulnerabilidad para presentar infecciones pulmonares, especialmente la del VRS, que condiciona un incremento de la estancia hospitalaria y mortalidad comparando con otros niños.
También presentan taquicardia y sudoración debido al aumento de catecolaminas circulantes, y poca ganancia ponderal debido a la dificultad respiratoria combinada con insuficiente ingesta, asociada al aumento del consumo calórico y demandas de oxígeno del miocardio. Los signos más específicos de IC son la taquipnea >50/m, el ritmo de galope, la hepatomegalia y las dificultades de alimentación.
Comunicación interventricular (CIV)
Las manifestaciones clínicas dependerán de la localización y el tamaño de la CIV.
Es un defecto a nivel del septo interventricular que comunica el ventrículo izquierdo (VI) con el ventrículo derecho (VD). La CIV aislada corresponde a un 25% de todas las CC. También, se puede dar asociada a otras CC como: tetralogía de Fallot, canal atrioventricular, transposición de grandes arterias, truncus…
Clasificación y clínica
Las clasificamos según su localización y su tamaño. Según estas características hay una gran variedad de manifestaciones.
Según su localización pueden ser: (Fig. 1.):

Figura 1. CIV. Tipos.
a. CIV membranosa (o perimembranosa o subaórtica). Es la más frecuente de las CIV (75%) y se localiza debajo de la válvula aórtica y detrás de la valva septal de la tricúspide, a menudo se extiende hacia el septo de entrada.
b. CIV supracristal (del septo de salida). Es una CIV superior y anterior, localizada inmediatamente debajo de las válvulas de ambos troncos arteriales. Corresponde a un 5-7% de las CIV y no suele cerrar espontáneamente.
c. CIV muscular (15% de las CIV), localizadas en la zona muscular del septo, en la zona central o en el apical. Pueden ser múltiples y es muy frecuente su cierre espontáneo.
d. CIV del septo de entrada (tipo canal AV) (5% de las CIV). Es un defecto posterior y superior, cerca del anillo tricuspídeo. Se asocia a CIA como parte del canal AV.
Según su tamaño, dividiremos las CIV en pequeñas, moderadas y grandes.
El tamaño del defecto se expresa habitualmente en relación con el anillo aórtico, así las CIV grandes equivalen al tamaño del anillo aórtico o mayores, medianas (entre 1/3 y 2/3 del anillo aórtico) y pequeñas (inferiores a 1/3 del anillo aórtico)(7).
• CIV pequeñas, o restrictivas: hay una resistencia al paso de sangre, dando solo un cortocircuito ligero. La presión del VD y arteria pulmonar es normal o ligeramente aumentada, las resistencias pulmonares son normales y solo hay una ligera sobrecarga ventricular. Se suelen diagnosticar por la presencia de un soplo sistólico en los primeros días de vida, generalmente de G 2-3/6 en el borde paraesternal izquierdo sin otros síntomas. En las CIV musculares pequeñas, el soplo se ausculta al inicio de la sístole, ya que con la contracción ventricular se cierra el defecto.
En estas CIV, el ECG y la Rx de tórax son normales y el ecocardiograma-Doppler confirma el diagnóstico, ya que localiza el defecto y puede valorar el tamaño y la repercusión hemodinámica. La historia natural de estas CIV es buena, ya que aproximadamente un 35% presentan un cierre espontáneo en los primeros dos años de vida. Las CIV musculares cierran por el crecimiento del septo muscular y las CIV membranosas por aposición de la válvula septal de la tricúspide. Gabriel HM publica los resultados del seguimiento de 229 casos de CIV aislada, no cerrada durante la infancia y seguidos a 30+/-10 años, y detecta un cierre espontáneo del 6%, y el 94,6% están asintomáticos con tamaño y función del VI normal(8).
Los factores que predicen un curso benigno son:
1. Que el cortocircuito QP/QS sea <1,5.
2. Que no haya sobrecarga de volumen del VI.
3. Que la presión pulmonar sea normal.
4. Que no haya insuficiencia aórtica relacionada con la CIV.
• CIV moderadas: ofrecen una ligera resistencia al flujo y la presión en el VD y arteria pulmonar pueden estar bajas o ligeramente elevadas. Hay una sobrecarga de volumen del VI y la aurícula izquierda y signos y síntomas de IC, como la taquipnea, taquicardia a partir de los 15 días de vida. Se auscultará un soplo holosistólico en el 3º-4º EII. En la Rx de tórax habrá cardiomegalia con hiperaflujo pulmonar. Con el ecocardiograma-Doppler (Fig. 2), aparte de informarnos sobre el tamaño y repercusión, podemos obtener información sobre la presión pulmonar y del VD mediante el cálculo del gradiente de presión entre los dos ventrículos. La evolución de estas CIV dependerá del tamaño del defecto y de la presión pulmonar. Puede presentarse IC en los primeros 6 meses de vida, y deberán tratarse en espera de la reducción del defecto. En muchos casos habrá un cierre espontáneo y no precisarán cirugía, o pueden evolucionar hacia una estenosis pulmonar en el tracto de salida del VD como protección al aumento del flujo pulmonar. En un estudio en que se valoró la evolución de 33 niños con CIV moderada no operados, con dilatación del VI, pero sin IC ni hipertensión pulmonar (HTP), presentaban en el seguimiento de 7,8 años una disminución del tamaño del VI por reducción del cortocircuito(9).

Figura 2. Eco-Doppler-color. Corte subcostal. CIV paramembranosa.
• CIV grandes: generalmente son de igual o mayor tamaño que la raíz aórtica, y prácticamente no ofrecen resistencia al flujo, la presión en ambos ventrículos es igual y el grado de cortocircuito dependerá de las resistencias sistémicas y pulmonares. Cuando bajan estas últimas hay un gran cortocircuito izqda.-dcha. que se traduce en un aumento del retorno venoso pulmonar y dilatación de cavidades izquierdas. Los efectos del hiperaflujo pulmonar son los que provocan la taquipnea y dificultad respiratoria, y el efecto sobre la circulación sistémica comporta una disminución del gasto sistémico, que se acompaña de una serie de mecanismos compensatorios que permiten al niño adaptarse a la sobrecarga de volumen, como son el efecto Frank-Starling, la hiperestimulación simpática y la hipertrofia miocárdica. El aumento de presión en el lecho capilar pulmonar provoca un aumento del líquido intersticial y edema pulmonar. El hiperaflujo pulmonar severo y mantenido puede dar lugar a una enfermedad vascular pulmonar irreversible. Clínicamente, puede aparecer ICC entre las 2 y 8 semanas de vida, con: ritmo de galope, taquicardia, taquipnea, tiraje, hepatomegalia y mala perfusión periférica. La auscultación de un soplo sistólico con un 2R único indicaría unas resistencias pulmonares elevadas. En el ECG suele haber una hipertrofia biventricular, aunque si la presión en el VD es alta puede haber una hipertrofia ventricular derecha (HVD). En la Rx de tórax, hay una cardiomegalia con hiperaflujo pulmonar y si hay ICC, signos de edema pulmonar. El ecocardiograma-Doppler nos podrá dar el diagnóstico, así como la valoración hemodinámica y el cálculo de la presión pulmonar.
Estas CIV no cierran espontáneamente y, si no se realiza cirugía, pueden evolucionar hacia una HTP por aumento de resistencias pulmonares.
Indicaciones de cateterismo cardiaco:
• Valoración preoperatoria de defectos amplios o múltiples con sospecha de patología asociada.
• Defectos medianos con indicación dudosa de cirugía.
• Pacientes con HTP y cortocircuito izqda.-dcha. pequeño o moderado para valorar resistencias pulmonares y posibilidad del tratamiento quirúrgico.
• Oclusión del defecto mediante implantación del dispositivo para el cierre por cateterismo de la CIV(10).
Tratamiento
1. El tratamiento médico estará indicado para los lactantes con clínica de IC y retraso pondoestatural. Los objetivos serán la mejora de los síntomas, la normalización del peso y la prevención de las infecciones respiratorias.
Estos niños precisan más calorías (más de 150 kcal/kg/día), debido al aumento de la demanda metabólica, esto se consigue añadiendo a su dieta preparaciones de carbohidratos y/o triglicéridos, no se aconseja restricción hídrica. Debido a la dificultad respiratoria, en ocasiones será necesaria la alimentación por sonda nasogástrica nocturna o continua.
Los fármacos utilizados son:
a. Diuréticos: actúan reduciendo la precarga. Furosemida oral (1-3 mg/kg/día) en 1-3 tomas, junto con espironolactona oral, que es útil para reducir la pérdida de potasio, a dosis 2-3 mg/kg/día.
b. Inhibidores de la enzima convertidora de angiotensina (IECA): (captopril o enalapril) que se usan para disminuir la poscarga, ya que al disminuir la resistencia vascular sistémica disminuye el cortocircuito izquierda-derecha. Cuando se usa la espironolactona junto con los IECA hay que controlar el potasio por el riesgo de hiperpotasemia. Enalapril a dosis inicial 0,1 mg/kg/24 h (en 2 dosis), aumentando progresivamente hasta 0,5 mg/24 h. Captopril a dosis 0,1 mg/kg/dosis (cada 8-12 h), hasta 0,5-1 mg/kg/dosis.
c. Digoxina: actúa aumentando la contractilidad cardiaca. Su uso es debatido cuando hay una contracción normal. Puede estar indicada cuando no hay mejoría de los síntomas con el tratamiento habitual y no se puede realizar cirugía.
Este tratamiento se realiza con ingreso hospitalario para control de los síntomas, tolerancia a la medicación, control de la digoxinemia, electrólitos y control de la ingesta y el peso.
Estos lactantes hacen infecciones respiratorias frecuentes, que empeoran los síntomas de IC y habrá que hacer una profilaxis adecuada.
2. Tratamiento quirúrgico: la reparación directa del defecto es la preferida en la mayoría de centros. El Banding de la arteria pulmonar se reserva para casos críticos con CIV múltiples o para lactantes muy pequeños para realizar la corrección completa.
Indicaciones para el tratamiento quirúrgico:
– Lactantes < de 6 m (< de 3 m si tienen trisomia 21), que presenten IC no controlada médicamente y que presenten HTP.
– Niños de <12 m con QP/QS >2/1 que no tengan resistencias pulmonares altas.
– Niños mayores, asintomáticos con presión pulmonar normal, si hay un QP/QS >2/1.
– CIV membranosas y subpulmonares, independientemente del tamaño, que presenten insuficiencia aórtica.
El procedimiento de elección será el cierre del defecto bajo circulación extracorpórea, que se hará con un parche de dacron o con sutura directa, entrando por la aurícula derecha y a través de la válvula tricúspide sin abrir la pared ventricular.
El cierre con dispositivo por cateterismo es controvertido, ya que la principal limitación es la posibilidad de lesión de las estructuras próximas, como: válvulas AV, sigmoideas o el nodo AV.
La evolución posquirúrgica de estos niños suele ser excelente (supervivencia 87% a 25 años). Suelen hacer vida normal. Puede haber casos de CIV residuales que generalmente no precisan un cierre posterior(11).
Es frecuente la presencia de bloqueo de rama derecha del haz de His debido a la ventriculotomía o a la lesión directa de la rama derecha al cerrar el defecto.
Revisiones pediátricas: tiene especial interés vigilar cualquier infección intercurrente en un lactante con CIV significativa, que podría descompensar su situación cardiológica. También, es importante valorar la aparición de nuevos signos (cianosis, arritmia).
La profilaxis de la endocarditis infecciosa se limitará a los procedimientos dentales y del tracto respiratorio en los pacientes con CIV: a) los 6 meses posteriores al cierre del defecto con material protésico o dispositivo; b) CIV reparadas y con defecto residual a nivel del material protésico o dispositivo; y c) endocarditis bacteriana previa.
Se recomienda vacuna del neumococo, varicela y gripe (>6 m), así como la profilaxis pasiva frente al VRS con anticuerpos monoclonales (palivizumab) que debería ser administrado a los niños menores de 2 años y cardiopatía hemodinámicamente significativa.
Post-cirugía, la aparición de fiebre entre la 2ª y 3ª semana de la intervención tiene que hacernos sospechar un síndrome postpericardiotomía.
Comunicación interauricular (CIA)
Se puede sospechar ante la presencia de un soplo sistólico en foco pulmonar y un desdoblamiento fijo del 2ºR.
Es una CC frecuente, aproximadamente un 7% de todas las CC. Es un defecto en el septo interauricular que permite el paso de sangre entre las dos aurículas. Las consecuencias hemodinámicas dependerán de la localización y tamaño del defecto y de la asociación con otros defectos.
Clasificación
• CIA ostium secundum: corresponde al 70% de todas las CIA, es más frecuente en mujeres y hay una recurrencia familiar del 7-10%. Se localiza en la región de la fosa oval en la parte central del septo. Se puede asociar a CIA seno venoso y también al prolapso de la válvula mitral.
• CIA seno venoso: 10% de las CIA. Puede ser tipo superior, que se localiza en el septo interauricular por debajo del orificio de la vena cava superior y que se asocia a drenaje venoso pulmonar anómalo parcial, o también puede ser inferior (cerca de la vena cava inferior).
• CIA ostium primum: localizada en la base del septo interauricular, por falta de unión del septum primum con los cojines endocárdicos. Casi siempre se asocia a anomalías en las válvulas AV.
Fisiopatología
El cortocircuito dependerá del tamaño del defecto, de las resistencias pulmonares y sistémicas y de la compliance (o capacidad de distensión) del VD. Si la CIA es pequeña, la presión en la aurícula izquierda (AI) es ligeramente superior a la de la derecha (AD) y hay un paso de sangre continuo de izqda.-dcha., mientras que si la CIA es grande las presiones en ambas aurículas son iguales y el grado de cortocircuito dependerá de la compliance del VD comparada con la del VI. De esta forma, se establece un flujo de sangre de AI-AD-VD-circulación pulmonar, y de nuevo AI, con el consiguiente aumento del flujo pulmonar.
Clínica
La CIA aislada no suele dar síntomas en la infancia y el diagnóstico suele hacerse por la presencia de un soplo o de un desdoblamiento fijo del 2R cardiaco.
Sin embargo, en los lactantes con una CIA grande, puede haber un retraso pondoestatural, bronquitis de repetición y síntomas de IC.
El soplo es eyectivo pulmonar debido al hiperaflujo pulmonar y no al paso a través de la CIA (dado que la velocidad a este nivel es baja), y se detectará en el 2º EII, sin frémito. Hay que diferenciarlo del soplo de la estenosis pulmonar válvular ligera-moderada, que suele ser más rudo y generalmente de mayor intensidad. Suele haber un desdoblamiento del 2R fijo, que no varia con la respiración. Si se ausculta un soplo sistólico apical, sospechar una insuficiencia mitral, que suele asociarse a la CIA ostium primum.
Diagnóstico
• ECG: puede ser normal en una CIA pequeña o presentar un retraso de la conducción del VD. Suele haber un patrón de rsR’ en V1 (bloqueo de rama derecha), típico de la sobrecarga de volumen del VD.
• Rx tórax: en la CIA grande se observa una cardiomegalia a expensas del borde derecho de la silueta cardiaca que corresponde a la aurícula derecha, también puede haber una prominencia del tronco de la arteria pulmonar y un aumento de la vascularización pulmonar (Fig. 3).

Figura 3. Niño de 10 años con CIA. Cardiomegalia con aumento del flujo pulmonar.
• Ecocardiograma-Doppler: es el método de elección para el diagnóstico. Nos da información anatómica (tamaño y localización) (Fig. 4), así como funcional (grado de dilatación del VD, movimiento septal y presión pulmonar). El plano subcostal es el más útil para el diagnóstico.

Figura 4. Eco-Doppler-color. CIA tipo ostium secundum.
Tratamiento
Puede haber un cierre espontáneo de la CIA si es inferior a 8 mm, con una tasa de cierre que puede llegar al 70-80% antes de los 18 meses. Si es más grande o persiste después de los 18 meses, difícilmente se cerrará.
Si se deja una CIA a su libre evolución podría dar lugar a HTP y taquiarritmias (fibrilación auricular) a partir de la 3ª década de la vida.
¿Cuándo estará indicado cerrar una CIA?
• Cuando hay un cortocircuito significativo con un QP/QS >1,5 entre los 3-5 años de edad.
• Niños con CIA y gran afectación hemodinámica se cerrarán antes de los 3 años.
Hay dos posibilidades de cierre: 1) quirúrgico, mediante una sutura del defecto o con un parche de pericardio, bajo circulación extracorpórea, o por cirugía mínimamente invasiva; y 2) mediante cateterismo cardiaco intervencionista colocando un dispositivo para su cierre.
Elección del método para cierre: la selección inicial será mediante el ecocardiograma, valorando si la CIA está centrada en el septo, el tamaño, y si tiene bordes adecuados para implantar el dispositivo, y en caso de dudas se realizará un eco transesofágico que dará información del tamaño de la aurícula izquierda, los bordes y localización exacta de la CIA.
El dispositivo más usado en la actualidad es el Amplatzer (Fig. 5), que consta de un doble disco de nitinol y dacrón unido por un disco central. Las ventajas de este método respecto a la cirugía son que: no precisa esternotomía, evita la circulación extracorpórea y reduce el tiempo de hospitalización y de interrupción de la actividad del niño.
En un estudio multicéntrico(12) de 29 centros de cardiología pediátrica, comparan a 442 pacientes con cierre percutáneo con dispositivo y 154 con cierre quirúrgico (con tamaño y características similares del defecto) y obtienen una tasa de cierre similar en ambos grupos, siendo la estancia hospitalaria, duración del procedimiento y las complicaciones (24% vs 7%), menores en el grupo del cierre percutáneo.

Figura 5. Amplatzer para el cierre de la CIA.
Revisión y control pediátrico
La prevención con palivizumab antes del cierre no estará indicada, excepto en los casos con gran afectación hemodinámica que precisan tratamiento médico antes de la corrección.
Posterior al cierre con dispositivo se precisa tratamiento antiagregante y profilaxis de endocarditis durante 6 meses.
Después de la cirugía hay que hacer un control pediátrico, aparte del cardiológico, para descartar complicaciones como una arritmia o el síndrome postpericardiectomía, que se caracteriza por dolor torácico con fiebre y puede acompañarse de derrame pericárdico y pleural.
Ductus (PDA)
Es patognomónico del PDA la auscultación de un soplo continuo en región infraclavicular izquierda y la palpación de unos pulsos saltones.
El ductus conecta el tronco de la arteria pulmonar con la aorta descendente por debajo de la arteria subclavia izquierda (Fig. 6). En vida fetal, es una conexión normal que lleva una gran parte de la sangre desde el VD a la aorta descendente, siendo solo un 10% del flujo que sale del VD el que se dirige al pulmón. En el período postnatal, ocurre el cierre del ductus, primero de forma funcional, con oclusión de la luz por protrusión de la íntima, y posteriormente el cierre definitivo, que suele ocurrir entre los 20-30 días de vida, que da lugar al ligamento arterioso. El término PDA se refiere a su persistencia más allá del periodo neonatal en RN a término. La incidencia es del 5-10% de todas la CC y es más frecuente en niñas.
Figura 6. Anatomía del ductus.
Fisiopatología
Si el ductus es grande, cuando bajan las resistencias pulmonares, hay un cortocircuito de izquierda-derecha, en sístole y diástole, desde la aorta hacia la pulmonar, que provoca un hiperaflujo pulmonar con el consiguiente aumento de volumen y presión en aurícula izquierda y VI, que puede comportar una IC izquierda con edema pulmonar. En estos ductus grandes, puede ocurrir que el hiperaflujo pulmonar impida la regresión normal de la capa muscular de las arterias pulmonares y se desarrolle una HTP por enfermedad vascular pulmonar.
Clínica
Dependerá del tamaño del ductus y de la relación de resistencias pulmonares y sistémicas.
• Ductus pequeño (<3 mm): habrá un flujo restrictivo a través del ductus con un aumento del flujo pulmonar ligero. Se puede auscultar un soplo sistólico o continuo en el 2º EII, región infraclavicular izquierda, que suele aparecer cuando bajan las resistencias vasculares pulmonares. El niño suele estar asintomático y generalmente es derivado por soplo.
• Ductus moderado (entre 3-6 mm): debido a un cortocircuito izqda.-dcha. más importante, puede haber síntomas, como: taquipnea, dificultades de alimentación y retraso ponderal. Se ausculta un soplo sistólico o continuo sistólico-diastólico (soplo en maquinaria) en 2º EII y puede haber frémito. Los ruidos cardiacos están enmascarados por el soplo. Es importante la palpación de los pulsos, que son típicamente “saltones” debido a la presión arterial diferencial amplia, con diastólicas bajas debidas al robo hacia la arteria pulmonar.
• Ductus grande (>6 mm): los lactantes con gran cortocircuito presentan clínica de IC izquierda debida a la sobrecarga de cavidades izquierdas. El edema pulmonar condiciona: taquipnea, tiraje, dificultades de alimentación e infecciones respiratorias frecuentes. A la auscultación, no se detecta el soplo continuo, pero sí un soplo sistólico en foco pulmonar. Suele haber el precordio activo y los pulsos saltones con una TA diastólica baja.
Diagnóstico
• ECG: en el ductus grande hay un crecimiento del VI con ondas R prominentes, Q profundas y alteraciones de la repolarización. También, puede haber ondas P prominentes por dilatación de la aurícula izquierda.
• Rx tórax: se detecta una cardiomegalia a expensas del VI con hiperaflujo pulmonar y en los casos de ductus pequeño es normal.
• Ecocardiograma-Doppler: se puede detectar el flujo del ductus sistólico-diastólico desde la aorta a la arteria pulmonar (Fig. 7). También, se puede apreciar el tamaño y la repercusión sobre cavidades izquierdas (podemos medir la aurícula izquierda relacionada con la raíz Aº, siendo normal <1,3, y dilatación severa >2). Cuando el ductus es grande habrá un aumento del diámetro diastólico del VI y en la aorta se podrá ver una onda diastólica retrógrada (por robo diastólico). También, podremos valorar la presión en la arteria pulmonar midiendo el gradiente pico sistólico del flujo transductal.

Figura 7. Ecocardiograma-Doppler del ductus.
• El cateterismo se reserva para los casos en que se sospeche una HTP o previo al cateterismo intervencionista, para su cierre.
Tratamiento
El tratamiento del PDA sintomático será del cierre cuando se realice el diagnóstico. Si hay signos de IC, inicialmente se puede hacer tratamiento médico.
Se puede cerrar mediante cateterismo intervencionista con colocación de un dispositivo (coil o Amplatzer), que suele ser la técnica de elección en la mayor parte de los centros. En general, los coils se colocan en ductus pequeños (<4 mm) y los amplatzer en los de >4 mm. Las ventajas son: evitar la toracotomía y el tiempo de hospitalización. Las complicaciones son infrecuentes y pueden ser: la embolización del dispositivo, la hemólisis, la estenosis de la arteria pulmonar izquierda o la obstrucción aórtica por el amplatzer. El cierre quirúrgico se reserva para los pacientes por debajo de los 8 kg, con IC y ductus grandes.
En un trabajo del 2010 en Corea(13), valoran la clínica y evolución del cierre percutáneo del ductus en niños < de 10 kg. De un total de 115 casos con edad media de 8 m y peso medio de 7,8 kg, diámetro del ductus de 3 mm, consiguen una oclusión completa en el 98% de casos y solo 1 precisó cirugía. Concluyen que la técnica percutánea, realizada en centros con experiencia, es eficaz y segura en menores
de 10 kg.
Control por el pediatra
En el postoperatorio inmediato, hay que vigilar si aparece hematuria y en este caso descartar hemólisis. Habrá que hacer profilaxis de la endocarditis durante los 6 meses posteriores a su cierre. Se deben vigilar las zonas de la cicatriz quirúrgica, o de punción (como la pérdida de pulso o el hematoma).
Cardiopatías con obstrucción al flujo
Dentro de este grupo están las CC que cursan con obstrucción al flujo de salida ventricular, y de ellas las más frecuentes son: la EP, la Cº Aº y la EAº.
Clínicamente, se pueden presentar solo con la presencia de un soplo sistólico y sin síntomas, en los casos de estenosis ligeras. En los casos de obstrucción severa, pueden debutar en los primeros días de vida con ICC (EAº crítica) o con hipoxemia (EP crítica), que pueden precisar una actuación urgente para abrir la válvula.
Estenosis pulmonar (EP)
La valvuloplastia por catéter balón es la técnica de elección para el tratamiento de la EP.
Puede ser valvular en que hay una fusión de las comisuras de las valvas de la válvula pulmonar que provoca una obstrucción a la eyección del VD, en ocasiones hay una válvula displásica (frecuente en el síndrome de Noonan).
Supravalvular (ramas pulmonares) que se asocia al S. de Williams, Alagille, Noonan.
Subvalvular o infundibular que es la típica del Fallot o asociada a CIV grandes.
Vamos a estudiar la EP valvular, cuya prevalencia es del 8-12% de todas las CC y a veces se presenta de forma familiar.
Clínica
• EP ligera: cuando la obstrucción es leve, los niños están asintomáticos y se detecta por la aparición de un soplo sistólico de tono rudo en foco pulmonar, precedido de click. Suelen no progresar.
• EP moderada: pueden presentar síntomas como disnea o dolor torácico con esfuerzo. Suelen aumentar con la edad. También, se ausculta soplo sistólico de más intensidad y el 2P del 2ºR suele estar disminuido por la restricción de la movilidad valvular.
• EP severa: que cursa con síntomas y con HVD. La EP crítica del RN se presenta con cianosis, hipoxemia, acidosis y es una situación de emergencia, pues precisa de la administración de PGE1 para mantener el ductus abierto hasta la realización de una valvuloplastia.
Diagnóstico
• En el ECG puede haber una HVD.
• Rx tórax: prominencia del tronco de la arteria pulmonar por dilatación post-estenótica.
• Ecocardio-Doppler: sirve para valorar la válvula, el VD, la arteria pulmonar y los gradientes de presión a través de la válvula estenótica. Se clasifican las EP según los gradientes de Doppler, valorados según el gradiente pico o máximo: EP ligera: <40 mmHg; EP moderada: entre 40-60 mmHg; y EP severa: >60 mmHg (Fig. 8A).
• El cateterismo se reserva solo para los casos en que está indicada la dilatación (valvuloplastia).
Tratamiento
Se aconseja profilaxis de endocarditis infecciosa.
La indicación para la realización de una valvuloplastia con catéter balón (Fig. 8B) por cateterismo intervencionista será cuando el gradiente pico por Doppler sea superior a 60 mmHg.

Figura 8. AEP valvular. A) Ecocardiograma-Doppler (corte paraesternal transversal). B) Catéter de valvuloplastia.
Los resultados post-valvuloplastia son excelentes y la insuficiencia pulmonar secundaria suele ser leve y muy bien tolerada.
La valvulotomía quirúrgica estará indicada cuando hay una válvula pulmonar muy displásica (rígida y con irregularidades) o cuando hay hipoplasia del anillo.
Estenosis aórtica válvular (EAº)
Es importante la detección de una válvula bicúspide Aº, dado su carácter familiar y su evolución; ya que, en ocasiones, se acompaña de dilatación Aº y de insuficiencia Aº.
Es una malformación de la válvula aórtica que produce obstrucción a la salida del flujo del VI. Incidencia en la infancia del 3-6% de las CC. El riesgo de recurrencia es del 3% si el padre está afecto y si es la madre, del 15%. La causa más frecuente de EAº es la válvula bicúspide, que presenta unos velos aórticos desiguales provocados por la fusión o ausencia de una de las tres valvas y que a veces se presenta como una falsa comisura. Se estima que la bicúspide se podría presentar en un 1-2% de la población y que aproximadamente un 35% de ellos tienen algún miembro en la familia que la presenta, afectando más a los hombres (4:1). Se considera que la válvula aórtica bicúspide es una enfermedad de toda la aorta. La forma de presentación en los más jóvenes es la insuficiencia Aº. En estos casos, hay un riesgo especial de presentar endocarditis, por lo que se precisa de una adecuada profilaxis. También, se puede presentar con EAº y en adultos jóvenes con dilatación aórtica y riesgo de disección aórtica.
Es frecuente la asociación a más de un tipo de obstrucción izquierda, especialmente la CºAº, la E. subaórtica y las anomalías de la válvula mitral.
Fisiopatología
En la mayoría de casos de EA; el gasto cardiaco y la presión sistémica se mantienen por el aumento de presión sistólica del VI.
Puede haber una reducción relativa del flujo coronario debido a la hipertrofia del VI, hecho que puede ocasionar isquemia con el ejercicio.
Clínica
• EAº crítica del RN: puede ser severa y presentarse con ICC y shock cardiogénico en la 1ª semana de vida cuando se cierra el ductus, por la incapacidad del VI para mantener el gasto sistémico. Los pulsos son débiles en las cuatro extremidades.
• EAº del RN/lactante: se presenta con la aparición de un soplo sistólico rudo eyectivo en el borde paraesternal izquierdo y que irradia hacia el cuello, a veces se ausculta un click de apertura valvular. La función cardiaca está conservada y no tienen síntomas. Suele aumentar durante los primeros 6 meses, por lo que precisan controles muy periódicos.
• EAº del niño mayor: no suele presentar síntomas, aunque con gradientes importantes podrían presentar fatiga, dolor anginoso o síncope con el esfuerzo. La auscultación detecta el click y el soplo rudo, y en ocasiones se puede auscultar un soplo diastólico de insuficiencia Aº. Puede detectarse un frémito en región supraesternal. Es importante diagnosticar una bicúspide Aº, dado su carácter familiar y la tendencia a presentar insuficiencia Aº y dilatación de la raíz Aº.
Diagnóstico
• ECG: en los casos leves es normal. Cuando hay una obstrucción más severa, puede haber hipertrofia VI y trastornos de repolarización (con alteraciones de la onda T y ST).
• Ecocardiograma-Doppler: se puede valorar la morfología de la válvula, valorar el grado de severidad y la presencia de insuficiencia aórtica (Fig. 9).
Figura 9. EAº severa. Eco-Doppler-color. A) Corte paraesternal transversal: válvula Aº engrosada. B) Corte supraesternal: aceleración del flujo Aº con gradiente máximo de 78 mmHg.
Con el Doppler se puede valorar el gradiente máximo y medio de presión transvalvular y con ello clasificar las estenosis:
– EAº ligera: gradiente máximo <40 mmHg y gradiente medio <20 mmHg.
– EAº moderada: gradiente máximo entre 40-60 mmHg y medio 25-40 mmHg.
– EAº severa: > a 60 mmHg medio >45 mmHg.
• Prueba de esfuerzo: puede estar indicada en la EAº de grado moderado, en jóvenes que quieren hacer ejercicio y están asintomáticos, para valorar si se presenta hipotensión o signos de isquemia durante el ejercicio.
• Cateterismo: se hace previamente a la valvuloplastia. Hay una buena correlación entre el gradiente por cateterismo y el gradiente medio estimado por Doppler.
Tratamiento
La profilaxis de la endocarditis es importante, aunque la EAº sea de grado ligero.
En las EAº leves a moderadas, se hace un tratamiento conservador con seguimiento ecocardiográfico.
En EAº de grado moderado, se hace un seguimiento para valorar la progresión de la EAº o la aparición de insuficiencia Aº o de una hipertrofia del VI. No se aconsejan deportes de competición, aunque pueden hacer actividades de carácter recreativo. Se podría hacer una prueba de esfuerzo para valorar el riesgo.
Indicaciones de la valvuloplastia percutánea
Es el procedimiento de elección en la mayoría de casos cuando hay una EAº severa (gradiente pico >60 mmHg), con resultados similares a la valvulotomía quirúrgica. Hay muchos estudios sobre la seguridad y efectividad de la valvuloplastia en los lactantes, lo importante es conseguir dilatar la válvula sin provocar una insuficiencia aórtica significativa.
En la EAº crítica del RN se debe iniciar tratamiento con PGE1 para mantener el ductus abierto, corrección de la acidosis metabólica y, si hay disfunción miocárdica, dar inotrópicos (dopamina, adrenalina); después, se procederá a la valvuloplastia aórtica.
Es interesante el trabajo de Reich y cols.(14) en el que hace un seguimiento (14,8 años) de 269 casos de EAº tratados con valvuloplastia, edad media 8 meses (30% < de 1 mes, 22% entre 1 mes y 1 año y 48% > 1 año) y detecta una IAº en el 22%, mortalidad 10,4%, reestenosis 16,7% y necesidad de cirugía en el 20,1%. En su experiencia, detecta unos predictores de riesgo independientes, que son el anillo aórtico pequeño, la válvula aórtica bicúspide y la disfunción del VI.
Valvulotomía quirúrgica
Estaría indicada en pacientes que precisan agrandamiento del anillo Aº, resección sub-Aº o supra-Aº, o que tienen un VI pequeño.
Recambio valvular
Se hace en los casos en que no ha tenido éxito la valvuloplastia o la valvulotomía, y tienen una EAº severa o hay una insuficiencia Aº significativa, asociadas a una dilatación del VI o deterioro de la función sistólica.
Evolución
En el trabajo de Eroglu y cols.(15), valoran la evolución de la EAº en 192 niños, de edades entre 3 días y 15 años (media 4,9 +/- 4,3), 48% de los cuales tenían bicúspide Aº, y detecta que en el seguimiento de 5 años, 70 casos con EAº ligera, el 28% evoluciona a moderada y el 9% a severa; en los 44 casos de EAº moderada seguidos 3,7 años, un 36% evoluciona a EAº severa, con lo cual recomienda una evaluación cada 6 m.
Control por el pediatra
Conjuntamente con el cardiólogo. Se derivará para valoración en el caso de síntomas de nueva aparición, como un síncope, una arritmia o un dolor torácico.
Coartación aórtica (CºAº)
Es importante la palpación del pulso femoral al mismo tiempo que el axilar, para poder detectar precozmente una CºAº neonatal y en las primeras semanas de vida.
La CºAº es una obstrucción de la Aº descendente en la confluencia del istmo aórtico y el ductus que causa una obstrucción al flujo aórtico. También, en ocasiones se acompaña de un segmento hipoplásico.
Suele estar provocada por una hipertrofia de la capa media en la zona posterior de la aorta, que protuye hacia la luz. Se denomina yuxtaductal por estar en la zona del cierre del ductus.
La incidencia es del 6-8% de todas las CC, y es 2 veces más frecuente en el sexo masculino que en el femenino. Es frecuente en el S. de Turner. Se asocia con la válvula aórtica bicúspide (30-40%), y con otras CC como la CIV, ductus, la E. subaórtica y la estenosis mitral.
Clínica y formas de presentación
En vida fetal la circulación a la Aº descendente se realiza desde el ductus y, por tanto, la CºAº no dará alteración hemodinámica hasta después del nacimiento, cuando se cierra el ductus. Hay tres formas de presentación:
a. CºAº neonatal: suele ser severa, puede asociarse a una hipoplasia del istmo Aº y un gran ductus con flujo de derecha a izquierda hacia la Aº descendente. Cuando el ductus se hace restrictivo, el RN puede presentar signos de shock, oliguria, acidosis y distrés respiratorio, pueden no palparse los pulsos o haber asimetría entre los axilares y femorales. Es importante palpar al mismo tiempo el pulso femoral y el axilar. Hay que tener en cuenta que en el RN si el ductus es permeable podría no existir una aceleración de flujo significativa y por tanto no haber diferencia de pulsos en las extremidades.
b. CºAº de presentación a partir de las 3 semanas de vida: suele deberse a la obstrucción aórtica que se genera después del cierre ductal, con crecimiento de tejido ductal hacia la luz Aº. Habrá una diferencia de pulsos y TA entre los miembros superior e inferior, signos de IC con: palidez, mala perfusión, ritmo galope y hepatomegalia. Habrá que hacer el diagnóstico diferencial con sepsis o bronquiolitis.
c. CºAº del niño mayor: suelen ser niños o adolescentes asintomáticos cuyo motivo de consulta ha sido un soplo sistólico o una HTA. A la exploración, hay una asimetría de pulsos y la HTA es en ambos brazos, aunque si la subclavia izquierda es distal a la CºAº, la HTA será solo en el brazo derecho. Una diferencia >20 mmHg es significativa. El soplo sistólico se ausculta en 2º-3º EII y en el área interescapular.
Diagnóstico
• ECG: en el RN y lactante con CºAº severa se aprecia una HVD, y en niños mayores puede ser N o HVI.
• Rx tórax: lactantes con CºAº severa y IC se aprecia una cardiomegalia con congestión venosa pulmonar.
• Ecocardio-Doppler: diagnostica la zona coartada y la severidad. Valora la hipoplasia del istmo y con el Doppler continuo se puede valorar la aceleración del flujo en la zona coartada y calcular el gradiente a través de la CºAº . Las obstrucciones severas muestran un patrón de flujo característico con prolongación diastólica.
• Angio RMN: es recomendable cuando la imagen ecocardiográfica no es concluyente para definir la aorta en todo su trayecto. Permite valorar la localización, la severidad y también permite hacer una reconstrucción tridimensional (Fig. 10).

Figura 10. Coartación aórtica. Angio-RMN.
• Angio-TAC: de alta calidad, puede obtener las imágenes con menos tiempo, pero con irradiación.
Tratamiento
• En los RN y lactantes <3 meses con CºAº severa, se hará tratamiento médico para estabilizar al paciente. En los RN, se administrará PGE1 para mantener el ductus abierto, agentes inotrópicos y corrección de la acidosis. Una vez estabilizado el niño, se recomienda la cirugía (coartectomía con resección del tejido ductal y anastomosis término-terminal). La angioplastia a través de cateterismo intervencionista (angioplastia con catéter-balón) debe considerarse en los casos de pacientes críticos con IC debida a disfunción ventricular severa como puente para el tratamiento quirúrgico(16).
En la angioplastia, se coloca el catéter balón en la zona coartada y se hincha, lo que provoca una ruptura de la capa íntima y media aórtica con posterior cicatrización.
Aunque hay controversia, la mayoría de autores recomiendan la cirugía en la CºAº nativa (ya que es más elevada la aparición de aneurismas y recoartaciones después de la dilatación por catéter, especialmente en lactantes menores de 3 meses)(17).
• En los lactantes y niños entre los 4 meses y 5 años, la reparación se hará con cirugía o angioplastia según la experiencia del centro, la morfología de la CºAº y la presencia de lesiones asociadas. La angioplastia podría ser adecuada si la lesión es discreta y no hay hipoplasia del arco aórtico.
• En niños mayores asintomáticos, la indicación para la reparación incluye: 1) HTA en reposo o inducida por el ejercicio; y 2) gradiente a través de la CºAº >20 mmHg.
La angioplastia primaria es un método útil y seguro para el tratamiento de la CºAº en niños mayores con lesiones circunscritas, así también en los casos de recoartación post-cirugía.
La colocación de un “stent” después de la angioplastia en la CºAº nativa o en la recoartación funciona como refuerzo endovascular para dar soporte al segmento Aº dilatado. El stent disminuye la estenosis y puede disminuir la incidencia de aneurisma. No se aconseja en niños de menos de 25 kg.
Control por el pediatra
Es importante el control periódico en el RN y lactante intervenido de CºAº, especialmente buscando la asimetría de los pulsos, así como el control de la TA, para poder detectar una posible recoartación. También, en RN y lactante que presente lesiones residuales o recoartación, conviene hacer un control pondoestatural exhaustivo, así como profilaxis de las infecciones respiratorias.
Cardiopatías con cianosis
Tetralogía de Fallot
La cirugía reparadora electiva en el lactante con Fallot se hace actualmente en los 6 primeros meses de vida.
La descripción anatómica de la tetralogía de Fallot incluye: 1) estenosis pulmonar; 2) CIV; 3) cabalgamiento aórtico; y 4) HVD (Fig. 11).

Figura 11. Esquema de tetralogía de Fallot.
La obstrucción del tracto de salida pulmonar puede ser a varios niveles, infundibular (50-75%), válvular (10%) y ramas pulmonares hipoplásicas (50%). La CIV suele ser grande y subaórtica, siendo la aorta la que cabalga sobre ella. Hay un 25% de casos que tienen arco Aº derecho. También son frecuentes las anomalías coronarias.
Se asocia al síndrome de DiGeorge y a la trisomía 21. Corresponde a un 10% de todas las CC.
Fisiopatología
Las consecuencias hemodinámicas dependen del grado de obstrucción pulmonar. Así, si hay una EP leve, el flujo de sangre irá de izquierda-derecha a través de la CIV; mientras que, si hay una obstrucción importante a la salida del flujo pulmonar, habrá un flujo predominante de dcha.-izqda. a través de la CIV, que dará lugar a cianosis.
Clínica
Si la obstrucción pulmonar es severa y el flujo pulmonar disminuido se presentará en el RN con cianosis severa.
Si la obstrucción es moderada y el flujo sistémico y pulmonar equilibrado, se presentará con un soplo sistólico de EP en el borde paraesternal alto y, si aumenta la obstrucción, el soplo llega a desaparecer. En ocasiones, hay un espasmo del infundíbulo pulmonar, que puede presentarse clínicamente en forma de crisis hipóxicas, que se caracterizan por episodios bruscos de cianosis intensa con hiperventilación y suelen acompañarse de irritabilidad y llanto que puede acabar en apnea o pérdida de conocimiento. Se suelen dar en el lactante cianótico y de los 2 a los 4 meses de vida. Son más frecuentes a primera hora de la mañana y se pueden desencadenar con el llanto, la defecación o durante las comidas.
Si hay una obstrucción mínima pulmonar, se puede presentar con cierto hiperaflujo pulmonar por flujo de izqda.-dcha (Fallot rosado).
Diagnóstico
• ECG: se detecta una HVD, con R prominentes y T+ en V1.
• Rx tórax: la forma clásica del corazón es la de forma de “zueco” por una zona cóncava a nivel del tronco de la arteria pulmonar. No hay cardiomegalia y el flujo pulmonar es normal o disminuido.
• Ecocardio-Doppler: localiza la CIV y el cabalgamiento aórtico, grado de severidad de la estenosis del tracto de salida del VD (del anillo y el tamaño de las ramas), el arco Aº y las anomalías asociadas (Fig. 12).
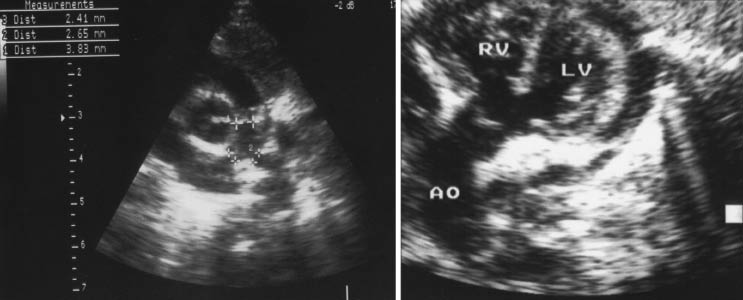
Figura 12. Ecocardiograma. A) Corte paraesternal transversal en que se aprecia el tronco de la arteria pulmonar y ramas hipoplásicas. B) Corte subcostal en que se aprecia el cabalgamiento Aº sobre la CIV.
• Cateterismo cardiaco: es útil para identificar la anatomía coronaria y las características periféricas del árbol pulmonar.
Tratamiento
En RN con cianosis severa, se requiere la administración de PGE1 para mantener el ductus abierto hasta realizar el tratamiento adecuado.
Las crisis hipóxicas se tratarán cogiendo al lactante en brazos y doblando las rodillas hacia el pecho para aumentar la resistencia vascular periférica, oxígeno nasal, sedación con morfina IV y bolus de líquidos para mejorar el llenado del VD y flujo pulmonar. Se pueden dar beta-bloqueantes (propranolol) que puede relajar el tracto de salida del VD que mejoraría el flujo pulmonar. Como tratamiento profiláctico, se recomienda propranolol oral a dosis de 1-3 mg/kg/día.
Ante la aparición de crisis hipóxicas, está indicada la cirugía paliativa (fístula sistémico pulmonar) o reparadora si tiene buena anatomía.
Cirugía: la elección del procedimiento quirúrgico se realizará según la presentación clínica del paciente:
a. Procedimiento paliativo: con una fístula sistémico pulmonar de “Blalock-Taussig” que consiste en una conexión entre la arteria subclavia y la arteria pulmonar mediante un conducto de goretex. Estaría indicada en los casos de RN con hipoplasia severa de la arteria pulmonar y ramas para favorecer el crecimiento de las ramas, en prematuros y también en algunos casos de coronaria anómala. Posteriormente, se realiza la reparación completa.
b. Cirugía correctora: actualmente la mayoría de grupos tienden a realizar la reparación completa a los 3-6 meses de edad. La corrección va dirigida a aliviar la obstrucción del tracto de salida del VD en todos sus niveles. Si la anatomía es posible, se intenta evitar el parche transanular para preservar la función de la válvula pulmonar. En el caso de que no se pueda, se hará la corrección mediante un parche transanular que amplía el tracto de salida del VD y libera la EP.
Reintervenciones tardías: algunos casos de Fallot deben ser intervenidos por lesiones residuales, la más frecuente es la insuficiencia pulmonar severa con disfunción del VD. Con el tiempo, estos pacientes van a precisar un recambio de la válvula pulmonar.
Control por el pediatra
• Si el lactante tiene una fístula sistémico pulmonar estará indicado el tratamiento antiagregante con ácido acetilsalicílico (7 mg/kg/día).
• Hacer un control estrecho de los lactantes con cianosis ante el riesgo de presentar una crisis hipóxica.
• Remitir al cardiólogo si un niño intervenido de Fallot presenta arritmia, o disnea o IC derecha de nueva aparición.
• Los casos de Fallot intervenidos pueden participar en todos los deportes, si no presentan “shunt” residual, no presentan taquiarritmia auricular o ventricular en una prueba de esfuerzo o holter y tengan la presión en corazón derecho normal. Cuando hay una sobrecarga de volumen del VD con insuficiencia pulmonar importante o hay una arritmia auricular o ventricular deberían hacer solo deporte recreativo.
Comentarios generales a pediatras
Los pediatras asumirán la responsabilidad junto a los cardiólogos pediátricos de dar a los pacientes con cardiopatía una atención global, teniendo en cuenta:
• La alimentación que sea flexible en el horario y las tomas, ya que a veces el lactante con IC ingiere poca cantidad y precisará fraccionar las tomas y darlas más frecuentemente, con aportaciones calóricas añadidas. También, se puede dar la alimentación con cuchara que tolerará mejor.
• Prestar especial atención a la inmunización (gripe, neumococo, varicela), así como frente al VRS con gammaglobulina (palivizumab), cuando esté indicado. Su uso es hospitalario y las recomendaciones para la prevención en pacientes con CC las encontramos en la web de la SECP(18).
• Control frecuente del desarrollo pondoestatural, dado que estos niños con IC y dificultades de alimentación presentan frecuentemente retraso de peso y talla.
• Prestar especial atención a las infecciones respiratorias, ya que pueden descompensar al niño con IC.
• Tener en cuenta que el lactante con anemia tolera peor su cardiopatía.
• Apoyo psicológico: cuando se diagnostica una cardiopatía, los padres suelen cambiar su trato hacia el niño y lactante generalmente dándoles sobreprotección. Es importante la ayuda del pediatra para aconsejarles.
• Cuidados postoperatorios respecto al cuidado de las cicatrices y también estar alerta por si aparecen fiebre, dolor torácico o arritmias(19).
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1.*** Pierpont ME, Basson CT, Benson DW, et al. Genetic Basis for congenital heart defects: current knowledge: A scientific statement from the American Heart Association Congenital cardiac Defects Committee, Council on Cardiovascular Disease in the young: endorsed by the American Academy of Pediatrics. Circulation. 2007; 115: 3015-38.
2.* Gill HK, Splitt M, Sharland GK, Simpson JM. Patterns of recurrence of congenital heart disease. an analysis of 6,640 consecutive pregnancies evaluated by detailed fetal echocardiography J Am Coll Cardiol. 2003; 42: 923-9.
3.** Jenkins KJ, Correa A, Feinstein JA, et al. Noninherited risk factors and congenital cardiovascular defects: current knowledge: a scientific statement from the American Heart Association Congenital Cardiac Defects Committee, Council on Cardiovascular Disease in the young: endorsed by the American Academy of Pediatrics. Circulation. 2007; 115: 2995-3014.
4.* Villanueva Orbáiz R, Arráez Aviar LA. Epidemiología de las malformaciones congénitas y de sus factores de riesgo. Pediátrica. 2006; 26(9): 308-15.
5.* Martínez Olorón P, Romero Ibarra C, Alzina de Aguilar V. Incidencia de las cardiopatías congénitas en Navarra (1989-1998). Rev Esp Cardiol. 2005; 58(12): 1428-34.
6.* Myung Park. Pediatric Cardiology for Practitioners. Capítulo 9: Fisiología de las lesiones con shunts izquierda-derecha. Capítulo 11: Defectos congénitos cianosantes. 5ª edición. 2008.
7.** McDaniel NL, Gutgesell HP. Ventricular septal defects. En: AllenHD, Driscol DJ, Shaddy RE, Feltes TF, eds. Moss and Adams Heart Disease in Infants, children, and Adolescents. 7 ed Philadelphia: Lippincott Williams & Wilkins; 2008. p. 669-83.
8.* Gabriel HM, Heger M, Innerhofer P, et al. Long-term outcome of patients with ventricular septal defect considered not to require surgical closure during childhood. J Am Coll Cardiol. 2002; 39(6): 1066-71.
9.* Kleinman CS, Tabibian M, Starc TJ, et al. Spontaneous regression of left ventricular dilation in children with restrictive ventricular septal defects. J Pediatr. 2007; 150: 583-6.
10.** Insa AB, Malo CP. Protocolos en Cardiología Pediátrica. Capítulo 18 (CIV). Sociedad Española de Cardiología Pediátrica y CC; 2010.
11.** Muñoz R, Da Cruz E, Palacio G, Maroto C. Cuidados Críticos en Cardiopatías congénitas o adquiridas. 2008.
12.** Du ZD, Hijazi ZM, Kleinman CS, et al. Comparison between transcatheter and surgical closure of secundum atrial septal defect in children and adults: results of a multicenter nonrandomized trial. J Am Coll Cardiol. 2002; 39(11): 1836-44.
13.** Park YA, Kim NK, Park SJ, Yun BS, Choi JY, Sul JH. Clinical outcome of transcatheter closure of patent ductus arteriosus in small children weighing 10 kg or less. Korean J Pediatr. 2010; 53(12): 1012-7.
14.** Reich O, Tax P, Marek J, et al. Long term results of percutaneous balloon valvoplasty of congenital aortic stenosis: independent predictors of outcome. Heart. 2004; 90(1): 5-6.
15.*** Eroglu AG, Babauglu K, Saltik L et al. Echocardiographic follow-up of congenital aortic valvular stenosis. Pediatr Cardiol. 2006; 27(6): 713-9.
16.*** Feltes T, Bacha E, Beekman III RH, et al. Indications for cardiac catheterization and intervention in pediatric cardiac disease. A scientific statement from the American Heart Association. Circulation. 2011; 123: 2607-52.
17.** Solana Gracia R, García Guereta L. Protocolos en Cardiología Pediátrica. Capítulo 22 (Coartación aórtica + IAAº). Sociedad Española de Cardiología Pediátrica y CC; 2010.
18.*** Web de la Sociedad Española de Cardiología Pediátrica (SECP): http://www.secardioped.org
19.*** Picazo Angelin B. Protocolos en Cardiología Pediátrica. Capítulo 10 (Inmunizaciones y seguimiento pediátrico del lactante con CC). Sociedad Española de Cardiología Pediátrica y CC; 2010.
Bibliografía recomendada
– Jenkins KJ, Correa A, Feinstein JA, et al. Noninherited risk factors and congenital cardiovascular defects: current knowledge: a scientific statement from the American Heart Association Congenital cardiac Defects Committee, Council on Cardiovascular Disease in the young: endorsed by the American Academy of Pediatrics. Circulation. 2007; 115: 2995-3014.
Es una puesta al día de los principales factores de riesgo no hereditarios, de padecer una cardiopatía congénita, como los agentes tóxicos, las drogas y las enfermedades maternas, como la diabetes, el sida, etc.
– Muñoz R, Da Cruz E, Palacio G, Maroto C. Cuidados Críticos en Cardiopatías congénitas o adquiridas. 2008.
Puesta al día del manejo de las principales cardiopatías valorando tanto los aspectos médicos más novedosos, como los quirúrgicos. También, es útil la revisión del ecocardiograma en la UCI pediátrica.
– Pierpont ME, Basson CT, Benson DW, et al. Genetic Basis for congenital heart defects: current knowledge: A scientific statement from the American Heart Association Congenital cardiac Defects Committee, Council on Cardiovascular Disease in the young: endorsed by the American Academy of Pediatrics. Circulation. 2007; 115: 3015-38.
Interesante estudio sobre las bases genéticas de las cardiopatías, donde se puede encontrar un algoritmo de su asociación a cromosomopatías y por otro lado un algoritmo extenso y práctico sobre las causas genéticas, asociaciones y características clínicas de las principales cardiopatías.
– Eroglu AG, Babauglu K, Saltik L, et al. Echocardiographic follow-up of congenital aortic valvular stenosis. Pediatr Cardiol. 2006; 27(6): 713-9.
Muy interesante este trabajo sobre la evolución de 278 casos con estenosis aórtica valvular en niños.
– Protocolos en Cardiología Pediátrica. Sociedad Española de Cardiología Pediátrica y CC; 2010.
En la web de la SECP (http://www.secardioped.org) se puede encontrar una actualización de las diversas cardiopatías y de los temas más frecuentes relacionados con la atención del niño con cardiopatía.
| Caso clínico |
|
Lactante de 3 meses que acude al pediatra por tos de 3 días de evolución y rechazo del alimento. No refiere fiebre. Antecedentes RN a término con peso adecuado para la edad gestacional (3.100 g). No antecedentes valorables durante el embarazo ni familiares de cardiopatía. Ha presentado 2 episodios de bronquiolitis tratados con broncodilatadores que no precisaron ingreso hospitalario. Anamnesis La madre refiere que desde que tenía 1 mes de vida le nota la respiración rápida, que suda y para de mamar varias veces durante la toma. Exploración Retraso ponderal (peso actual: 3.900 g). FR: 60/m, FC: 160/m, TA: 80/50 (brazo dcho.), TA: 75/ 40 (pierna dcha.), pulsos femorales saltones, hepatomegalia: 2 cm. AC: soplo sistólico-diastólico en 2º-3º EII. Auscultación pulmonar: sibilantes discretos en ambos campos pulmonares. Pruebas complementarias RX tórax (Fig. 13). ECG: ritmo sinusal a F 150/m sin arritmias. Ondas P prominentes en D2-D3-VF. Patrón de QRS con ondas RS amplios desde V3 a V6 y en derivaciones inferiores predominio de R amplias. |
Figura 13.
|
 |
| Temas de FC |
A. Ortigado Matamala
Pediatra Cardiólogo. Servicio de Pediatría. Hospital Universitario de Guadalajara. Doctor en Medicina y Cirugía. Profesor de la Facultad de Medicina, Universidad de Alcalá. Madrid
| Resumen
La hipertensión arterial sistémica es una de las principales causas de morbimortalidad, por lo que constituye un problema de salud mundial y no sólo en la edad adulta, sino también en la infancia y en la adolescencia. La hipertensión secundaria es más frecuente en niños que en adultos (enfermedad renal, enfermedad endocrina y coartación de aorta), pero, la hipertensión esencial está aumentando su prevalencia con la “epidemia de obesidad pediátrica”. El diagnóstico de hipertensión en niños es complicado porque los valores normales y anormales de la presión sanguínea varían con la edad, el sexo y la talla, con un amplio rango y, por lo tanto, son difíciles de recordar. Se ha demostrado que la hipertensión en la infancia es un factor de riesgo independiente para la hipertensión en la edad adulta y está asociada con marcadores precoces de enfermedad cardiovascular (hipertrofia ventricular izquierda, espesor de la íntima-media, complianza arterial, ateroesclerosis y disfunción diastólica). Considerando que la morbilidad y la mortalidad a largo plazo están asociadas a la hipertensión arterial, nuestras intervenciones son un componente importante en la salud de los niños y adolescentes. El manejo inicial de la hipertensión incluye consejos de estilo de vida saludable, que deberían ser adoptadas por toda la familia (dieta y actividad física), y conocer los efectos nocivos de la obesidad, el tabaco y el alcohol. Existe una clara necesidad de una mejor formación pediátrica en el manejo de la hipertensión arterial sistémica. El tratamiento farmacológico para el control de la hipertensión significativa y severa está indicado para la protección cardiovascular, neurológica y renal. Existe una clara necesidad de una mejor formación del pediatra en el manejo de la hipertensión arterial sistémica. |
| Abstract
Systemic arterial hypertension is one of the most important causes of mortality and morbidity, that ́s why, it is considered to be a world health problem, and not only in adult age, but also, in childhood and adolescence. Secondary hypertension is more common in children than in adults (renal disease, endocrine disease and coartation of the aorta), but, essential hypertension is increasing in prevalence with “the pediatric obesity epidemic”. Diagnosis of hypertension in children is complicated because normal and abnormal blood pressure values vary with age, sex, and height, with a wide range and are therefore difficult to remember. Hypertension during childhood has been shown to be an independent risk factor for hypertension in adulthood, and to be associated with early markers of cardiovascular disease (left ventricular hypertrophy, intimamedia thickness, arterial compliance, atherosclerosis and diastolic dysfunction). Considering the long-term morbidity and mortality associated with arterial hypertension, our interventions, are an important component of healthcare for children and adolescents Initial management of hypertension includes counseling regarding healthy lifestyles that should be adopted by the entire family (diet, physical activity) and to know the injurious effects of obesity, smoke and alcohol. Pharmacologic therapy to control significant and severe hypertension is indicated for cardiovascular, neurological and renal protection. There is a clear need for better paediatrician training in systemic arterial hypertension management. |
Palabras clave: Hipertensión arterial sistémica; Niños; Diagnóstico precoz; Factores de riesgo; Enfermedad cardiovascular.
Key words: Systemic arterial hypertension; Children; Early diagnosis; Risk factors; Cardiovascular disease.
Pediatr Integral 2012; XVI(8): 636-646
Introducción
El término de hipertensión arterial es cada vez más común en nuestra sociedad y su identificación como factor de riesgo cardiovascular, sin embargo, no todo el mundo traslada esta preocupación a los niños. La prevención de las enfermedades cardiovasculares no queda limitada a la edad adulta, sino que debe iniciarse en la edad pediátrica.
El término de hipertensión arterial sistémica (HTA) es cada vez más común en nuestra sociedad y su identificación como factor de riego cardiovascular, sin embargo, no todo el mundo traslada esta preocupación a los niños. Las guías de la Sociedad Europea de Hipertensión (ESH) y de la Sociedad Europea de Cardiología (ESC) del tratamiento de la HTA, publicadas en 2003 y actualizadas en 2007, no incluyen, lamentablemente, ninguna sección dedicada a la HTA en niños y adolescentes(1).
La prevención de las enfermedades cardiovasculares no queda limitada a la edad adulta, sino que debe iniciarse en la edad pediátrica. La HTA es la mayor causa de morbimortalidad en muchos países, por sus consecuencias sobre el sistema cardiovascular y los accidentes cerebrovasculares. Se ha demostrado que la HTA en la infancia es un factor de riesgo independiente para la hipertensión en la edad adulta y está asociada con marcadores precoces de enfermedad cardiovascular (hipertrofia ventricular izquierda, espesor de la íntima-media, complianza arterial, ateroesclerosis y disfunción diastólica). La prevalencia global de HTA en adultos es del 15-20%; mientras que, en niños con edades entre 4 y 15 años se estima en un 2%.
La HTA en niños supone un reto diagnóstico para el pediatra de Atención Primaria, por el reconocimiento clínico difícil (niños asintomáticos) y por la amplia variabilidad de los valores normales de tensión arterial según edad, sexo y talla, que hace complicado recordar y precisa de tablas para consultar. El resultado final es un infradiagnóstico de la HTA en niños, dejando pasar un tiempo de evolución importante en la repercusión clínica (daño en tejidos y órganos), que determina el pronóstico en la edad adulta. La OMS considera lesión de órgano diana de la HTA a cinco regiones: cardiaca (hipertrofia ventricular izquierda, insuficiencia cardiaca), renal (necrosis arteriolar, insuficiencia renal), cerebral (hemorragia cerebral, encefalopatía hipertensiva), vascular (isquemia) y retina (retinopatía hipertensiva).
El primer paso para el pediatra en Atención Primaria es pensar en la HTA en niños; en segundo lugar, identificarla en los controles de salud, así como sus factores de riesgo (familia con HTA, obesidad, enfermedades asociadas a HTA secundaria); y, en tercer lugar, una vez diagnosticada, saber la actitud a seguir(2). La Academia Americana de Pediatría recomienda que la HTA debe ser buscada activamente por el pediatra en Atención Primaria a partir de los 3 años de edad en todas las revisiones de salud del niño(3).
Definición
Los valores de normalidad de la TA están condicionados por la edad cronológica, el sexo y la talla.
La presión arterial (PA) varía con la edad, aumentando con ésta. Estos cambios de la PA tienen su base en el crecimiento y desarrollo corporal; por lo tanto, los valores de normalidad deben tener en cuenta, además de la edad y el sexo, también el tamaño corporal, en concreto, la talla. El tamaño corporal se debe indicar con la talla y no con el peso, pues aunque la PA aumenta con toda claridad con la obesidad, su relación con el peso es de tipo causal.
La definición más aceptada de HTA en pediatría es la propuesta por la Academia Americana de Pediatría, en el año 2004. Se define HTA en niños y adolescentes cuando los valores de PA sistólica y/o diastólica (PAS y/o PAD) se encuentran de forma repetida, en tres o más ocasiones separadas, igual o por encima del percentil 95 específico para la edad, el sexo y la talla, según las tablas de normalización.
Los valores de normalidad de la PA más aceptados internacionalmente son los de la Task Force for Blood Pressure in Children publicados en 1987, que se correlacionan con la edad cronológica, el sexo y el percentil de talla para cada caso en particular, y validados por la 4ª Comunicación de la Academia Americana de Pediatría en 2004 (National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents) (Tablas I y II)(3).
Clasificación de los valores de PA y conceptos importantes:
1. PA normal: PAS y/o PAD < percentil p90.
2. PA alta-normal (antes llamada prehipertensión): PAS y/o PAD valor entre percentiles p90 y p95, o si > 120/80 mmHg, incluso si es < p90 en adolecentes.
3. HTA: PAS y/o PAD = percentil p95.
Estadíos HTA:
– HTA estadio 1: PAS y/o PAD > percentil p95 y hasta 5 mmHg por encima de percentil p99.
– HTA estadio 2: PAS y/o PAD = 5 mmHg por encima del percentil p99.
4. HTA grave-severa: PAS y/o PAD = percentil p99.
5. Crisis HTA: un valor 30% superior al percentil 95, o aunque el valor no sea >30%, si su aparición ha sido de forma rápida y brusca, o si se acompaña de síntomas.
6. Urgencia hipertensiva: HTA estadio 2, sin objetivarse daño de órgano diana (requiere tratamiento oral/sublingual).
7. Emergencia hipertensiva: HTA estadio 2, si se objetiva daño de órgano diana (requiere tratamiento intravenoso).
En la población infantil en nuestro país, el estudio RICARDIN permite conocer los percentiles p95 de PAS y PAD, para cada talla, en edades comprendidas entre 6 y 18 años. Pero para edades inferiores, no se dispone de datos en España, por lo que se deben tomar como referencia los estudios americanos, con el problema que esta extrapolación supone(4).
A efectos prácticos, existen unas fórmulas para la predicción del percentil p95 de la PA en niños a partir de una determinada edad. Los valores obtenidos son sólo orientativos y con ellos no se puede tomar la decisión de iniciar un tratamiento antihipertensivo (Tabla III). En la población adulta, los valores normales de presión arterial sistólica (PAS), presión arterial diastólica (PAD) y de HTA, siguiendo los criterios de la Sociedad Europea de Hipertensión (ESH) y de la Sociedad Europea de Cardiología (ESC), son los siguientes(1):
1. PA óptima: PAS <120 mmHg y PAD <80 mmHg.
2. PA normal: PAS 120-129 mmHg y/o PAD 80-84 mmHg.
3. PA normal-alta: PAS 130-139 mmHg y/o PAD 85-89 mmHg.
4. HTA de grado 1: PAS 140-159 mmHg y/o PAD 90-99 mmHg.
5. HTA de grado 2: PAS 160-179 mmHg y/o PAD 100-109 mmHg.
6. HTA de grado 3: PAS =180 mmHg y/o PAD >110 mmHg.
7. Hipertensión sistólica aislada: PAS =140 mmHg y PAD =90 mmHg.
Medición de la presión arterial
El método de elección para la medición de TA es el auscultatorio y se debe seleccionar correctamente el tamaño adecuado del manguito.
La medida de la PA es una de las exploraciones médicas más repetidas e importantes y, pese a su aparente sencillez, es una de las que se realiza de forma menos fiable y con escaso cumplimiento de las recomendaciones(5). Las dificultades para medir la PA en un sujeto, especialmente en niños, y que hacen que resulte poco reproducible, derivan de tres aspectos:
1. Variabilidad: la PA se modifica por múltiples situaciones propias y ajenas al paciente, desde la temperatura ambiente, hasta el estado físico y emocional.
2. Limitaciones: la precisión de la medición de la PA depende del observador, del lugar de realización, de la técnica empleada (auscultatorio, oscilometría), de la arteria seleccionada…
3. Iatrogenia: si la mayoría de los sujetos experimentan una reacción de alerta a la medición de la PA y que puede alterarla (“hipertensión de bata blanca”), en los niños esta modificación iatrogénica es más evidente. La determinación de la PA sería más real, si ésta se realiza no solo en la consulta del médico (un entorno artificial), sino también durante las actividades diarias habituales (un entorno más natural).
Métodos de medición de la presión arterial
1. Método auscultatorio: precisa esfingomanómetro de presión y estetoscopio, es el método de elección.
2. Método oscilométrico (“Dinamap”): método más sencillo, sobre todo, en lactantes; sin embargo, precisa calibración y que esté homologado. Toda medición anómala de la TA por este método, precisa comprobación por método auscultatorio.
3. Monitorización ambulatoria de PA (MAPA): la monitorización ambulatoria de la Presión Arterial (MAPA) permite una medición de la PA en el medio habitual y en las condiciones cotidianas del individuo, su uso en pediatría es todavía limitado, pero cada vez resulta más valiosa para el correcto diagnóstico y el tratamiento de la HTA.
Técnica de medición de la presión arterial por auscultación
1. Condiciones del paciente: tranquilo, con la máxima relajación física y emocional posible.
2. Posición del paciente: brazo derecho, libre de ropa, en decúbito supino o sentado con el manguito a la altura del corazón.
3. Equipo: esfingomanómetro de mercurio, manguitos (diferentes tamaños) y estetoscopio en correctas condiciones.
4. Manguito adecuado: la longitud del manguito debe cubrir el 80-100% del perímetro del brazo, y la anchura del manguito el 40-50% del perímetro del brazo (Tabla IV).
5. El manguito se hincha lentamente hasta una presión 20-30 mmHg superior a la presión arterial sistólica esperada o hasta que se deje de palpar el latido de la arteria radial.
6. Colocar la membrana del estetoscopio en la fosa antecubital, no debajo del manguito, y desinflar lentamente a un ritmo de 2-3 mmHg/segundo. La PAS corresponde con inicio del latido arterial (fase I de Korotkoff) y la PAD con la desaparición del latido (fase V de Korotkoff).
La monitorización ambulatoria de la presión arterial (MAPA)
La monitorización ambulatoria de la presión arterial (MAPA) permite una medición de la PA en el medio habitual y en las condiciones cotidianas del individuo, así como identificar la variabilidad circadiana o nictameral. Esta técnica ha sido introducida para el estudio y valoración de la HTA en adultos durante la década de los años 1980; sin embargo, su incorporación en pediatría ha sido más reciente, tras adaptar, comprobar su buena tolerancia y disponer de valores de referencia(6).
La medición de la PA se obtiene promediando los valores obtenidos durante las 24 h o en aquellos períodos que puedan tener mayor significado fisiológico, como los períodos de actividad y su comportamiento durante el sueño.
Esta técnica resulta, cada vez, más valiosa para el correcto diagnóstico y el tratamiento de la HTA, permitiendo identificar los casos de HTA de bata blanca (determinación aislada realizada en la consulta), o la situación viceversa, la HTA enmascarada (medición normal en la consulta y patológica fuera de ella). El uso del MAPA permite valorar la medición de la PA durante el sueño, identificando los casos con descenso de la PA nocturna (dipping), así como los casos de HTA nocturna (non-dipping).
Etiología
En pediatría, la HTA secundaria es más frecuente que la HTA esencial, especialmente cuanto menor sea la edad del niño y cuanto mayor sean sus valores de PA. No obstante, la HTA esencial puede estar infradiagnosticada en niños.
Desde el punto de vista etiológico, la HTA se divide en HTA primaria o esencial, e HTA secundaria. En pediatría, la HTA secundaria es más frecuente, no obstante, la HTA esencial puede estar infradiagnosticada en niños y su prevalencia ser mayor, asociada en parte a la “epidemia de obesidad pediátrica” de nuestra sociedad.
1. HTA primaria o esencial: es la más frecuente en el adulto (90%) y adolescente (80%). Existen fuertes evidencias de que la HTA esencial del adulto tiene sus orígenes en la infancia, con una base genética y determinados factores ambientales.
La HTA primaria a menudo está en relación con otros factores de riesgo cardiovascular que se interrelacionan entre sí y que se agrupan en el síndrome metabólico: hipertrigliceridemia, descenso de las lipoproteínas de alta densidad (HDL), resistencia a la insulina, hiperinsulinismo, obesidad truncal e hipertensión arterial.
2. HTA secundaria: es la más frecuente en pediatría, especialmente cuanto menor sea la edad del niño y cuanto mayor sea el valor de la medición de la TA. Las causas de HTA pueden ser renal y/o renovascular (75-80%), cardiovascular (5%) o endocrinas (5%), y su incidencia depende de la edad (Tabla V). En las crisis de HTA, la etiología también puede ser variada: renovascular, neurológica, tumoral, hormonal, farmacológica…(Tabla VI).
Valoración el daño orgánico (órganos diana)
En todo niño con HTA deben ser valorados los posibles daños sobre órganos diana (cardiovascular, renal, neurológico, oftalmológico).
Es importante investigar la lesión de órganos que potencialmente puede ocurrir en la HTA. La OMS considera lesión de órgano diana de la HTA cinco regiones: cardíaca (hipertrofia ventricular izquierda, insuficiencia cardiaca, cardiopatía isquémica), renal (necrosis arteriolar, insuficiencia renal), cerebral (hemorragia cerebral, infarto cerebral, encefalopatía hipertensiva), vascular (isquemia, disección de aorta) y retina (retinopatía hipertensiva).
Corazón
El electrocardiograma (ECG) es una prueba complementaria importante para la evaluación inicial y de la evolución de pacientes hipertensos. El ECG de superficie no es una prueba exclusiva de la medicina hospitalaria, también está disponible en los centros de salud. El ECG en pediatría tiene unas características propias que puede mostrar registros patológicos que realmente no lo son, como la presencia de onda T negativa en V1, el bloqueo incompleto de rama derecha, el patrón de repolarización precoz o el ECG del deportista. El reto del pediatra es saber realizar una interpretación básica del ECG y reconocer un registro normal de uno patológico.
El ECG en la HTA detecta la hipertrofia del ventrículo izquierdo, y además permite valorar la presencia de isquemia, trastornos de la conducción y arritmias.
Crecimiento ventrículo izquierdo:
1. Desviación del eje del QRS a la izquierda (eje QRS mayor de -30º).
2. Aumento del voltaje de onda R en V5-V6 con onda S profunda en V1-V2.
3. Índice de Sokolow (onda S en V1 + onda R en V6 mayor de 35 mm).
4. Índice de Lewis (onda R en DI + onda S en DIII – onda R en DIII – onda S en DI) mayor de 17 mm.
5. Retardo del tiempo de deflexión intrinsecoide en V5-6 (intervalo entre vértice de onda q, hasta pico de onda R), mayor de 0,045 seg.
6. Desviación del plano de transición del QRS a la derecha en precordiales.
7. Signos de sobrecarga sistólica del ventrículo izquierdo (ondas T negativas en V5-6).
La ecocardiografía es sin duda más sensible que el ECG para identificar y cuantificar la hipertrofia ventricular izquierda y ayuda a clasificar con mayor precisión el riesgo global del paciente hipertenso, y sirve de guía para el tratamiento(7).
Vasos sanguíneos
El endotelio vascular regula la homeostasis local y el tono vascular. El óxido nítrico es una de las moléculas sintetizadas por el endotelio con función ateroprotectora (vasodilatador, antiagregante plaquetario, antioxidante, inhibidor de la proliferación de las células musculares lisas, inhibidor de la expresión de las moléculas de adhesión). La disfunción endotelial predispone a la inflamación, la vasoconstricción, el incremento de la permeabilidad vascular y se considera en la actualidad una de las primeras manifestaciones de la enfermedad vascular y la arteriosclerosis(8).
Los primeros cambios de la disfunción endotelial en niños con HTA pueden ser valorados por ecocardiografía de alta resolución con la medición del grosor de la íntima media de la arteria carótida(9).
La disfunción endotelial también puede ser valorada por la disminución de la vasodilatación, mediante ecografía vascular de alta frecuencia. Con esta técnica no invasiva se valora la vasodilatación en la arteria braquial mediada por flujo tras la oclusión por presión con manguito de esfingomanómetro durante 5 minutos(10,11).
Riñón
El daño renal puede ser valorado por la disminución del filtrado glomerular (fórmula de Schwartz) y aumento de la excreción urinaria de albúmina. La microalbuminuria se asocia con la progresión de la nefropatía y un mayor riesgo cardiovascular, y su asociación a la elevación de la proteína C reactiva se correlaciona con un mayor riesgo de hipertrofia del ventrículo izquierdo en niños con HTA esencial(12).
Cerebro
La encefalopatía hipertensiva es un síndrome de HTA severa con disfunción cerebral y daño neurológico. La clínica se caracteriza por: cefalea global de aparición temprana, náuseas, vómitos en proyectil, alteraciones visuales, confusión mental y convulsiones. Es importante la valoración por neurología pediátrica, realización de electroencefalografía, en casos de emergencia un TC y ante la sospecha de pequeños infartos cerebrales silentes o microhemorragias, la resonancia magnética es el método de elección(13).
Recientemente, se ha descrito el síndrome de encefalopatía posterior reversible. Se trata de una entidad clínico-radiológica de presentación aguda, que se presenta en HTA severa asociado a inmunosupresión, enfermedades hematológicas, vasculitis conectivopatías o enfermedad renal. Su identificación y tratamiento de la HTA es clave para evitar el daño cerebral permanente(14).
Ojos
La HTA puede alterar el fondo de ojo y las lesiones vasculares se clasifican en cuatro grados (Keith Wagener y Barker), en las fases tempranas de la HTA pueden presentar lesiones vasculares en pequeñas arterias (estrechamiento de las arteriolas). Sin embargo, en niños, es raro encontrar retinopatía grado 3 (hemorragias y exudados) o grado 4 (edema de papila), que son complicaciones de la HTA grave(15).
Clínica
La mayoría de los niños con HTA están asintomáticos o presentan una clínica anodina. El pediatra debe reconocer estos síntomas, especialmente los asociados a la crisis hipertensiva y afectación de órganos diana.
La mayoría de los niños con HTA están asintomáticos (más del 60%) o presentan una clínica anodina, poco específica, y cuando aparece suele ser una hipertensión arterial secundaria y/o grave (crisis hipertensiva).
• Clínica general: epístaxis, cefalea, trastornos del sueño, fatiga crónica; en niños pequeños, fallo de medro, vómitos e irritabilidad.
• Crisis HTA: cefalea intensa, alteraciones visuales, vómitos, crisis convulsiva o focalidad neurológica.
Es importante realizar una buena historia clínica del niño buscando factores de riesgo de HTA, tanto en los antecedentes personales (prematuridad con canalización de vasos umbilicales, displasia broncopulmonar, infecciones urinarias…), como en los antecedentes familiares (HTA, obesidad o síndrome metabólico). En los pacientes adolescentes hipertensos, no se debe olvidar investigar el posible consumo de tabaco, alcohol, drogas (cocaína, anfetaminas), esteroides anabolizantes, contraceptivos orales(2)…
Exploración física
La exploración física en niños con HTA suele ser normal, pero no debe dejar de realizarse para un correcto enfoque diagnóstico.
La exploración física en niños con HTA suele ser normal, pero no por ello se debe menospreciar una correcta exploración física. La exploración física debe comenzar con recoger correctamente los datos de peso, talla e índice de masa corporal, así como sus respectivos percentiles.
Una vez que se confirma la HTA, se debe tomar la PA en ambos brazos y en una pierna. Normalmente, la PA en piernas es 10-20 mmHg superior a la de la PA en brazos. Una disminución de la PA en piernas respecto a la PA en brazos, debe hacernos sospechar una coartación de aorta, sobre todo si la diferencia es mayor de 20 mmHg.
Una correcta exploración física nos puede orientar en el enfoque diagnóstico de una HTA secundaria(2):
• Taquicardia: hipertiroidismo, feocromocitoma, neuroblastoma o HTA primaria.
• Pulsos femorales menores que pulsos braquiales: coartación de aorta.
• Retraso en el crecimiento: enfermedad renal crónica.
• Obesidad: HTA primaria, síndrome de Cushing o síndrome metabólico.
• Alteraciones faciales y cervicales: cara de luna llena (síndrome de Cushing), cara de duende (síndrome de Williams), cuello corto-pterigium coli-implantación baja del pelo (síndrome de Turner) o bocio (hipertiroidismo).
• Alteraciones de la piel: palidez-enrojecimiento-sudoración (feocromocitoma), acné-hirsutismo-estrías (síndrome de Cushing), manchas café con leche (neurofibromatosis), adenomas sebáceos (esclerosis tuberosa) o “rash” malar (lupus eritematoso sistémico).
• Ojos: cambios en la retina, estudio del fondo de ojo (HTA severa).
• ORL: hipertrofia adenoidea (apneas del sueño).
• Abdomen: masa (tumor de Wilms, neuroblastoma, feocromocitoma) o palpación renal (enfermedad renal poliquística, displasia renal multiquística, hidronefrosis).
• Genitales: ambiguos o virilización (hiperplasia adrenal congénita).
• Extremidades: artritis (lupus eritematoso sistémico), debilidad muscular (hiperaldosteronismo y síndrome de Liddle), edemas (enfermedad renal e insuficiencia cardiaca).
• Auscultación: soplo interescapular (coartación de aorta), soplo epigástrico o en flancos (estenosis arteria renal) o roce pericárdico (lupus eritematoso sistémico, uremia).
Pruebas complementarias
Las pruebas complementarias tienen el objetivo de identificar las posibles causas y también posibles complicaciones de la HTA.
Las pruebas complementarias tienen el objetivo de identificar las posibles causas y también posibles complicaciones de la HTA. Una vez confirmada la HTA en un niño, se debe iniciar un estudio para intentar identificar las posibles causas de la HTA, así como valorar las posibles complicaciones (daños en órganos diana)(6).
• Análisis sanguíneo: hemograma, glucosa, perfil lipídico (triglicéridos, colesterol total, HDL, LDL), creatinina, urea, sodio, potasio y calcio.
• Análisis de orina, proteinuria, microalbuminuria y urocultivo.
• Ecografia-Doppler renal.
• Determinación de renina y aldosterona plasmática.
• Determinación de catecolaminas y metabolitos en sangre y orina.
• Determinación de esteroides en sangre y orina.
• Determinación de la función tiroidea: TSH y T4.
• Estudios complementarios según caso clínico: isótopos, RMN, arteriografía, DMSA, C3, ANA, ANCA, anti-DNA, biopsia renal…
• Estudios para valoración de daño en órganos diana: corazón (radiografía de tórax, ECG, ecocardiografía), retina (fondo de ojo) y cerebro (TAC-RMN cerebral).
Manejo y tratamiento
El tratamiento de la HTA en niños se basa en tratamiento no farmacológico (hábitos saludables) y tratamiento farmacológico.
Una vez diagnosticado un niño con HTA, el siguiente paso es saber qué hacer con él (iniciar tratamiento o no, derivar a pediatría hospitalaria, pruebas complementarias, controles periódicos…). En el algoritmo, se muestra, a modo orientativo, el manejo práctico que un pediatra de Atención Primaria puede seguir en un Centro de Salud(2).
El tratamiento de la HTA está basado en dos pilares básicos(5):
1. Tratamiento no farmacológico: estilos de vida saludables.
2. Tratamiento farmacológico.
Tratamiento no farmacológico
La prevención y promoción de la salud es una doctrina en pediatría, especialmente en el ámbito extrahospitalario. Sin embargo, la prevención de la HTA, una patología prevalente en la edad adulta, a partir de la atención al niño, se considera una cuestión de futuro y por lo tanto, lejana y poco atractiva en una sociedad que busca resultados inmediatos.
Los hábitos saludables que se deben aconsejar para la prevención y tratamiento de la HTA en niños, son:
• Pérdida de peso en caso de obesidad: la obesidad es uno de los factores más determinantes de la elevación de los valores de PA. La pérdida de peso no sólo disminuye los valores de PA, sino que también, disminuye la sensibilidad de la PA a la sal (disminuye la hiperactividad adrenérgica) y otros factores de riesgo cardiovascular (disminuye la hiperinsulinemia, la resistencia a la insulina y la dislipidemia).
• Ejercicio físico y evitar el sedentarismo: es aconsejable realizar una actividad física de forma regular que a su vez sea placentera para el niño. Son recomendables los ejercicios dinámicos o isotónicos (por ejemplo, correr), evitando los ejercicios estáticos o isométricos (por ejemplo, levantar pesas) que producen elevación brusca de la PA. El ejercicio físico es beneficioso por producir un aumento del gasto calórico (evita la obesidad) y por aumentar la vascularización periférica de los territorios musculares; por lo tanto, reduce las resistencias periféricas (disminuye los valores de PA). Nuestra sociedad ha potenciado el sedentarismo en los niños, con determinadas costumbres y actividades (ver televisión o películas, y el inagotable mundo de los juegos electrónicos) que limitan el ejercicio físico deseable, y que por lo tanto, deben tener un uso controlado y limitado.
• Restricción de la sal: aunque una restricción moderada de sodio no se acompaña de un descenso efectivo de los niveles de PA, sí parece aconsejable el mantener una ligera restricción salina para un mejor control tensional. La cantidad diaria de sodio recomendada es 1,2 g/día en niños de 4-8 años de edad, y de 1,5 g/día en niños mayores.
• Dieta equilibrada en cantidad y calidad: el pediatra debe fomentar nuestra tan socorrida dieta mediterránea (verdura, fruta, fibra, grasas monoinsaturadas, como el aceite de oliva, y grasas poliinsaturadas, como el pescado de mar) y evitar las dietas hipercalóricas con alto contenido de grasas saturadas (carnes, embutidos, patés, repostería industrial, snacks…), que está provocando una auténtica epidemia de obesidad infantil en nuestra sociedad.
Tratamiento farmacológico
Las indicaciones de tratamiento farmacológico de la HTA en niños, son:
• HTA sintomática.
• HTA secundaria.
• HTA con daño en órganos diana.
• HTA en diabetes tipo 1 y tipo 2.
• HTA no controlada con tratamiento no farmacológico.
El objetivo del tratamiento de la HTA en niños es “normalizar” la PA por debajo del percentil p95 y evitar el daño en los órganos diana, con los mínimos efectos secundarios y el mínimo coste.
En adultos, la mayoría de los pacientes hipertensos precisan medicación para el resto de sus vidas y aceptan su prescripción para evitar las consecuencias de una HTA no controlada. Sin embargo, en niños, existe siempre la preocupación de los posibles efectos secundarios de una medicación a largo plazo sobre el crecimiento y desarrollo.
El tratamiento en pediatría de la HTA debe ser individualizado, dependiendo de la etiología si es reconocida, de los valores de la PA y de la historia del paciente.
Frente a los tratamientos más clásicos de la HTA en niños, como los diuréticos y los betabloqueantes, han surgido nuevos fármacos, como los inhibidores de la enzima de conversión de la angiotensina (IECA), los calcioantagonistas y los bloqueantes de los receptores de la angiotensina II (ARA II), cuyo perfil de seguridad y eficacia en niños es muy adecuado, y los convierte en tratamiento hipertensivo de primera línea. En algunos casos, el tratamiento no es sólo farmacológico, sino también quirúrgico, como por ejemplo la coartación de aorta, que será más grave cuanto más precoz sea la sintomatología y se convierte en una urgencia médica.
El arsenal de fármacos disponibles para el tratamiento de la HTA en niños es muy amplio(6,16). A continuación, se citan los fármacos más usados en el tratamiento de la HTA, detallando la posología de los que pueden ser usados en Atención Primaria:
• Diuréticos: tiazidas y afines (hidroclorotiazida, clortalidona), diuréticos de asa (furosemida, ácido etacrínico, torasemida) y ahorradores de potasio (espironolactona, amiloride, eplerenona).
– Hidroclorotiazida: 1-4 mg/kg/día, c/12 h, v.o. (adulto: 12,5-100 mg/día).
– Furosemida: 1-4 mg/kg/día, c/12 h, v.o. (adulto: 20-80 mg/día).
– Espironolactona: 1-3 mg/kg/día, c/12 h, v.o. (adulto 50-100 mg).
• Beta-bloqueantes: atenolol (cardioselectivo), metoprolol, bisoprolol, propranolol.
– Atenolol: 0,5-1,5 mg/kg/día, c/24, v.o. (adulto: 50-100 mg/día).
– Propranolol: 0,5-4 mg/kg/día, c/6-8 h, v.o. (adulto: 80-320 mg/día).
• Alfa1-bloqueantes: doxazosín y prazosín.
• Alfa2-bloqueantes: fentolamina y fenoxibenzamina.
• Alfa y beta bloqueante: labetalol y carvedilol.
• Antiadrenérgicos centrales: clonidina y alfametildopa.
• Vasodilatadores: hidralacina, diazóxido, minoxidil, nitroglicerina y nitroprusiato.
• Inhibidores de la enzima de conversión de la angiotensina (IECA): captopril, enalapril y lisinopril:
– Captopril: dosis inicial 0,25/kg, 0,5-6 mg/kg/día, c/8-12 h, v.o. (adulto: 6,25-25 dosis, c/8-12 h).
– Enalapril: 0,1-0,5 mg/kg/día, c/12-24 h, v.o. (adulto: 5-40 mg/día).
• Bloqueantes de los receptores de la angiotensina II (ARAII): losartán e irbesartán.
– Losartán: edad >6 años, dosis inicial 0,7 mg/kg/dosis, c/24 h, v.o. (máx. 50 mg), subir hasta 1,4 mg/kg/dosis, c/24 h, v.o. (máx 100 mg) (adulto: 50-100 mg/día).
– Irbesasartán: edad 6-12 años, 75-150 mg/día, c/24 h, v.o. (adulto: 150-300 mg/día).
• Antagonistas del calcio: nifedipino, amlodipino, verapamil y diltiazem.
– Nifedipino acción retardada: 0,25-3 mg/kg/dosis, c/12-24 h, v.o. (adulto 20-120 mg).
Tratamiento de la crisis hipertensiva en Atención Primaria
Las crisis HTA, se definen cuando la TA tiene un nivel 30% superior al percentil 95, o aunque el valor no sea >30%, pero su aparición ha sido de forma rápida y brusca, o si se acompaña de síntomas por una disfunción orgánica aguda (neurológico, renal o cardiaco). La crisis HTA puede ser el debut de una HTA y se trata de una urgencia médica, y en Atención Primaria se debe iniciar el tratamiento(2,16):
• Coger una vía venosa periférica.
• Nifedipino oral/sublingual: presentación: 1 ml = 30 mg, 10 mg = 0,34 ml.
Dosis: 0,25 mg/kg (máximo 10 mg).
– Peso <10 kg: 0,08 ml (2,5 mg).
– Peso 10-20 kg: 0,17 ml (5 mg).
– Peso >20 kg: 0,34 ml (10 mg).
– Adulto: 10 mg/dosis.
Vigilar efectos secundarios: caída brusca de la TA y taquicardia.
• Captopril: 0,2 mg/kg/dosis, oral/sublingual (adulto: 25 mg/dosis).
• La ansiedad se asocia con frecuencia a las crisis hipertensivas y la utilización de sedantes-ansiolíticos puede ser beneficioso en el control de la TA: midazolam 0,2 mg/kg i.v., i.m., intranasal u oral.
Se debe realizar una derivación al hospital en medios adecuados con monitorización de la PA cada 5-10 minutos mediante manguito.
En el ámbito hospitalario, los fármacos más usados para la crisis hipertensiva son:
• Nitroprusiato sódico: 0,5-8 mcg/kg/min, infusión intravenosa, se inactiva con la luz, vigilar hipotensión, metahemoglobinemia y acidosis metabólica.
• Labetalol: 0,25-3 mg/kg/hora, infusión intravenosa, vigilar bradicardia y broncoespasmo.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1.*** Mancia G, De Baker G, Dominiczak A, Cifkova R, Fargard R, Germano G, et al. 2007 Guidelines for the management of arterial hypertension: The Task Force for the Management of the Arterial Hypertension of the European Society of Hypertension (ESH) and the European Society of Cardiology (ESC). J Hypertens. 2007; 25: 1105-87.
2.** Ortigado A. Hipertensión arterial sistémica. En: Del Pozo Machuca J, Redondo A, Gancedo MC, Bolívar V, eds. Tratado de Pediatría Extrahospitalaria. Madrid: Ergon; 2011. p. 455-62.
3.*** National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents. American Academy of Pediatrics. The Second Report on the Diagnosis, Evaluation, and Treatment of High Blood Pressure in Children and Adolescents. Pediatrics. 2004; 114: 555-76.
4.** Grupo cooperativo español para el estudio de factores de riesgo cardiovascular en la infancia y la adolescencia en España. Estudio RICARDIN II: valores de referencia. An Esp Pediatr. 1995; 43: 11-7.
5.** Sinha MD, Reid CJ. Evaluation of blood pressure in children. Curr Opin Nephrol Hypertens. 2007; 16: 577-84.
6.*** Lurbe E, Cifkova R, Cruikshank JK, Dillon MJ, Ferreira I, Invitti C, et al. Manejo de la hipertensión arterial en niños y adolescentes: recomendaciones de la Sociedad Europea de Hipertensión. An Pediatr (Barc). 2010; 73: 51.e1-51e28.
7.** Kjeldsen SE, Reims HM, Fagard R, Mancia G. Hipertensión arterial. En: Camm AJ, Lüscher TH, Serruys PW, eds. Tratado de Medicina Cardiovascular de la ESC (European Society of Cardiology). Madrid; 2008. p. 291-321.
8.*** Badimón L, Martínez-González J. Disfunción endotelial. Rev Esp Cardiol Supl. 2006; 6: 21A-30A.
9.** Sorof JM, Alexandrov AV, Garami Z, Turner JL, Grafe RE, Lai D, et al. Carotid ultrasonography for detection of vascular abnormalities in hypertensive children. Pediatr Nephrol. 2003; 18: 1020-4.
10.** Vogel RA. Measurement of endothelial function by brachial artery flow-mediated vasodilation. Am J Cardiol. 2001; 88(2A): 31E-34E.
11.*** Corretti MC, Anderson TJ, Benjamin EJ, Celermajer D, Charbonneau F, Creager MA, et al. Guidelines for the ultrasound assessment of endothelial-dependent flow-mediated vasodilation of the brachial artery: a report of the International Brachial Artery Reactivity Task Force. J Am Coll Cardiol. 2002; 39(2): 257-65.
12.** Assadi F. Relation of left ventricular hypertrophy to microalbuminuria and C-reactive protein in children and adolescents with essential hypertension. Pediatr Cardiol. 2008; 29: 580-4.
13.** Wright RR, Mathews KD. Hypertensive encephalopathy in childhood. J Child Neurol. 1996; 11: 193-6.
14.** Endo A, Fuchigami T, HaseqawaM, Hashimoto K, Fujita Y, Inamo Y, Muqishima H. Posterior reversible encephalopathy syndrome in childhood: report of four cases and review of the literature. Pediatr Emerg Care. 2012; 28: 153-7.
15. Mitchell P, Cheung N, de Haseth K, Taylor B, Rochtchina E, Wang JJ, et al. Blood pressure and retinal arteriolar narrowing in children. Hypertension. 2007; 49: 1156-62.
16. Parra C, Quilis J. Hipertensión arterial en las urgencias pediátricas. En: Benito,J, Luaces C, Mintegui S, Pou J, eds. Tratado de Urgencias Pediátricas. Madrid: Ergon; 2011. p. 433-48.
Bibliografía recomendada
– Mancia G, De Baker G, Dominiczak A, Cifkova R, Fargard R, Germano G, et al. 2007 Guidelines for the management of arterial hypertension: The Task Force for the Management of the Arterial Hypertension of the European Society of Hypertension (ESH) and the European Society of Cardiology (ESC). J Hypertens. 2007; 25: 1105-87.
Artículo de referencia obligada en la HTA en pediatría, aporta las tablas de normalización de la TA en niños y adolescentes.
– National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents. American Academy of Pediatrics. The Second Report on the Diagnosis, Evaluation, and Treatment of High Blood Pressure in Children and Adolescents. Pediatrics. 2004; 114: 555-76.
Excelente artículo que desarrolla una puesta al día completa y detallada de la HTA en pediatría, aporta tablas de TA, farmacología y esquema diagnóstico.
– Lurbe E, Cifkova R, Cruikshank JK, Dillon MJ, Ferreira I, Invitti C, et al. Manejo de la hipertensión arterial en niños y adolescentes: recomendaciones de la Sociedad Europea de Hipertensión. An Pediatr (Barc). 2010; 73: 51.e1-51e28.
Referencia obligada en HTA en niños y adolescentes, artículo actual y consensuado por múltiples autores de reconocido prestigio en esta materia, aporta guías de actuación.
– Badimón L, Martínez-González J. Disfunción endotelial. Rev Esp Cardiol Supl. 2006; 6: 21A-30A.
Artículo en español que expone un enfoque nuevo en la enfermedad cardiovascular, la disfunción endotelial.
– Corretti MC, Anderson TJ, Benjamin EJ, Celermajer D, Charbonneau F, Creager MA, et al. Guidelines for the ultrasound assessment of endothelial-dependent flow-mediated vasodilation of the brachial artery: a report of the International Brachial Artery Reactivity Task Force. J Am Coll Cardiol. 2002; 39(2): 257-65.
Artículo que valida la técnica de dilatación de la arteria braquial mediada por flujo para la valoración de la función endotelial.
| Caso clínico |
|
Niño de 11 años que acude a la consulta de Niño Sano y en la medición de la Presión Arterial (PA) en brazo derecho se detecta 130/90 mmHg, está tranquilo, es la primera vez que se toma la PA porque “nunca” ha estado enfermo. En los antecedentes personales no hay ningún dato de interés. El niño está asintomático, aunque refiere cefaleas frecuentes en el último año (madre con cefalea tipo migraña) y epístaxis de repetición autolimitadas. No toma ninguna medicación y hace vida normal. Por vía paterna existen varios miembros con HTA esencial. Exploración física Peso: 35 kg (p50), la talla (p50) es aparentemente normal, sin discromías, auscultacion cardiaca normal en mesocardio, abdomen normal, sin masas, exploración neurológica normal. El pediatra en la consulta del centro de salud le hace un análisis de orina con tira reactiva que es normal y un ECG. Repite la medición y se confirman los valores de PA. |
|
|
 |
| Temas de FC |
F. Centeno Malfaz
Unidad de Cardiología Pediátrica. Servicio de Pediatría.
Hospital Universitario Río Hortega. Valladolid
| Resumen
Las miocardiopatías son las enfermedades del músculo cardiaco y condicionan una mala función del mismo. El origen es muy diverso y puede deberse a múltiples causas. Algunas de estas causas son tratables, por lo que es fundamental una correcta aproximación diagnóstica y terapéutica. La expresividad es variable y depende de múltiples factores |
| Abstract
Cardiomyopathies are diseases of the heart muscle, which determines a malfunction thereof. Source is very diverse, and may be due to multiple causes. Some of these causes are treatable, so a correct diagnostic and therapeutic approach is essential. Expressivity is variable and depends on many factors. |
Palabras clave: Miocardiopatías; Miocardiopatía hipertrófica; Miocardiopatía dilatada; Insuficiencia cardiaca.
Key words: Cardiomyopathy; Hypertrophic cardiomyopathy; Dilated cardiomyopathy; Heart failure.
Pediatr Integral 2012; XVI(8): 647-655
Introducción
Las miocardiopatías son las enfermedades del músculo cardiaco que condicionan una mala función del mismo. La miocardiopatía dilatada es la más frecuente en la edad pediátrica.
Las miocardiopatías se definen como el conjunto de enfermedades del miocardio que causan una mala función del mismo, con un origen diverso y una expresividad variable(1-4). El enfoque del manejo y tratamiento de las miocardiopatías es objeto permanente de discusión(5). En nuestro caso, intentaremos hacer una aproximación inicial a este grupo de enfermedades, cuya importancia está fuera de toda duda. En este sentido, hay que señalar un trabajo sobre la mortalidad por enfermedades del miocardio en niños y jóvenes(6). Dentro de éstas, la miocarditis fue la causa más frecuente de muerte súbita (33,3%), seguida de la miocardiopatía arritmogénica (displasia arritmogénica) con un 23,3%, mientras que la miocardiopatía dilatada fue la más frecuente de los casos de muerte no súbita (80%), generalmente por insuficiencia cardiaca.
Revisaremos las principales clasificaciones de las miocardiopatías, para después centrarnos en la miocardiopatía dilatada, la cual supone casi dos tercios de los casos de miocardiopatía en la población pediátrica.
Definición y clasificación
La Sociedad Europea de Cardiología define miocardiopatía como una afección del miocardio con anomalía estructural y funcional, y las clasifica en miocardiopatía hipertrófica, dilatada, restrictiva, displasia arritmogénica de ventrículo derecho y un grupo de miocardiopatías no clasificadas, pudiendo cada fenotipo ser de tipo familiar/genético y no familiar/no genético.
De entre las múltiples clasificaciones que se han realizado de las miocardiopatías, la más clásica es la de la Organización Mundial de la Salud (OMS-WHO/ISFC)(4), que se realiza según el modelo fisiopatológico o, de ser posible, por los factores etiológicos/patogénicos, dividiéndose en: dilatada, hipertrófica, restrictiva, displasia arritmogénica de ventrículo derecho, un grupo de miocardiopatías no clasificadas y las denominadas miocardiopatías específicas, incluyendo estas últimas la miocardiopatía isquémica, valvular, hipertensiva y todo un conjunto de formas secundarias a una variedad de agentes y causas, entre las que se encuentra la miocarditis como miocardiopatía inflamatoria (Tabla I)(1,3,4).
Debido al desarrollo de métodos diagnósticos, en especial dentro del campo de la genética molecular, y a la identificación de nuevas patologías, la American Heart Asociation (AHA) publicó en el año 2006 una nueva clasificación(7) basada en la genética molecular, definiendo las miocardiopatías como: un grupo heterogéneo de enfermedades del miocardio asociadas a disfunción mecánica y/o eléctrica que generalmente (pero no de forma invariable) presentan hipertrofia ventricular inadecuada o dilatación y que son debidas a una variedad de causas que frecuentemente son genéticas (Tabla II)(3,7).
En esta nueva clasificación, las miocardiopatías pueden estar confinadas exclusiva o predominantemente al músculo cardiaco (miocardiopatías primarias, que a su vez pueden ser genéticas, adquiridas o mixtas) o ser parte de un desorden sistémico generalizado (miocardiopatías secundarias); se recogen nuevas entidades como las canalopatías, pues las alteraciones de las estructuras proteínicas están causadas por alteraciones genéticas. Esta clasificación excluye de las miocardiopatías la isquémico-necrótica, la secundaria a cardiopatía congénita, hipertensión arterial o valvulopatía severa.
Por último, el grupo de trabajo de enfermedades pericárdicas y miocárdicas de la Sociedad Europea de Cardiología (ESC) presentó en 2008 un nuevo esquema de clasificación de las miocardiopatías(8). Propone una clasificación en la que las alteraciones del músculo cardiaco son agrupadas según la morfología y la función ventricular. Así, definen miocardiopatía como: una afección del miocardio que se caracteriza por una anomalía estructural y funcional capaz de producir dicha afección miocárdica. Esta clasificación se centra en la práctica clínica diaria y mantiene los fenotipos morfofuncionales previamente establecidos: miocardiopatía hipertrófica, dilatada, restrictiva, displasia arritmogénica de ventrículo derecho y un grupo de miocardiopatías no clasificadas. Posteriormente, cada fenotipo se subdivide en tipo familiar/genético y no familiar/no genético, en función de si existe o no afectación en más de un miembro de la familia. Cuando se descubre una mutación de novo, ésta es asignada igualmente a la categoría familiar, ya que dichas alteraciones pueden ser transmitidas a posteriores generaciones (Tabla III)(3-8).
La clasificación europea no incluye la diferenciación entre miocardiopatías primarias y secundarias, ni tampoco incluye las alteraciones de los canales iónicos cardiacos. Además, se excluye la disfunción ventricular izquierda secundaria a enfermedad coronaria, hipertensión arterial, valvulopatía o cardiopatía congénita.
Miocardiopatía dilatada
La miocardiopatía dilatada es la más frecuente en pediatría. Cursa con dilatación ventricular y signos de insuficiencia cardiaca.
La miocardiopatía dilatada (MD) se caracteriza por dilatación y disfunción contráctil del ventrículo izquierdo o de ambos ventrículos. La dilatación ventricular es generalmente severa y se acompaña siempre de hipertrofia. La MD puede ser idiopática, genética/familiar, viral y/o inmune, alcohólica/tóxica, o asociada a otras cardiopatías. Probablemente, el síndrome clínico de la MD representa un final común al que se llega a través de múltiples mecanismos citotóxicos, metabólicos, inmunológicos, infecciosos y familiares(1,2,4,9).
Etiología
La etiología de la miocardiopatía dilatada es muy diversa, aunque la mayoría de los casos son de origen idiopático. Algunas causas son tratables.
El síndrome de la MD puede estar causado por una gran diversidad de enfermedades específicas, aunque la mayoría de los casos son de origen idiopático. La diferenciación entre las formas idiopáticas y las secundarias es importante, dado que algunas de estas últimas pueden ser potencialmente reversibles.
Causas conocidas de miocardiopatía dilatada son:
• Isquemia.
• Tóxicos: etanol, cocaína, anfetaminas, cobalto, plomo, mercurio, monóxido de carbono y berilio.
• Medicamentos: quimioterapia (doxorrubicina, bleomicina, 5-fluoruracilo), antirretrovirales (zidovudina, didanosina, zalzitabina), fenotiacinas, cloroquina y radiación.
• Deficiencias nutricionales: tiamina, selenio y carnitina.
• Alteraciones electrolíticas: hipocalcemia, hipofosfatemia y uremia.
• Alteraciones endocrinas: hormonas tiroideas, hormona del crecimiento, feocromocitoma, diabetes mellitus y enfermedad de Cushing.
• Enfermedades neuromusculares: distrofia muscular de Duchenne, distrofia miotónica y ataxia de Friedreich.
• Enfermedades reumatológicas: lupus, esclerodermia y arteritis de células gigantes.
• Enfermedades infecciosas: víricas (coxsackie, citomegalovirus, virus de la inmunodeficiencia humana, varicela, hepatitis, virus Epstein-Barr y Echovirus), bacterianas (fiebre reumática, fiebre tifoidea, difteria, brucelosis y psitacosis), ricketsiosis, borreliosis, micobacterias-hongos (histoplasmosis y criptococosis), parásitos (toxoplasmosis, tripanosomiasis, esquistosomiasis y triquinosis).
• Enfermedades de depósito: hemocromatosis y amiloidosis.
• Miscelánea: miocardiopatía periparto, taquicardia, sarcoidosis, miocardiopatías familiares, apnea del sueño, miocarditis autoinmune, sobrecarga de calcio y radicales libres.
• Enfermedades innatas del metabolismo: enfermedad de Pompe, alteraciones de la beta-oxidación y de la cadena respiratoria.
Diagnóstico inicial
Una correcta historia clínica y exploración física son la base para la orientación diagnóstica. La ecocardiografía nos aportará una información fundamental.
El estudio del paciente con MD debe enfocarse no sólo al establecimiento del diagnóstico sindrómico, sino hacia la identificación, por los métodos de diagnóstico habituales, de posibles causas tratables o reversibles de la enfermedad(1-10).
La historia clínica debe incluir preguntas relativas al posible consumo de medicamentos, hábitos nutricionales, estancias en zonas endémicas para infecciones, relación con animales, antecedentes personales de arritmias, quimioterápicos o transfusiones sanguíneas e historia familiar de MD o coexistencia de miopatías. Asimismo, la idea de que la MD idiopática es con frecuencia un problema genético hereditario debe ser tenida en cuenta en la práctica clínica, estudiando sistemáticamente a los familiares de primer grado del paciente.
Los síntomas más frecuentes son los de insuficiencia cardiaca (disnea de esfuerzo progresiva, ortopnea, disnea paroxística nocturna y edemas periféricos). Otros síntomas pueden ser: pulsos débiles, ritmo de galope u oliguria; hepatomegalia, ingurgitación yugular, edema facial, tos, cianosis y taquipnea. Otras formas de presentación son la detección accidental de cardiomegalia asintomática y los síntomas relacionados con arritmias, alteraciones de conducción, complicaciones tromboembólicas o muerte súbita.
El cuadro clínico predominante va a depender de la edad del paciente. En los lactantes, el cansancio o la dificultad para la alimentación con escasa ganancia ponderal pueden ser signos de insuficiencia cardiaca. También, la irritabilidad, hipersudoración, respiración dificultosa, palidez y a veces cianosis. En escolares y adolescentes, los signos y síntomas son más parecidos a los del adulto, predominando la disnea de esfuerzo, ortopnea y disnea paroxística nocturna.
Se cree que la miocarditis se presenta a menudo en forma de manifestaciones sistémicas, cambios electrocardiográficos o ecocardiográficos sugestivos de miopericarditis y con una función ventricular normal. Estos pacientes se curan en general sin lesión residual. Otro subgrupo de pacientes con lesión miocárdica cursan con disfunción ventricular y se curan con secuelas (disfunción, dilatación). Este grupo de enfermos puede permanecer estable durante años o su curso ser progresivo hacia una dilatación y disfunción ventricular graves que condicionan un fallo cardiaco. Finalmente, hay pacientes que tienen un curso clínico fulminante y fallecen a las pocas horas de las primeras manifestaciones clínicas.
La exploración física suele revelar diferentes grados de cardiomegalia y signos de insuficiencia cardiaca. La presencia de un galope presistólico (cuarto ruido) puede preceder a la aparición de insuficiencia cardiaca. El ritmo de galope ventricular (tercer ruido) es la regla en los casos con descompensación de la IC. Es frecuente la presencia de soplos sistólicos de insuficiencia mitral o, menos frecuentemente, tricuspídea. La exploración física completa debe incluir la palpación de los pulsos de las 4 extremidades, así como la toma de la presión arterial con un manguito adecuado para la edad del paciente.
En todo paciente con MD, se debe realizar una analítica rutinaria, que incluya: hemograma completo, electrolitos séricos, creatinina sérica, tasa de filtración glomerular estimada, glucosa, pruebas de función hepática, ácido láctico, determinación de hormonas tiroideas, hierro sérico y análisis de orina. Dependiendo de las posibilidades diagnósticas derivadas de la historia y exploración física, deberán realizarse otras pruebas de laboratorio más específicas, como las siguientes: anticuerpos antinucleares y otras pruebas serológicas para lupus, determinación de tiamina, carnitina y selenio, anticuerpos antimiosina, evaluación para descartar feocromocitoma, serología viral, PCR para virus (adenovirus y enterovirus), examen de exudado endotraqueal/nasal, serología para Borrelia, y pruebas genéticas. En la población infantil, una captación elevada de antimiosina detectada poco después de la presentación de la enfermedad tiene un significado pronóstico. Cuanto más alta, mayores las probabilidades de complicaciones graves.
Cada vez son más los artículos que hacen referencia a la utilidad de los péptidos natriuréticos [péptido natriurético tipo B (BNP) y el pro-BNP aminoterminal (NT-proBNP)] como guía de tratamiento de los pacientes pediátricos en la insuficiencia cardiaca. En la actualidad, está ampliamente reconocido como marcador de la disfunción ventricular y la insuficiencia cardiaca en adultos. En varios estudios se ha confirmado la relación entre los valores del BNP y la evolución de los niños en la insuficiencia cardiaca, lo que indica que puede ser una variable que cabe tener en cuenta para predecir la respuesta al tratamiento o el pronóstico del niño en la insuficiencia cardiaca. Una concentración plasmática normal en un paciente sin tratar tiene un alto poder predictivo de exclusión de la insuficiencia cardiaca.
En función de los hallazgos encontrados en la exploración física y de los datos de la anamnesis, pueden plantearse otros estudios, incluyendo algunos estudios metabólicos. En menores de 3 años, podemos realizar determinación de: ácidos orgánicos en orina, carnitina libre, esterificada y acilcarnitinas, valorando la realización de una biopsia muscular. En casos con acidosis, hipoglicemia, alteraciones de creatinkinasa o encefalopatía, añadiremos la determinación de aminoácidos en sangre, amonio y cociente láctico/pirúvico en suero (y en LCR si se hace punción lumbar). En casos de persistencia de acidosis láctica, realizaremos: biopsia muscular, estudio enzimático de músculo, láctico en LCR, RMN craneal con espectroscopia y estudio de ADN mitocondrial en músculo(11).
En el electrocardiograma, los pacientes con MD presentan frecuentemente bloqueo AV de primer grado, bloqueo completo de rama izquierda, hemibloqueo anterior o alteraciones inespecíficas de conducción intraventricular. La monitorización electrocardiográfica ambulatoria (Holter) es útil para la detección de arritmias asintomáticas (alrededor de la mitad de los pacientes con MD presentan salvas de taquicardia ventricular no sostenida) y para el control de la respuesta al tratamiento en pacientes con arritmias espontáneas frecuentes.
La radiografía de tórax suele poner de manifiesto cardiomegalia y redistribución venosa por insuficiencia cardiaca. El límite superior de la normalidad del índice cardiotorácico se establece en 0,6 en el lactante y 0,5 en el niño mayor.
La ecocardiografía bidimensional y Doppler es fundamental para confirmar el diagnóstico, así como muy útil para evaluar el grado de dilatación y disfunción ventricular y para excluir una patología valvular o pericárdica asociada. El estudio Doppler permite conocer la severidad de la regurgitación mitral y tricúspide. Además, la presencia de un patrón restrictivo de llenado ventricular parece que identifica un grado más avanzado de enfermedad.
Otras pruebas de imagen disponibles son: la ventriculografía isotópica de primer paso o en equilibrio, los estudios isotópicos de perfusión con talio 201 y tecnecio 99. La captación miocárdica de galio 67 y la de anticuerpos monoclonales antimiosina cardiaca pueden ayudar al diagnóstico de miocarditis. La resonancia magnética cardiaca permite evaluar con precisión volúmenes, masa y movilidad de la pared, aunque su disponibilidad es escasa.
La realización de pruebas de estrés físico o farmacológico son más útiles en el paciente adulto: la ecocardiografía de ejercicio o tras infusión de dobutamina, o las pruebas de esfuerzo cardiopulmonares [con medida del consumo máximo de oxígeno (VO2 máximo) durante el ejercicio máximo].
Las pruebas diagnósticas invasivas, como: la coronariografía, la cateterización de la arteria pulmonar o la biopsia endomiocárdica no son objeto de esta revisión.
Tratamiento de la miocardiopatía dilatada
El tratamiento más utilizado son los diuréticos y los inhibidores de la enzima convertidora de angiotensina, sin olvidar una serie de medidas generales. El transplante cardiaco puede ser la opción final para los casos con mala evolución.
Dado que la causa de la MD idiopática es desconocida, hasta ahora no es posible una terapéutica específica de esta enfermedad. El tratamiento de los pacientes con MD tiene por objeto: a) controlar los síntomas de insuficiencia cardiaca; b) evitar la progresión de la disfunción ventricular; c) evitar o retrasar la aparición de insuficiencia cardiaca clínica en pacientes con MD asintomática; y d) aumentar la supervivencia. Para ello, disponemos en la actualidad de numerosas medidas terapéuticas, tanto farmacológicas como no farmacológicas. Aunque la mayoría de estas medidas son muy eficaces para el control de los síntomas de insuficiencia cardiaca, sólo algunas consiguen un efecto favorable sobre el pronóstico de estos pacientes(1,10,12,13).
Medidas generales
1. Vacunaciones: además del calendario vacunal vigente en su CC.AA., el niño con miocardiopatía debe vacunarse anualmente frente a la gripe. También vacunarse frente al neumococo con la vacuna conjugada 13 valente con un número de dosis dependiente de la edad del niño. Los niños mayores de 5 años recibirán una dosis de la conjugada 13 valente seguida a las 4-6 semanas de la vacuna polisacárida 23 valente.
En niños que toman anticoagulantes orales, las vacunas intramusculares están contraindicadas. Las vacunas que habitualmente se administran por esta vía serán inyectadas en tejido subcutáneo(14,15).
2. Inmunización frente al virus respiratorio sincitial con palivizumab en pacientes menores de 24 meses(14).
3. Alimentación: importante descubrir posibles déficit nutricionales. La alimentación debe ser lo más variada y completa posible. Pueden ser necesarios aportes calóricos suplementarios. En pacientes obesos se recomienda la reducción de peso. La restricción de la ingesta de sal ayuda a mantener el balance hídrico(12,14).
4. Atención odontológica, comenzando con una higiene dentaria sistemática.
5. Actividad física: los niños suelen autolimitarse en función de su capacidad.
Tratamiento farmacológico
Diuréticos. Los diuréticos de asa deben ser utilizados en todos los pacientes con síntomas de insuficiencia cardiaca y evidencia de retención hídrica o predisposición a ella (recomendación clase I). No obstante, aunque necesarios, los diuréticos no son suficientes, y no deberían ser utilizados como único tratamiento, sino asociados generalmente a inhibidores de la ECA o betabloqueantes. La dosis de la furosemida será de 1-4 mg/kg/día en 1-3 tomas vía oral (1-2 mg/kg/dosis intravenosa). La dosis de la hidroclorotiazida es de 2-3 mg/kg/día repartida en 2 tomas diarias por vía oral.
Inhibidores de la enzima convertidora de la angiotensina. Todos los pacientes con MD e insuficiencia cardiaca deberían ser tratados con un IECA, salvo que hayan presentado intolerancia o tengan alguna contraindicación para el uso de este tipo de fármacos. En pacientes con evidencia o antecedentes de retención hídrica, los IECA se deben asociar a diuréticos. Los IECA se recomiendan también en pacientes con disfunción sistólica sin clínica de insuficiencia cardiaca. También, estarían indicados en pacientes afectos de miocardiopatía dilatada asintomática. Los más usados son el captopril, a dosis de 0,5-6 mg/kg/día repartido en 3 dosis (dosis habitual 0,3 mg/kg/8 horas), y el enalapril, a dosis de 0,1-0,4 mg/kg/día (y hasta 1 mg) en una o dos dosis(16).
Bloqueantes betaadrenérgicos. Los betabloqueantes, en particular: bisoprolol, metoprolol y carvedilol. Al igual que los IECA, los betabloqueantes pueden disminuir el riesgo de muerte y el combinado de muerte y hospitalización. Estos beneficios se han observado en pacientes que ya recibían tratamiento con IECA, lo que sugiere que la inhibición combinada de dos mecanismos neurohormonales puede producir efectos aditivos; generalmente, los betabloqueantes se usan asociados a diuréticos e IECA. El tratamiento con betabloqueantes debe iniciarse con dosis muy bajas, con incrementos progresivos cada 2-4 semanas si la tolerancia es buena, siendo necesario un estricto control clínico del paciente durante la fase de ajuste de la dosis. La dosis del propranolol son 1-2 mg/kg/día repartido en 3 tomas. El carvedilol se administra a dosis de 0,1-1 mg/kg/día.
Digital. La digoxina, junto con los diuréticos, IECA y betabloqueantes, se recomienda para mejorar la situación clínica de los pacientes con insuficiencia cardiaca por disfunción sistólica. La dosis oral total de impregnación es de 0,02 mg/kg en los prematuros, 0,03 mg/kg en neonatos y 0,04-0,05 mg/kg en lactantes y niños. Si se usa la vía intravenosa o intramuscular se darán 2/3 de la dosis oral. Esta dosis de digitalización se reparte en 3 tomas: ½ al inicio; ¼ a las 8 horas; ¼ a las 16 horas. Posteriormente se establece la dosis de mantenimiento (1/8 de la dosis total de impregnación cada 12 horas).
Antagonistas de la aldosterona. El uso de bajas dosis de espironolactona está indicado en pacientes con insuficiencia cardiaca en clase funcional III o IV (recomendación clase I). La eficacia y seguridad de los antagonistas de la aldosterona en pacientes con IC leve o moderada siguen siendo desconocidas. Las dosis adecuadas son de 2-3 mg/kg/día en 2-3 tomas orales.
Antiarrítmicos. No se recomienda de forma general el tratamiento antiarrítmico de los pacientes con arritmias ventriculares asintomáticas o no sostenidas. La utilización de fármacos o dispositivos antiarrítmicos debería reservarse para pacientes con: a) taquicardia ventricular sostenida o sintomática, fibrilación ventricular o historia de muerte súbita resucitada; o b) arritmias auriculares recurrentes o sostenidas. En estos pacientes, el tratamiento debe ser individualizado y supervisado por un electrofisiólogo en caso necesario.
Anticoagulantes. La anticoagulación está indicada en pacientes con MD e insuficiencia cardiaca asociadas a fibrilación auricular (recomendación grado Ia), o con evidencia de trombos intracardiacos o embolismos sistémicos (recomendación Ic).
Péptidos natriuréticos. En los últimos años, el conocimiento de la importancia de los factores neurohormonales en la fisiopatología de la insuficiencia cardiaca ha posibilitado la aparición de nuevas opciones terapéuticas como los péptidos natriuréticos. En varios trabajos prospectivos, se ha evaluado el uso del nesiritide (una forma recombinante del péptido natriurético de tipo B humano o BNP) en pacientes pediátricos en insuficiencia cardiaca, y se ha observado una mejoría en su clase funcional.
Inotrópicos. Recientemente, ha aparecido un nuevo grupo farmacológico de inotrópicos positivos denominado sensibilizadores al calcio y cuyo principal exponente es el levosimendán. El mecanismo de acción del levosimendán en el sistema cardiovascular es doble: mejora la contractilidad miocárdica por sensibilizar el calcio a la troponina C, y produce una vasodilatación arterial y venosa mediante la activación de los canales del potasio sensibles al adenosintrifosfato (ATP) de la fibra muscular lisa vascular. Se administra en infusión continua durante 24 h. Tiene un metabolito hemodinámicamente activo denominado OR-1896, que provoca que el efecto hemodinámico del levosimendán sea sostenido, y puede persistir incluso más de una semana tras una única administración intravenosa. Sin embargo, hay que tener en cuenta que su principio activo tiene una duración variable y, en ocasiones, se precisa de una segunda dosis.
Simplemente citaré otros tratamientos no farmacológicos, como: la estimulación eléctrica, la ablación con radiofrecuencia o los dispositivos antiarrítmicos, que sobrepasan el objetivo de esta revisión. La resincronización cardiaca está consolidada como herramienta terapéutica tras su inclusión en las guías de actuación clínica de las sociedades americanas y europea.
En cuanto al tratamiento quirúrgico, el trasplante cardiaco es el tratamiento final de elección en pacientes con MD e insuficiencia cardiaca intratable o muy baja probabilidad de supervivencia a corto plazo, pero siempre y cuando sean considerados candidatos adecuados por el equipo médico responsable. Otras técnicas como la ventriculotomía izquierda parcial (operación de Batista) o la cardiomioplastia dinámica pueden tener sus opciones. La utilización de dispositivos de asistencia ventricular izquierda (ECMO, sistema Berlin-Heart Excor) puede permitir la estabilización de pacientes en espera para trasplante, cuyo número está descendiendo en los últimos años.
Miocardiopatía hipertrófica
La miocardiopatía hipertrófica puede debutar como muerte súbita cardiaca. El desarrollo de los estudios genéticos abre nuevas posibilidades en el manejo de estos pacientes.
El segundo tipo de miocardiopatía más frecuente en la infancia es la miocardiopatía hipertrófica, que supone más de un 25% de los casos. Su prevalencia en población general se estima en 1/500. En la edad pediátrica, suele manifestarse en adolescentes, pero tiene gran trascendencia al ser una causa frecuente de muerte súbita, en ocasiones como primera manifestación de la enfermedad(2,17,18).
Se caracteriza por una hipertrofia del ventrículo izquierdo, aunque puede afectarse también el derecho, lo cual condiciona una obstrucción, con un componente dinámico, en la salida del ventrículo izquierdo. En ocasiones, la hipertrofia de la pared de las arterias coronarias origina isquemia, lo cual empeora el cuadro y puede originar arritmias.
Se establecen dos formas distintas: una familiar con herencia autosómica dominante y penetrancia variable, causada por alteraciones en las proteínas del sarcómero, y otra secundaria a enfermedades metabólicas, endocrinológicas o perteneciente a síndromes generalizados como el síndrome de Noonan.
La clínica va a depender de la edad de presentación: en los lactantes predomina la clínica de insuficiencia cardiaca. Los niños mayores pueden referir palpitaciones, dolor torácico, disnea o síncope. En niños adolescentes, la muerte súbita puede ser la forma de debut de la enfermedad. En otras ocasiones, se descubre en el estudio de un soplo, que es el hallazgo más frecuente en la exploración física.
La radiología de tórax suele mostrar cardiomegalia, y el EKG habitualmente está alterado, pudiendo mostrar alteraciones de la repolarización, signos de hipertrofia ventricular y/o presencia de ondas Q patológicas. La ecocardiografía mostrará la hipertrofia del ventrículo izquierdo, siendo característica la afectación de la función diastólica.
Por lo que respecta al diagnóstico, hay que excluir otros procesos que cursen con hipertrofia ventricular, como la hipertensión arterial y los cuadros obstructivos del lado izquierdo.
El pronóstico es variable, aunque los casos diagnosticados en los primeros meses de vida suelen fallecer antes del año de vida. Como se ha comentado anteriormente, en ocasiones la primera manifestación de la enfermedad en adolescentes y adultos jóvenes es la muerte súbita. Los principales factores de muerte súbita aceptados son: los familiares de pacientes con muerte prematura por miocardiopatía hipertrófica, los pacientes con síncope (en especial, jóvenes con episodios sincopales múltiples o asociados al ejercicio), la presencia de taquicardia ventricular no sostenida en el registro de ECG-holter, los pacientes con hipertrofia ventricular izquierda superior a 30 mm en la ecocardiografía, y la respuesta plana o hipotensiva de la presión arterial en la prueba de esfuerzo(18).
De cara al estudio de familiares, sería conveniente la realización de ECG y ecocardiografía seriados a partir de los 12 años. Antes de esta edad, habría que valorar a los pacientes sintomáticos, a los que practiquen deporte de competición, o a los que tengan antecedentes de miocardiopatía hipertrófica prematura u otras complicaciones.
El tratamiento de primera elección cuando hay sintomatología es la asociación de un diurético con un betabloqueante. Otra opción es la utilización de calcioantagonistas como el verapamil (está contraindicado en casos de insuficiencia cardiaca, bloqueos y en menores de un año). Los antiarrítmicos están indicados cuando hay arritmias, aunque no disminuyen el riesgo de muerte súbita. La implantación de desfibriladores es una opción para evitar la muerte súbita en pacientes de alto riesgo(19).
El tratamiento quirúrgico (miectomía) está reservado a pacientes con afectación importante y falta de respuesta al tratamiento médico. También, se ha utilizado la implantación de un marcapasos bicameral en este tipo de pacientes. Finalmente, el trasplante cardiaco es una opción en algunos casos.
La miocardiopatía hipertrófica es una de las enfermedades en las que el desarrollo de los estudios genéticos puede abrir nuevas puertas, orientando incluso hacia unas opciones terapéuticas u otras. En este sentido, el grupo de trabajo de enfermedades del miocardio y el pericardio de la Sociedad Europea de Cardiología ha elaborado unas guías sobre el diagnóstico y el consejo genético en las miocardiopatías(20).
Otras miocardiopatías
Otras miocardiopatías menos frecuentes en la edad pediátrica son: la miocardiopatía restrictiva, la displasia arritmogénica de ventrículo derecho, el miocardio no compactado y las canalopatías, como el síndrome de QT largo o el síndrome de Brugada.
La miocardiopatía restrictiva es una enfermedad del miocardio que produce disfunción diastólica secundaria a aumento de la rigidez ventricular, con volúmenes diastólicos normales o disminuidos en uno o ambos ventrículos. La función sistólica suele estar preservada y el espesor de la pared conservado o incrementado dependiendo de la etiología.
La displasia arritmogénica de ventrículo derecho o miocardiopatía arritmogénica de ventrículo derecho es una miocardiopatía con entidad propia, caracterizada por fibrosis e infiltración grasa del miocardio del ventrículo derecho que provoca muerte súbita en jóvenes y atletas.
Otra forma de miocardiopatía reconocida es el miocardio no compactado, descrito desde 1990. Se caracteriza anatómicamente por un miocardio con trabeculaciones profundas en la pared ventricular y recesos profundos que comunican con la cavidad ventricular principal, afectando fundamentalmente al ápex y la pared libre del ventrículo izquierdo. Al igual que en otras miocardiopatías, las manifestaciones clínicas incluyen disfunción sistólica y diastólica, asociada en ocasiones con arritmias y fenómenos embólicos.
Por último, las canalopatías, como el síndrome de Brugada o el síndrome de QT largo congénito, son enfermedades eléctricas primarias, sin evidencia de alteraciones observables en imágenes o histopatológicas, con alteraciones estructurales que residen a nivel molecular en la membrana celular.
Función del pediatra de Atención Primaria
La función del pediatra en Atención Primaria en las miocardiopatías es doble. Por un lado, constituye el primer punto de atención al niño con patología aguda, debiendo orientar el diagnóstico inicial. Una adecuada anamnesis y una exploración física completa pueden orientar hacia el diagnóstico del paciente. El primer nivel de pruebas complementarias incluyendo la analítica básica, el electrocardiograma y la radiografía de tórax, cuando se considera necesaria, están al alcance del pediatra de Atención Primaria, pudiendo aportar, en algunos casos, información fundamental para orientar el diagnóstico. El diagnóstico final, así como la orientación terapéutica, se realizarán habitualmente en la consulta de Atención Especializada.
Por otro lado, el pediatra de Atención Primaria es una pieza clave en el seguimiento de los pacientes con miocardiopatías. El control de las vacunaciones e inmunizaciones de estos pacientes, así como la alimentación y las normas de higiene bucal, forman parte de las actividades preventivas. Es importante la regulación del régimen de vida, incluyendo la posibilidad de realización o no de ejercicio físico.
Por último, también juega un papel fundamental en la atención de las enfermedades intercurrentes en estos niños. El pediatra de Atención Primaria debe manejar y tratar estas enfermedades, habitualmente infecciosas, así como detectar posibles descompensaciones de la enfermedad de base.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1.*** Galve Basilio E, Alfonso Manterota F, Ballester Rodés M, et al. Guías de práctica clínica de la Sociedad Española de Cardiología en miocardiopatías y miocarditis. Rev Esp Cardiol. 2000; 53:360-93.
2.*** Moruno A, Garcçia-Angleu F, Coserria F. Miocardiopatías en la infancia. An Pediatr Contin. 2007; 5(2): 77-84.
3.* Navarro Puerto MA, Cubero Gómez JM, Melguizo Moya I, Gómez Herreros R. Definición y clasificación de las miocardiopatías. Disponible online en: http://www.fisterra.com/univadis/interior.asp?id=640&tB=
4.* Richardson P, McKenna WJ, Bristow M, Maisch B, Mautner B, O’Connell J, et al. Report of the 1995 World Health Organization/International Society and Federation of Cardiology Task Force on the Definition and Classification of the Cardiomyopathies. Circulation. 1996; 93: 841-2.
5.* Perich Durán RM, Albert Brotons D, Zabala Argüelles I, Malo Concepción P. Temas de actualidad en cardiología pediátrica y cardiopatías congénitas. Rev Esp Cardiol. 2008; 61: 15-26.
6.* Moretín B, Suárez-Mier MP, Aguilera B, Bodegas A. Mortalidad por enfermedades del miocardio en niños y jóvenes. Estudio observacional de base poblacional. Rev Esp Cardiol. 2006; 59: 238-46.
7.** Maron BJ, Towbin JA, Thiene G, Antzelevitch C, Corrado D, Arnett D, et al. Contemporary definitions and classification of the cardiomyopathies: an American Heart Association Scientific Statement from the Council on Clinical Cardiology, Heart Failure and Transplantation Committee; Quality of Care and Outcomes Research and Functional Genomics and Translational Biology Interdisciplinary Working Groups; and Council on Epidemiology and Prevention. Circulation. 2006; 113: 1807-16.
8.** Elliot P, Andersson B, Arbustini E, Bilinska Z, Cecchi F, Charron P, et al. Classification of the cardiomyopathies: a position statement from the European Society Of Cardiology Working Group on Myocardial and pericardial Diseases. Eur Heart J. 2008; 29: 270-6.
9.* Dec GW, Fuster V. Idiopathic dilated cardiomyopathy. N Engl J Med. 1994; 331: 1564-75.
10.*** Dickstein K, Cohen-Solal A, Filippatos G, McMurray JJ, Ponikowski P, Poole-Wilson PA, et al.; Grupo de trabajo de la ESC para el diagnóstico y tratamiento de la insuficiencia cardiaca aguda y crónica (2008). Desarrollada en colaboración con la Heart Failure Association (HFA) de la ESC y aprobada por la European Society of Intensive Care Medicina (ESICM). Guía de práctica clínica de la Sociedad Europea de Cardiología (ESC) para el diagnóstico y tratamiento de la insuficiencia cardiaca aguda y crónica (2008). Rev Esp Cardiol. 2008; 61(12): 1329.e1-1329.e70.
11.* Sanjurjo P, Baldellou A, Aldámiz-Echevarría L. Enfermedades congénitas del metabolismo: bases diagnósticas para el pediatra. Madrid: Ergon; 2003.
12.*** Galdeano Miranda JM, Romero Ibarra C, Artaza Barrios O. Insuficiencia cardiaca en pediatría: Plan de actuación en Atención Primaria. Protocolos diagnósticos y terapéuticos en cardiología pediátrica. Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas.
13.** Muñoz Aguilera R, Comin Colet J, Cuenca Castillo JJ, Delgado Jiménez JF. Temas de actualidad en cardiología 2007: Insuficiencia cardiaca. Rev Esp Cardiol. 2008; 61(Supl. 1): 48-57.
14.** Picazo Angelin B. Inmunizaciones y seguimiento pediátrico del lactante con cardiopatía congénita. Protocolos diagnósticos y terapéuticos en cardiología pediátrica. Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas. p. 139-51.
15.* Vacunación en niños con enfermedades crónicas. Comité Asesor de vacunas de la AEP. Manual de vacunas en Pediatría 2008. 4ª ed.; 2008. p. 889-92.
16.* López-Sendón J, et al.; Grupo de trabajo sobre inhibidores de la enzima de conversión de la angiotensina de la Sociedad Europea de Cardiología. Documento de Consenso de Expertos sobre el uso de inhibidores de la enzima de conversión de la angiotensina en la enfermedad cardiovascular. Rev Esp Cardiol. 2004; 57(12): 1213-32.
17.** Maron BJ, McKenna WJ, Danielson GK, Kappenberger LJ, Kuhn HJ, Seidman CE, et al. American College of Cardiology/ European Society of Cardiology Clinical Expert Consensus Document on Hypertrophic Cardiomyopathy. A report of the American College of Cardiology Foundation Task Force on Clinical Expert Consensus Documents and the European Society of Cardiology Committee for Practice Guidelines. J Am Coll Cardiol. 2003; 42: 1687-713.
18.*** Jiménez-Casso MS, Benito Bartolomé F. Miocardiopatía hipertrófica. Protocolos diagnósticos y terapéuticos en cardiología pediátrica. Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas. p. 645-57.
19.* Eicken A, Kolb C, Lange S, Brodherr-Heberlein S, Zrenner B, Schreiber C. Implantable cardioverter defibrillator in children. Int J Cardiol. 2006; 107: 30-5.
20.** Charron P, Arad M, Arbustini E, Basso C, Bilinska Z, Elliott P, et al. Genetic counselling and testing in cardiomyopathies: a position statement of the European Society of Cardiology Working Group on Myocardial and Pericardial Diseases. European Heart Journal. doi:10.1093/eurheartj/ehq271
Bibliografía recomendada
– Dickstein K, Cohen-Solal A, Filippatos G, McMurray JJ, Ponikowski P, Poole-Wilson PA, et al.; Grupo de trabajo de la ESC para el diagnóstico y tratamiento de la insuficiencia cardiaca aguda y crónica (2008). Desarrollada en colaboración con la Heart Failure Association (HFA) de la ESC y aprobada por la European Society of Intensive Care Medicina (ESICM). Guía de práctica clínica de la Sociedad Europea de Cardiología (ESC) para el diagnóstico y tratamiento de la insuficiencia cardiaca aguda y crónica (2008). Rev Esp Cardiol. 2008; 61(12): 1329.e1-1329.e70.
Guía de práctica clínica actualizada sobre el manejo de la insuficiencia cardiaca, fundamental en la miocardiopatía dilatada. Aunque trata el tema desde un punto de vista general y no pediátrico, está ampliamente documentada, con niveles de evidencia, y publicada en la Revista Española de Cardiología en castellano.
– Galdeano Miranda JM, Romero Ibarra C, Artaza Barrios O. Insuficiencia cardiaca en pediatría: Plan de actuación en Atención Primaria. Protocolos diagnósticos y terapéuticos en cardiología pediátrica. Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas.
Hace referencia al papel del pediatra de Atención Primaria en los niños con insuficiencia cardiaca. Forma parte de los protocolos de la Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas.
– Galve Basilio E, Alfonso Manterota F, Ballester Rodés M, et al. Guías de práctica clínica de la Sociedad Española de Cardiología en miocardiopatías y miocarditis. Rev Esp Cardiol. 2000; 53: 360-93.
Guía de práctica clínica completa sobre el manejo de las miocardiopatías. Aunque se basa en la clasificación de la OMS, los aspectos fundamentales siguen siendo los mismos.
– Jiménez-Casso MS, Benito Bartolomé F. Miocardiopatía hipertrófica. Protocolos diagnósticos y terapéuticos en cardiología pediátrica. Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas. p. 645-57.
Revisión de miocardiopatía hipertrófica, de forma sencilla y a la vez abordando el tema en profundidad. Forma parte de los protocolos de la Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas.
– Moruno A, Garcçia-Angleu F, Coserria F. Miocardiopatías en la infancia. An Pediatr Contin. 2007; 5(2): 77-84.
Revisión sobre las miocardiopatías orientadas hacia el pediatra de Atención Primaria. Realiza un abordaje fácilmente comprensible, con una orientación práctica.
| Caso clínico |
|
Lactante de 2 meses de edad que consulta por rechazo de tomas e irritabilidad. El embarazo, el parto y el periodo neonatal cursaron sin incidencias reseñables. El niño está siendo alimentado con lactancia materna exclusiva y toma vitamina D. No hay antecedentes familiares de interés. La madre refiere que desde hace unos días viene comiendo peor, pero que en las últimas 48 horas le encuentra llorón e irritable, alternando con fases de decaimiento. Coge el pecho con dificultad y enseguida lo suelta, con mucha fatiga. A la exploración física, presenta un color pálido grisáceo. La saturación de oxígeno es del 89%, la frecuencia cardiaca es de 172 lpm, la frecuencia respiratoria es de 69 rpm y la temperatura es de 36,1ºC a nivel rectal. La tensión arterial es de 62/35 mmHg. El tiempo de repercusión periférica es de 1 segundo y medio. Se objetiva una hepatomegalia de 2 traveses de dedo a la palpación abdominal. A la auscultación cardiaca se aprecia la taquicardia sin poder valorarse con claridad la presencia de soplos. Se auscultan con claridad crepitantes en ambos campos pulmonares. El resto de hallazgos se encuentran dentro de la normalidad. La madre aporta radiografía de tórax realizada 48 horas antes, que muestra un índice cardiotorácico de 0,60 y un aumento difuso de trama, sin apreciarse condensaciones parenquimatosas. |
 |
| Regreso a las bases |
R. Tamariz-Martel Moreno
Médico adjunto. Cardiología Pediátrica. Servicio de Pediatría. Hospital Universitário Príncipe de Asturias. Alcalá de Henares, Madrid
Pediatr Integral 2012; XVI(8): 656.e1-656.e5
Introducción. Práctica de la auscultación cardiaca
La auscultación cardiaca es parte importante de la exploración del paciente pediátrico, ya que es en esta edad cuando se diagnostican la mayor parte de las enfermedades cardiovasculares congénitas. Su práctica requiere de un adiestramiento específico y ha de ser realizada regularmente.
Su origen se remonta a principios del siglo XIX, cuando el doctor René Laënnec desarrolló los primeros estetoscopios, desarrollándose posteriormente gracias al médico checo Joseph Skoda, quien describió, por primera vez los sonidos y soplos cardiacos. Éste determinó la localización de los mismos y definió los signos de la auscultación que permitían el diagnóstico de la patología cardiaca a través de la auscultación(1).
Ha de hacerse en las condiciones más favorables posibles, con el paciente en reposo y tranquilo. El estetoscopio ha de ser adecuado al tamaño del niño y estar en buenas condiciones de uso.
Hemos de realizarla de forma sistemática, escuchando cada uno de los ruidos y relacionándolos con las distintas fases del ciclo cardiaco, poniendo el fonendo en cada uno de los focos, usando tanto la membrana para detectar los ruidos de alta frecuencia, como la campana, para los de baja frecuencia. También, es importante valorar los cambios de dichos ruidos al modificar la postura del paciente, pasando del decúbito, a la sedestación y a la bipedestación(2,3).
Recordar que no es una exploración aislada y que es complementaria al examen general del paciente, la palpación de los pulsos a distintos niveles, la inspección y palpación torácica, la auscultación pulmonar y la exploración del abdomen del niño.
El ciclo cardiaco
Para entender qué es lo que estamos escuchando, y si esto es normal o patológico, es importante conocer las distintas fases del ciclo cardiaco y los eventos que en éstas ocurren. A modo de recordatorio, vamos a hacer un breve repaso de dichas fases(2,4) (Fig. 1).
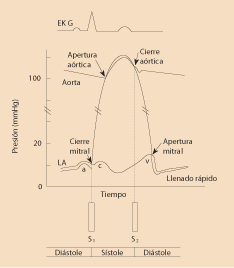
Figura 1.
El ciclo cardiaco se inicia con la sístole: al inicio de la misma hay un breve periodo conocido como contracción isovolumétrica, durante el cual la presión intraventricular aumenta rápidamente hasta que sobrepasa la presión arterial, produciéndose la apertura de las válvulas semilunares e iniciándose la fase de eyección ventricular. En ésta, la sangre es eyectada hacia la aorta y la arteria pulmonar. Al final de esta fase las válvulas semilunares se cierran, y se inicia la primera fase de la diástole, conocida como de relajación isovolumétrica, que finaliza con la apertura de las válvulas auriculoventriculares, produciéndose el llenado ventricular en dos fases, una inicial, de llenado pasivo, y otra, ya al final de la diástole, de llenado activo por la contracción auricular.
Ruidos cardiacos (Fig. 2)
Figura 2.
Primer ruido cardiaco (R1)
Se produce por el cierre de las válvulas auriculoventriculares (mitral y tricúspide) al principio de la contracción ventricular isovolumétrica, cuando la presión de los ventrículos aumenta por encima de la de las aurículas y fuerza el cierre de dichas válvulas. Aunque el cierre de la mitral es más precoz que el de la tricúspide, se suele percibir como un sonido único, aunque podemos oírlo ligeramente desdoblado con frecuencias cardiacas bajas.
Se ausculta mejor en el área mitral y tricuspidea. Su intensidad está aumentada en situaciones de difi cultad absoluta o relativa de paso del flujo a través de los orifi cios auriculoventriculares, como en la estenosis tricuspídea o mitral, los cortocircuitos izquierda a derecha o los estados circulatorios hipercinéticos.
Segundo ruido cardiaco (R2)
Se produce por el cierre de las válvulas semilunares, aórtica y pulmonar, al final de la eyección ventricular, cuando la presión en los ventrículos desciende por debajo de la presión arterial. Normalmente, se aprecian dos componentes: uno más precoz e intenso, correspondiente al cierre aórtico, y un segundo, más tenue, correspondiente al cierre pulmonar. Se oye mejor en borde esternal izquierdo y foco pulmonar, donde es fácil distinguir el desdoblamiento fisiológico debido a sus dos componentes, que es variable y se modifica durante el ciclo respiratorio, separándose al final de la inspiración y acercándose durante la espiración.
El desdoblamiento fijo del segundo tono, es decir, la no modificación del desdoblamiento del mismo en las distintas fases de la respiración, es característico de las comunicaciones interauriculares. El segundo tono único se da en cardiopatías con atresia o cierre amortiguado de una de las dos válvulas semilunares (atresia pulmonar, tetralogía de Fallot, truncus arterioso, estenosis o atresia aórtica). La acentuación del segundo tono es característica de la hipertensión, tanto pulmonar como sistémica.
El periodo de tiempo comprendido entre el R1 y el R2 es por tanto, la sístole y es más corto que el tiempo comprendido entre el R2 y el siguiente R1, que es la diástole. Esta diferencia se hace menos evidente a frecuencias cardiacas elevadas. En el caso de que se haga difícil distinguirlos, puede servir de ayuda palpar a la vez un pulso arterial central (carotídeo, axilar o femoral). El R1 se produce a la vez que el inicio de la elevación del pulso.
Tercer ruido cardiaco (R3)
Se produce inmediatamente después del R2, durante llenado ventricular rápido. Se puede oír en niños y adultos jó-venes sanos.También en pacientes con ventrículos dilatados y situaciones en las que el llenado ventricular rápido aumenta, como cortocircuitos grandes, insuficiencia cardiaca congestiva, insuficiencia tricuspídea o miocardiopatías. Se ausculta mejor en el ápex o en borde esternal izquierdo bajo, con la campana.
Cuarto ruido cardiaco (R4)
Aparece en la diástole ventricular, justo antes del R1, coincidiendo con la sístole auricular. Es siempre patológico. Se ausculta mejor en el ápex, con la campana y traduce situaciones de baja distensibilidad ventricular.
Otros ruidos accesorios
• Ritmo de galope: se caracteriza por la audición de un R3 y R4, generalmente acompañados de taquicardia y otros signos de insuficiencia cardiaca. Se produce por el llenado brusco de un ventrículo insuficiente. Cuando la frecuencia cardiaca es muy elevada, pueden llegarse a fusionar ambos extratonos, dando lugar al llamado “galope de sumación”.
• Chasquido de apertura: ruido diastólico, de origen mitral o tricuspídeo, audibles en sus focos correspondientes, en el momento de inicio de llenado ventricular.Traduce situaciones de estenosis valvular.
• Click sistólico de eyección: se oye cercano al R1. Aparece en la estenosis de las válvulas semilunares y cuando hay dilatación de los grandes vasos (hipertensión arterial o truncus).
• Chasquido mesosistólico: característico del prolapso de la válvula mitral.
• Roce pericárdico: originado por el contacto del pericardio visceral con el parietal, cuando ambos están infl amados. Se dice que el sonido es similar al que se produce cuando se rasca o araña cuero. Puede ser sistólico, diastólico o continuo, se escucha mejor con el diafragma, con el paciente sentado e inclinado hacia delante. Es sugestivo de pericarditis, y desaparece cuando la cuantía del derrame pericárdico es moderada o severa.
Soplos cardiacos
Los soplos cardiacos son ondas sonoras turbulentas audibles, producidas en el corazón y en los grandes vasos. Son muy frecuentes en los pacientes pediátricos y suponen la causa más frecuente de derivación a las consultas de Cardiología Pediátrica(2,3,5). La mayoría son inocentes o funcionales, es decir, son producidos en corazones sanos. Para definir si son inocentes o patológicos, hemos de aprender a caracterizarlos adecuadamente. En el estudio de un soplo cardiaco hemos de evaluar las siguientes características:
• Localización en el ciclo cardiaco: según su posición relativa en el ciclo cardiaco y su relación con los ruidos cardiacos, hablaremos de soplos sistólicos, diastólicos y continuos.
• Intensidad sonora o grado: los soplos se gradúan según una escala numérica descrita por Levine en 1933 que se describe a continuación. Cuando se refiere por escrito se suele consignar en forma de fracción (1/6, 2/6, 3/6…).
Recordemos que la intensidad del soplo no se correlaciona con la gravedad de la lesión.
– Grado 1: audible solo con gran concentración y en circunstancias favorables.
– Grado 2: débil, pero audible con facilidad.
– Grado 3: fácil de oír, de intensidad intermedia.
– Grado 4: fácilmente audible y acompañado de un thrill o frémito (vibración palpable en la pared torácica).
– Grado 5: muy intenso, acompañado de frémito y audible con solo el borde del estetoscopio sobre la pared torácica.
– Grado 6: audible sin necesidad de apoyar el estetoscopio.
• Localización en el tórax: hemos de determinar tanto el punto de máxima intensidad del soplo, referido a los focos clásicos de auscultación (Fig. 3) como el área de irradiación del mismo hacia otras zonas del tórax. Los soplos que tienen su origen en la arteria pulmonar se suelen irradiar a la espalda; los aórticos, al cuello.
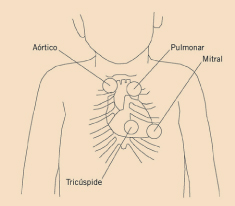
Figura 3.
• Duración y morfología: largos, cortos, al inicio de una fase del ciclo cardiaco o al fi nal de la misma… Romboidales o eyectivos, rectangulares…
• Timbre: característica determinada por la presencia de armónicos o sobretonos: musicales, rudos, piantes…
Tipos de soplos según su localización en el ciclo cardiaco (Fig. 4)
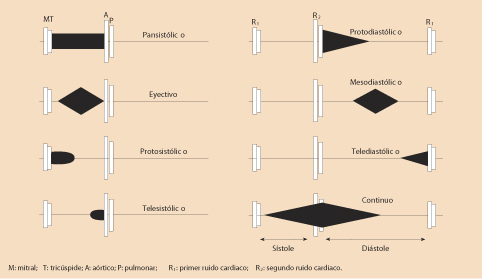
Figura 4.
Soplos sistólicos
Comienzan con o después del R1 y terminan antes del R2:
• Pansistólico: se inician de forma brusca con el R1, y continúan con la misma intensidad hasta R2. Se representan gráficamente como rectangulares. Característicos de insuficiencias de las válvulas auriculoventriculares y de la mayoría de las comunicaciones interventriculares.
• Eyectivos: son soplos cuya intensidad aumenta progresivamente para luego disminuir (crescendo-decrescendo). Se representan gráficamente de forma romboidal. Característicos de las estenosis de las válvulas semilunares o de los tractos de salida ventriculares.
• Soplos protosistólicos (inicio de la sístole): se inician de forma abrupta con el primer ruido cardiaco para disminuir gradualmente de intensidad y desaparecer antes del segundo ruido. Se detectan casi exclusivamente cuando existen comunicaciones interventriculares pequeñas.
• Soplos mesosistólicos (sístole media) o telesistólicos (final de la sístole): se asocian con chasquidos mesosistólicos producidos por el prolapso e insuficiencia de la válvula mitral.
Soplos diastólicos
Audibles durante la diástole, desde el cierre de las válvulas sigmoideas (R2) hasta el cierre de las auriculoventriculares (R1). Entre ellos se pueden distinguir:
• Soplos protodiastólicos: son cortos, de intensidad decreciente. Producidos por insuficiencia de las válvulas aórtica o pulmonar.
• Soplos mesodiastólicos: de morfología romboidal, se originan por el aumento de flujo a través de una válvula mitral o tricuspídea normales.
• Soplos telediastólicos: son de intensidad creciente, y se auscultan en las estenosis de las válvulas auriculoventriculares, coincidiendo con la contracción auricular.
Soplos continuos
No están confinados a la sístole o a la diástole. Se producen cuando existen comunicaciones entre vasos arteriales y venosos.
Soplos inocentes
Un soplo inocente es aquel que se produce en ausencia de patología cardiaca, anatómica o funcional(2-4,6,7). Por tanto, se producen siempre en pacientes asintomáticos y las pruebas complementarias que se les realizan son normales. Son muy frecuentes en la infancia, considerándose que más de la mitad de los niños en edad escolar tienen o han tenido un soplo inocente.
Es importante conocer los distintos tipos de soplos inocentes y sus características auscultatorias para identificarlos y distinguirlos de los soplos patológicos.
Como características generales, podemos decir que:
• Pueden ser sistólicos, lo más frecuente, o continuos, pero nunca diastólicos.
• Son de bajo grado de intensidad, de grado 1 a 3, pero nunca superior, es decir, no se acompañan de thrill o frémito.
• Raramente se irradian a ciertas zonas, como la espalda, el cuello o las axilas.
En la tabla I, se pasan a describir las principales características de los distintos soplos inocentes(2-7).
Páginas de auscultación en la web
• http://solutions.3m.com/wps/portal/3M/en_US/Littmann/stethoscope/education/heart-lung-sounds/
• http://www.cardiosource.org/Certified-Education/eLearning-and-Products/Heart-Songs-3.aspx
• http://depts.washington.edu/physdx/heart/demo.html
• http://filer.case.edu/dck3/heart/listen.html
• http://www.wilkes.med.ucla.edu/Physiology.htm
• http://www.hhmi.org/biointeractive/vlabs/cardiology/ content/dtg/ausc/ausc.html
• http://www.med.umich.edu/lrc/psb/heartsounds/index.htm
• http://www.egeneralmedical.com/listohearmur.html
Bibliografía
1. Erikson B.Auscultación cardiaca. Guía de Estudio. Material suministrado por Littman. 3M España S.A.
2. Pelech AN.The physiology of cardiac auscultation. Pediatr Clin N Am. 2004; 51: 1121-35.
3. Pelech AN. Evaluation of the pediatric patient with a cardiac murmur. Pediatr Clin N Am. 1999; 46(2): 167-89.
4. Geggel RL, Fyler DC. History, Growth, Nutrition, Physical Examination and Routine Laboatory Tests. En: Keane: Nadas’ Pediatric Cardiology. 2nd ed. Saunders; 2006. p. 129-44.
5. Allen HD, Phillips JR, Chan DP. History and Phisical examination. En: Moss and Adams. Heart Disease in Infants, Children, and Adolescents: Including the Fetus and Young Adults. 7th edition. Lippincott Williams & Wilkins; 2008. p. 59-66.
6. Newburger JW,Alexander ME and Fulton DR. Innocent Murmurs, Syncope and Chest Pain. En Keane: Nadas’ Pediatric Cardiology. 2nd ed. Saunders; 2006. p. 357-71.
7. Frank JE, Jacobe KM. Evaluation and Management of Heart Murmurs in Children. Am Fam Physician. 2011; 84(7): 793-800.
 |
| Brújula para Educadores |
Consultorio abierto Envíe su consulta a: J.A. Marina. E-mail: jamarina@telefonica.net |
J.A. Marina
Catedrático de Filosofía. Director de la Universidad de Padres (UP)
Pediatr Integral 2012; XVI(8): 662.e1-662.e4
Mediante el aprendizaje construimos nuestra memoria y, a partir de ella, pensamos, actuamos, sentimos, inventamos. Hay una memoria declarativa y una memoria implícita. Aquella conserva información biográfica (acontecimientos de nuestra vida) e información semántica (palabras, hechos, imágenes, etc.) que podemos recuperar. La memoria implícita o no declarativa conserva los procedimientos, las habilidades, los procesos. Gracias a la memoria explícita recuerdo de qué color era mi primera bicicleta. Gracias a la memoria implícita, continúo sabiendo montar en bicicleta. Sin embargo, cada vez se va reduciendo más la diferencia entre ambos tipos de memoria. “Hablar de memoria es una cosificación”, dice Rose, “es convertir un proceso en una cosa. Lo que conecta a las neuronas es su participación conjunta en una actividad concreta dirigida a un objetivo y las neuronas no son lugares pasivos o estables que simplemente representan el mundo exterior” (Rose, 2008). Puesto que por debajo de cualquier recuerdo hay siempre una actividad neuronal, podemos afirmar que un “procedimiento implícito” precede a cualquier representación. Esto permite ampliar a toda la memoria la noción de “hábito”, que solía reservarse sólo para el aprendizaje de procesos, métodos, actividades, competencias. “Toda nuestra vida en cuanto a su forma definida no es más que un conjunto de hábitos”, escribió William James en 1892. Los investigadores de la Universidad de Duke han estimado que más del 40% de las acciones que realizan las personas cada día no son decisiones de ese momento sino hábitos (Verplanken y Wood, 2006, Neal, Wood y Quinn, 2006).
La metáfora de la memoria como un almacén estático o un archivo en cuyos cajoncitos introducimos la información, está siendo sustituida por una imagen mucho más dinámica, la de un conjunto de “esquemas” activos, que recogen, guardan y producen información. Los esquemas pueden ser motores (agarrar, saltar, andar, jugar al tenis), perceptivos (las imágenes guardadas en la memoria, los modelos perceptivos que me permiten interpretar el estímulo recibido), intelectuales, que incluyen conceptos, creencias, sistema de ideas, procedimientos cognitivos, procesos de pensamiento, etc.). Pierre Bourdieu ha aplicado el concepto de “hábito” a la sociología, definiéndolo como “el conjunto de esquemas generativos a partir de los cuales los sujetos perciben el mundo y actúan sobre él”. Considera a estos esquemas “estructuras estructuradas y estructurantes” (Bourdieu, 1996).
No solo las reglas según las cuales el cerebro procesa la información, sino tambien los conocimientos que el cerebro posee, residen en su arquitectura funcional. De ello se sigue que los patrones de conectividad del cerebro contienen información, y que cualquier aprendizaje, es decir, la modificacion de los programas de computación y del conocimiento almacenado, tiene que ocurrir a través de cambios duraderos de su arquitectura funcional. Por lo tanto, buscar las fuentes del conocimiento es equivalente a buscar los procesos que especifican y modifican la arquitectura funcional del cerebro (Singer, 2005).
Los hábitos son, pues, esquemas mentales estables, aprendidos por repetición de actos, que facilitan y automatizan las operaciones mentales cognitivas, afectivas, ejecutivas o motoras. Fueron el centro de la educación durante siglos. Para Aristóteles constituían el carácter, la segunda naturaleza. Podían ser buenos (virtudes) o malos (vicios). Se adquieren por entrenamiento. Cuando un jugador de tenis se entrena repite muchas veces un movimiento, pero no de la misma manera. Va afinando su respuesta, perfeccionando el movimiento, adquiriendo mayor resistencia y, sobre todo, la va automatizando, de manera que durante el juego su atención queda libre para ocuparse de otra cosa. La automatización de comportamientos complejos es uno de los grandes recursos de nuestra inteligencia. Como señaló el gran filósofo y matemático Whitehead, “la civilización avanza en proporción al número de operaciones que la gente puede hacer sin pensar en ellas”. La educación es, en último término, la adquisición de hábitos, lo que confirma la validez del modelo que utilizamos en los programas educativos de la UP. Como he explicado en esta serie de artículos, dividimos la inteligencia en dos niveles funcionales: inteligencia generadora (que actúa de manera no consciente) e inteligencia ejecutiva (que dirige la acción a partir de la experiencia consciente). Pues bien, ambas funciones mejoran su eficacia gracias a la adquisición de hábitos, sean generadores o ejecutivos. Podemos mejorar las ocurrencias de un niño si conseguimos que adquiera el hábito de producir buenas ocurrencias. Podemos conseguir que tenga mejores respuestas emocionales, si logramos que adquiera hábitos emocionales adecuados. Y podemos mejorar sus funciones ejecutivas mediante el fomento de las virtudes de la acción.
En los últimos años, la neurociencia y la psicología se han interesado mucho por el tema de los hábitos, de cómo se adquieren y de cómo pueden cambiarse. Las investigaciones de Larry Squire han mostrado que el cerebro tiende a formar hábitos para ahorrar esfuerzos. Al observar cómo una rata aprendía a encontrar un cebo en un laberinto vieron que al principio los ganglios basales trabajaban mucho y, luego, cuando la rata conocía la trayectoria, su actividad disminuía. Si dejamos que utilice sus mecanismos, el cerebro intentará convertir casi todas las rutinas en un hábito, porque así ahorra energía. La capacidad de adquirir hábitos complejos se mantiene incluso en personas que sufren grandes daños en su memoria. También sabemos que los mecanismos subconscientes del hábito influyen en infinidad de decisiones que parecen ser fruto de un pensamiento bien razonado pero que, en realidad, están bajo la influencia de impulsos que la mayoría de nosotros apenas conocemos o comprendemos. (Knowlton, Mangels y Esquire, 1996, Bayley, Frascino y Squire, 2005). Daniel Kahnemann distingue dos sistemas en el cerebro. El sistema 1 actúa automáticamente, mientras que el número 2 se halla siempre en un confortable modo de mínimo esfuerzo en el que sólo emplea una pequeña parte de su capacidad. Cuando el sistema 1 se encuentra en dificultad, pide al sistema 2 que le proporcione una solución más detallada (Kahnemann, 2012).
La neurología del hábito nos proporciona datos interesantes. La repetición establece una rutina que se desencadena al aparecer una señal, y que permite alcanzar un premio que actúa como reforzador. El concepto de hábito es análogo al concepto de “modelado” en la psicología conductista. Cuando hablamos de “adquisición de una conducta” estamos refiriéndonos al establecimiento de un hábito. En este caso, el electroencefalograma presenta dos picos y un valle. El primer pico es el momento en que el cerebro decide entregar la acción a un hábito; el segundo, cuando consigue la recompensa. Cuando el hábito se ha establecido, la señal y la recompensa se superponen, produciendo un fuerte sentimiento de deseo y de expectación. Eso es lo que da fuerza al hábito (Schultz, 2006). “Los hábitos especialmente fuertes producen reacciones similares a las adicciones, de modo que desear se convierte en un ansia obsesiva que puede obligar a nuestro cerebro a poner el piloto automático incluso en presencia de fuertes factores disuasorios como perder la reputación en el trabajo, el hogar o la familia” (Robinson y Berridge, 1993). Los hábitos establecen rutinas estables. Estas rutinas neurológicas pueden referirse a aspectos cognitivos (el experto tiene mejor memoria para los datos de su especialidad), emocionales (los hábitos afectivos determinan las respuestas emocionales), ejecutivos (la perseverancia, la voluntad, el mantenimiento de las metas, las virtudes morales) y motores (las habilidades físicas). El conjunto de esos hábitos es lo que denomino “personalidad aprendida” (Marina, 2010).
Ante la importancia educativa que damos a los automatismos conseguidos a través de los hábitos puede elevarse una seria objeción. El hábito o los automatismos limitan la libertad, son el triunfo de la inercia y la rutina. Si queremos educar personas libres, tendremos que eliminar los hábitos e instaurar la espontaneidad. Este asunto ha sido tema de debate continuo, sobre todo en la filosofía y la psicológica francesa. Según Rousseau, “el único hábito que se debe inculcar a un niño es el de no adquirir ninguno”. Los hábitos pueden fijar mi vida afectiva y mi vida intelectual. Para los psicoanalistas, las neurosis son hábitos mórbidos. Psicoanalizando las facultades intelectuales, Bachelard denuncia el factor de inercia que hace que una idea nos parezca evidente cuando es muy familiar. Kahneman también ha estudiado el peligro de los sesgos cognitivos que provoca la familiaridad. El hábito constituye un “obstáculo epistemológico” temible. “Los grandes sabios –comenta Bachelard– son útiles a la ciencia en la primera mitad de su vida, y perjudiciales en su segunda mitad”. Einstein afirmaba que Faraday debía parte de su genio a la insuficiencia de sus conocimientos escolares. Su potencia de intuición no había sido paralizada por los hábitos intelectuales que se adquieren durante la formación universitaria.
Pero otros tantos autores han sido tenaces críticos de esta concepción reductora del hábito. Maine de Biran distinguía entre hábitos activos y costumbres pasivas. Para Ravaisson, el hábito es el punto de encuentro del espíritu y la materia. Es una vuelta “de la libertad a la naturaleza”. En efecto, en el origen del hábito puede haber la idea de un movimiento a realizar. Así sucede en todos los que son fruto de un proyecto personal. Los movimientos de un bailarín son primero una idea en la mente del coreógrafo. La bailarina va a materializarla. La idea se convierte en cuerpo, la voluntad en naturaleza. Nuestros hábitos más comunes son automatismos que la inteligencia y la consciencia han querido, en los que se han encarnado. Cuando se ha adquirido el habito, el cuerpo cesa de ser un obstáculo, se convierte en un intérprete, un espejo, de la idea, “El cuerpo –dice Hegel– se encuentra penetrado por el alma. Se convierte en su instrumento, dejándose penetrar a la manera de un fluido”. Por el hábito poseo mi cuerpo, como indica la palabra habere (tener) de donde deriva.
El enfrentamiento de opiniones se explica porque los hábitos son ambivalentes. Pueden adquirirse involuntariamente pero, incluso si son obra de mi voluntad, esta puede ser anulada por ellos. La voluntad, si no se encarnase en hábitos precisos, solo sería un deseo impotente. Pero, al mismo tiempo, esos mismos hábitos pueden volverse contra ella porque pueden aprisionarla. Las reglas pueden convertir la moral en una rutina. El derecho puede paralizar la justicia. El hábito da un cuerpo a la creatividad, pero la rutina puede permanecer aunque la creatividad desaparezca (Huisman y Vergez, 1963).
Esta ambivalencia de los hábitos hace imprescindible elaborar desde el punto de vista educativo una “teoría integral de los hábitos”. La pedagogía se enfrenta a la necesidad de fomentar la adquisición de hábitos (Duhigg, 2012). Pero adquirir un hábito no es repetir, consolidar, sino inventar, progresar. La educación también tiene que facilitar una adecuada jerarquía de hábitos. Las acciones –escriben Shallice y Cooper– están estructuradas jerárquicamente mediante esquemas. Un esquema es activado: 1) por un estímulo exterior; 2) por un esquema de superior nivel; y 3) por la intención del agente (Shallice y Cooper, 2011). Una de las astucias de la inteligencia humana es que con esquemas elementales fijos puede realizar proyectos muy creadores. Es lo que he llamando “bucle prodigioso”. Las creencias son un hábito, pero el pensamiento crítico sobre las creencias o la búsqueda sistemática de novedades, también (Marina, 2012). Los hábitos son un mecanismo de la inteligencia para ampliar su eficiencia. Al automatizar las funciones, permiten realizarlas con más facilidad y menos gasto de energía. Si no tuviéramos hábitos automáticos, atarnos los zapatos nos llevaría una mañana entera. Sin embargo, para no caer en automatismos inertes, podemos adquirir hábitos flexibles, monitorizados por la inteligencia ejecutiva, que se encargará de evaluarlos, y en caso necesario intentará cambiarlos. Todas las actividades mentales se pueden convertir en hábitos. Hay un hábito de la rutina, pero también hay un hábito de la creatividad. Hay un hábito de la dependencia, pero también hay un hábito de la rebelión. El lenguaje nos sirve de ejemplo para mostrar que las conductas innovadoras tienen que basarse en automatismos muy rigurosos. Sólo cuando dominamos bien los mecanismos lingüísticos podemos intentar ser brillantes o ingeniosos hablando. “A medida que se realiza mejor un movimiento, la intención se dirige a totalidades cada vez mas vastas, y se empieza a focalizar solo en ellas; con cada progreso del hábito, las vinculaciones internas ya no exigen atención particular, se funden en la focalización global y esta se subordina a las señales y a los fines de la acción que son los únicos remarcados” (Ricoeur, 1986).
Las creencias, las destrezas, las redes de la memoria, los estilos motivacionales, los hábitos afectivos, las habilidades musculares, las virtudes y los vicios son hábitos. “Lo que sé intelectualmente –dice Ricoeur– no me está presente de manera distinta a lo que sé hacer con mi cuerpo. Por ejemplo, para leer un libro de filosofía movilizo mis hábitos intelectuales”. “El saber no es lo que pienso, sino aquello mediante lo cual pienso. Los hábitos son un potencial que sirve de punto de apoyo a la reflexión y a la voluntad para un nuevo salto” (Ricoeur 1986).
A continuación mencionaré algunos hábitos que la educación debe fomentar, y cuya metodología hemos incorporado en los programas de la UP.
1. Hábitos cognitivos: “El saber surge del hábito”, escribe Ricoeur. También, por lo tanto, las creencias básicas, que tanta importancia tienen en nuestras vidas. Todos elaboramos un mapa personal del mundo, a partir del cual interpretamos lo que nos sucede. Es un conjunto de creencias frecuentemente implícitas, pero que influyen en nuestra acción. “Lo que hacemos en el mundo –escribe Claxton– depende de lo que creemos que es el mundo” (Claxton, 1995). Pretendemos ayudar al niño a que configure una representación del mundo verdadera, acogedora, llena de posibilidades.
Hábitos de pensamiento: incluimos la educación de la atención, destrezas del pensamiento (capacidad de elaborar conceptos, clasificar y establecer relaciones, desplegar secuencias lógicas, hacer inferencias y deducciones, etc.), destrezas de la creatividad (generar posibilidades alternativas, combinarlas), destrezas para evaluar si una idea es razonable (evaluar la información básica, evaluar las inferencias), destrezas para resolver problemas y tomar decisiones (Swartz y cols., 2008). Cada ciencia desarrolla hábitos científicos especializados que hay que enseñar. Descartes escribe: “Me parece que sólo puede haber dos cosas requeridas para estar siempre dispuestos a juzgar bien: una es el conocimiento de la verdad, la otra el hábito que hace que uno recuerde y acceda a ese conocimiento todas las veces que se presente la ocasión”.
2. Hábitos afectivos: vitalidad, seguridad en sí mismo, capacidad de disfrutar con lo bueno y de soportar lo malo, optimismo, sociabilidad, resiliencia.
3. Hábitos ejecutivos: hemos identificado ocho funciones ejecutivas, cada una de las cuales se establecen como hábitos: 1) inhibir la respuesta para no dejarse llevar por la impulsividad; 2) dirigir la atención, poder concentrarse en una tarea, y saber evitar las distracciones; 3) control emocional: la capacidad para resistir los movimientos emocionales que perturban la acción; 4) planificación y organización de metas; 5) inicio y mantenimiento de la acción. Hay niños y adultos que son muy lentos en comenzar una tarea o en mantenerla; 6) flexibilidad, es decir, la capacidad de cambiar de estrategia, de aprender cosas nuevas o de aprender de los errores; 7) manejo de la memoria de trabajo para aprovechar los conocimientos que se tienen; y 8) manejo de la metacognición, que consiste en reflexionar sobre nuestro modo de pensar o de actuar, con el fin de mejorarlo (Marina, 2012).
4. Hábitos éticos: las investigaciones transculturales realizadas en los últimos años han mostrado que, por debajo de diferencias religiosas o ideológicas, hay una serie de virtudes valoradas en todas las sociedades: la prudencia, la fortaleza, la justicia, la solidaridad, la templanza, y un sentido de transcendencia. Todas ellas son hábitos operativos, es decir, que inclinan a la acción y la favorecen (Petersen y Seligman, 2004).
La pedagogía del hábito se culmina en la educación del carácter. Carácter es el conjunto de hábitos adquiridos por una persona. Por ello, en la UP consideramos que la educación tiene dos aspectos fundamentales: instrucción y formación del carácter. La base teórica es un concepto de personalidad más rico que el utilizado en psicología. Ésta considera que la personalidad es el origen de los comportamientos. Nos parece más adecuado considerar que la personalidad es una creación del comportamiento, una tarea, una meta. Por ello, distinguimos entre personalidad heredada (temperamento), personalidad aprendida (carácter) y personalidad elegida (proyecto personal). Lo importante es que el niño adquiera un carácter rico en destrezas y competencias, a partir del cual pueda definir su propia personalidad (Ohlin, y cols., 1999, Lickona, 1991, Hernández-Sampelayo, 2007).
La educación, pues, en su sentido más profundo de ampliar los poderes de la inteligencia y la capacidad de creación del ser humano es, siempre, una adquisición de hábitos adecuados.
Bibliografía
1. Bayley PJ, Squire LR. Robust habits Learning in the Absence of Awareness and Independent of the Medial temporal Lobe. Nature. 2005; 436: 550-3.
2. Bourdieu P. Raisons pratiques. París: Seuil; 1996.
3. Claxton G. Vivir y aprender. Madrid: Alianza; 1995.
4. Duhigg C. El poder de los hábitos. Barcelona: Urano; 2012.
5. Graybiel AM. The Basal Ganglia and Chunking of Action repertories. Neurobiol Learn Mem. 1998; 70: 119-36.
6. Hernández-Sampelayo M. La educación del carácter. Pamplona: EUINSA; 2007.
7. Huisman D, Vergez A. Nouveau Précis de Philosophie. París, T.I.: Nathan; 1963.
8. Kahneman D. Pensar rápido, pensar lento. Barcelona: Debate; 2012.
9. Knowlton BJ, Mangels JA, Squire LR. A neostriatal Habit Learning System in Human. Science. 1996; 273: 1399-402.
10. Lickona T. Educating for character. Nueva York: Bantan Book; 1991.
11. Marina JA. La educación del talento. Barcelona: Ariel; 2010.
12. Marina JA. La inteligencia ejecutiva. Barcelona: Ariel; 2012.
13. Neal DT, Wood W, Quinn JM. Habits. A Repeat Performance. Current Direction in Psychology Science. 2006; 15(4): 198-202.
14. Ohlin KE, Farmer D. Building Character in School. San Francisco: Jossey-Bass; 1999.
15. Petersen C, Seligman MEP. Characters, Strengths and virtues. Nueva York: Oxford University Press; 2004.
16. Ricoeur P. Lo voluntario y lo involuntario. Buenos Aires: Docencia; 1986.
17. Robinson TE, Berridge KC. The neural basis of drug craving: an incentive sensitization theory in addiction. Brain Res Brain Res Rev. 1993; 18: 247-91.
18. Rose S. Tu cerebro mañana. Barcelona: Paidós; 2008.
19. Schultz W. Behavioral Theories and the Neurophysiology of Reward. Annu Rev Psychol. 2006; 57: 87-115.
20. Shallice T, Cooper RP. The organization of mind. Nueva York: Oxford University Press; 2011.
21. Singer W. Epigenesis and brain plasticity in education. En: Battro AM, Fischer KW, Léna PJ, eds. The educated Brain. Cambridge: Cambridge University Press; 2005.
22. Swartz RJ, Costa AL, Beyer BK, Reagan R, Kallick B. Thinking-Based learning. Norwood, MA: Christopher-Gordon Publisher; 2008.
23. Verplanken B, Wood W. Interventions to break and create consumer habits. Journal of Public Policy and Marketing. 2006; 25(1): 90-103.
 |
| Editorial |
Mª Inés Hidalgo Vicario
Directora Ejecutiva de Pediatría Integral
«Para un impacto positivo de la GPC de los trastornos del sueño, es preciso, además de su difusión, una actitud receptiva de los profesionales a sus recomendaciones y flexibilidad para realizar un cambio en la práctica clínica en los diferentes niveles de atención» |


El pasado día 26 de septiembre se presentó en la Agencia Laín Entralgo de Madrid, la Guía de Práctica Clínica sobre los Trastornos del Sueño en la Infancia y Adolescencia en Atención Primaria. Es un gran acontecimiento, desde hace tiempo esperado y, por fin, hecho realidad, ya que constituye una herramienta para promover la excelencia clínica.
Los trastornos del sueño tienen una alta prevalencia. Aproximadamente el 30% de todos los niños y adolescentes experimentan algún tipo de problema con el sueño a lo largo de su desarrollo; a pesar de ello, no han constituido motivo de consulta para los sanitarios, debido a una especial percepción histórico-social. En general, estos trastornos no se asociaban con la medicina sino más bien con problemas psicológicos y eran asumidos por las familias con resignación. Igualmente, los profesionales presentaban una escasa preocupación, interés y actividad científica. Recientemente, el mayor conocimiento y difusión de esta patología ha hecho cambiar la situación, y los profesionales sanitarios necesitan ampliar su formación, a la vez que aumentan las consultas de la población.
El sueño influye de forma trascendental en muchos aspectos del desarrollo infantil, tales como la conducta, el rendimiento escolar y el crecimiento. Sus trastornos pueden condicionar alteraciones metabólicas, cardiovasculares, inmunológicas y neurocognitivas. También se afecta de forma especial la calidad de vida, tanto del niño como de su entorno familiar. Si no se tratan precozmente, muchos cuadros tienden a la cronicidad. Se sabe que estos trastornos tienen tratamiento y pueden prevenirse, de ahí la importancia para el profesional sanitario que atiende a esta población de disponer de herramientas prácticas y útiles, como esta Guía de Práctica Clínica (GPC).
Los profesionales de AP juegan un papel clave en la detección y manejo de estos trastornos, ya que son los primeros a los que se les consulta para pedir consejo y recibir tratamiento. La Guía se dirige fundamentalmente a los profesionales que trabajan en este ámbito (pediatría, medicina de familia, enfermería) aunque también será de utilidad para otros profesionales implicados en el manejo de estos trastornos, buscando en los pacientes una atención integral. Ámbito sociosanitario (trabajadores sociales), ámbito escolar (profesores, orientadores) e igualmente en el ámbito familiar para que sean capaces de distinguir precozmente los signos de alerta de estos trastornos.
Las Guías de Práctica Clínica fueron establecidas en 1990 y recientemente, en 2011, el Institute of Medicine de EE.UU. las define como: “Documentos informativos que incluyen recomendaciones que pretenden optimizar la atención a los pacientes, que están basados en una revisión sistemática de la evidencia y una evaluación de los beneficios y riesgos de las diferentes opciones alternativas de atención”.
La aparición de esta GPC, actualizada y basada en la evidencia científica, conlleva un cúmulo de ventajas a reseñar:
• Una valiosa fuente de asesoramiento y formación, ya que los autores han tenido tiempo para revisar detenidamente las evidencias que respaldan las decisiones que sugieren; los autores tienen experiencia tanto práctica como académica sobre el tema clínico que tratan y se ha realizado de forma multi e interdisciplinar (considerando los aspectos técnicos, metodológicos, sociales, entre otros).
• Una mayor calidad y equidad en la prestación de la asistencia sanitaria. Equilibrio entre la práctica y los aspectos académicos, especialidades médicas, administradores y políticos.
• Ayudan al clínico ante situaciones de incertidumbre, a la toma de decisiones, no a remplazarlas, y a resolver los problemas que surgen en la práctica clínica. La decisión última sobre un determinado procedimiento clínico o tratamiento dependerá siempre de la situación individual de cada paciente, sus circunstancias y deseos, y del juicio clínico del equipo sanitario.
• Dan un nuevo protagonismo a los pacientes mediante su participación activa en las decisiones que afectan a su salud.
La Guía se ha elaborado por la Unidad de Evaluación de Tecnologías Sanitarias (UETS) de la Agencia Laín Entralgo, en el marco del Programa de Guías de Practica Clínica en el Sistema Nacional de Salud (SNS) para el desarrollo del Programa del Plan de Calidad del SNS. Los coordinadores han sido los Dres.: Javier Gracia San Román y Petra Díaz del Campo Fontecha, técnicos de la UETS, que han dirigido de forma magistral un completo equipo multidisciplinar relacionado con el sueño: pediatras de AP y especializada, médicos preventivistas y de salud pública, neurofisiólogos, neumólogos, neuropediatras, psiquiatras infantiles, psicólogos, otorrinos, enfermería, así como la colaboración de los propios pacientes, de sus familiares y educadores. Cuenta con el respaldo de 15 Sociedades Científicas, entre las que se encuentran la Asociación Española de Pediatría (AEP) y la Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP).
La GPC tiene un enfoque nacional, por ello, no afronta temas organizativos, pero establece circuitos básicos de pacientes entre los dos niveles asistenciales: Atención Primaria y Atención Especializada para una asistencia integral. Se ofrecen alternativas terapéuticas (no farmacológicas y farmacológicas) que pueden ser utilizadas en AP según los recursos disponibles. Se ha englobado a los pacientes en tres grandes grupos:
• El niño al que le cuesta dormirse: insomnio por higiene del sueño inadecuada, insomnio conductual, síndrome de piernas inquietas y síndrome de retraso de fase.
• El niño que presenta eventos anormales durante la noche: síndrome de apnea hipopnea del sueño (SAHS), sonambulismo, terrores del sueño, despertar confusional, pesadillas y movimientos rítmicos relacionados con el sueño.
• El niño que se duerme durante el día: privación crónica del sueño de origen multifactorial y narcolepsia.
La Guía está estructurada por capítulos, en los que se da respuesta a las preguntas que aparecen al inicio del mismo. Un resumen de las recomendaciones se presenta al final de cada apartado. Se establecen los niveles de evidencia y grados de recomendación. A lo largo del texto, en el margen derecho, se indica el tipo de estudio y la posibilidad de sesgo de la bibliografía revisada.
Están disponibles varias versiones: la versión completa, donde se presenta de forma detallada el proceso metodológico, y una versión reducida; también está disponible una guía rápida con las recomendaciones y algoritmos principales y una versión con la información para pacientes, padres y educadores. Se exponen las medidas preventivas para que estos trastornos no lleguen a manifestarse, mejorando su salud y calidad de vida. Todas las versiones están disponibles en la UETS de la Agencia Laín Entralgo y en GuiaSalud: http://www.guiasalud.es/web/guest/gpc-sns y las tres últimas están disponibles también en versión papel.
Esta GPC ha generado muchas expectativas, ya que es un elemento necesario para cumplir los requisitos de explicación, fundamentación y transparencia de los procesos clínicos, aunque no es suficiente para modificar la práctica clínica existente ni tan siquiera para asegurar la propia implantación de la guía. También es necesario que se den las condiciones de dirección, formación, motivación, etc., imprescindibles para que un documento útil y bien elaborado, no se quede únicamente guardado en el armario.
Desde estas líneas quiero felicitar a todos los coordinadores y colaboradores, así como a todas las instituciones implicadas en su edición y animar a todos los compañeros a su implementación. Confío que esta Guía tenga un impacto muy positivo; para lo cual es preciso, además de su difusión, una actitud receptiva de los profesionales a sus recomendaciones y flexibilidad para realizar un cambio en la práctica clínica en los diferentes niveles de atención.
 |
| El Rincón del Residente |
G. López Sobrino*, E. Sanz Pascual*, R. López López**
*MIR de Pediatría. **Médico Adjunto Urgencias Pediátricas. Hospital Universitario La Paz. Madrid
|
El Rincón del Residente es una apuesta arriesgada de Pediatría Integral. No hemos querido hacer una sección por residentes para residentes. Yendo más allá, hemos querido hacer una sección por residentes para todo aquel que pueda estar interesado. Tiene la intención de ser un espacio para publicaciones hechas por residentes sobre casos clínicos, imágenes y revisión bibliográfica. |
Pediatr Integral 2012; XVI(8): 657-661
Imagen Clínica
Varón de 6 años, sin antecedentes personales ni familiares de interés, que acude a urgencias por caída accidental desde 1,5 metros de altura, golpeándose en la región occipital.
En la exploración física, destaca un Glasgow de 14/15 (M6V5O3), tendencia al sueño. Pares craneales normales. Marcha normal. No signos cerebelosos. Se realiza TAC urgente (Figs. 1 y 2).

Figura 1.
Figura 2.
 |
| El Rincón del Residente |
D. Gómez Andrés
MIR. Hospital Universitario La Paz. Trastornos del Desarrollo y Maduración Neurológica. IdiPaz-UAM
| Las revisiones de pediatría que te pueden interesar publicadas en las revistas internacionales más importantes. |
Pediatría general y extrahospitalaria
★★★★★ Self-harm and suicide in adolescents. Lancet. 2012; 379: 2373-82
Impresionante revisión sobre 2 temas vitales en la salud de nuestros pacientes más ignorados. Cualquiera que trate a adolescentes debería leerlo.
★★★★★ Current challenges in the diagnosis and management of fever. Curr Opin Pediatr. 2012; 24: 400-6
La fiebre es un problema importante en Pediatría con dimensiones que pueden pasar sin apercibir en el trabajo diario. Existe la fobia a la fiebre y el principal agente causal parecen ser los pediatras. Necesitamos educar a los padres para evitar la malinterpretación que hacen de este fenómeno y para conseguir mejorar el abordaje diagnóstico y el tratamiento terapéutico de los pacientes que reciben dosis acumuladas, abundantes e innecesarias, de antipiréticos. También es interesante por ser concreto y completo el resumen que provee el artículo respecto a la fiebre de origen desconocido y las fiebres periódicas.
★★★★★ Acute evaluation of pediatric patients with minor traumatic brain injury. Curr Opin Pediatr. 2012; 24: 307-13
Una de las urgencias más frecuentes en Pediatría y donde, por motivos médicos y legales, nos resulta muy valiosa la aportación de los distintos estudios resumidos en esta revisión que intentan crear algoritmos basados en pruebas para mejorar nuestras decisiones. Unos cuantos puntos quedan claros en este estudio: abusamos del TC, la regla PECARN parece lo suficiente validada para incluirse en la práctica clínica habitual aunque existen sistemas predictivos complementarios cuya validación definitiva está pendiente, la observación después de un TC normal no resulta, en general, necesaria y los marcadores bioquímicos de complicaciones intracraneales están poco desarrollados.
★★★★★ Barriers to translating diagnostic research in febrile children to clinical practice: a systematic review. Arch Dis Child. 2012; 97: 667-72
Los autores hacen una revisión sistemática sobre los problemas de los estudios que pretenden crear métodos para detectar a aquellos pacientes con infecciones graves dentro de los pacientes que acuden a Atención Primaria y a Urgencias por fiebre. Los autores destacan problemas como la heterogeneidad en las variables predictoras, la dificultad en los análisis estadísticos, la ausencia de estudios que incorporen los motivos por los que el paciente acude o el curso temporal de la enfermedad y las dificultades para definir una infección grave (la variabilidad entre estudios en su definición, la ausencia de test de referencia para confirmar el origen bacteriano de las infecciones, el uso de variables compuestas o aproximaciones dicotómicas,…). Señalan finalmente 3 razones claves por las que no hay uso generalizado de estas deseables herramientas en clínicas: 1) los estudios no se han hecho en sitios con muy baja prevalencia (Atención Primaria), aunque sea donde acaban acudiendo la mayoría de los pacientes; 2) no se ha incluido el efecto dinámico que es vital para el diagnóstico; y 3) la escasa validación de las herramientas desarrolladas.
★★★★★ Investigation and management of hypercalcaemia in children. Arch Dis Child. 2012; 97: 533-8
El metabolismo fosfocálcico es algo complejo de entender y este artículo proporciona una interesante introducción al problema de la hipercalcemia. Revisan primero las bases de la fisiología de la regulación del calcio y luego analizan la fisiopatología y la clínica de la hipercalcemia. Estudian la hipercalcemia dividiendo sus causas aquellas con PTH elevada y en aquellas con PTH normal (o no suprimida), dando una visión detallada de cada una de las enfermedades que pueden debutar con hipercalcemia.
★★★★★ Blood stained nappy. BMJ. 2012; 344: e3496
Es un problema frecuente y este artículo es bastante excepcional porque aporta una visión rápida huyendo de la farragosidad de muchos libros. Recomendable.
★★★★ Gene therapy: progress in childhood disease. J Paediatr Child Health. 2012; 48: 466-71
Los avances en esta técnica han hecho que pueda convertirse en pocos años en una práctica habitual en Pediatría. Este artículo aporta una visión sencilla y clínica del desarrollo que ha tenido la terapia génica hasta el momento en Pediatría. Así, tras una breve explicación de los fundamentos moleculares y un repaso de las dificultades del traslado de los resultados en modelos animales a humanos, describen los éxitos en el tratamiento de la inmunodeficiencia combinada ligada al X, del déficit de ADA, del síndrome de Wiscott-Aldrich y de la amaurosis congénita de Leber y el importante riesgo, aunque abordable, de carcinogénesis de esta terapia en el tratamiento de enfermedades hematopoyéticas.
★★★★ Newborn screening for cystic fibrosis. Curr Opin Pediatr. 2012; 24: 329-35
Conciso y completo. Aporta una visión crítica y detallada de las peculiaridades del cribado de la fibrosis quística. Los autores nos explican las limitaciones y las ventajas del tripsinógeno inmunorreacivo y de las dos diferentes opciones para confirmación de los resultados positivos (repetir el tripsinógeno inmunorreactivo o realizar el estudio genético directamente). Posteriormente, nos explican los problemas del test del sudor. Finalmente, nos detallan las pruebas respecto a los resultados beneficiosos y el coste del cribado temprano de los pacientes.
★★★★ The impact of genomics on pediatric research and medicine. Pediatrics. 2012; 129: 1150-60
Este artículo aporta una visión para pediatras de los avances que la investigación genética está aportando en el conocimiento de las causas y de los mecanismos de enfermedades complejas. Es indudable que, palabras como “Genome-Wide Association Study”, “Exome sequencing” y otras, van aumentar exponencialmente en nuestra bibliografía y posiblemente en nuestra práctica clínica.
★★★ A child with neck swelling. BMJ. 2012; 344: e3171
Aunque claro y rotundo, no aporta mucha información novedosa sobre el tema. Sin embargo, creo que es interesante para un repaso rápido del tema o para un primer abordaje del mismo.
Cardiología
★★★★★ Pulse oximetry screening for critical congenital heart defects in asymptomatic newborn babies: a systematic review and meta-analysis. Lancet. 2012; 379: 2459-64
Interesante revisión sistemática y metaanálisis sobre la detección precoz de cardiopatías congénitas graves en neonatos. Parece que la pulsioximetría es un método muy específico y moderadamente sensible que podría ser utilizado como cribado universal, aunque existen aún algunas limitaciones (definiciones variables de cardiopatía congénita grave, sesgo de publicación, no generalización de resultados en altitud, ausencia de estudios de coste-eficacia…). Parece, además, que es preferible realizarlo tras 24 horas y que la utilización del dato del pie puede ser suficiente.
Dermatología
★★★★★ Management of difficult and sever eczema in childhood. BMJ. 2012; 345: e4770
Muy interesante revisión que estudia la frecuencia, la etiología y el diagnóstico de la dermatitis atópica para luego centrarse en el tratamiento. Primero, se revisa el manejo terapéutico de la dermatitis atópica. Primero: en Atención Primaria con el papel de la educación del paciente pediátrico, del baño, de los emolientes, de los corticoides tópicos, de los tratamientos antibióticos y de los antihistamínicos. Después: en la Atención Especializada, donde revisan los criterios de derivación recomendables, el concepto de dermatitis atópica grave y el manejo de la misma con inhibidores tópicos de la calcineurina, tratamientos oclusivos, fototerapia con UV y los tratamientos inmunomodulares sistémicos (ciclosporina A, azatioprina, metotrexate y micofenolato mofetil).
Infectología
★★★★★ Tuberculosis in children. N Engl J Med. 2012; 367(4): 348-61
Brillante revisión sobre un tema que es bastante difícil de explicar tan bien. Se revisa de manera muy completa el estado actual de esta enfermedad, pero también se repasan los aspectos claves para comprender la fisiopatología detrás de la clínica de esta infección y las peculiaridades a lo largo de la edad pediátrica. Absolutamente recomendable.
★★★★ Managing bone and joint infection in children. Arch Dis Child. 2012; 97: 545-53
Excelente revisión sobre la osteomielitis, la artritis séptica, la discitis y la osteomielitis crónica recurrente multifocal en Pediatría.
★★★★ Adenovirus: an overview of pediatric infectious disease specialist. Pediatr Infect Dis J. 2012; 31: 626-7
El título engaña. Este artículo proporciona una excelente (y corta) visión sobre los problemas asociados a la infección por adenovirus en un paciente pediátrico inmunodeprimido y cualquiera que trabaje para estos pacientes puede beneficiarse de un resumen completo de la epidemiología, diagnóstico y tratamiento de estas infecciones.
Neonatología
★★★★★ Retinopathy of prematurity. Eur J Pediatr. 2012; 171: 887-93
Interesante revisión que resume la patogenia, la clasificación y la complicada y variable patogenia de la retinopatía de la prematuridad. Después, los autores discuten los puntos clave del cribado: ¿a quién?, ¿cuándo? y ¿cómo? Terminan señalando las indicaciones del tratamiento y el papel que tienen las distintas modalidades (láser y bevacizumab) en el manejo de estos pacientes.
★★★★ Promoting growth for preterm infants following hospital discharge. Arch Dis Child Fetal Neonatal Ed. 2012; 97: F295-298
Tras una detallada revisión de la restricción en el crecimiento postnatal de los pacientes pretérmino, los autores comentan los diferentes abordajes terapéuticos (leche materna fortificada, fórmula para pretérminos, fórmula específica para pretérminos dados de alta y fórmula estándar) comparando los resultados de los mismos. Concluyen que existe una llamativa escasez de estudios y que probablemente abordajes centrados en el enriquecimiento nutricional no calórico de la leche materna y de las fórmulas artificiales sean el futuro en este problema.
★★★★ The validity of biochemical markers in metabolic bone disease in preterm infants: a systematic review. Acta Paediatr. 2012; 101: 562-8
Brillante revisión sistemática con la enfermedad ósea del pretérmino. Los autores destacan la ausencia de un marcador validado y los problemas de definición de la enfermedad ósea del pretérmino por la ausencia de criterios claros para cada abordaje de imagen (radiografía convencional, ecografía o DEXA). Dejan claro que existen resultados conflictivos sobre la utilidad del calcio sérico, el fosfato sérico y la fosfatasa alcalina (ya sea total o la isoenzima ósea) como marcadores bioquímicos y señalan la posibilidad (y los problemas asociados a su uso) del calcio urinario como futuro biomarcador.
★★★ Neonatal problems of late and moderate preterm infants. Semin Fetal Neonatal Med. 2012; 17: 146-52
Representan más del 80% de los pretérminos y su morbimortalidad a menudo está oculta detrás de los pretérminos más extremos. Es una interesante visión general que permite comprender mejor lo que hay detrás de este grupo mayoritario.
Neurología
★★★★★ Inherited neuromuscular disorders: pathway to diagnosis. J Paediatr Child Health. 2012; 48: 458-65
Magnífica revisión sobre las enfermedades neuromusculares hereditarias de la infancia. El artículo consta de 2 partes claramente diferenciadas. En la primera, los autores revisan la aproximación clínica al problema del niño con debilidad o del neonato/lactante hipotónico. Explican el significado diagnóstico de diferentes puntos de la historia clínica, de la exploración física o de pruebas complementarias, como la CPK, el EMG, el ENG y la biopsia muscular. En la segunda parte, los autores incluyen una revisión corta de las enfermedades más relevantes: atrofia muscular espinal, Charcot-Marie-Tooth, Duchenne, distrofias congénitas, distrofia de las cinturas, miopatías congénitas, distrofia miotónica y distrofia fascioescapulohumeral. Una buena introducción a este grupo de enfermedades.
★★★★ Tertiary mechanism of brain damage: a new hope for treatment of cerebral palsy? Lancet Neurol. 2012; 11: 556-66
Los autores aportan una visión novedosa sobre una nueva línea para entender la evolución del daño cerebral adquirido en los pacientes pediátricos, en particular, durante el periodo neonatal. Los mecanismos terciarios son un conjunto de fenómenos que empeoran la evolución de los pacientes mediante la predisposición a un nuevo daño o evitando una reparación o regeneración adecuada tras el insulto inicial. Estos mecanismos perduran durante años. Los mejor conocidos son la predisposición a la inflamación, cambios epigenéticos o una gliosis anómala con subtipos celulares que evitan una plasticidad y una mielinización adecuada. Sobre estos mecanismos existen posibilidades terapéuticas cada vez más realistas.
Salud reproductiva
★★★★ Period problems: disorders of menstruation in adolescents. Arch Dis Child. 2012; 97: 554-60
Es un problema frecuente y es importante conocerlo para poderlo detectar y tratar adecuadamente. Los autores revisan la fisiología del ciclo menstrual normal y de la menarquia para luego estudiar los trastornos clínicos relacionados con la menstruación: la menarquia prematura, la amenorrea, la menorragia, la dismenorrea y el síndrome de ovario poliquístico. En cada uno de ellos, se repasan rápidamente sus causas, fisiopatología, diagnóstico y tratamiento.
 |
| El Rincón del Residente |
D. Gómez Andrés
MIR. Hospital Universitario La Paz. Trastornos del Desarrollo y Maduración Neurológica. IdiPaz-UAM
| Esta nueva sección pretende dar a conocer aquellas tecnologías nuevas para la difícil (o imposible) tarea de enfrentarse a un ordenador para obtener información útil (es decir, de alta calidad, actualizada y completa pero no excesiva). |
Vamos a hablar de una de las funcionalidades más importantes de PubMed. My NCBI es una especie de subscripción a PubMed y proporciona grandes ventajas que vamos a detallar en este y en futuros +Pediatrí@.
La primera pregunta es: ¿cómo me inscribo en My NCBI? Fácil: abre PubMed y, en la esquina superior derecha, podrás encontrar el siguiente texto “Sign in to NCBI”. Entra y el resto es como cualquier subscripción en cualquier web.
Una de las herramientas más valiosas que uno consigue es poder guardar búsquedas. ¿Cómo? Haz la búsqueda deseada y luego pulsa a “Save search”, que está justo debajo de donde escribes para buscar. Puedes editar el nombre de la búsqueda en el siguiente paso y, después, se abrirá lo más interesante. Puedes crear un sistema de alerta a tu mail para recibir actualizaciones con la periodicidad que desees. En este punto, te recomiendo que selecciones “200 ítems” en el punto de “Send at most” para que veas directamente en tu correo todos los artículos y puedas desde allí seleccionar los que te interesen.
Obviamente, puedes eliminar las búsquedas y las alertas cuando quieras entrando en My NCBI. Allí, hay un título que pone “Saved Searchs” y debajo un enlace donde dice “Manage save searchs”, desde el que puedes gestionar tu sistema personalizado de alertas.
V. Martínez Suárez, J. Rodríguez Suárez*
Centro de Salud El Llano. Gijón. *Hospital Universitario Central de Asturias. Universidad de Oviedo
| En esta nueva sección se van a presentar los capítulos del libro “Manual de Iniciación a la Investigación en Pediatría de Atención Primaria” recientemente editado por la SEPEAP. Consideramos esencial potenciar y desarrollar los conocimientos, habilidades y actitudes de los pediatras de Atención Primaria en el campo de la investigación, que contribuirá a mejorar el cuidado de nuestros pacientes. Os animamos a que nos enviéis vuestros trabajos de investigación, que tras la evaluación por el Consejo editorial, podrán ser publicados en la revista. ¡Esperamos vuestras aportaciones! Consejo Editorial de PI |
Pediatr Integral 2012; XVI(8): 663.e1-663.e7

La redacción de un proyecto de investigación (PI) tiene como finalidad principal el comunicar a la autoridad competente o a alguna institución pública o privada los contenidos y organización de una actividad científica para su revisión ética, su registro administrativo, la evaluación por pares o para solicitar ayudas de financiación. Suele constituir la parte inicial de cualquier investigación y debe ofrecer una visión panorámica del trabajo que se quiere realizar, de su justificación y organización, del plan de ejecución y de la previsión de costes, permitiendo un análisis rápido y una valoración de sus aspectos principales.
Un PI no es un protocolo, aunque el protocolo sobre el que se realizan los diferentes pasos de la investigación debe figurar lo más claramente posible entre sus contenidos. El protocolo es el detalle técnico del procedimiento para realizar la investigación: el cómo; y tiene como objetivo principal la reproducción de la investigación. En cambio, el PI deberá explicar, además, qué se quiere investigar y el por qué, para qué y por quién; es el protocolo más su contexto. Un PI tampoco es un resumen o una sinopsis de lo que se piensa hacer.
Conocer su organización general es obligado para todos los pediatras clínicos que piensen en realizar investigación, aunque resultará de ayuda para todos los que sin tener una dedicación directa a esta actividad aspiran a practicar una medicina lo más cercana posible a las fuentes originales de información.
Junto a los apartados referentes a la actividad investigadora que se plantea, con el PI suele adjuntarse un resumen como Curriculum Vitae (CV) de la trayectoria profesional de los miembros del equipo que avale su capacidad e idoneidad, especialmente de su líder o investigador principal.
Organización del documento
Cualquier PI entrará en un circuito de evaluación en el que el incumplimiento de las premisas principales de la convocatoria y la formalidad exigida en la misma puede llevar a su penalización o ser suficiente para su rechazo, a veces desde la misma secretaría de la institución convocante y sin llegar a los evaluadores. De hecho, en las convocatorias más prestigiosas un porcentaje elevado de los proyectos son devueltos a sus autores sin ser evaluados. Por eso, el primer paso será la lectura atenta de sus exigencias y recomendaciones. Por la misma razón, si existe un formato predefinido debemos de atenernos al mismo, cumplimentando cada uno de sus apartados según las normas propuestas.
Al redactar su presentación también ha de tenerse en cuenta que cada convocatoria tiene un “perfil”, y que debemos potenciar aquellos aspectos que más identifiquen nuestros intereses con los de la institución convocante. Por ejemplo, la experiencia o veteranía del grupo pueden ser un criterio de exclusión, ya que muchas convocatorias están destinadas a crear grupos nuevos y a estimular a nuevos investigadores. Es también importante saber que el proceso de evaluación tiene una organización –en general común a todas la convocatorias–, desde la recepción y la asignación de los proyectos hasta la adjudicación y comunicación de las ayudas. El tiempo de esta revisión es variable, pero casi siempre inferior a 3 ó 4 semanas.
En la convocatorias autonómicas y en las sociedades médicas privadas no suele haber limitación ni en el número de páginas ni en el formato, aunque si se suelen establecer los apartados mínimos. Si no está definida, la extensión adecuada será aquella que permita presentar todos sus apartados de forma suficiente, sin que su lectura se haga pesada y sin que el revisor pueda echar de menos alguna información básica. Por dar una referencia, en el número de páginas esta podría ponerse –para un estudio clínico– en no menos de 5 y no más de 20. A veces hay limitaciones; así el FIS (Fondo de Investigaciones Sanitarias) admite un máximo de 3 páginas tanto para los antecedentes como para la metodología. Esas páginas deben presentarse numeradas, y aparte de la portada, de forma opcional puede incluirse un índice con los principales apartados, que no sólo facilitará su lectura sino que transmitirá una imagen de orden y pulcritud sobre nuestro trabajo.
El PI debiera tener los siguientes componentes básicos (Tabla I): portada, título, resumen, antecedentes y estado actual del tema, justificación del proyecto, objetivos e hipótesis de trabajo, encuadre metodológico, aspectos éticos, experiencia del grupo, presupuesto, referencias bibliográficas y anexos.
En la portada, junto al título, debe incluirse la fecha y el lugar (institución) de realización, además de la identificación de los investigadores. La primera cuestión que aquí se nos plantea es la de definir el investigador principal. A veces interesa que este tenga un determinado perfil: dentro del grupo se puede elegir al que cumpla mejor con los requisitos de la convocatoria, con lo que no siempre será el que tenga más experiencia investigadora (convocatorias para investigadores noveles o MIR). El investigador principal es, por lo general, la persona que más contribuye al desarrollo de la investigación, el encargado de comunicarse con la institución convocante y modificar el manuscrito en respuesta a los comentarios de los árbitros. Los demás investigadores (secundarios o colaboradores) se colocan en orden según la importancia de su contribución, alfabéticamente, o al azar: no tiene porque ser clínicos, ni siquiera médicos (pueden ser estadísticos, epidemiólogos, farmacéuticos, enfermeras…). A veces no es un tema menor decidir quién es el investigador principal, ya que debe ser reconocido y aceptado como tal por el resto del grupo. El resto de personas que participan en la realización, algunas de gran importancia, como los asesores técnicos tienen que ser considerados parte del grupo pero no son estrictamente parte del equipo investigador; no firman las comunicaciones, pero pueden –y deben– citarse en los agradecimientos. Todos los investigadores han de aprobar su inclusión, el orden de sus nombres en la portada y el contenido del manuscrito final. Algunas instituciones permiten o recomiendan incluir los títulos académicos (v.g.: Dr, MD, Ph.D, etc.) antes o después de los nombres de los autores, pero la mayoría de los PI no los incluyen; en caso de no ser demandados no deben aparecer.
Los PI suelen contar con un mentor –investigador senior y con un background científico reconocido–, cuya función es de referencia, y que puede ser externo (es decir, no figurar en el proyecto) o aparecer como uno de los colaboradores. Su labor es de apoyo y estímulo (moral, económico, de fuentes de información), recibiendo como recompensa: primero –y para el investigador honesto la principal–, el éxito del estudio; y, además, disponer de la información de primera mano y ser copartícipe de comunicaciones y publicaciones.
El título ofrece la aproximación inicial al problema que queremos investigar y su enunciado debiera definirlo de la manera más exacta posible. Es la primera frase que se lee y su tarjeta de presentación, por lo que puede acercar o alejar el interés del evaluador. Debe de ser siempre breve, pero preciso y atractivo; no puede ser demasiado genérico ni buscará llamar la atención de los destinatarios, sino darles una información directa y clara de la intención de nuestro trabajo. Tampoco tendría que incluir referencias a la institución donde se realizará ni el número de casos que se pretende estudiar. La longitud deseable puede establecerse en 10-25 palabras; no debe tener siglas ni abreviaturas, excepto aquellas que todos conocen. Este título –ya se ha dicho– figurará de forma destacada en una portada en la que se reseñarán también nombre y apellidos de cada uno de los componentes del equipo investigador, el centro de trabajo y el lugar y fecha de emisión del documento.
Aunque puede no ser necesario, es común la presentación al inicio de un resumen –de no más de 150 palabras–, que permitirá al evaluador una primera introducción al proyecto. Este resumen debe dar información sobre lo que tratará, la metodología que se va a emplear, además de ofrecer el marco geográfico y los momentos de su desarrollo. Al igual que el título suele acompañarse de su versión en inglés (abstract o, menos frecuentemente, summary), que debe de ajustarse a la presentada en español; la traducción es inexcusable cuando el PI se envía a instituciones con alta demanda de evaluación, ya que permite su clasificación, archivo, recuperación y difusión desde bases de datos internacionales.
Las palabras clave pueden no se obligatorias, y si se incluye resumen en inglés, deben de incluirse también en inglés (key words). Son términos descriptores; representan el concepto concreto de lo que se quiere investigar. Se presentarán como una lista de 4-8 términos relacionados con el contenido del artículo, colocadas después del resumen. Son usadas por los servicios bibliográficos para clasificar el trabajo bajo un índice o tema particular, y se actualizan periódicamente en las principales bases de datos.
El apartado de antecedentes y estado actual del tema consistirá en la descripción de la información y material previamente escrito referente al tema específico que se quiere investigar (interés y relevancia científica del problema), a su marco teórico (explicación generalizada y abstracta acerca de la interrelación entre los aspectos a investigar), junto a otras respuestas previas al problema (enunciaremos la originalidad de nuestra idea y/o aportación novedosa que se pretende) y los métodos idóneos para realizar el estudio. Cada uno de estos aspectos debe ser argumentado con una revisión de la bibliografía y se expondrá referido (en cifras y número de trabajos realizados) a los ámbitos mundial, europeo, nacional, de CC.AA. y local, siempre que sea posible, y referidos en ese orden, de mayor a menor escala. Esta es una parte fundamental del cualquier proyecto de investigación, ya que permitirá:
a. Familiarizar al lector con el problema que se quiere estudiar.
b. Describir el trabajo realizado por otros investigadores sobre el tema, tanto a nivel local como internacional.
c. Ayudará a los evaluadores a conocer las dificultades halladas por otros investigadores y las correcciones y respuestas dadas a las mismas. Así, se podrán anticipar otras dificultadas similares o posibles de nuestro trabajo.
d. El diseño metodológico inicial puede ser replanteado y mejorado por los evaluadores tras la revisión de las publicaciones anteriores.
e. La revisión puede ayudarnos a identificar nuevas variables, a definirlas y a relacionar unas con otras.
f. La sinopsis de la bibliografía permitirá a los revisores valorar el conocimiento preciso sobre el tema del investigador y de su equipo, estimar la calidad del trabajo realizado y ayudar a los investigadores a medir la factibilidad del estudio.
La revisión de la bibliografía presentada en este apartado no es preciso que sea exhaustiva. La información relevante puede presentarse en unas 300 palabras, citando de 8 a 10 referencias fácilmente recuperables.
La justificación del proyecto es una breve exposición razonada del mismo en la que tendremos que defender su pertinencia (adecuación del proyecto a las líneas prioritarias de investigación y al problema descrito), factibilidad (capacitación investigadora en relación con el problema y la magnitud del proyecto, incluidos la suficiencia en recursos humanos y técnicos) y la previsible generalización de los resultados (relacionada con su aplicabilidad en el campo de la salud). Debe brindar un argumento convincente de que los conocimientos disponibles son insuficientes para dar cuenta del problema, de sus posibles alternativas de solución y de la necesidad de someter a prueba si lo que se conoce y se da como un hecho verdadero puede no ser tan cierto.
Todos los proyectos de investigación deben incluir la formulación directa y concreta de las intenciones y objetivos de la investigación. Los objetivos deben ser escasos y su formulación debe de empezar con un verbo en infinitivo (identificar, conocer, examinar, describir); han de ser concisos y realizables. Se debe diferenciar el propósito del estudio (objetivo general: que señalará el enunciado sobre las expectativas de la investigación y la relación entre las variables que se indagan) de los objetivos específicos (2 a 4): enunciados sobre los que se va a hacer el proyecto, que se desprenden lógica y temáticamente del objetivo general y deben de estar abarcados en el mismo, cuidándose de que no sean antagónicos o apunten a propósitos diferentes. Al declarar los objetivos específicos debemos incluir las variables del estudio y sus términos mensurables.
La hipótesis ha de entenderse como un intento de predicción o una propuesta de relación entre dos o más variables. Sólo debe ser formulada tras una comprensión del tema, revisar la bibliografía y considerar todos los factores que puedan intervenir en el desarrollo del proyecto, incluido –de manera fundamental– las posibilidades materiales y de equipo para su desarrollo. No puede ser una mera conjetura desordenada o caótica, irregular, sino reflejar el conocimiento, imaginación y experiencia del investigador. Puede decirse que los objetivos nacen de la pregunta, la hipótesis nace del objetivo principal (es su planteamiento explicativo); y, además, que en el objetivo principal se define la variable principal.
Dentro de la metodología del estudio haremos una descripción de las tácticas empleadas para alcanzar los objetivos y establecer controles sobre la situación que se investiga. Representa el núcleo principal del proyecto de investigación; es lo que nos va a permitir aceptar que cualquier conclusión tenga algún valor y pueda ser aceptado como conocimiento científico. Se ha dicho de forma muy sintética que la metodología es “el por qué del cómo” de una investigación. No es, por tanto, un listado de técnicas y tendrá que explicar paso a paso cómo se espera “producir” los datos requeridos para responder a la pregunta de la investigación. Su resumen del planteamiento metodológico debería ser realizado en unas 150-500 palabras. Al presentar los sujetos de estudio, tendremos que detallar la presencia de criterios de inclusión/exclusión, el tamaño de la muestra y diseño del muestreo. En su caso, la existencia de grupo de comparación, tipo de controles y existencia de procedimientos de asignación a cada grupo. La referencia metodológica del PI debe describir de manera precisa y documentada las variables (principal y secundarias) que se intentarán analizar, estableciendo su definición y la forma de medirlas. De hecho, como se ha señalado, el conocimiento de las diferentes variables de un proyecto ayudara a perfilar sus objetivos. En cuanto a la recogida de datos, el investigador hará una descripción del procedimiento seguido, su organización y codificación. El método para la recolección de datos puede consistir en la realización de cuestionarios, entrevistas, exámenes médicos, estudios de laboratorio o procedimientos de cribaje, que deben ser descritos en sus contenidos lo mismo que en su ejecución (entrega, recogida, tipo de preguntas, citación, etc.). Se especificará el control de posibles errores y sesgos, y de los mecanismos para garantizar la calidad de las mediciones. Al hacer referencia al análisis de los datos se realizará una descripción razonada del plan de organización y síntesis de la información obtenida, y que nos permitirán mejorar la interpretación de las observaciones y hacer deducciones acerca de la confiabilidad de los mismos. Deben citarse las pruebas estadísticas aplicadas y cualquier programa o paquete de programas informáticos usados en la elaboración de los datos.
En cuanto a la aplicabilidad y utilidad práctica de los resultados, debe señalar la relevancia de la investigación y la magnitud de su utilidad sanitaria (su aplicabilidad futura), expresado de forma realista y sencilla. Para cualquier paso que no pueda ser resuelto por el Investigador principal, ha de manifestarse y justificarse ante los correctores que otro componente del equipo está capacitado para resolverlo. Esto se hace declarando la experiencia del equipo investigador (que avalará su credibilidad), de manera principal la relacionada con el tema a investigar; y consistiría en 2 a 5 frases para cada investigador recogiendo sus líneas de trabajo previas. En el apartado de medios disponibles para realizar el proyecto hemos de detallar los recursos humanos y materiales para los que no se necesita solicitar ayuda (tallímetros, tensiómetros, ubículos o consultas, ordenadores, personal del centro o ajeno al mismo que no formará parte del equipo…) señalando su procedencia, ubicación y propiedad.
En el plan de acción se adelantará el listado de las actividades necesarias para alcanzar el objetivo del estudio y su organización de los recursos humanos y materiales en torno al proyecto. El PI puede acompañarse de un cronograma de actividades que presentará ordenado –en una tabla o cuadro– en el tiempo –en días, semanas o meses– los procesos más relevantes para el desarrollo de la investigación.
Tiene que quedar claro que la investigación se atiene a todas las exigencias éticas que puede necesitar el tipo de estudio que vamos a realizar, señalando los organismos oficiales o instituciones responsables de su supervisión. La aprobación ética debe ser emitida por el comité de ética que corresponda a la institución, debe valorar el proyecto y manifestar su autorización. Esta será exigible en todos los estudios con seres humanos, y especialmente con niños. Debemos adjuntar el certificado emitido y añadirlo como anexo del PI.
El presupuesto debe dar cuenta de los costos de la investigación, desglosado en apartados y capítulos, preferiblemente presentado mediante una tabla. En la columna de la izquierda se enumeran los diferentes apartados, señalando para cada uno los capítulos de gastos: personal (becarios, personal administrativo, servicios con coste, otro tipo de contratos), material inventariable (infraestructura, aparatos de medida y registro, ordenadores, etc.), material fungible (papelería, soportes informáticos, tubos de ensayo, reactivos, etc.), viajes y dietas (desplazamientos de realización de trabajo de campo, asistencia a congresos, reuniones de trabajo, etc.), y otros. En la columna media el gasto presupuestado para cada capítulo. Y en la derecha el total de cada apartado. Lógicamente en la esquina inferior derecha se situará la suma total de los diferentes apartados, que será el monto estimado de la ayuda solicitada para el desarrollo de la investigación. La solicitud deberá de ser razonable, equilibrada y ajustarse a la cuantía máxima establecida en caso de que exista.
Toda referencia citada en el texto debe de aparecer recogida en la bibliografía. El sistema de citación más utilizado en ciencias de la salud es el de recopilación al final del documento de las referencias bibliográficas según van apareciendo en el texto (método ordinal), señalando el número correspondiente como supraíndice o entre paréntesis (la cita a pie de página debe ser evitada). Menos utilizada es la citación entre paréntesis del primer apellido del autor y el año de publicación. La forma de identificar los artículos se debe atener a los normas de Vancouver. La revisión puede ser realizada a partir de diferentes métodos de búsqueda de información científica: revistas nacionales o internacionales, boletines de organizaciones, libros, búsquedas mediante sistemas informatizados (MedLine, MedLar) y la comunicación personal con otros investigadores. Internet ofrece una vía de acceso a la información científica inigualable en su riqueza, en la forma de realizar una selección previa de forma dirigida y en su disponibilidad instantánea (just a click-away). Debe tenerse presente que los revisores frecuentemente fueron seleccionados por su espíritu crítico y raramente aceptarán una declaración contraria a su propia percepción sin conocer la fuente de información.
Anexos
En esta sección opcional se incluye información secundaria o material importante que es muy extenso. Puede que el PI deba presentarse complementado con una encuesta, mapas o censos, tablas, direcciones de los centros participantes en el estudio, etc. En ese caso, se recogerán como anexos al final del proyecto, teniendo en cuenta que la información anexada sea realmente necesaria y que aporte algo sustantivo en su valoración. Se colocará después de la literatura citada.
Consideraciones formales y consejos útiles. errores frecuentes
Debemos recordar algunas recomendaciones que se refieren al orden en que se puede construir y redactar el texto; a su adecuada forma externa, que contribuirá a una presentación eficaz y a la revisión fácil de la organización, ayudas valiosas para la comprensión y análisis por parte del lector; y a las cualidades de expresión, que facilitarán y suscitarán el interés de la lectura.
Un error frecuente en el investigador inexperto consiste en precipitarse a escribir el PI cuando sólo se tiene una idea tosca y poco elaborada de lo que se quiere hacer. De esa forma, algunos son capaces de hacer el manuscrito inicial de un tirón, pero la mayoría no. Ha de recordarse, por tanto, que existe un orden lógico en la elaboración (Fig. 1). El primer paso consistirá en la elaboración de un esquema o guión, compuesto provisionalmente de sus diferentes partes; constará, por tanto, de nombres o frases ordenadas jerárquicamente. Luego se ha expandir el guión mediante frases que se refieran a las ideas fundamentales de cada apartado para con ellas componer párrafos, etc. Luego se iniciará la redacción, que dará lugar al primer borrador que completaría el PI en su totalidad –desde el principio hasta el final–, el manuscrito completo, y que tiene como objetivo lograr la unidad. A partir de este borrador previo y de borradores sucesivos se logrará su redacción definitiva. En esta última fase se han de tener en cuenta una serie de recomendaciones –revisión y corrección– para que el trabajo esté dignamente presentado en su versión definitiva y listo para su emisión y distribución.

Figura 1. Como elaborar un proyecto de investigacíon: redacción
A la hora de iniciar la presentación de los contenidos, la utilización de un procesador de textos nos facilitará definir márgenes (adecuados y sistemáticos) y tamaños de fuente (no menor de 12 en el texto corriente), separación de párrafos (mayor que de líneas), sangrías, evitar el comenzar una página con líneas sueltas, adecuada utilización de puntos y aparte, diferenciación (tipo/tamaño de letra) en títulos-apartados-subapartados, uso adecuado y equilibrado de subrayados, negritas, versalita, numeración de las páginas y relación clara del índice.
Si hubiera que sintetizar algunos consejos de redacción y estilo, tendríamos que señalar que todo el documento debe tener, por principio: coherencia expresiva, corrección sintáctica y corrección ortográfica. En cuanto al estilo, el lenguaje técnico-científico tiene unos rasgos distintivos: precisión, claridad y brevedad. Precisión que significa usar las palabras que comunican exactamente lo que se quiere decir, transfiriendo la información justa a quienes ya no podrán pedirte que aclares sus dudas. Claridad que supone que nuestro escrito se lea y se entienda rápidamente; un texto es fácil de entender cuando el lenguaje es sencillo, las oraciones están bien construidas y cada párrafo desarrolla su tema siguiendo un orden lógico. Brevedad que quiere decir que incluiremos solamente la información que es pertinente al contenido del documento, comunicándola con el menor número posible de palabras. Se ha repetido que los diccionarios (de la lengua, de sinónimos, antónimos, terminológicos…) son de gran ayuda cuando llega el momento de revisar, corregir y mejorar todos estos aspectos. Debemos señalar que en este apartado son faltas comunes, y que hemos de evitar y eliminar en las sucesivas correcciones: la sintaxis descuidada, la concordancia, el uso de pronombres ambiguos, la puntuación deficiente, las faltas ortográficas, la redundancia y la verbosidad, la introducción de vocabulario rebuscado, la excesiva longitud de frases y párrafos, la proliferación de abreviaturas sin una introducción previa de su significado, el redondeo de cifras, la doble negación, el exceso de citas, los anglicismos y el lenguaje informal.
Otros errores frecuentes que infraestimados en la preparación y presentación de nuestra investigación son: problemas de identificación adecuada de los autores, exceder el número de páginas permitido, el envío fuera de plazo, no ajustarse al tema de la convocatoria, deficiencia en los CV y falta de anexos. En algunas de las convocatorias de más prestigio, hasta el 30% de los PI rechazados lo son por descuidos en lo que puede considerarse –estrictamente– elaboración del PI, y no por la calidad de la investigación que quiere desarrollar.
En relación con estas cuestiones, y en aras de elevar las posibilidades de éxito de nuestra solicitud, no debemos olvidar que los evaluadores suelen ser investigadores con experiencia, revisores exigentes y personas cultas
Recomendaciones en la presentación del CV
El CV es un instrumento esencial a la hora de solicitar y lograr una valoración positiva de un proyecto de investigación. Para los evaluadores, los investigadores son la garantía y el valor fundamental de su realización y sus CV pueden utilizarse como cribaje inicial, predisponiendo favorable o desfavorablemente a la concesión de cualquier ayuda de financiación.
Es frecuente que en la convocatoria de estas ayudas, de una beca o de cualquier concurso la exigencia del CV de los miembros del equipo investigador se acompañe de unas normas de presentación específicas, a veces mediante formularios prediseñados. De ser así, su formalidad y cada uno de su apartados de la propuesta debe ser estudiado atentamente y los firmantes deben ajustarse a ella. Cualquier desviación sobre la misma puede ser considerada negativamente en su evaluación. En todo caso, para su confección debe darse tanta importancia al contenido como a la formalidad, exposición y presentación del mismo. Aunque un CV puede ser redactado siguiendo diversos formatos, debe ajustarse siempre a los criterios de orden, pulcritud y síntesis.
Estructura del CV médico
Los apartados principales del CV aparecen recogidos en el cuadro adjunto. En su esquema general consta de tres partes principales, cada una iniciándose en páginas diferentes: datos personales, datos académicos y datos profesionales, entre los que la reseña profesional será –lógicamente– más extensa según se acumule más edad y experiencia. Cada apartado se dividirá a su vez en subapartados claramente diferenciados.
1. Datos personales
a. Nombre y dos apellidos (por este orden). El nombre nunca irá precedido de identificadores tales como Dr., Prof., Lic., Sr., Sra., etc.
b. Dirección, teléfono, fax y correo-e. Se trata de facilitar la tarea de localización por si fuese necesario aclarar cualquier duda.
c. Nacimiento. Indicar la fecha y el lugar; es la forma más clara de precisar la edad.
d. Nacionalidad. Puede ser evidente por el lugar de nacimiento. En cualquier caso, los extranjeros deben mencionar que cumplen con los requisitos exigidos por la ley para trabajar legalmente y desde cuándo los cumplen.
e. Lenguas que habla, escribe o lee, comenzando por la lengua materna, la lengua oficial, el inglés y otras, señalando el nivel (básico, medio, alto).
Hay datos que no es necesario mencionar en el CV, tales como el número de DNI o NIF, el estado civil, el número de hijos, la fecha de matrimonio, aficiones, o conocimientos o experiencia extraprofesional sin relación con el PI.
2. Datos académicos
Sólo deben mencionarse si son especialmente relevantes y consistentes con los datos de la enseñanza universitaria. En general, no son particularmente útiles.
Sí se debe recoger la fecha de comienzo y la de finalización de los estudios universitarios, la Universidad o Universidades en las que se cursaron y las distinciones o méritos especiales conseguidos (becas de estudios y premios). Es aconsejable evitar el uso de abreviaciones, utilizando siempre las expresiones completas (Universidad de Oviedo, Universidad de Quebec, etc.).
Referir los títulos académicos de licenciaturas (y especialidad si la hubiera), masters, doctorados, (indicando la calificación obtenida si resulta relevante), presentados en el orden cronológico en que fueron obtenidos. En algunos países existe la “recertificación” como especialista, que se incluiría aquí. Las abreviaciones de títulos académicos obtenidos en países anglosajones (BS, por ejemplo) es aconsejable evitarlas y escribirlos de forma completa (Bachelor of Science).
3. Datos profesionales
En el caso de los pediatras jóvenes debe de hacerse constar la fecha de inicio y finalización de su formación especializada, así como el lugar (Hospital, Centro de Salud), señalando sus responsabilidades y experiencias más relevantes. En aquellos con más años de experiencia debe indicarse qué puestos, cargos y dedicaciones han sido las más recientes.
El apartado se subdividirá en:
a. Experiencia profesional: indicar año de comienzo y finalización de cada trabajo, el centro (y la ciudad) donde lo desarrolló, el cargo, responsabilidades, habilidades y experiencia adquiridas. Aquí deben recogerse la pertenencia a grupos de trabajo, responsabilidades en comités, de tipo directivo y organizativo, sean estas de carácter privado o público.
b. Publicaciones: ordenadas por años e identificando claramente la cita bibliográfica, según la normativa de Vancouver. Si son muchas, pueden agruparse en “originales”, “revisiones”, “cartas al director”, etc.
c. Otras comunicaciones científicas en Congresos: tanto orales como en formato de póster.
d. Ponencias y otras presentaciones en congresos, indicando sólo aquellas situaciones en las que se actúa como ponente o aquellos congresos o reuniones en los que se presenta algún trabajo. Al igual que las publicaciones, si son muchas pueden organizarse en orden cronológico inverso.
e. Experiencia investigadora, indicando las técnicas de laboratorio, los conocimientos aplicados en el desarrollo de la misma, los trabajos que han recibido financiación (pública o privada) y el organismo que aporta la subvención para llevarla a cabo.
f. Formación continuada. Se incluyen aquí los cursos y actividades de formación continuada a los que se ha asistido y oficialmente reconocidas como tales; y si existe acreditación oficial (desde la Administración o reconocida por ella) debe darse a conocer el número de créditos. La asistencia a congresos puede también añadirse, aunque el mérito que se les concede es cada vez menor, salvo que haya habido presentación oral o póster.
g. Asociaciones o instituciones profesionales de las que se es miembro.
4. Otras actividades y méritos que se quieran hacer constar
Puede ser de valor en la redacción del CV la relación de actividades específicas a las que se puede dedicar un apartado, según la orientación del proyecto o los objetivos de la solicitud. Así, las responsabilidades de tipo organizativo, institucional o de asesoramiento; y en el caso de los profesionales de Atención Primaria, actividades de formación y docencia, de educación para la salud, de intervención comunitaria, etc.
Por último, los evaluadores suelen ser personas acostumbradas a leer CV y reconocen fácilmente en la corrección de su presentación las cualidades y capacidades de sus autores. Evite la primera persona y exponga todos los datos que considere positivos de su trayectoria, pero ateniéndose al objetivo que se busca y resaltando los que le pueda ser de más utilidad.
Bibliografía
– Burgos R. Metodología de investigación y escritura científica. Burgos R, editor. 3ª edición. Granada: Escuela Andaluza de Salud Pública; 1998.
– Suárez EL, Pérez-Cardona CM. Basic components in the development of research proposals in health sciencies. PR Health Sci. 1999; 18(suppl A): 1-49.
– Rodríguez del Águila MM, Pérez-Vicente S, Sordo del Castillo, Fernández MA. Cómo elaborar un protocolo de investigación en salud. Med Clin (Barc). 2007; 129: 299-302.
– Fuentelsaz C, Pulpón AM, Icart. Elaboración y presentación de un proyecto de investigación y una tesina. Barcelona: Publicacions i Edicions UB; 2001.
– Quivy R. The construction of research in the scientific method. Rech Soins Infirm. 1997; 32-9.
– American psychological association. Manual de estilo de publicaciones de la American Psychological Association. 2ª edición. México; 2002.
– Argimón P, Jiménez J. Métodos de investigación clínica y epidemiológica. 2ª edición. Madrid: Ed Harcourt; 2000.
– Eco U. Cómo se hace una Tesis. Técnicas y procedimientos de estudio, investigación y escritura.
 |
| Entrega de premios |
Mª Inés Hidalgo Vicario
Mª Inés Hidalgo Vicario
Durante el XXVI Congreso de la Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP) celebrado en Sevilla del 4 al 6 octubre de 2012 se entregaron tres Premios del Rincón del Residente de la Revista Pediatría Integral seleccionados por el Comité Editorial. A los dos mejores casos clínicos, así como a la mejor imagen clínica publicadas durante todo el curso, desde octubre de 2011 hasta septiembre de 2012. Pueden verse en www.sepeap.org y en www.pediatriaintegral.es
• 1er caso clínico: Exantema inespecífico en el recién nacido. Autores: L. Rivas Arribas, V. Ojea Jorge, J.F. Hurtado Díaz, J.A. Couceiro Gianzo. Complejo Hospitalario de Pontevedra. Pontevedra (Fig. 1).
• 2º caso clínico: Niño de 11 años con dolor abdominal y hematuria. Autores: G. López Sobrino, S. García Guixot, C. Alonso Vicente, A. Coral Barreda Bonis. Hospital Infantil Universitario La Paz. Madrid (Fig. 2).
• Imagen clínica: Quiste parauretral o quiste del conducto de Skene. Autores: L. Alonso Romero, M. Miranda Díaz, J. Márquez Fernández, R. Oña López. Hospital Universitario Virgen de Valme. Sevilla (Fig. 3).
El Rincón del residente está coordinada por: David Gómez Andrés, Josué Pérez Sanz y Javier Rodríguez Contreras (residentes del Hospital Universitario Infantil La Paz, Madrid) a los cuales quiero expresar mi agradecimiento por su esfuerzo y dedicación y está supervisada por el Comité editorial de Pediatría Integral.
Estos premios se han establecido para incentivar la participación de los residentes en la revista. Desde aquí quiero animar a los residentes de las diferentes áreas geográficas del país para que participen enviando sus casos e imágenes lo cual contribuirá a compartir la experiencia, aumentar los conocimientos y mejorar el currículo.



 |
| Crítica de libros |
Manuel Hernández
Catedrático Emérito de Pediatría
MEDICINA DE LA ADOLESCENCIA. Atención integral

M.I. Hidalgo Vicario, A.M. Redondo Romero,
G. Castellano Barca. 2ª edición. Madrid: Ergon; 2012
La publicación de la segunda edición de Medicina de la Adolescencia es una aportación muy importante al conocimiento de la fisiología y las características de los diferentes procesos patológicos a lo largo de esta importante etapa de la vida y contribuirá a que se adopte la actitud terapéutica más adecuada dentro del entorno en que se encuentre el adolescente.
Si la primera edición, publicada hace ocho años, fue un revulsivo para que los pediatras, médicos de familia y colegas de diversas especialidades pudieran acercarse con un mejor conocimiento al paciente de esta edad, esta nueva edición consolida y amplía los logros de la anterior. Como rasgos distintivos cabe señalar, su mayor extensión (ha pasado de 630 a 1.250 páginas), la incorporación de nuevos capítulos prácticamente en todas las secciones y la ampliación del número de autores, no solo españoles sino latinoamericanos, de Estados Unidos y Canadá.
Por destacar algunos de los temas que se abordan en esta edición y no estaban presentes en la anterior se pueden señalar los siguientes: datos epidemiológicos sobre morbilidad y mortalidad, estudio del adolescente inmigrante, su relación con los medios de comunicación (redes sociales e internet), salud medioambiental, el estilo de vida y su influencia en la salud y la ampliación de las secciones dedicadas a la salud mental y a la sexualidad como motivo de consulta.
En resumen, la Doctora Inés Hidalgo y los Doctores Redondo y Castellano, como editores, han logrado coordinar a 226 autores y sacar a la luz una obra que va a contribuir decisivamente a mejorar la valoración del adolescente sano y facilitar el diagnóstico y tratamiento de los cuadros patológicos en estos pacientes. A ellos y a la Editorial Ergon hay que felicitarles y agradecerles que hayan puesto a nuestra disposición un verdadero tratado de medicina de la adolescencia que deseamos que alcance una amplia difusión.