| Regreso a las bases |
J.M. Vilanova Juanola
ABS Florida Sud. Unitat de Gestió L’Hospitalet Nord.
SAP Delta del Llobregat. ICS. Barcelona
Pediatr Integral 2014; XVIII(2): 115-123
Guía práctica de utilización de antimicrobianos para el tratamiento de las infecciones bacterianas más prevalentes
Introducción
El 90% de los antibióticos se prescriben en Atención Primaria (AP) y los servicios de urgencias, principalmente para tratar infecciones del tracto respiratorio (60%). Estos datos no incluyen las dispensaciones por receta privada y de mutualidades públicas de funcionarios.
La utilización adecuada de antibióticos reduce la morbimortalidad por infecciones bacterianas. El uso inadecuado es causa de fracaso terapéutico, incrementa los costes y favorece la inducción de resistencias. Además, supone un riesgo innecesario de reacciones adversas y aumenta futuras consultas por procesos leves. El problema es especialmente grave en la población pediátrica porque cada vez es más difícil disponer de moléculas que reemplacen aquellas para las que los patógenos han desarrollado resistencias. Es preocupante la expansión en la comunidad de microorganismos resistentes (enterobacterias productoras de beta-lactamasas de espectro extendido o S. aureus resistente a meticilina) que anteriormente sólo producían infecciones nosocomiales. Las infecciones por bacterias resistentes se asocian a una mayor morbilidad, mortalidad e incrementan el gasto sanitario.
La selección del tratamiento según guías clínicas y documentos de consenso, mejora los resultados, contribuye a frenar la expansión de cepas resistentes y reduce el gasto sanitario.
Este artículo da una orientación general para el uso adecuado de antibióticos en la patología infecciosa más frecuente en AP.
Situación actual(1,2)
España destacaba por el consumo de antibióticos y la alta prevalencia de resistencias bacterianas de las especies que causan infecciones comunitarias.
Esta tendencia se ha invertido y, en los últimos años, el consumo comunitario de antibióticos se mantiene en la media europea.
Amoxicilina y su asociación con ácido clavulánico suponen el mayor volumen de prescripciones, seguidos de macrólidos y cefalosporinas de primera y segunda generación. Se ha acentuado la diferencia entre amoxicilina y amoxicilina-clavulánico a favor de la primera y el consumo de cefalosporinas y macrólidos ha experimentado un descenso significativo.
Los pediatras españoles tienen buen conocimiento de los antibióticos y su prescripción está acorde con protocolos, guías clínicas y documentos de consenso. Los criterios de idoneidad por orden de importancia son: eficacia clínica, efectos secundarios, comodidad posológica, espectro antibacteriano, precio y resistencias.
Fuentes de información(3-5)
Los documentos de consenso y las guías actuales mejoran los resultados clínicos, reducen los efectos adversos, disminuyen las resistencias y facilitan la selección de tratamientos coste-eficaces. Sin embargo, algunas hacen una aproximación excesivamente economicista, otras están elaboradas por profesionales que desconocen la realidad de la AP y, en ocasiones, las recomendaciones son dispares.
En las guías pediátricas es esencial tener en consideración las formas galénicas adecuadas y sus características organolépticas. Las guías clínicas y documentos de consenso deben ser elaboradas por comisiones multidisciplinares, con la participación de los pediatras de urgencias y de AP.
Protocolos “on line” y la historia clínica informatizada con sistemas de ayuda a la prescripción son útiles para mejorar la política de antibióticos.
Tratamiento antimicrobiano adecuado versus óptimo
Se define “antibioterapia adecuada” como el régimen terapéutico con actividad demostrada in vitro frente al microorganismo causal. Sin embargo, al seleccionar el tratamiento, además de la sensibilidad in vitro, se deben considerar: eficacia clínica, facilidad de la adhesión, efectos secundarios y coste. Se considera “tratamiento antimicrobiano óptimo” aquel que está acorde con las recomendaciones vigentes y es correcto en dosificación, duración del tratamiento y elección de la presentación galénica.
Tipos de tratamientos antimicrobianos
• Profiláctico. Indicado para la prevención de una potencial infección.
• Empírico. Utilizado antes de conocer la etiología y sensibilidad del patógeno causante.
• Dirigido. Utilizado una vez conocido el agente causal y su antibiograma.
• Diferida. Prescripción de una receta para ser utilizada en caso de empeoramiento o persistencia de los síntomas tras un periodo de 48 a 72 horas. La antibioterapia condicionada a la evolución (wait and see) parece útil y segura en el manejo de faringitis, otitis y bronquitis aguda. Esta estrategia demuestra a los padres que los antibióticos no siempre son necesarios.
Evaluación de la calidad de la prescripción
La evaluación de la adecuación prescripción-indicación es la mejor forma de valorar la calidad de la utilización de los medicamentos y la mejor aceptada por los facultativos. Sin embargo, se utilizan indicadores indirectos basados en la evaluación de medicamentos seleccionados (indicadores de uso relativo) o de la cantidad de medicamento prescrito (tasas) sin tener en cuenta el diagnóstico.
Prescripción de antibimicrobianos, “pasarse o no llegar”
La adecuación de la prescripción de antibióticos consigue mayores tasas de curación y ratios de resistencia más bajos, pero es preocupante la aparición de médicos “resistentes a la prescripción de antibióticos” que confían en la probabilidad de evolución favorable o trasladan la prescripción a otros compañeros o al Servicio de Urgencias. No es objetivo de este artículo discutir los motivos de este tipo de “política individual” de prescripción.
Patrón de sensibilidad de los patógenos responsables de las infecciones más prevalentes(6,7)
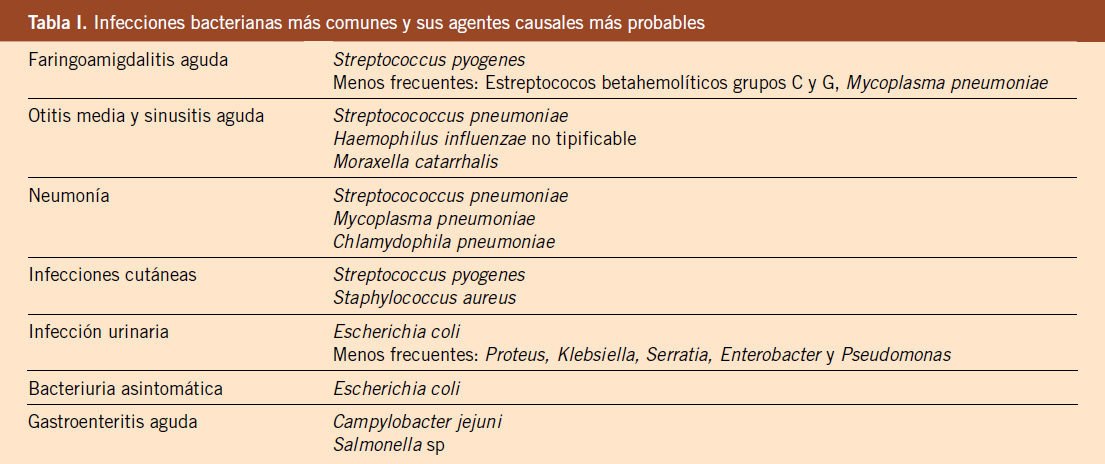
Las infecciones más comunes y sus agentes más probables se exponen en la tabla I. A continuación se detallan los microorganismos a los que nos vamos a enfrentar con mayor frecuencia y sus patrones de resistencia.
Streptococcus pyogenes
Agente causal de la faringitis estreptocócica y de infecciones cutáneas. S. pyogenes mantiene su sensibilidad a penicilina, amoxicilina y cefalosporinas. La resistencia a macrólidos es reversible y ha disminuido hasta un 20% por su menor consumo.
Los macrólidos de 16 átomos (josamicina y diacetilmidecamicina) y clindamicina son una buena alternativa en pacientes alérgicos o intolerantes a penicilinas, al mantener la actividad frente a cepas del fenotipo M. Un 15-25% de aislamientos expresan el fenotipo MLSB con resistencia a todos los macrólidos y clindamicina.
Streptococcus pneumoniae
Agente causal más frecuente de otitis media aguda (OMA), sinusitis aguda y neumonías típicas. La mayoría de aislamientos con sensibilidad disminuida a penicilina son de sensibilidad intermedia y menos del 10% son de alta. La resistencia se debe a modificaciones en las proteínas fijadoras de penicilina, afectando también a cefalosporinas. La resistencia a penicilinas y beta-lactámicos no se debe a la producción de beta-lactamasa, por lo que la asociación con ácido clavulánico no mejora su actividad.
Los aislamientos resistentes a macrólidos han disminuido hasta un 20%. Existe una clara asociación entre la resistencia a penicilina y macrólidos. Telitromicina es activa in vitrofrente a cepas resistentes a eritromicina y otros antibióticos.
Los serotipos 6B, 9V, 14, 19F y 23F incluyen casi el 90% de los serotipos resistentes a penicilina. Ninguna vacuna se ha diseñado para disminuir las resistencias a los antibióticos o su prescripción, pero la inmunización sistemática con la vacuna conjugada heptavalente reduce el uso de antibióticos y la aparición de cepas resistentes. Aunque los estudios preliminares son optimistas, es necesario investigar el efecto de la vacuna antineumocócica conjugada 13-valente (1, 3, 4, 5, 6A, 6B, 7F, 9V, 14, 18C, 19A, 19F y 23F).
Haemophilus influenzae
Segundo agente causal tras el neumococo de otitis media y sinusitis agudas.
Un tercio de cepas son resistentes a ampicilina y amoxicilina por producción de beta-lactamasa. Las cefalosporinas no están afectadas por las beta-lactamasas, siendo las más activas cefixima, cefpodoxima y ceftibuteno. La combinación amoxicilina-ácido clavulánico y cefuroxima también son activas. Entre los macrólidos, azitromicina y claritromicina son los de mejor actividad.
Moraxella catarrhalis
Patógeno oportunista que produce otitis media aguda, sinusitis, traqueítis y neumonías. Más del 90% de aislamientos son productores de beta-lactamasas y resistentes a ampicilina y amoxicilina. M. catarrhalis es uniformemente sensible a amoxicilina-clavulánico, cefalosporinas (cefuroxima, cefaclor, cefixima) y macrólidos.
Mycoplasma pneumoniae
Agente causal de infecciones de las vías respiratorias altas (faringitis y miringitis), traqueobronquitis y neumonía. M. pneumoniae es el agente causal más frecuente de “neumonías atípicas” en niños mayores de 5 años.
La ausencia de pared celular explica la resistencia a beta-lactámicos. M. pneumoniae es sensible a macrólidos, siendo azitromicina el tratamiento de elección. La resistencia a macrólidos es excepcional, en estos casos son útiles doxiciclina y levofloxacino.
Chlamydophila pneumoniae
Agente causal de infecciones de “neumonías atípicas” en niños mayores de 5 años.
C. pneumoniaees sensible a las tetraciclinas, macrólidos y fluoroquinolonas. El macrólido más activo es claritromicina y levofloxacino, la fluoroquinolona más activa.
Staphylococcus aureus
Agente causal de infecciones de piel y anexos cutáneos. Hasta el 90% de cepas producen beta-lactamasas. Cloxacilina, cefadroxilo, cefaclor y amoxicilina-ácido clavulánico son los fármacos más activos. Cloxacilina es el antimicrobiano de mayor actividad intrínseca pero su mala palatabilidad y la necesidad de administración cada 6 horas explican que se utilice poco en la población pediátrica. Cefadroxilo se considera el antimicrobiano de elección, tiene un elevada biodisponibilidad y alcanza concentraciones séricas altas con menos efectos sobre la microbiota intestinal que el resto de betalactámicos, puede administrarse cada 12 horas y es bien aceptado por su sabor. En la actualidad, no está comercializada la presentación de cefadroxilo en suspensión. La mejor alternativa para los niños que no son capaces de “tragar” la presentaciones sólidas es cefaclor por su excelente tolerancia y buen sabor.
En pacientes con alergia a beta-lactámicos, clindamicina y ácido fusídico son de elección pero tampoco se dispone de presentaciones líquidas. Los macrólidos no están indicados por el alto nivel de resistencia.
La prevalencia de infecciones por S. aureus resistente a meticilina adquiridas en la comunidad (SARM-AC) es baja pero se han comunicado casos en población pediátrica. En pacientes con sospecha de infección por SAMR-AC se recomiendan clindamicina o cotrimoxazol. Cotrimoxazol no cubre la infección por S. pyogenes, por lo que es aconsejable asociarlo con amoxicilina si hay sospecha de coinfección.
E. coli
Agente causal de la mayoría de infecciones de vías urinarias con elevadas tasas de resistencia frente a ampicilina, cefalosporinas de primera generación y cotrimoxazol. Amoxicilina-ácido clavulánico, cefuroxima y cefixima son activas frente a más del 90% de las cepas comunitarias. Un 97% de las cepas son sensibles a fosfomicina. Es preocupante el aumento en el ámbito comunitario de aislamientos de E. coliproductores de betalactamasas de espectro extendido con resistencia a cefixima, cefuroxima, aminoglucósidos, cotrimoxazol, ácido nalidíxico y quinolonas. Fosfomicina mantiene su actividad.
Enteropatógenos bacterianos
Los más prevalentes son Campylobacter (especialmente C. jejuni) y las salmonelas gastroentéricas.
La tasa de resistencia a macrólidos Campylobacter no es alta pero la tendencia es creciente. Azitromicina es el tratamiento de elección. Amoxicilina-clavulánico y clindamicina también mantienen una excelente actividad.
En la salmonelosis, S. enteritidis y S. typhimurium son las cepas más prevalentes y son resistentes a ampicilina y cotrimoxazol. El incremento de Salmonellaentérica resistente a amoxicilina-ácido clavulánico, cefalosporinas de tercera generación y fluoroquinolonas es un problema de importancia clínica.
Tratamiento empírico de las infecciones más frecuentes
Faringoamigdalitis aguda(8,9)
La etiología más frecuente es vírica. S. pyogenes es responsable del 20-30% de casos. La prevalencia es más baja en menores de 3 años (10-14%) y menor por debajo de los 18 meses.
Es difícil diferenciar, basándose en la clínica, las de etiología vírica y las producidas por S. pyogenes, por lo que se deben utilizar pruebas de detección rápida de antígeno estreptocócico. Cuando no se disponga de técnicas rápidas pueden ser útiles escalas clínicas.
El tratamiento antibiótico permite la resolución más rápida de los síntomas, reduce del tiempo de contagio y transmisión, y previene las complicaciones locales y la fiebre reumática.
Los criterios para iniciar tratamiento son:
- • Cultivo o detección antigénica positiva en pacientes sintomáticos.
- • Alta sospecha de origen bacteriano, 4-5 puntos de los criterios de McIsaac.
- • Faringoamigdalitis en el contexto familiar cuando se ha confirmado el origen estreptocócico en alguno de los convivientes.
- • Antecedentes de fiebre reumática en el niño o en algún contacto doméstico.
Las dosis y las pautas recomendadas se muestran en la tabla II.
Otitis media aguda(10,11)
La otitis media aguda (OMA) es la primera causa de prescripción de antibióticos en AP.
Los patógenos más frecuentes son S. pneumoniae (35%) y H. influenzae no tipificable (25%). En menores de 2 meses, hasta un 10% de los casos pueden ser causados por bacilos gram negativos como K. pneumoniae y E. coli.
En países donde las vacunas antineumocócicas conjugadas se administran de forma sistemática y en áreas con elevada cobertura vacunal, H. influenzae no tipificable asume mayor relevancia. En menores de 2 años, la asociación de otalgia y conjuntivitis purulenta sugiere que H. influenzae es el agente causal.
La decisión de observar o iniciar el tratamiento antibiótico depende de la edad, el grado de certeza diagnóstica, la severidad y de la presencia de comorbilidad o factores de riesgo de mala evolución.
Las guías recomiendan en niños con OMA leve o diagnóstico “incierto” una actitud de espera, tratando con antibióticos sólo si los síntomas empeoran o persisten al cabo de 48-72 horas.
El antibiótico de primera elección es amoxicilina a “dosis altas”, 80 mg/kg/día, que consiguen concentraciones en oído medio efectivas contra la mayoría de cepas S. pneumoniae.
La asociación amoxicilina-ácido con clavulánico (8:1) a dosis de amoxicilina de 80 mg/kg/día se considera de elección en:
- • Menores de 6 meses.
- • Clínica grave en menores de 2 años.
- • Fracaso terapéutico con amoxicilina.
- • Niños que han recibido amoxicilina en el último mes.
- • OMA con conjuntivitis supurada.
Amoxicilina y amoxicilina-ácido clavulánico (8:1) se administran cada 8 horas. En pacientes en los que se sospecha incumplimiento, son aceptables 2 dosis diarias. En los países donde está comercializada la presentación con una relación 14:1, la dosis recomendada es de 90 mg/kg/día de amoxicilina y 6,4 mg/kg/día de clavulánico en 2 dosis diarias.
Cefuroxima axetilo y cefpodoxima proxetilo cubren todo el espectro excepto neumococos resistentes a penicilina y son la alternativa en caso de alergia no anafiláctica a las penicilinas.
Las tasas de resistencia de S. pneumoniae a los macrólidos son altas, por lo que deben excluirse del tratamiento salvo en pacientes con reacción anafiláctica a la penicilina. Claritromicina y azitromicina son los macrólidos de elección. Clindamicina no es activa frente a H. influenzae.
En caso de fracaso del tratamiento con macrólidos, la guía nacional propone levofloxacino. En nuestro país no existe presentación líquida y tanto la FDA como la Academia Americana de Pediatría desaconsejan su uso. Levofloxacino y telitromicina pueden ser útiles en determinados casos, explicando a los padres las razones y la idoneidad de este tratamiento.
En menores de 2 años y niños con síntomas severos se recomiendan 10 días de tratamiento. También deben completarse 10 días de tratamiento en la OMA con perforación timpánica, OMA recurrente y en las recaídas tempranas. Un curso de 7 días es eficaz en niños de 2 a 5 años con OMA leve o moderada. Para mayores de 5 años con síntomas leves o moderados el tratamiento se prolongara entre 5 y 7 días.
En casos de intolerancia gástrica, puede empezarse el tratamiento con una dosis de ceftriaxona intramuscular de 50 mg/kg, continuando por vía oral en las siguientes 24 horas. Si la intolerancia persiste puede mantenerse 3 días. Ceftriaxona es de uso hospitalario, sino no está disponible, es aceptable el uso de cefonicid, una cefalosporina de segunda generación con espectro similar a cefuroxima.
Los tratamientos empíricos recomendados de la OMA se recogen en la tabla III.
Sinusitis bacteriana aguda(12,13)
La sinusitis bacteriana aguda (SBA) es una complicación frecuente de la infección viral de vías respiratorias altas. Es un diagnóstico poco habitual al considerarse erróneamente una entidad de diagnóstico radiológico.
Los agentes causales coinciden con los de la OMA, S. pneumoniae (30%), H. influenzae no tipificable (30%) y M. catharralis(10%). En áreas con altas coberturas de vacunación antineumocócica han aumentado los aislamientos de H. infuenzaeno tipificable y de M. catarrhalis.
Las últimas guías coinciden en el diagnóstico clínico, señalando como claves diagnósticas la persistencia, la gravedad y el empeoramiento de la sintomatología de un resfriado común. Las pruebas de imagen solo están indicadas ante la sospecha de complicaciones, mala respuesta al tratamiento, procesos recurrentes y en pacientes inmunosuprimidos o con enfermedad grave de base.
Aunque un 50-60% se resuelven espontáneamente, se recomienda iniciar el tratamiento antibiótico cuando se cumplan los criterios diagnósticos de SBA, a excepción de los niños con formas persistentes (Tabla IV).
El criterio fundamental para la selección del tratamiento es la actividad antineumocócica, porque S. pneumoniae, el agente etiológico más común, y la rinosinusitis neumocócica tiene menos tendencia a la resolución espontánea y mayor riesgo de complicaciones.
Amoxicilina y amoxicilina-ácido clavulánico a “dosis altas” son de elección para la mayoría de SBA. Cefuroxima axetilo y cefpodoxima proxetilo son la mejor opción en niños con alergia no anafiláctica a penicilinas. A partir de los 12 años puede utilizarse cefditoren pivoxilo, una cefalosporina de tercera generación, más activa que cefpodoxima y cefuroxima. Otras cefalosporinas orales de tercera generación, como cefixima y ceftibuteno, muy activas frente a H. influenzae, apenas lo son frente a cepas de S. pneumoniae resistentes a la penicilina, por lo que no deben considerarse alternativa.
Los macrólidos no son una buena opción por su alto porcentaje de resistencias (25-30%), en caso de alergia inmediata (tipo I) pueden utilizarse claritromicina, azitromicina o clindamicina. Como última opción, en pacientes con mala respuesta al tratamiento con macrólidos podrían emplearse levofloxacino (uso off label) o telitromicina.
Se recomienda una duración del tratamiento antibiótico de 7 a 14 días, la pauta más aconsejada es de 10 días.
Neumonía adquirida en la comunidad(14,15)
La incidencia de neumonía adquirida en la comunidad (NAC) es alta, especialmente en los menores de 5 años. El diagnóstico es clínico, aunque para la confirmación se requiera la radiografía de tórax. En algunos casos sin criterios de gravedad se acepta el diagnóstico sin confirmación radiológica.
Las NAC de etiología viral son más frecuentes por debajo de los 2 años y su prevalencia disminuye a partir de los 6. Excepto en el periodo neonatal, S. pneumoniae es el principal agente causal en todos los grupos etarios. La NAC neumocócica es la de mayor gravedad. M. pneumoniae y C. pneumoniae adquieren relevancia a partir de los 5 años. M. pneumoniae es el principal agente de NAC atípica.
Un 20-30% de las NAC son infecciones mixtas virus-bacteria, neumococo es la bacteria aislada con más frecuencia en las confecciones.
En base a la clínica y los hallazgos radiológicos, las NAC se clasifican en: NAC “típica”, de etiología probablemente neumocócica, “atípica” (producida por virus o bacterias atípicas) y “no clasificable” (casos que no cumplen criterios que permitan incluirlos en los 2 primeros grupos). Esta diferenciación es más difícil en menores de 4 años.
En los pacientes con criterios de neumonía típica, amoxicilina a dosis altas es el tratamiento de elección. En menores de 2 años puede utilizarse amoxicilina-ácido clavulánico.
Si la información disponible sugiere infección por M. pneumoniae o C. pneumoniae el tratamiento de elección es azitromicina.
En las NAC indeterminadas, especialmente en mayores de 4 años pueden utilizarse amoxicilina asociada o no a azitromicina. A partir de los 12 años telitromicina puede ser de elección en pacientes con alergia a beta-lactámicos o NAC indeterminada. Aunque las fluoroquinolonas no se prescriben en menores de 18 años, la experiencia en niños con enfermedades graves avala su seguridad y eficacia. Levofloxacino puede ser una opción cuando hay sospecha o evidencia de resistencias de neumococo a los macrólidos pues es efectiva contra neumococo y bacterias atípicas.
Pocos estudios han analizado la duración óptima de la terapia antimicrobiana, 10 días de tratamiento con beta-lactámicos y 5 días con azitromicina son los mejor estudiados.
Los tratamientos empíricos recomendados de la NAC se recogen en la tabla V.
Infecciones bacterianas de la piel y anejos(16,17)
Son motivo de consulta frecuente y generan una parte significativa de las prescripciones de antibióticos. Las bacterias que con mayor frecuencia participan son S. aureusy S. pyogenes.
El ácido fusídico y la mupirocina son los antiinfecciosos tópicos de elección. Retapamulina es efectiva en infecciones producidas por S. aureus mupirocín y meticilín-resistentes.
El tratamiento empírico debe cubrir S. pyogenes y S. aureus. El antibiótico de elección es cefadroxilo. Las presentaciones en suspensión de cefaclor y amoxicilina-ácido clavulánico y cefuroxima-axetilo son buenas alternativas hasta que la presentación líquida de cefadroxilo vuelva a estar comercializada.
Cuando los beta-lactámicos están contraindicados son de elección el ácido fusídico y clindamicina. Ácido fusídico es activo frente a S. aureus y S. pyogenes, pero la suspensión no está comercializada y, según la ficha técnica, solo puede utilizarse a partir de los 12 años. La tasa de resistencia de S. aureus a clindamicina ha disminuido y actualmente es cercana al 15%, no se dispone de presentaciones líquidas pero los comprimidos pueden disolverse en agua.
En España la prevalencia de infecciones por S. aureus resistente a meticilina adquiridas en la comunidad (SARM-AC) todavía es baja pero se han comunicado casos en población pediátrica, fundamentalmente celulitis, forúnculos y abscesos, a menudo recurrentes y de trasmisión intrafamiliar. En las infecciones por SARM-AC son de vital importancia el drenaje y desbridamiento precoces. En pacientes ambulatorios con sospecha de infección por SAMR-AC, se recomiendan clindamicina o cotrimoxazol. Cotrimoxazol no cubre la infección por S. pyogenes, por lo que se debe asociar a amoxicilina cuando se desconoce el agente causal.
Linezolid tiene una excelente eficacia pero debe reservarse para pacientes con infecciones severas que requieren hospitalización o que no han respondido a tratamientos previos.
Los tratamientos empíricos recomendados de las infecciones superficiales de piel y se recogen en la tabla VI.
Infección del trato urinario(18,19)
La infección del trato urinario (ITU) es frecuente especialmente en menores de 2 años. El diagnóstico se establece con el cultivo cuantitativo de una muestra de orina obtenida en condiciones bacteriológicamente fiables. En niños sin control del esfínter vesical, la recolección de muestras limita el diagnóstico por razones técnicas y “operativas”. En los niños con sospecha de ITU febril y en escolares con manifestaciones clínicas de pielonefritis aguda (PNA) el tratamiento debe iniciarse tras recoger la muestra para urinocultivo en condiciones bacteriológicamente fiables. Cuando no puede asegurarse la recogida de una muestra adecuada o no se cumplen los criterios para el procesado conveniente hay que remitir al paciente al servicio de urgencias.
E. coli es el principal agente causal (80-90%). La exposición previa a antibióticos, el antecedente de hospitalización o la existencia de anomalías urinarias aumentan la probabilidad de ITU por otros uropatógenos, como Proteus mirabilis, Klebsiella spp. o Pseudomonas aeruginosa. Debemos considerar también, especialmente en el lactante pequeño, Enterococcus faecalis.
El tratamiento empírico se basa en las tasas de resistencia de E. coli, más del 90% de las cepas son sensibles a amoxicilina-ácido clavulánico, cefalosporinas de segunda y tercera generación, fosfomicina, aminoglucósidos y nitrofurantoína.
Cefuroxima-axetilo y cefixima tienen un perfil discretamente superior a amoxicilina-clavulánico frente a E. coli y otras enterobacterias (P. mirabilis y K. pneumoniae). E. faecalispresenta, en cambio, buena sensibilidad a amoxicilina-clavulánico pero es resistente a las cefalosporinas.
Por vía oral, cefixima es el antibiótico más utilizado para el tratamiento empírico de la ITU febril.
Fosfomicina es activa frente al 95% de las cepas de E. coli. También son sensibles las cepas de E. coliy Klebsiella productores de beta-lactamasas de espectro extendido con resistencia a cefalosporinas, aminoglucósidos, cotrimoxazol, ácido nalidíxico y quinolonas. Fosfomicina cálcica está disponible en suspensión. Una dosis única de fosfomicina trometamol mantiene niveles terapéuticos durante 3 días, lo que favorece el cumplimiento y reduce la selección de resistencias.
Cotrimoxazol es un fármaco seguro y de bajo coste pero más del 20% de las cepas de E. coli son resistentes, sólo está indicado cuando su eficacia está confirmada por antibiograma.
Nitrofurantoína tiene buena actividad frente a un amplio número de uropatógenos (excepto P. mirabilis) pero no es de elección por su incómoda posología y sus efectos adversos. Nitrofurantoína y ácido nalidíxico se concentran en la orina, y son útiles el tratamiento o profilaxis de la ITU de vías bajas, pero no deben emplearse para tratar la PNA porque no alcanzan concentraciones séricas terapéuticas.
En los niños con PNA y vómitos que no están lo suficientemente enfermos para requerir hospitalización puede administrarse una dosis intramuscular de ceftriaxona, cefonicid o gentamicina, seguidos de antibióticos orales.
En niños mayores de 2 años con ITU de vías bajas están aprobadas pautas de tratamiento de 5 a 7 días. En la ITU de vías altas o menores de 2 el tratamiento se prolongará al menos 10 días.
La elección del tratamiento empírico y la duración del tratamiento propuestas son las detalladas en la tabla VII. La detección de bacteriuria por microscopia con tinción de Gram es el único test que permite orientar el tratamiento empírico.
Bacteriuria asintomática(20)
El término bacteriuria asintomática (BA) hace referencia a la presencia de bacterias en orina, detectada en repetidas muestras en un niño asintomático. La BA es frecuente en niñas de edad escolar.
Las cepas E. coli aisladas en la BA tienen baja virulencia, una sensibilidad mayor al efecto bactericida del suero y capacidad adhesiva muy pobre.
En la mayoría de las ocasiones se resuelve sin tratamiento y solo de forma excepcional evoluciona a ITU.
La BA solo debe tratarse en adolescentes embarazadas y pacientes que van a ser intervenidos quirúrgicamente en las vías urinarias.
Gastroenteritis y enterocolitis bacterianas(21)
Los enteropatógenos más prevalentes son C. jejuni y salmonelas gastroentéricas. La infección afecta especialmente a menores de 5 años. El tratamiento antibiótico solo es necesario en casos graves, inmunodeprimidos, pacientes con comorbilidad y en menores 6 meses.
Azitromicina es el tratamiento de elección de las infecciones por Campylobacter. Amoxicilina-clavulánico y clindamicina también mantienen una excelente actividad.
En la salmonelosis cefixima es el tratamiento de elección.
Bibliografía
1. European Centre for Disease Prevention and Control. Surveillance of antimicrobial consumption in Europe, 2010. Stockholm: ECDC; 2013. [consultado 22/3/2014]. Disponible en: http://www.ecdc.europa.eu/en/publications/Publications/antimicrobial-antibiotic-consumption-ESAC-report-2010-data.pdf
2. Piñeiro Pérez R, Calvo Rey C, Medina Claros AF, Bravo Acuña J, Cabrera García L, Fernández-Llamazares CM, Mellado Peña MJ. Uso empírico de antibióticos en niños en España. Resultados de una Encuesta Pediátrica Nacional 2012 (Estudio ABES). An Pediatr (Barc). 2013; 79: 32-41.
3. De la Torre M, Pociello N, Rojo P, Saavedra J. Tratamiento antimicrobiano empírico de las infecciones en la infancia. Consenso SEUP/SEIP [consultado 22/3/2014]. Disponible en: http://www.seup.org/pdf_public/pub/tto_antimicrobiano.pdf.
4. Guía ABE. Tratamiento de las infecciones en Pediatría. Guía rápida para la selección del tratamiento antimicrobiano empírico [consultado 22/3/2014]. Disponible en: http://www.guia-abe.es/.
5. Protocolos de Infectología de la Asociación Española de Pediatría y de la Sociedad Española de Infectología Pediátrica [consultado 22/3/2014]. Disponible en: http://www.aeped.es/documentos/protocolos-infectologia.
6. Pérez-Trallero E, Martín-Herrero JE, Mazón A, García-De la Fuente C, Robles P, Iriarte V, et al. Antimicrobial resistance among respiratory pathogens in Spain: latest data and changes over 11 years (1996-1997 to 2006-2007). Antimicrob. Agents Chemother. 2010; 54(7): 2953-9.
7. Daza Pérez RM. Resistencia bacteriana a antimicrobianos: su importancia en la toma de decisiones en la práctica diaria. Inf Ter Sist Nac Salud. 1998; 22: 57-67.
8. Piñeiro Pérez R, Hijano Bandera F, Álvez González F, Fernández Landaluce A, Silva Rico JC, Pérez Cánovas C, et al. Documento de consenso sobre el diagnóstico y tratamiento de la faringoamigdalitis aguda. An Pediatr (Barc). 2011; 75: 324.e1-e13.
9. Shulman ST, Bisno AL,Clegg HW,Gerber MA,Kaplan EL,Lee G,Martin JM,Van Beneden C. Clinical practice guideline for the diagnosis and management of group A streptococcal pharyngitis: 2012 update by the Infectious Diseases Society of America. Clin Infect Dis. 2012; 55(10): e86-102.
10. del Castillo Martín F, et al. Documento de consenso sobre etiología, diagnóstico y tratamiento de la otitis media aguda. An Pediatr (Barc). 2012. consultado [22/3/2014]. Disponible en: http://dx.doi.org/10.1016/j.anpedi.2012.05.026
11. Lieberthal AS, Carroll AE, Chonmaitree T, Ganiats TG, Rosenfeld M, Sevilla XD, Schwartz RH, Thomas PA, Hoberman DA, Jackson MA, Joffe MD, Miller DT, Tunkel RD. The Diagnosis and Management of Acute Otitis Media. Pediatrics. 2013; 131: e964.
12. Martínez Campos L, Albañil Ballesteros R, de la Flor Bru J, Piñeiro Pérez R, Cervera J, Baquero Artigao F, et al. Documento de consenso sobre etiología, diagnóstico y tratamiento de la sinusitis. Rev Pediatr Aten Primaria. 2013; 15: 203-18.
13. Clinical Practice Guideline for the Diagnosis and Management of Acute Bacterial Sinusitis in Children Aged 1 to 18 Years. Pediatrics. 2013; 132: e262-80.
14. Harris M, Clark J, Coote N, Fletcher P, Harnden A, McKean M, et al. British Thoracic Society guidelines for the management of community acquired pneumonia in children: update 2011. Thorax. 2011; 66(Suppl 2): 1-23.
15. Pui-Ying IT. Approach to Common Bacterial lnfections:Community-Acquired Pneumonia. Pediatr Clin N Am. 2013; (60): 437-53.
16. Moraga-Llop FA, Martínez-Roig A. Enfermedades bacterianas de la piel. Pediatr Integral. 2012; XVI(3): 235-43.
17. Sellarés Casas E, Moraga Llop FA. Infecciones cutáneas bacterianas. En: Moraga Llop FA, editor. Protocolos diagnósticos y terapéuticos en dermatología pediátrica. Vol I. Barcelona: Esmon Publicidad SA; 2006. p. 29-35.
18. Molina Cabañero JC. Manejo de la infección urinaria en urgencias. An Pediatr Contin. 2011; 9: 7-14.
19. Infección del tracto urinario R. Benítez Fuentes, J. Jiménez San Emeterio. Pediatr Integral. 2013; XVII(6): 402-11.
20. Ochoa Sangrador C, Málaga Guerrero S, Panel de Expertos y Grupo Investigador de la Conferencia de Consenso. Recomendaciones de la Conferencia de Consenso “Manejo diagnóstico y terapéutico de las infecciones del tracto urinario en la infancia”. An Pediatr (Barc). 2007; 67(5): 517-25.
21. María de Toro, Cristina Seral, Beatriz Rojo-Bezares, Carmen Torres, F. Javier Castillo Yolanda Sáenz, Resistencia a antibióticos y factores de virulencia en aislados clínicos de Salmonella entérica. Enferm Infecc Microbiol Clin. 2014; 32: 4-10.