 |
| Temas de FC |
P. Rodríguez del Río*, M.D. Ibáñez Sandín**
*Médico Adjunto Especialista en Alergología. **Jefe de Sección Especialista en Alergología. Sección de Alergología. Hospital Infantil Universitario Niño Jesús. Madrid
| Resumen
La urticaria engloba un conjunto heterogéneo de patologías de distinta etiopatogenia cuyo punto en común es la aparición del habón, una lesión papulosa, edematosa, evanescente y pruriginosa en la piel. Aproximadamente, en la mitad de las ocasiones se acompaña de angioedema. El mecanismo último detrás de estas lesiones es la degranulación del mastocito cutáneo. Aunque produce una gran alarma y disminuye la calidad de vida, es una enfermedad frecuente y suele ser benigna. Se clasifica como urticaria aguda espontánea si dura menos de seis semanas y crónica espontánea si dura más. |
| Abstract
Urticaria consists of a group of heterogeneous diseases of varying aetiology, all of which are manifested by hives which are papulous, edematous and evanescent lesions of the skin. In almost half of the cases, angioedema will be present. The immunological mechanism underlying these lesions is the activation of cutaneous mast cells. Although this is a frequent and often benign disease, it concerns both parents and patients, impairing their quality of life. Should it have a duration of less than 6 weeks it is classified as acute spontaneous urticaria. Cases lasting longer than 6 weeks will be classified as chronic spontaneous urticaria. |
Palabras clave: Urticaria; Angioedema; Antihistamínicos; Habón; Prurito.
Key words: Urticaria; Angioedema; Antihistamines; Wheal; Pruritus.
Pediatr Integral 2013; XVII(9): 616-627
Urticaria y angioedema
Introducción
La urticaria engloba un conjunto heterogéneo de enfermedades cuya lesión característica es el habón. Generalmente son lesiones eritematosas, edematosas y pruriginosas que se blanquean a la vitropresión.
La urticaria engloba un conjunto heterogéneo de enfermedades cuya lesión característica es el habón (Fig. 1) o roncha, la cual cambia de lugar en cuestión de horas, pudiendo acompañarse o no de angioedema. Estas lesiones son, generalmente, eritematosas, edematosas y pruriginosas que se blanquean a la vitropresión. Son de localización, forma, número y tamaño variables y pueden persistir minutos, días o semanas.
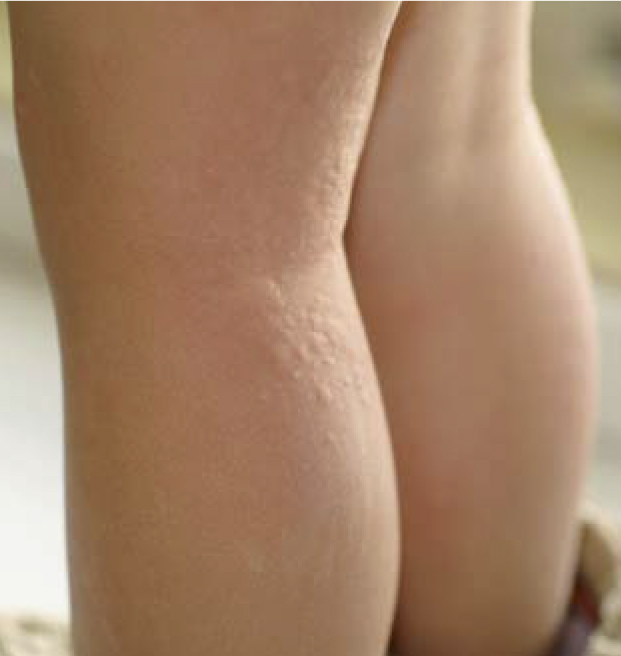
Figura 1. Lesiones habonosas características.
Esta patología presenta una alta prevalencia y, aunque los estudios epidemiológicos presentan debilidades, se estima que del 15 al 24% de la población general lo sufrirá en algún momento de su vida. En población pediátrica, hasta el 43,9% de los pacientes con urticaria tienen edades comprendidas entre los 3 y los 6 años. Aunque se trata de una enfermedad generalmente benigna, supone una gran preocupación para los padres y pacientes, originando numerosas consultas a los Servicios de Urgencias, aunque en pocas ocasiones precisan ingreso hospitalario. Los nuevos enfoques de esta patología sugieren que se evalúen otras esferas del paciente como la calidad de vida o el rendimiento, ya que se han descrito mayores tasas de depresión y disminución de la actividad física y mental. Sin embargo, aunque en población adulta el estudio de esta patología avanza significativamente, en población pediátrica existe una gran escasez de estudios específicos, y muchas de las recomendaciones para su tratamiento están extrapoladas de las guías para adultos(1,2).
Fisiopatología e histología de la lesión
Las características de la lesión típica de la urticaria, el habón, son las siguientes: la afectación se limita a la dermis superior y tienen una zona central inflamada que puede presentar gran variedad de tamaños, rodeada de un halo eritematoso asociado a picor y calor. Esta lesión desaparece en 1-24 horas tras su formación. En el 50% de los casos de urticaria, además de habones, podemos observar angioedema. En el angioedema, la zona afectada por la inflamación es más profunda (dermis y tejido subcutáneo), cursa con sensación de dolor o tirantez, tiene tendencia a afectar a mucosas y su resolución es más lenta, pudiendo necesitar hasta 72 horas para la desaparición total.
Patogenia
La urticaria y el angioedema se producen por la estimulación y degranulación de los mastocitos, que liberan diferentes mediadores, siendo la histamina el principal mediador preformado.
La urticaria y el angioedema se producen por la estimulación y degranulación de los mastocitos que, a través de mecanismos inmunológicos y no inmunológicos, liberan diferentes mediadores preformados de mastocitos y basófilos, iniciando la respuesta inflamatoria. La histamina es el principal mediador preformado. También se liberan, minutos después, mediadores de nueva formación, como la prostaglandina D2, los leucotrienos C y D y el factor activador de plaquetas (PAF). La liberación de estos mediadores conduce, por una parte, a un incremento de la permeabilidad vascular, produciendo el típico habón, y, por otra, a una estimulación del tejido neuronal, que origina tanto el prurito como una dilatación vascular y la consecuente respuesta eritematosa. El aumento de la permeabilidad vascular y otros mediadores de mastocitos y basófilos, como la heparina o el condroitinsulfato, inician la activación del sistema de cininas del plasma, retroalimentando así el proceso inflamatorio. Por lo tanto, los mastocitos son los responsables, en una fase inicial, de la liberación de histamina, PAF, leucotrienos y otros mediadores. Estas células producen, además, citocinas y quimocinas, que son responsables, a su vez, del reclutamiento de las células que podemos encontrar en el infiltrado y que condicionan la cronicidad del proceso.
Los mecanismos activadores de los mastocitos pueden ser la hipersensibilidad inmediata mediada por IgE, la activación del complemento, la liberación directa de histamina o la activación del sistema plasmático formador de cininas. Las reacciones de urticaria y/o angioedema mediadas por IgE se producen en pacientes previamente sensibilizados al alérgeno mediante su unión a la IgE específica de la superficie de basófilos y mastocitos, induciendo la liberación de sus mediadores (Fig. 2).
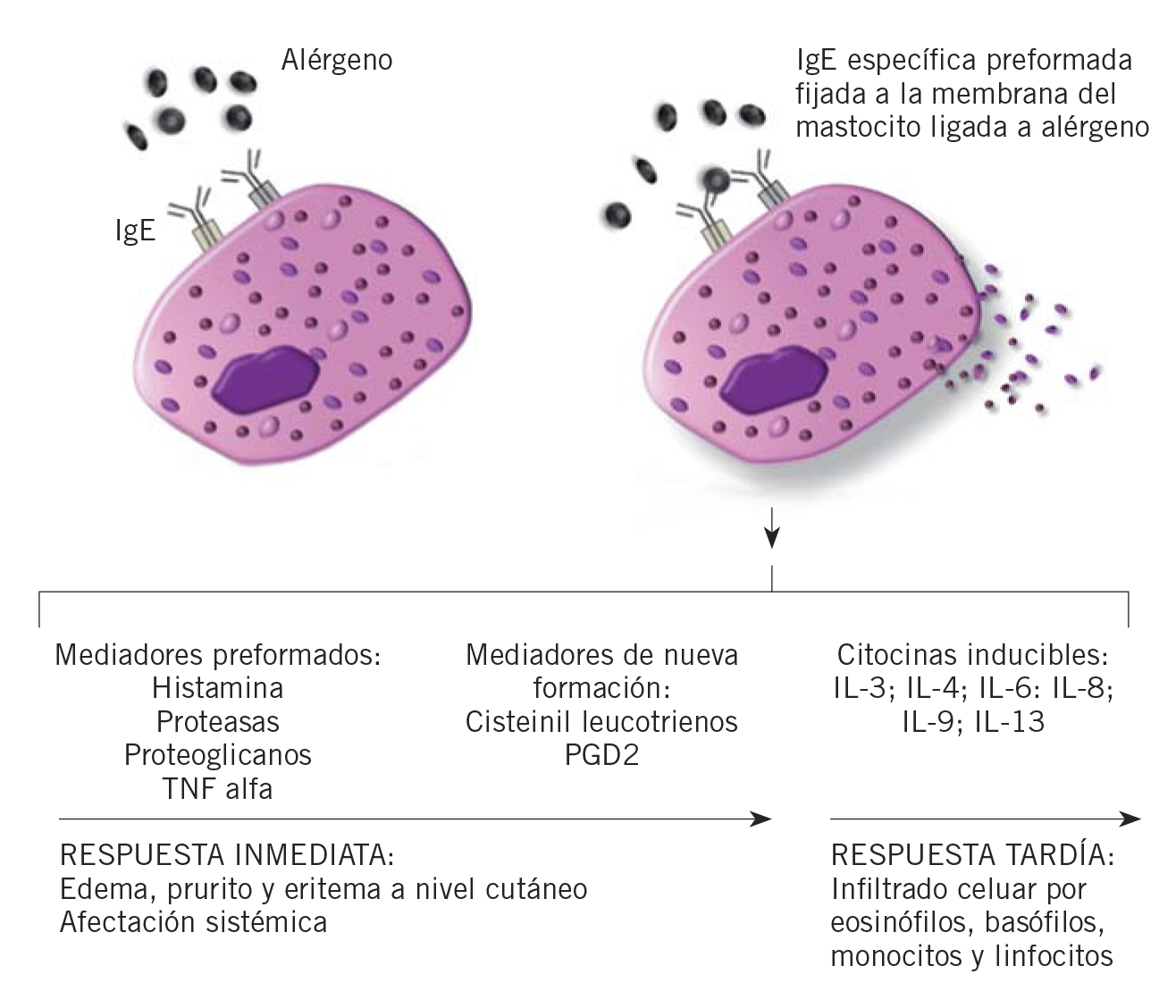
Figura 2. Mecanismo de la urticaria mediada por hipersensibilidad tipo I o inmediata.
Tipos de urticaria
La urticaria se clasifica en aguda, si tiene una duración inferior a 6 semanas, y crónica, si persiste durante más de 6 semanas. La alergia a alimentos, además de las infecciones y los estímulos físicos, son las causas más frecuentes de la urticaria y/o angioedema de origen conocido en niños. Sin embargo, la mayoría de las urticarias son de origen desconocido.
Es imprescindible conocer las causas más frecuentemente responsables de los cuadros de urticaria para realizar un diagnóstico etiológico y tratamiento preventivo. Sin embargo, en un porcentaje alto de las urticarias agudas y crónicas, no se puede establecer con exactitud la causa que desencadenó el proceso.
Urticaria aguda
La urticaria aguda es un proceso de inicio brusco y que puede persistir desde unas horas hasta varios días, pero no más de 6 semanas, en el que los habones no dejan lesión residual tras su desaparición. Se denomina urticaria aguda espontánea cuando los habones surgen sin un estímulo externo. En la mayoría de los casos, las lesiones desaparecen espontáneamente y sin secuelas en menos de 6 semanas, aunque algunos de ellas sobrepasan este límite y se convierten en urticaria crónica. Este tipo de presentación es el más frecuente en población infantil(3).
Infecciones
Las infecciones víricas son la causa más frecuente de urticaria aguda en pediatría(3), encontrándose hasta en un 47% de los casos(4). Aunque el mecanismo de estas urticarias no está mediado por IgE y no es necesario ningún estudio, suelen ser motivo de consulta con el especialista debido al uso concomitante de fármacos que pueden plantear la duda del origen infeccioso o alérgico al fármaco del propio episodio. Los virus de la hepatitis A, B y C, citomegalovirus, influenza y parainfluenza se han descrito como causantes de urticaria. La infección por virus de Epstein-Barr puede ser causa de rash cutáneo en el 3 al 15% de los pacientes e, incluso, aumentar hasta el 80% en aquellos que recibieron tratamiento con amoxicilina por haber sido diagnosticados erróneamente de amigdalitis bacterianas. Los Staphylococcus y Streptococcus se han señalado como posibles desencadenantes de urticaria debido a la producción de toxinas y la liberación de enzimas. Las infecciones también pueden producir y/o exacerbar una urticaria crónica.
Alimentos
La detección de la urticaria desencadenada por alimentos mediante mecanismo de hipersensibilidad tipo I o mediada por IgE conlleva implicaciones terapéuticas y preventivas muy relevantes. Aparece por ingestión, contacto o inhalación del alimento y puede ser localizada o generalizada y, en ocasiones, puede formar parte o ser la primera manifestación de un cuadro anafiláctico. Generalmente, se trata de episodios agudos con relación clara entre la clínica y la exposición al alimento. Los alimentos y aditivos no suelen ser los responsables de la urticaria crónica. Las características clínicas, diagnóstico y tratamiento de la alergia a alimentos están descritas en detalle en el capítulo 2 del número previo de esta publicación. Aunque controvertido todavía, ya en el último consenso sobre urticaria(5) se menciona el papel que determinados alimentos denominados pseudoalérgenos, principalmente conservantes y alimentos que contienen sustancias vasoactivas, podrían tener como exacerbadores de la urticaria crónica sin que esté implicado un mecanismo mediado por IgE(6).
Medicamentos
En muchas ocasiones, la urticaria/angioedema aparece en el contexto de un proceso febril infeccioso y, debido al empleo de fármacos concomitantes, se ha sobreestimado el efecto de estos como origen de la urticaria. Los antiinflamatorios no esteroideos (AINEs) junto con los betalactámicos, son los más frecuentemente asociados a estos episodios; por lo que, suele ser necesario el estudio alergológico para demostrar IgE específica al medicamento y su implicación en la reacción. La administración de AINEs, preferentemente el ibuprofeno, puede producir de manera aguda un angioedema palpebral característico (Fig. 3) o agravar los episodios de urticaria crónica hasta en 1/3 de los pacientes que padecen esta enfermedad, por lo que se recomienda retirarlos y evaluar la respuesta(7).
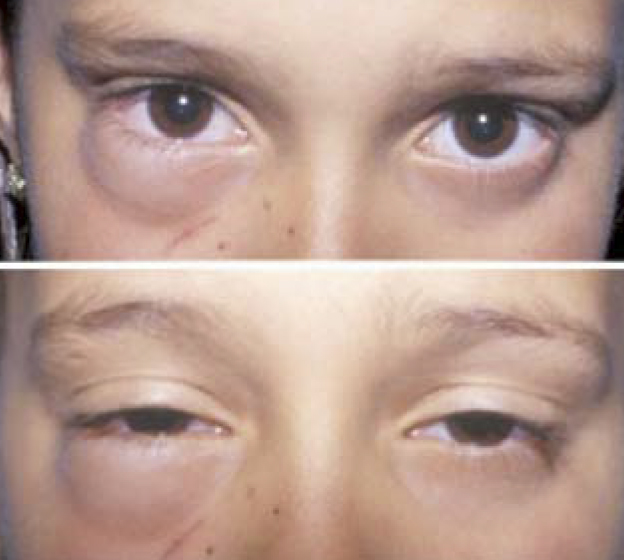
Figura 3. Angioedema palpebral inducido por la toma de ibuprofeno.
Látex
El mecanismo por el que induce urticaria aguda es alérgico, tratándose de una reacción mediada por IgE. Los pacientes se suelen sensibilizar por contacto cutáneo o mucoso repetido con látex (globos, guantes, etc.), aunque también se pueden sensibilizar por vía inhalatoria. Es frecuente en los niños que han sufrido múltiples intervenciones quirúrgicas (espina bífida, malformaciones urológicas, etc.). Los síntomas que produce la alergia al látex dependen de la vía de exposición: urticaria o dermatitis de contacto si es a través de la piel; síntomas de rinoconjuntivitis y/o asma si es mediante inhalación; y si el contacto es más intenso, por ejemplo, a través de las mucosas en una intervención quirúrgica puede inducir síntomas sistémicos y/o anafilaxia. En muchas ocasiones, la alergia al látex se asocia a alergia a frutas (plátano, kiwi, aguacate) y/o frutos secos (castaña), mediante un fenómeno de reactividad cruzada.
Picaduras de insectos
Los himenópteros (abejas y avispas) producen frecuentemente reacciones locales no mediadas por IgE. Sin embargo, a través de un mecanismo mediado por IgE, pueden generar reacciones sistémicas de distinta gravedad, incluyendo la anafilaxia (véase capítulo 3). La picadura de mosquito produce una lesión papular pruriginosa no habonosa en el lugar de la picadura que no suele deberse a un mecanismo alérgico.
Aeroalérgenos
La exposición a alérgenos, como pólenes o epitelios (perro, gato, caballo, etc.), puede producir urticaria de contacto, generalizada o angioedema palpebral en pacientes sensibilizados.
Parasitosis
La rotura de un quiste de Equinococo puede producir reacciones de urticaria y anafilaxia mediada por IgE. El resto de parasitosis debe tenerse en cuenta únicamente en las urticarias crónicas, aunque tampoco suelen ser, frecuentemente, las responsables.
Urticarias físicas
Son aquellas urticarias que se producen tras la aplicación de distintos estímulos físicos (habitualmente, la reacción se limita a la zona expuesta al estímulo) y suelen desaparecer espontáneamente en menos de 2 horas tras cesar el estímulo. Pueden representar desde el 15% al 30% de las urticarias crónicas(8).
Dermografismo
Significa escritura en la piel. Es una reacción habonosa transitoria que aparece tras 5-12 minutos de la aplicación de una leve presión o fuerza sobre la piel. Es la causa más frecuente de urticaria crónica en niños y suele durar de 2 a 5 años. Se caracteriza por prurito cutáneo precediendo a la lesión, que aumenta tras el rascado, por baño con agua caliente, ejercicio, emociones, zonas de roce y presión (toallas, etiquetas de ropa, etc.) y no se asocia a síntomas sistémicos. En la mastocitosis sistémica y la urticaria pigmentosa, este dermografismo puede ser muy intenso. Podemos realizar el diagnóstico fácilmente mediante la presión y roce de la piel de la espalda con un objeto romo, que inducirá la formación de un habón (Fig. 4).

Figura 4. Dermografismo. Lesión inducida en la exploración de urticaria física con un objeto romo y aparición en pocos minutos.
Urticaria por presión
Se desencadena por la aplicación de presión sobre cualquier zona del cuerpo, aparece hasta 6 horas después del estímulo. Es una forma de urticaria poco frecuente, aunque en las formas crónicas puede suponer hasta el 27% de las mismas en población adulta, menos frecuente en niños. En ocasiones, la intensidad del cuadro y el hecho de que las lesiones aparezcan horas después y se mantengan durante días dificulta que el paciente realice la asociación entre la presión y la aparición de la urticaria, obstaculizando su diagnóstico.
Urticaria por frío
Se desencadena por contacto con frío: agua, aire, bebidas, alimentos y objetos fríos. Aparecen habones en las zonas expuestas 2-5 minutos después del inicio del estímulo, sabiendo que cuanto más pequeño es el periodo entre éste y la aparición de la lesión, mayor es el riesgo de síntomas sistémicos graves(8). Más de la mitad de los pacientes tienen manifestaciones sistémicas, en niños el 30% y en adolescentes hasta el 50% padecerán anafilaxia(9), principalmente cuando se producen exposiciones de todo el organismo (baños en piscinas o mar). Se diagnostica por el test del cubito de hielo, aunque su negatividad no lo excluye. En ocasiones, estas manifestaciones son secundarias a ciertas anomalías, como el fenómeno de
Raynaud, púrpura, vasculitis o enfermedades que cursan con crioglobulinemia; por lo que, el estudio complementario debe ser exhaustivo.
Urticaria solar
Muy poco frecuente en edad pediátrica y adolescentes, consiste en la aparición de urticaria a los pocos minutos de la exposición a luz solar. Suele respetar las zonas habitualmente expuestas al sol, ya que la exposición repetida induce tolerancia. Si se exponen grandes áreas corporales, se pueden desencadenar síntomas sistémicos. Las lesiones desaparecen a los pocos minutos y nunca sobrepasan las 24 horas. Debe realizarse el diagnóstico diferencial con otras fotodermatosis, especialmente la erupción polimorfa solar, en la que las lesiones aparecen con un mayor tiempo de latencia (hasta 6 horas tras la exposición) y persisten hasta 6 días.
Urticaria por vibración y por calor
Desencadenadas por estímulo vibratorio o por calor, son las urticarias físicas más infrecuentes y es excepcional que no estén asociadas a otros tipos de urticaria.
Urticaria colinérgica
Es una de las urticarias más frecuentes afectando, predominantemente, a población masculina. Existe controversia sobre si es una urticaria física propiamente dicha o no; aunque, clásicamente, se la ha considerado una urticaria física, el último documento de consenso de la EAACI(5) la clasifica fuera de este grupo. El estímulo que la desencadena es el aumento de la temperatura corporal, bien por ejercicio físico, exposición a un ambiente caluroso o, incluso, el estrés con sudoración. Las lesiones características son pequeñas, de 1 a 3 mm de diámetro, rodeadas de un halo eritematoso, que aparecen a los pocos minutos y desaparecen entre 4 y 30 horas después del cese del estímulo. De manera característica, el enfriamiento del paciente hace que las lesiones remitan rápidamente. Se postula que es debido a una reacción controlada a través de las fibras colinérgicas y puede acompañarse de lagrimeo, salivación, diarrea e hipotensión.
Mediadas por complemento
Angioedema hereditario (AEH)
Afecta al 1/10.000-1/50.000(10) de la población, habitualmente hereditario mediante transmisión autosómica dominante, pero detectándose mutaciones de novo entre el 15 y el 25% de los casos. Existen dos tipos, el AEH tipo I y el tipo II, ambos comparten niveles disminuidos de C4 y se diferencian en que, en el tipo I, el C1 inhibidor está también disminuido; mientras que, en el tipo II, los niveles de C1 inhibidor son normales o elevados pero presentando una funcionalidad alterada.
La mitad de los pacientes debutan en la primera década de vida(11). Los episodios de angioedema no suelen asociarse a urticaria, pero pueden ir precedidos de un rash cutáneo, denominado eritema marginado, en el lugar donde se va a desencadenar. El angioedema puede afectar a cualquier parte del cuerpo, aunque las zonas afectadas con mayor frecuencia son: cara, labios, lengua, laringe, extremidades y tracto digestivo, produciendo, en este último caso, episodios recidivantes de dolor abdominal de tipo cólico. Hasta un 50% de los pacientes con angioedema hereditario padecerán un episodio de angioedema laríngeo que puede comprometer la vida. La duración de los episodios es de 12 horas a un máximo de 5 días. Los desencadenantes habituales de las crisis son: traumas (intervenciones de todo tipo, especialmente dentales), infecciones, la menstruación, el tratamiento con anticonceptivos orales y los inhibidores de la ECA.
Angioedema adquirido (AEA)
Se trata de una entidad muy poco frecuente de la que hay descritos aproximadamente 140 casos y suele iniciarse a partir de la cuarta década de la vida.
Angioedema espontáneo
Se trata de la causa más frecuente de angioedema, definido por la aparición de 3 o más episodios en un periodo de 6 meses sin haberse detectado una causa aparente. Esta entidad se trata conjuntamente con la urticaria espontánea en este capítulo.
Angioedema inducido por drogas
Los inhibidores de la ECA son los que la inducen con más frecuencia, pero esta medicación apenas se emplea en población pediátrica.
Urticaria vasculitis
Las lesiones se producen por alteración en la permeabilidad y daño de los capilares y vénulas de la dermis, induciendo lesiones que persisten durante más de 24 horas y, al curar, dejan una lesión pigmentada residual. Puede acompañarse de angioedema, pero nunca presenta prurito, lo que nos ayudará a diferenciarlo de la auténtica urticaria. Se puede asociar a fiebre, artralgias y síntomas renales, gastrointestinales, pulmonares, neurológicos y oculares. Existen dos tipos, la hipocomplementémica y la normocomplementémica. La biopsia cutánea de las lesiones es diagnóstica.
Urticaria crónica espontánea
En la urticaria crónica, la presencia de las lesiones habonosas es prácticamente diaria por un periodo mínimo de 6 semanas. Se estima que, aproximadamente, la mitad de las urticarias crónicas duran menos de un año, aunque en el 11-15% persisten más de 5 años(12). En ocasiones, son la manifestación de otra enfermedad: sistémica, hepática, autoinmune o parasitosis. En apartados anteriores, hemos comentado las causas identificables de urticaria crónica, pero hasta en un 90%(13) de los pacientes no se puede obtener un diagnóstico etiológico.
Se estima que, aproximadamente, el 30-50% de las urticarias crónicas, pueden ser de origen autoinmune. La urticaria autoinmune se define por la presencia de anticuerpos del tipo IgG funcionantes, con capacidad de liberación de histamina, contra el fragmento Fc del receptor de membrana para la IgE (FceRI) de mastocitos (Fig. 5) y basófilos y, con menor frecuencia, también contra la IgE. Clínicamente, no se diferencia del resto de los tipos de urticaria crónica, aunque parece que en estos pacientes la intensidad del cuadro es mayor(14) y suele asociarse a tiroiditis autoinmune.

Figura 5. Distintos mecanismos involucrados en la urticaria crónica autoinmune.
El profundo impacto sobre la calidad de vida, tanto por la preocupación que supone este proceso como por la franca disminución del rendimiento(15), debe ser tenido en cuenta. Aunque existen cuestionarios de calidad de vida validados para adultos, en niños aún no están disponibles.
Diagnóstico
La anamnesis es la herramienta más útil para diagnosticar la causa de una urticaria. Las pruebas complementarias se basan siempre en una meticulosa historia clínica.
El diagnóstico clínico es sencillo, pues su lesión, el habón, es característico y fácil de reconocer. La determinación del tipo de urticaria se basa en la duración, distribución y morfología de las lesiones, aunque la urticaria crónica precisa de más exploraciones complementarias. En el algoritmo 1(5), se muestra la aproximación para el diagnóstico del tipo de urticaria que puede padecer el paciente.
La piedra angular del diagnóstico es una historia clínica detallada y orientará para solicitar las pruebas complementarias más indicadas. En la tabla I, se propone una batería de preguntas para realizarse de manera sistemática(5), aunque existen otras más extensas(16), para orientar la causa de la urticaria. Es importante determinar la intensidad.
La exploración física es necesaria para ver las características generales de la piel, buscar lesiones de mastocitosis cutánea y otros indicios de patologías sistémicas. Se buscarán posibles focos de infección activa, auscultación cardio-pulmonar, exploración ORL y dental. El habón se blanquea con la vitropresión, diferenciándolo así de la púrpura. Cuando no se puedan presenciar las lesiones, las fotografías de las mismas pueden ser de utilidad.
Una vez realizada la exploración y la anamnesis, se seleccionarán las pruebas complementarias según el tipo de urticaria.
En la urticaria aguda y si se sospecha alergia, debe hacerse el estudio específico correspondiente (véanse capítulos específicos). Si existe sospecha de que se trate de una reacción alérgica mediada por IgE, habrá que realizar la determinación de la IgE específica al alérgeno mediante prueba cutánea y/o IgE sérica específica y, en algunos casos, prueba de exposición controlada (provocación oral, test de uso) para confirmar o descartar el diagnóstico etiológico. Si no se sospecha ninguna etiología, no es necesario realizar ningún tipo de estudio complementario; ya que, el carácter de estos cuadros es autolimitado y benigno.
Aquellos casos en los que la duración del episodio sea mayor de 6 semanas, habrá que realizar un estudio más detallado. Es importante determinar la intensidad de los síntomas de la urticaria para realizar una aproximación terapéutica más acertada. En las tablas II y III describimos las pruebas diagnósticas indicadas según la sospecha clínica.
En las urticarias físicas, el diagnóstico se basa en intentar reproducir la urticaria en condiciones controladas con el estímulo desencadenante, sin ser necesarios otros estudios complementarios, salvo en el caso de la urticaria por frío y la solar, que precisan de determinaciones analíticas específicas.
En los episodios que presentan angioedema aislado crónico, se realizarán determinaciones de C4, C1, actividad de C1 inhibidor (o C1 inhibidor funcionante) y C1q. Los valores bajos de C4 y C1 inhibidor funcionante se observan en el AEH (el tipo I tendrá, además, C1 bajo y C1q normal, mientras que el tipo II tendrá C1 y C1q normales) y en el AEA (que presenta como rasgo diferenciador C1 normal con C1 q bajo). En caso de presentar niveles de C4 y C1 inhibidor funcionante normales, puede tratarse de un angioedema por drogas, IECAs principalmente, o bien de un angioedema idiopático, que es la causa más frecuente(11).
En el caso de que las lesiones persistan durante más de 24 horas, sean dolorosas e induradas y se acompañen de malestar generalizado, fiebre o artralgias, está indicado realizar SS, BQ, serología reumática, ANA, ANCA y biopsia de las lesiones para descartar una vasculitis u otros síndromes autoinmunes.
Si no se tiene ninguna sospecha clínica tras la valoración inicial, ante una urticaria de más de 6 semanas, se solicitará: SS, BQ con enzimas hepáticas, VSG y proteína C reactiva. Si existiese eosinofilia, el paciente hubiese realizado viajes al extranjero, presentase baja higiene, fuese un niño de poca edad o tuviese contacto con animales, se realizará: serología para los virus de la hepatitis A, B y C, determinación de IgE específica frente a Anisakis simplex, Ascaris, oxiuros y Equinococos, serología de virus de Epstein-Barr, Toxocara y parásitos en heces por triplicado para descartar enfermedades infecciosas o parasitaciones. Aunque no siempre el tratamiento erradicador resuelve el cuadro, este debe indicarse. Valores de VSG elevados orientarán hacia una enfermedad sistémica asociada.
Para descartar una posible urticaria crónica autoinmune, se realizará un test de suero autólogo: prueba cutánea intradérmica con suero obtenido durante uno de los brotes. Esta prueba sirve como rastreo, debido a su alto valor predictivo negativo, pudiendo descartar urticaria autoinmune en caso de ser negativo. En caso de ser positivo, se podría realizar una prueba de activación de basófilos, al ser una técnica más sensible para confirmar el diagnóstico, y un perfil tiroideo por su asociación a patología de este órgano. Los anticuerpos tiroideos (tanto antitiroglobulina como antiperoxidasa) son marcadores de posible urticaria crónica autoinmune, encontrándose aproximadamente en el 25% de los adultos, pero tan sólo en el 4% de los niños(9). También, se ha asociado con enfermedad celíaca, detectándose que estos niños mejoraron al instaurar una dieta libre de gluten(11).
Si, tras el estudio propuesto no ha podido ser clasificado satisfactoriamente el cuadro clínico, se podrían realizar pruebas de segunda línea escasamente contrastadas: sistemático y bioquímica de orina, proteinograma, determinación de triptasa sérica basal (útil sólo en el caso de sospecha de mastocitosis), estudio radiológico dental, de tórax y senos paranasales, perfil tiroideo con autoanticuerpos y detección de H. pylori. A pesar del estudio propuesto, es probable que el resultado de las pruebas realizadas sea normal, en cuyo caso el paciente presentará un cuadro de urticaria crónica espontánea, entidad más frecuente de todas las presentadas.
Diagnóstico diferencial
Debe realizarse con otras lesiones cutáneas que, morfológicamente, pueden ser similares a la urticaria.
La vasculitis urticarial es una alteración autoinmune en la que las lesiones habonosas duran más de 24 horas, son purpúricas y dolorosas y cuando se resuelve, deja lesiones hiperpigmentadas. La distribución es generalizada y puede afectar también a palmas y plantas. Pueden cursar con fiebre, artralgias y síntomas renales, gastrointestinales, pulmonares, neurológicos, oculares… Se pueden encontrar títulos bajos de factor reumatoide, crioglogulinas, inmunocomplejos circulantes, ANA y anti-DNA nativo e hipergammaglobulinemia. La biopsia cutánea con inmunofluorescencia confirma el diagnóstico.
La urticaria papular que puede producirse por hipersensibilidad a picadura de insectos suele localizarse en la parte baja de las extremidades inferiores, con tendencia a la afectación simétrica y suele durar más que la urticaria.
El eritema multiforme son típicas lesiones en diana y más duraderas que la urticaria.
La urticaria pigmentosa o mastocitosis cutánea, cuando no está urticariada se muestra como pápula hiperpigmentada, el signo de Darier es positivo y la biopsia muestra aumento de mastocitos.
En la dermatitis herpetiforme las lesiones son simétricas y la biopsia con inmunofluorescencia directa muestra depósitos de IgA.
Tratamiento
El tratamiento debe basarse en evitar el agente desencadenante cuando éste se ha detectado y, si no es posible, paliar los síntomas empleando como fármaco de elección un antihistamínico de segunda generación. En los casos de urticaria aguda grave y/o anafilaxia, el empleo de adrenalina intramuscular precoz es imprescindible.
El objetivo principal en el tratamiento es evitar el agente etiológico. En aquellas urticarias agudas en las que se haya detectado un mecanismo de hipersensibilidad tipo I (mediado por IgE) frente a cualquier agente (alimentos, fármacos, látex…), habrá que evitarlo para prevenir futuras reagudizaciones. Para los pacientes alérgicos al látex, se debe disponer de un entorno o quirófano libre de látex, si requieren una intervención quirúrgica o un procedimiento exploratorio. En el caso de urticaria por frío, el paciente debe evitar exposición al mismo y no practicar deportes de invierno, realizar actividades acuáticas o ingerir alimentos o bebidas frías. En la urticaria por presión, se debe utilizar ropa, cinturones y calzado amplio. En la urticaria colinérgica, debe evitar ejercicio físico intenso y exposición a baños o ambientes demasiado calientes. En las urticarias solares, la identificación de la longitud de onda causante del cuadro facilitará la aplicación de medidas preventivas, como el uso de filtros solares. En caso de detectar algún tipo de infección, el tratamiento de la misma puede resolver el proceso. En los casos de urticaria crónica espontánea se plantea la posibilidad de instaurar dietas libres de pseudoalérgenos durante un mínimo de 6 semanas para valorar su eficacia, pero actualmente esta medida aún no tiene el suficiente soporte científico como para ser recomendada fuera de estudios clínicos(17).
Cuando el tratamiento de evitación del posible desencadenante no sea suficiente, deberemos recurrir a terapia farmacológica, difiriendo el enfoque del tratamiento de un episodio agudo al de uno crónico. En los algoritmos IIa y IIb (algoritmos 2a y 2b) se muestran los pasos de tratamiento según las características principales del episodio.
El tratamiento de la urticaria aguda está dictado por la velocidad de instauración, la extensión y número de órganos afectados. Para el tratamiento de una urticaria aguda de varias horas de instauración y con afectación de pequeñas regiones de la piel, será suficiente con la administración por vía oral de un antihistamínico de segunda generación. En los episodios en los que la extensión cutánea es mayor con compromiso de otros órganos, se valorará el empleo puntual de medicación parenteral, administrando antihistamínicos y corticoides (0,5-1 mg/kg de metil-prednisolona o equivalente en dosis única). En caso de anafilaxia (afectación de 2 o más órganos con compromiso respiratorio y/o disminución de tensión arterial), el empleo precoz de la adrenalina intramuscular es el tratamiento de elección. La dosis indicada en niños es de 0,01 mg por kilogramo de peso, no sobrepasando los 0,5 mg por dosis, pudiendo repetir esta dosis cada 5-15 minutos si fuese necesario(18,19). Tras el tratamiento inmediato, el paciente deberá realizar un ciclo corto de antihistamínicos en domicilio durante 3 días para prevenir las reagudizaciones tardías. Si el paciente ha sufrido cuadros intensos de urticaria y/o angioedema con afectación de otros órganos y compromiso respiratorio en el pasado, se recomienda que lleve consigo adrenalina autoinyectable (Altellus® 0,15 o 0,3 mg y Jext® 150 o 300 µg), corticoides y antihistamínicos. Los padres deberán valorar el comprar una chapa metálica al paciente para identificarle como alérgico.
En el tratamiento de los episodios de urticaria crónica los antihistamínicos (Tabla IV) son el fármaco que mayor evidencia científica tienen para justificar su empleo. A pesar del uso extendido de antihistamínicos de primera generación para el receptor H1 de histamina, las actuales guías de tratamiento de urticaria crónica desaconsejan su uso(1,20) por su alta tasa de efectos anticolinérgicos, interacción con otros fármacos y alteración de la estructura del sueño (fase REM). Los ensayos de antihistamínicos en urticaria en población pediátrica son muy escasos. Existen estudios con cetirizina, levocetirizina y fexofenadina a partir de los 6 meses de vida. Cuando los antihistamínicos a dosis habituales no funcionan, y extrapolando las recomendaciones en las guías de urticaria de adultos, deberemos administrar dosis cuádruples por un mínimo de 3 semanas para valorar la disminución de los síntomas.
En caso de escasa respuesta, podemos valorar cambiar el tipo de antihistamínico. En cualquier momento y si se produjese una reagudización de la urticaria, debemos valorar un ciclo corto de 3-5 días de corticoide oral. El omalizumab es un anticuerpo monoclonal contra la IgE que está aprobado para su uso en asma alérgica grave. En unidades especializadas, se está empleando como uso compasivo e investigación con buenos resultados también en la urticaria crónica, y es posible que en el futuro se apruebe para esta patología dentro de guía(6). El empleo de otras terapias, como la doxepina, la ciclosporina, las dosis bajas de corticoide mantenidas, plasmaféresis, dapsona, fototerapia, antihistamínicos H2 y otros, deberán valorarse individualizadamente por no existir evidencia sólida respecto a su eficacia.
En el tratamiento(21) del Angioedema hereditario por déficit de C1 inhibidor, los corticoides, antihistamínicos y la adrenalina son escasamente eficaces. Su tratamiento consiste en el control de los episodios agudos, la profilaxis preoperatoria y la prevención a largo plazo. El diagnóstico, seguimiento y tratamiento de los pacientes con esta patología debe realizarse desde atención especializada.
El tratamiento de elección del ataque agudo debe ser lo más precoz posible con la administración intravenosa de 20 U/kg del concentrado de C1 inhibidor purificado (Berinert P®). Existe otro C1 inhibidor (Cinryze®), que puede ser utilizado ambulatoriamente por el propio paciente. En las ocasiones en que no está disponible, es sustituido por plasma fresco, aunque su uso es controvertido; ya que, además, de C1 inhibidor, contiene precipitantes del angioedema que podrían incluso exacerbar la clínica. Otras posibilidades terapéuticas disponibles son: inhibidores de calicreína (Ecallantine®) y antagonistas de bradicinina (Icatibant®), el primero vía subcutánea y el segundo vía oral, este último especialmente útil para tratar los ataques agudos en domicilio. Estos pacientes requieren vigilancia intensiva y tratamiento sintomático para el dolor abdominal, reposición de líquidos intravenosos y traqueotomía o intubación con tubo fino en casos de edema glótico amenazante.
La profilaxis preoperatoria o a corto plazo se realiza administrando C1 inhibidor purificado una hora antes de la intervención, pudiendo ser útil también el plasma fresco. Para la prevención de episodios a largo plazo en pacientes con crisis recurrentes se pueden emplear andrógenos atenuados (Danazol), que actúan estimulando la síntesis hepática de C4 y C1. Su alta tasa de efectos secundarios y contraindicaciones obliga a que sean manejados por médicos expertos y su empleo en dosis mayores de 200 mg se desaconseja.
Los fármacos antifibrinolíticos, antes empleados, actualmente están en desuso por su escaso efecto y alta tasa de efectos adversos.
¿Qué tiene que hacer el pediatra de primaria ante una urticaria?
• Reconocer la urticaria y su gravedad:
– Síntomas: urticaria, angioedema de lengua o labios…
– Síntomas que pueden acompañar a la urticaria y orientar sobre la gravedad del proceso: dificultad respiratoria, cambios del tono de voz, dificultad para tragar, hipotensión, shock.
– Establecer la relación causa-efecto con el agente responsable.
• Actuar ante una urticaria:
– Administrar un antihistamínico/ corticoide según la gravedad y evolución de la urticaria.
– Administrar adrenalina si está indicada (si la urticaria es aguda y se acompaña de dificultad respiratoria, mareo, afectación del estado general).
• Cómo prevenir nuevas reacciones alérgicas:
– Recomendar al paciente que acuda al alergólogo.
– Recomendarle la evitación de la causa desencadenante, si se ha reconocido: dieta de exclusión, evitación del medicamento, evitación del frío, calor, presión, etc.
– Dar al paciente por escrito normas de actuación por si presenta otro episodio de urticaria. Es imprescindible la prescripción de auto inyectores de adrenalina en los casos de alergia.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio del autor.
1.** Church MK, Weller K, Stock P, Maurer M. Chronic spontaneous urticaria in children: Itching for insight. Pediatr Allergy Immunol. 2011; 22: 1-8.
2.** Sánchez-Borges M, Asero R, Ansotegui IJ, Baiardini I, Bernstein JA, Canonica GW, et al. Diagnosis and treatment of urticaria and angioedema: a worldwide perspective. World Allergy Organ J. 2012; 5(11): 125-47.
3.** Marrouche N, Grattan C. Childhood urticaria. Curr Opin Clin Immunol. 2012; 12(5): 485-90.
4. Wedi B, Raap U, Kapp A. Chronic urticaria and infections. Curr Opin Allergy Clin Immunol. 2004; 4(5): 387-96.
5.*** Zuberbier T, Asero R, Bindslev-Jensen C, et al. EAACI/GA2LEN/EDF/WAO guideline: definition, classification and diagnosis of urticaria. Allergy. 2009; 64: 1417-26.
6. Magerl M, Pisarevskaja D, Scheufele R, Zuberbier T, Maurer M. Effects of a pseudoallergen-free diet on chronic spontaneous urticaria: a prospective trial. Allergy. 2010; 65: 78-83.
7. Kozel MM, Bossuyt PM, Mekkes JR, Bos JD. Laboratory tests and identified diagnoses in patients with physical and chronic urticaria and angioedema: A systematic review.J Am Acad Dermatol. 2003; 48(3): 409-16.
8. Ferrer M, Luquin E, Gaig P. Urticaria. En: Peláez Hernández A, Dávila González IJ, eds. Tratado de Alergología. Madrid: Ergon; 2007. p. 1031-47.
9. Bailey E, Shaker M. An update on childhood urticaria and angioedema. Curr Opin Pediatr. 2008; 20: 425-30.
10. Banerji A, Sheffer AL The spectrum of chronic angioedema. Allergy Asthma Proc. 2009; 30(1): 11-6.
11. Caballero Molina T, Prior Gómez N, Bulnes Rodríguez ME, López Serrano MC. Angioedema. En: Pelaez Hernández A, Dávila González IJ, eds. Tratado de Alergología. Madrid: Ergon; 2007. p. 1049-72.
12. Maurer M, Weller K, Bindslev-Jensen C, et al. Unmet clinical needs in chronic spontaneous urticaria. A GA2LEN task force report. Allergy. 2011; 66: 317-30.
13. Najib U, Sheikh J. The spectrum of chronic urticaria. Allergy Asthma Proc. 2009; 30(1): 1-10.
14. Ozdemir O. Idiopathic (autoimmune) chronic urticaria. Allergy Asthma Proc. 2006; 27(5): 431-4.
15. Delong LK, Culler SD, Saini SS, Beck LA, Chen SC. Annual direct and indirect health care costs of chronic idiopathic urticaria: a cost analysis of 50 nonimmunosuppressed patients. Arch Dermatol. 2008; 144: 35-9.
16. Kozel MMA, Chloé Ansari Moein M, Mekkes JR, Meinardi MMHM, Bossuyt PMM, Bos JD. Evaluation of a clinical guideline for the diagnosis of physical and chronic urticaria and angioedema. Acta Derm Venereol. 2002; 82: 270-4.
17. Magerl M, Staubach P, Altrichter S, et al. Effective treatment of therapyresistant chronic spontaneous urticaria with omalizumab. J Allergy Clin Immunol. 2010; 126: 665-6.
18. Lieberman P, Nicklas RA, Oppenheimer J, Kemp SF, Lang DM, Bernstein DI, et al. The diagnosis and management of anaphylaxis practice parameter: 2010 update. J Allergy Clin Immunol. 2010; 126(3): 477-80.
19. Sampson HA, Muñoz-Furlong A, Campbell RL, Adkinson NF Jr, Bock SA, Branum A, et al. Second symposium on the definition and management of anaphylaxis: summary report–second National Institute of Allergy and Infectious Disease/Food Allergy and Anaphylaxis Network symposium. Ann Emerg Med. 2006; 47(4): 373-80.
20.*** Zuberbier T, Asero R, Bindslev-Jensen C et al. EAACI/GA(2)LEN/EDF/WAO guideline: management of urticaria. Allergy. 2009; 64(10): 1427-43.
21.** Xu YY, Buyantseva LV, Agarwal NS, Olivieri K, Zhi YX, Craig TJ. Update on treatment of hereditary angioedema. Clin Exp Allergy. 2013; 43(4): 395-405.
Bibliografía recomendada
– Church MK, Weller K, Stock P, Maurer M. Chronic spontaneous urticaria in children: Itching for insight. Pediatr Allergy Immunol. 2011; 22: 1-8.
Interesante y totalmente enfocado a población pediátrica.
– Sánchez-Borges M, Asero R, Ansotegui IJ, Baiardini I, Bernstein JA, Canonica GW, et al. Diagnosis and treatment of urticaria and angioedema: a worldwide perspective. World Allergy Organ J. 2012; 5(11): 125-47.
Actual revisión y posicionamiento de la asociación mundial de alergia con un apartado específico para población pediátrica.
– Marrouche N, Grattan C. Childhood urticaria. Curr Opin Clin Immunol. 2012; 12(5): 485-90.
Comprensiva revisión esquemática de la situación actual y evidencia sobre la urticaria crónica en población pediátrica.
– Zuberbier T, Asero R, Bindslev-Jensen C, et al. EAACI/GA2LEN/EDF/WAO guideline: definition, classification and diagnosis of urticaria. Allergy. 2009; 64: 1417-26.
Obligada lectura, supone el consenso actual europeo sobre urticaria en población general.
– Zuberbier T, Asero R, Bindslev-Jensen C et al. EAACI/GA(2)LEN/EDF/WAO guideline: management of urticaria. Allergy. 2009; 64(10): 1427-43.
Obligada lectura, completa los resultados del consenso alcanzado en 2009, completando el artículo previo.
– Xu YY, Buyantseva LV, Agarwal NS, Olivieri K, Zhi YX, Craig TJ. Update on treatment of hereditary angioedema. Clin Exp Allergy. 2013; 43(4): 395-405.
Completa revisión y actualización sobre el tratamiento del angioedema hereditario.
| Caso clínico |
|
Paciente varón de 8 años que acude a urgencias con sensación de cuerpo extraño en su ojo derecho y ojo rojo desde hace 2 días. No refiere secreción ni pérdida de visión, pero sí un cuadro respiratorio de vías altas de varios días de evolución. Sin antecedentes personales de interés. Su compañero de clase tuvo ambos ojos rojos hace una semana. A la exploración, presenta edema palpebral del ojo derecho, una hiperemia conjuntival y una secreción más bien acuosa. Al evertir el párpado se observan petequias y membranas a nivel de la conjuntiva palpebral. Además, a nivel preauricular ipsilateral se palpa una adenopatía. El ojo izquierdo, en principio no presenta alteraciones. |







