|
| Temas de FC |
C. Rodrigo Gonzalo-de-Liria*, M. Méndez Hernández**
*Jefe de Servicio de Pediatría. Hospital Universitario Materno-Infantil Vall d’Hebron.
Profesor titular de Pediatría. Unidad Docente Germans Trias i Pujol. Universidad Autónoma de Barcelona.
**Hospital Universitario Germans Trias i Pujol. Facultad de Medicina. Unidad Docente Germans Trias i Pujol. Universidad Autónoma de Barcelona
| Resumen
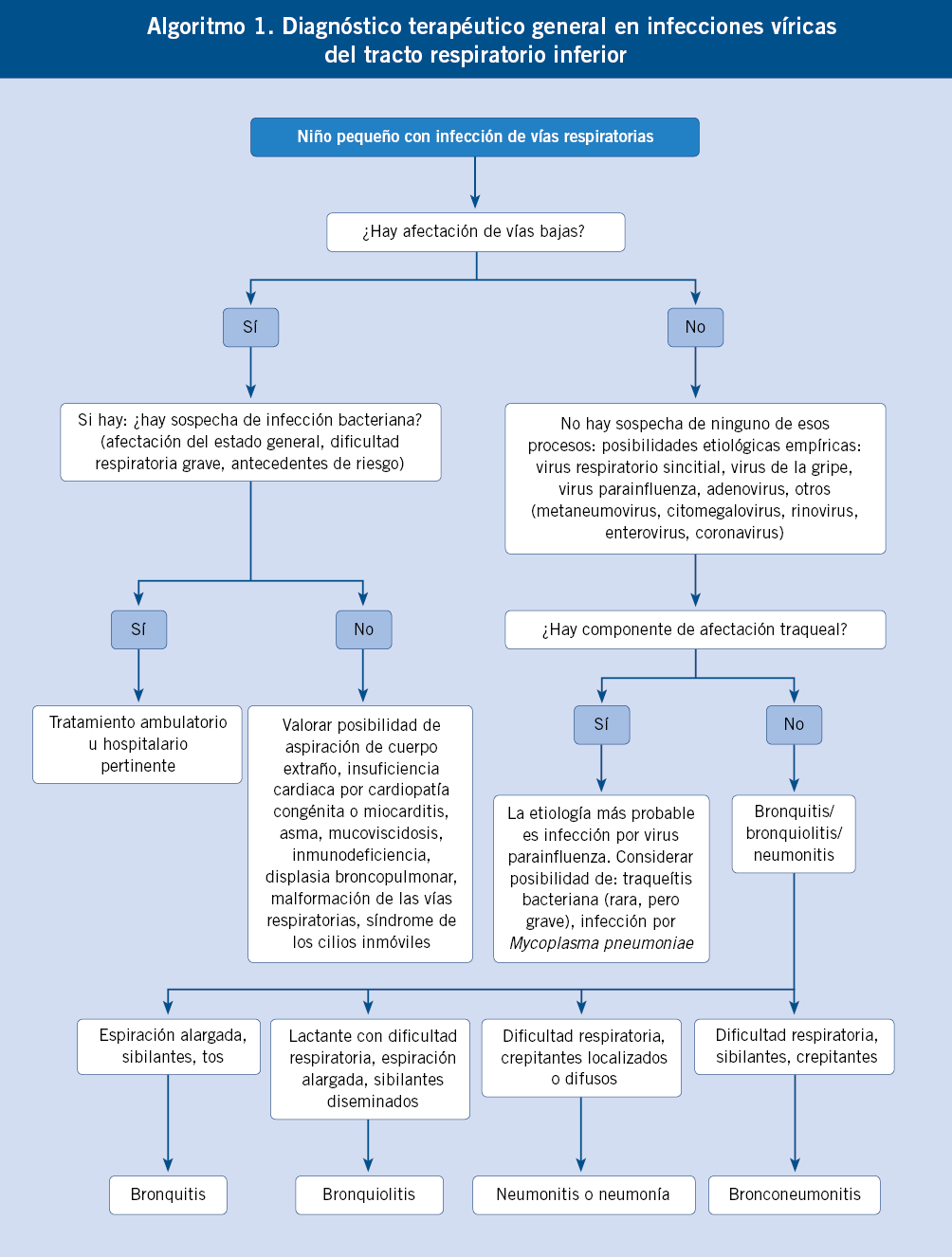
Las infecciones víricas de las vías respiratorias inferiores son muy frecuentes en los niños, especialmente durante los tres primeros años de vida. La mayoría de infecciones víricas respiratorias muestran un claro predominio de incidencia estacional, detectándose de forma fundamental durante los meses fríos del año. En general, no son procesos graves, ya que únicamente ocasionan fallecimientos en niños de corta edad con enfermedades cardíacas o respiratorias de base; no obstante, son una causa frecuente de atención médica y de ingreso hospitalario, sobre todo, las infecciones por virus respiratorio sincitial en lactantes y la gripe durante los meses epidémicos de cada invierno. Los virus respiratorios dan lugar a dos síndromes clínicos principales en las vías respiratorias inferiores: bronquiolitis y neumonía, con existencia de solapamiento y cuadros mixtos o intermedios entre ellos y, también, con la afectación de la laringe y la traquea (Tabla I). Ninguno de estos cuadros clínicos está asociado a un solo virus respiratorio, aunque cada uno de ellos se relaciona de manera clara con uno o varios agentes etiológicos. |
| Abstract
Viral infections of the lower respiratory tract are very common in children, especially during the first three years of life. Most respiratory viral infections show a predominant seasonal incidence during the cold months of the year. Viral respiratory tract infections are generally not serious, since only cause deaths in young children with heart or respiratory basis; however, they are a frequent cause of medical care and hospitalization, especially respiratory syncytial virus infections in infants and seasonal influenza disease each winter. Respiratory viruses provoque to two major clinical syndromes in the lower airways: bronchiolitis and pneumonia, with existence of overlapping and mixed or intermediate features between each other and with ocasional involvement of the larynx and trachea (Table I). None of these clinical conditions is associated with a single respiratory virus, although each clinical presentation is clearly related to one or more etiologic agents. |
Palabras clave: Infecciones víricas respiratorias; Bronquiolitis; Virus sincitial respiratorio; Gripe; Pediatría
Key words: Viral respiratory infections; Bronchiolitis; Respiratory syncytial virus; Influenza; Children
Pediatr Integral 2016; XX (1): 16-27
Infecciones víricas del tracto respiratorio inferior
Introducción
En otros apartados de esta Monografía, se revisan las neumonías, las bronquitis y las bronquiolitis como cuadros clínicos; por lo que, en este, se analizan las infecciones de las vías respiratorias inferiores a partir de las características de los virus implicados en la mayoría de los casos: el virus respiratorio sincitial, los virus de la gripe, los virus parainfluenza y los adenovirus, y se hace mención a los dos principales nuevos agentes patógenos, el metaneumovirus humano y el bocavirus.
Infecciones causadas por el virus respiratorio sincitial(1,2)
El VRS constituye la causa más importante de infecciones de las vías respiratorias bajas en lactantes y niños menores de 2-3 años.
El 70-80% de bronquiolitis, broncoalveolitis y neumonías son debidos a virus respiratorio sincitial (VRS). Aunque produce cierto grado de inmunidad, esta no es completa, por lo que son habituales las reinfecciones, cada vez más leves, de las vías respiratorias altas y, ocasionalmente, de las bajas. El nombre del virus deriva de su capacidad de formar sincitios, como efecto citopático, en los cultivos celulares.
Etiología
El VRS es un virus RNA que pertenece al género Pneumovirus, dentro de la familia Paramyxoviridae. El genoma se halla en el interior de una cápside helicoidal que está rodeada por una cubierta lipídica que contiene dos glucoproteínas que son esenciales para que el VRS infecte las células. Una de ellas, denominada proteína G, se encarga de la adhesión del virus a las células, mientras que la otra, denominada proteína de fusión (F), es responsable de la entrada del virus en las células del huésped, fusionando la cubierta lipídica de los virus con las de estas; además, determina la fusión de las células del huésped entre sí, lo que da origen a los sincitios. Ambas proteínas inducen el desarrollo de anticuerpos neutralizantes. Hay variaciones antigénicas entre cepas de VRS y se distinguen dos grandes grupos (A y B), con subtipos dentro de cada uno. Las infecciones por las cepas del grupo A suelen ser más graves. La proteína G muestra bastante diversidad entre grupos, mientras que la F está relativamente conservada, de modo que las investigaciones se han centrado en obtener anticuerpos neutralizantes frente a esta.
Epidemiología
El VRS tiene una distribución universal y la única fuente de infección son los seres humanos. La infección primaria, que es prácticamente general, tiende a ocurrir en edades muy tempranas de la vida. Así, el 50% de los niños sufre una infección por VRS en el primer año de vida y prácticamente todos la han padecido antes de los 3 años. La transmisión se produce por contacto directo con secreciones contaminadas, ya sea a través de gotitas procedentes de las vías respiratorias o de fómites. El virus puede persistir durante muchas horas en las superficies del entorno del paciente y durante más de media hora en las manos (y en la piel en general) de las personas que lo atienden y lo cuidan. Se puede infectar el personal sanitario, por autoinoculación, así como otros niños ingresados, lo cual tiene importantes repercusiones en la morbilidad y en la duración de la hospitalización. La eliminación del virus suele durar de 3 a 8 días, pero en los lactantes pequeños puede ser muy profusa y prolongarse hasta 3 o 4 semanas.
La infección por VRS se presenta en forma de epidemias anuales de unos 5 meses de duración, muy regulares, que ocurren en invierno y comienzos de primavera, y afecta fundamentalmente a niños menores de 3 años. Son muy comunes los contagios entre los contactos domiciliarios y de guarderías, tanto en niños como adultos. Se producen reinfecciones a lo largo de toda la vida, e incluso ocurren pocos meses después de la primera; la tasa de reinfecciones en niños de edad preescolar es del orden del 40-70%, y el riesgo anual de reinfección en escolares, adolescentes y adultos es de alrededor del 20%. Durante las epidemias, el 25-50% del personal sanitario de las salas de Pediatría sufre reinfecciones. Estas tampoco son excepcionales en ancianos, en los que suelen adoptar el aspecto de una infección seudogripal o neumonía grave.
El período de incubación es de 3 a 7 días.
Patogenia
La infección por el VRS queda confinada a las vías aéreas, extendiéndose el virus desde las vías respiratorias superiores hacia las inferiores. Las bronconeumopatías de base, cardiopatías congénitas y la inmunodepresión agravan la infección. La inmunidad tras una infección por VRS es transitoria e incompleta y se necesitan varias reinfecciones para lograr que el cuadro clínico sea leve, como sucede en los niños mayores y en los adultos. Esta inmunidad relativa parece deberse a que el VRS induce la producción, por parte de células de la estirpe monocito-macrófago, de factores séricos que inhiben la respuesta inmune e impedirían la rápida y eficaz eliminación del virus en las reinfecciones. Por otra parte, la resistencia a la infección por VRS en las vías respiratorias superiores es mediada, principalmente, por IgA secretora, lo que explica la escasa duración de la inmunidad local; en cambio, la inmunidad más prolongada en las vías respiratorias bajas es debida, fundamentalmente, a anticuerpos séricos neutralizantes. En la fase aguda de la infección, en cambio, la inmunidad celular mediada por linfocitos T es fundamental para eliminar los virus. Actualmente, se considera que la patogenia de la bronquiolitis ocasionada por VRS implica tanto una respuesta inmune exagerada como un daño celular directo ocasionado por la replicación de los virus.
Cuadro clínico
Las infecciones primarias por VRS en los niños pequeños suelen afectar a las vías respiratorias bajas, en forma de bronquiolitis o broncoalveolitis (50% de los casos) y con menor frecuencia como una neumonía, traqueobronquitis o laringotraqueítis. Tras unos días de rinitis, aparece tos seca y dificultad respiratoria progresiva con taquipnea y retracción de los músculos intercostales (tiraje intercostal y subcostal); puede añadirse, aleteo nasal y quejido. En los lactantes de pocas semanas de vida, sobre todo los nacidos pretérmino, la sintomatología respiratoria, a veces, está ausente o es mínima y predominan manifestaciones como letargia, irritabilidad, rechazo del alimento y, en ocasiones, episodios de apnea. La mayoría de lactantes tiene fiebre durante los primeros 2 a 4 días de infección, que suele haber cedido cuando la dificultad respiratoria se hace más manifiesta. En la exploración física, se advierten sibilancias de predominio espiratorio, con o sin crepitantes diseminados, y espiración alargada; según la intensidad del cuadro, puede haber taquicardia y palidez. No es infrecuente que haya hipoxemia, aunque es raro que se aprecie cianosis. De todas formas, la mayoría de lactantes previamente sanos siguen un curso relativamente leve y autolimitado en unas 2 semanas. Las infecciones bacterianas concomitantes son muy poco frecuentes (1% de los casos). Sin embargo, la enfermedad puede ser grave en niños con: cardiopatía congénita cianosante, compleja o con hipertensión pulmonar; enfermedad pulmonar de base, especialmente displasia broncopulmonar y menores de 6 semanas o nacidos prematuros. También tienen riesgo de infección grave, los niños y adultos con una inmunodeficiencia congénita o adquirida o sometidos a tratamiento inmunodepresor (sobre todo, postrasplantes).
La radiografía de tórax muchas veces es normal, o muestra hiperinsuflación pulmonar, atelectasias subsegmentarias o infiltrados intersticiales dispersos; en las neumonías hay condensación pulmonar, en especial, del lóbulo superior o medio derechos.
La clínica de las reinfecciones de los niños mayores y adultos es leve y suele expresarse en forma de catarro común o rinofaringitis, a veces con: otitis media, traqueobronquitis o bronquitis. Los «resfriados» causados por VRS tienden a ser más intensos y prolongados que los debidos a otros virus. Por otra parte, no es raro que provoque exacerbaciones asmáticas o de otras enfermedades pulmonares crónicas.
Los niños que han padecido una bronquiolitis presentan mayor tendencia a sufrir ataques recidivantes de tipo asmático. Estos niños presentan alteraciones de la función pulmonar que les ocasiona una hiperreactividad bronquial, pero se desconoce si es consecuencia de la infección por VRS o si fue una predisposición congénita a la hiperreactividad lo que facilitó que la primera infección por VRS adquiriese las características de bronquiolitis.
Diagnóstico(3)
La sospecha suele basarse en datos clínicos y epidemiológicos. El diagnóstico de certeza se consigue con el aislamiento del virus en cultivos celulares a partir de las secreciones respiratorias; la multiplicación del virus se comprueba por la aparición del característico efecto citopático con formación de sincitios en el plazo de 5 a 7 días. Para el diagnóstico rápido, se utilizan las técnicas de inmunofluorescencia, inmunocromatografía o de enzimoinmunoanálisis con anticuerpos monoclonales específicos, que permiten identificar el antígeno vírico en las secreciones nasofaríngeas con una sensibilidad del 60-90%. En los últimos años, se han desarrollado e implantado sistemas de detección del material genético mediante amplificación por reacción en cadena de la polimerasa. Los resultados pueden obtenerse rápidamente con los métodos más avanzados denominados “en tiempo real”, que además, pueden determinar simultáneamente la presencia de otros virus respiratorios en una misma muestra. Las muestras nasofaríngeas se obtienen mediante escobillón o, preferiblemente, aspirado o lavado nasal.
Tratamiento(3,4)
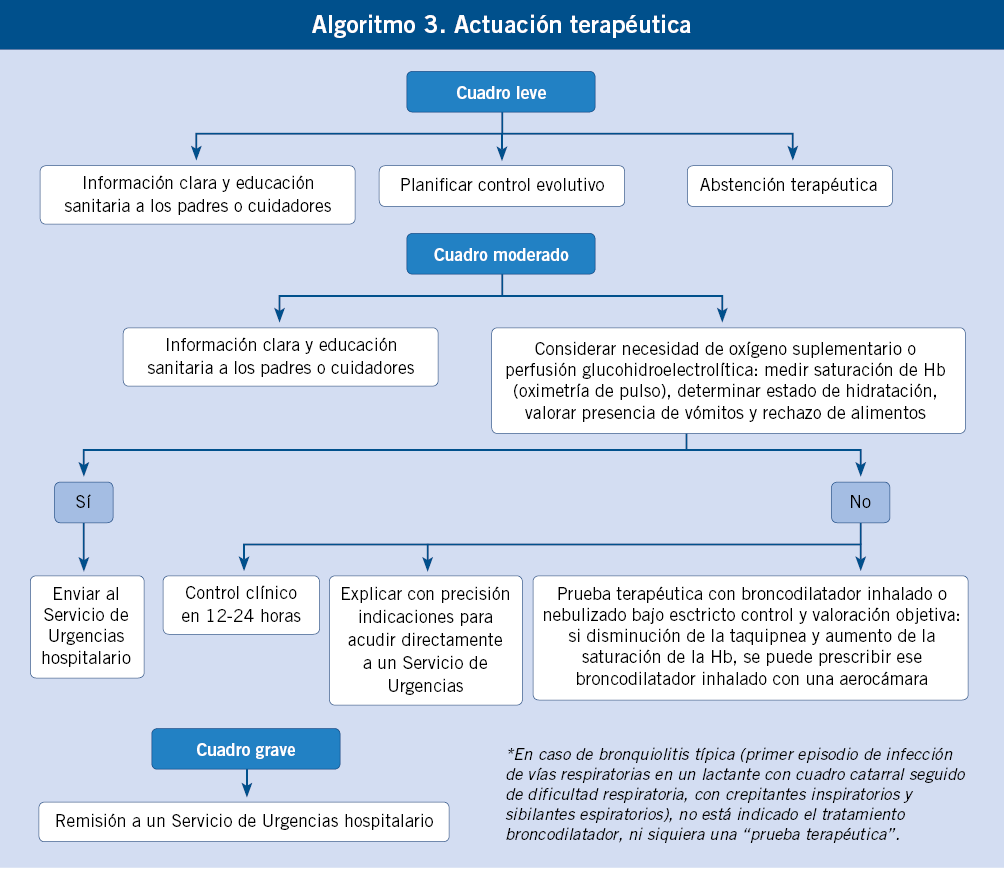
El aspecto fundamental del tratamiento consiste en administrar oxígeno e hidratar al niño que lo necesite. Se debe controlar la correcta oxigenación por medio de un pulsioxímetro. Cuando la hipoxemia no se revierte con oxigenoterapia, hay marcada hipercapnia o se produce apnea, se ha de proceder a ventilación asistida.
Solo se debe utilizar tratamiento antibiótico en aquellos niños con sospecha de coinfección o sobreinfección por un agente bacteriano; en este caso, hay que tratar la neumonía con independencia de que existiera la bronquiolitis. La ribavirina, un nucleósido sintético que se administra nebulizado en aerosol de partículas muy pequeñas, es el único fármaco disponible con actividad frente al VRS in vitro, pero su eficacia es escasa y, en la actualidad, prácticamente no se utiliza.
En los niños con bronquiolitis, la administración de broncodilatadores (básicamente salbutamol o adrenalina) es ineficaz e, incluso, puede ser contraproducente, por lo que no deben darse. En los episodios de recurrencias, se debe valorar en cada caso la respuesta clínica (“prueba terapéutica”) y solo mantenerlos cuando esta haya sido satisfactoria. No se ha demostrado que los glucocorticoides sean útiles para tratar el proceso agudo y ha quedado descartada su capacidad de reducir la incidencia de nuevos episodios de hiperreactividad bronquial cuando se administran en aerosol durante varios meses tras una bronquiolitis producida por VRS, por lo que tampoco deben darse.
Prevención(5)
Para evitar la difusión de la enfermedad, hay que recurrir a medidas de aislamiento de contacto de los niños hospitalizados, siendo la medida más importante la descontaminación de las manos del personal sanitario.
Los niños afectos de bronquiolitis no deberían de estar expuestos al humo del tabaco, y se recomienda la lactancia materna para disminuir el riesgo de patología pulmonar de vías bajas.
En los últimos años, se han desarrollado inmunoglobulinas hiperinmunes y anticuerpos monoclonales humanizados frente al VRS que, administrados mensualmente a niños de alto riesgo, disminuyen la incidencia y la gravedad de las infecciones por VRS. El objetivo de ambos es proveer al niño de suficiente cantidad de anticuerpos neutralizantes que le protejan durante un corto período de tiempo. La mejor opción es usar el anticuerpo monoclonal denominado palivizumab, que se administra por vía intramuscular durante los meses de incidencia del VRS, y cuyas indicaciones son:
a) Durante el primer año de vida:
- Lactantes nacidos antes de las 29 semanas de embarazo.
- Lactantes afectos de enfermedad pulmonar crónica de la prematuridad (definida como nacimiento antes de las 32 semanas de gestación y necesidad de oxígeno suplementario >21%, al menos, hasta los 28 días de edad).
- Lactantes con cardiopatía congénita con alteración hemodinámica significativa (insuficiencia cardiaca en tratamiento, hipertensión pulmonar moderada o grave o cardiopatía cianosante).
- Niños intensamente inmunodeprimidos durante la estación de VRS.
b) Durante el segundo año de vida:
- Niños que necesitaron oxígeno suplementario, al menos, durante 28 días tras el nacimiento y que siguen requiriendo tratamiento médico (oxigenoterapia, tratamiento crónico con corticoide o diuréticos).
- Niños intensamente inmunodeprimidos durante la estación de VRS.
En todos los supuestos descritos, se administran un máximo de 5 dosis, una cada mes durante la estación de VRS. Se debe discontinuar la profilaxis, si se produce una infección intercurrente por VRS que requiera hospitalización.
Por ahora, no existe comercializada ninguna vacuna para prevenir las infecciones por VRS.
Infecciones por virus de la gripe(1)
Los virus influenza o de la gripe dan lugar a cuadros de fiebre y malestar general, con manifestaciones sistémicas como: cefalea, mialgias y escalofríos, y presencia habitual pero variable de signos y síntomas respiratorios.
En los recién nacidos y lactantes pequeños, puede ocasionar un cuadro de sepsis (semejante al de origen bacteriano). En los niños pequeños, es responsable de una pequeña proporción de casos de infecciones de las vías respiratorias medias y bajas: laringotraqueitis, traqueobronquitis, bronquiolitis y neumonías. Su incidencia tiene un marcado patrón estacional, y se acentúa en las epidemias.
Etiología
Los virus gripales pertenecen a la familia de los Orhtomyxoviridae, contienen RNA monocatenario con una envoltura lipídica que procede de la célula huésped. En esta envoltura se hallan insertadas las dos glicoproteínas de superficie del virus: una hemaglutinina (H) y una neuraminidasa (N). Tres tipos antigénicos de virus gripales afectan a los humanos: el A, el B y el C; los dos primeros constituyen el género influenzavirus y ocasionan epidemias, mientras que el C no suele ocasionar manifestaciones clínicas. Los virus de la gripe A se dividen en subtipos según la composición antigénica de hemaglutinina y de neuraminidasa; en las epidemias humanas, se han identificado virus que contiene uno de tres subtipos inmunológicos de hemaglutinina (H1, H2 y H3) y uno de dos subtipos de neuraminidasa (N1 y N2). Las variaciones antigénicas de los virus gripales ocurren mediante dos procesos: variaciones antigénicas menores (antigenic drift) y variaciones mayores (antigenic shift). Las variaciones menores son responsables de que cada año se necesite una vacuna nueva. Solo el virus A sufre variaciones mayores, lo cual ocurre cuando un subtipo nuevo y muy diferente a los previos de H o de N procedente de un reservorio animal penetra en la población humana; este es el mecanismo de las pandemias mundiales. La reciente pandemia del 2009-2010 ha sido ocasionada por un nuevo virus A H1N1 resultante de la recombinación de segmento genómicos procedentes de diversos virus de la gripe A; pero por suerte, una parte importante de la “novedad” consistió en la reaparición de material genético del virus A H1N1 responsable de la terrible pandemia de 1918, que al persistir entre la población hasta los años 50 del pasado siglo, permitió que las personas de más edad, que habitualmente constituyen el grupo de mayor riesgo de formas graves, complicaciones y fallecimientos, tuvieran anticuerpos residuales de aquella época y estuvieran en buena medida protegidos; es decir, el nuevo virus A H1N1 2009, no fue, en realidad, nuevo para las personas mayores y más vulnerables. Y, aunque sí lo fue para los niños y adultos jóvenes, los primeros están mejor preparados para las novedades gripales, pues para ellos siempre hay una primera vez en la que enfrentarse a la gripe y, aunque tanto ellos como los adolescentes y adultos menores de 50 años sufrieron muchos más episodios y hubo más complicaciones y mortalidad de lo habitual, las cifras no alcanzaron la magnitud que hubieran tenido en caso de afectar al mismo nivel a personas de más de 60-65 años.
En los últimos años, se han descrito casos de infecciones graves en humanos ocasionadas por virus de los subtipos aviares H5N1 y H7N7 (“gripe aviar”) que, afortunadamente, no han adquirido propiedades que les permitan la transmisión entre humanos y, por eso, no han dado lugar a pandemias.
Epidemiología
Cada año se producen epidemias de gripe que afectan a cerca de una quinta parte de la población mundial. Los brotes suelen tener un pico de 1 o 2 meses de duración. La gripe se transmite a partir de secreciones respiratorias y es muy contagiosa; la tasa de ataque más alta se da en los niños de edad escolar (casi la mitad se infectan), y son ellos la principal fuente de contagio.
El período de incubación es de 1 a 3 días.
Patogenia
Las partículas con virus originadas en las secreciones respiratorias y aerosolizadas, se depositan en las vías respiratorias más distales. Los virus de la gripe inducen la respuesta endógena con el antivírico interferón, así como la formación de anticuerpos frente a las proteínas H y N. Al día siguiente del inicio de la infección, se produce una inflamación difusa de la laringe, la tráquea y los bronquios. Hay descamación celular, edema, infiltrado por neutrófilos y células mononucleares y necrosis del epitelio, que empieza a resolverse a partir del tercer o cuarto día.
Cuadro clínico(7)
Característicamente, los síntomas se instauran con rapidez; aparece: fiebre, escalofríos, cefalea, decaimiento y malestar general. Progresivamente, se añaden: tos, odinofagia, obstrucción nasal y rinorrea. A veces, hay: conjuntivitis, dolor traqueal, vómitos o dolor abdominal. Y son habituales: las mialgias y el trancazo. Otras manifestaciones menos frecuentes son: miositis, alteración del sistema nervioso central, broquitis, bronquiolitis y neumonía. En niños pequeños, hay una otitis media aguda en hasta una tercera parte de casos, y las convulsiones febriles son más frecuentes que en las otras infecciones respiratorias.
Diagnóstico(7,8)
Es básicamente clínico. Las pruebas de detección de antígenos en nasofaringe permiten un diagnóstico rápido con sensibilidad variable (desde un 30% a más del 70%), según la técnica empleada y excelente especificidad. En los últimos años, y muy especialmente a partir de la pandemia del 2009, se han desarrollado técnicas de detección de ácidos nucleicos mediante reacción de cadena de la polimerasa (polimerase chain reaction: PCR), que son el método diagnóstico con más sensibilidad y especificidad. El cultivo y los estudios serológicos son otros métodos, de poca utilidad en la práctica cotidiana.
Las pruebas antigénicas y moleculares de diagnóstico de gripe son muy útiles para confirmar la infección en lactantes y niños pequeños con cuadros febriles inespecíficos (se podrían evitar otras pruebas diagnósticas y eventuales tratamientos antibióticos empíricos innecesarios) y en niños con enfermedades de base que les hacen tributarios de tratamiento antivírico.
Tratamiento(8)
Las medidas generales consisten en una buena hidratación por vía oral y el uso sensato de analgésicos-antitérmicos. De estos, el preferible es el paracetamol; la aspirina está proscrita debido a su posible relación con el desarrollo de síndrome de Reye.
Hay cuatro fármacos activos frente a los virus de la gripe: amantadina, rimantadina, zanamivir y oseltamivir. Las resistencias a unos y otros determinan la utilidad. Así, en la actualidad, los distintos virus gripales A y B circulantes solo son sensibles al zanamivir y al oseltamivir; de forma que, en la práctica, únicamente este último tiene unas claras, aunque excepcionales, indicaciones en Pediatría: niños con enfermedades cardiacas o respiratorias importantes de base o inmunodeprimidos, con un cuadro grave debido al virus de la gripe A. También podría tenerse en cuenta su uso en niños con situaciones familiares o sociales especiales que hiciesen necesaria una recuperación más rápida o una reducción de la contagiosidad.
Prevención(9)
La vacuna antigripal de virus inactivados, cuya composición específica se modifica cada año de acuerdo con las características de los virus circulantes tiene una eficacia del orden del 70-80% para la prevención de la gripe del año en curso. En los niños, están indicadas las vacunas de virus fraccionados o de subunidades (no las de virus enteros, que son más reactogénicas).
En los menores de 9 años que no han sido vacunados previamente, se recomienda administrar dos dosis con 1 mes de intervalo para alcanzar una mejor respuesta inmunitaria. Entre los 6 y los 36 meses, las dosis son de 0,25 mL, y a partir de los 3 años son de 0,5 mL; no obstante, hay estudios que sugieren una mayor eficacia de la dosis de 0,50 mL, sin aumento significativo de efectos adversos, en los menores de 3 años.
En las diversas Comunidades Autónomas españolas, existe una recomendación homogénea de la vacuna antigripal en Pediatría: niños a partir de los 6 meses de edad afectos de enfermedades crónicas como: cardiopatías, asma y otros procesos pulmonares crónicos, diabetes e inmunodeficiencias con capacidad de respuesta de anticuerpos, entre otras. También se recomienda a los niños que son contactos de personas con factores de riesgo. Los efectos adversos de la vacuna inactivada son mínimos. Puesto que la vacuna se prepara en huevos de pollo embrionado, se deben extremar las precauciones –y preferiblemente no utilizarla– en los niños con antecedentes de reacción anafiláctica grave a las proteínas del pollo o el huevo.
La nueva vacuna de virus gripales atenuados adaptados al frío, que se administra por vía nasal, tiene por ahora un uso restringido a niños mayores de 2 años y sin factores de riesgo para cuadros graves de gripe; su futuro es muy prometedor, ya que tiene una eficacia cercana al 90%.
Los antivíricos también son eficaces como preventivos. Según las resistencias, la amantadina oral, el zanamivir inhalado o el oseltamivir oral están indicados en pacientes con riesgo de complicaciones debidas a la gripe A y que no hayan sido convenientemente vacunados.
Los pacientes hospitalizados requieren medidas de aislamiento respiratorio y de contacto.
Infecciones por virus parainfluenza(1,2)
Los virus parainfluenza son una causa frecuente de infecciones de las vías respiratorias, desde el resfriado común hasta la neumonía. El rasgo clínico más característico de estos virus es su capacidad de producir en los niños laringotraqueítis aguda (crup vírico).
Constituyen, además, la segunda causa de bronquitis/bronquiolitis y de neumonía en niños pequeños, tras el virus respiratorio sincitial.
Etiología
Forman parte de la familia Paramyxoviridae y de los géneros Rubulavirus y Respirovirus. Tienen un genoma compuesto por RNA monocatenario y están recubiertos por una cápside proteica; esta, a su vez, se halla recubierta por una envoltura lipídica que presenta unas espículas glicoproteicas codificadas por el genoma vírico y que son antigénicas. Se distinguen cuatro tipos de virus parainfluenza, 1, 2, 3 y 4, con dos subtipos del 4 (4A y 4B). En contraste con los virus de la gripe, son estables y no presentan cambios antigénicos.
Epidemiología
La distribución de las infecciones por virus parainfluenza (PIV) es universal, y pueden tener carácter epidémico o esporádico. Las cepas animales descritas no parecen afectar al ser humano. El contagio se produce por contacto directo con secreciones rinofaríngeas contaminadas, a través de gotitas respiratorias o de fómites. El PIV-1 tiende a ocasionar epidemias de infección respiratoria en otoño, con un patrón bienal, generalmente afectando a niños de 2 a 6 años de edad, en forma de laringotraqueítis o laringotraqueobronquitis. El PIV-2 también da lugar a epidemias en los meses de otoño y produce manifestaciones clínicas semejantes, pero menos frecuentes y más leves. El PIV-3 es el más frecuente y el más virulento, predomina en primavera y verano, y origina bronquiolitis y neumonía en niños menores de 2 años (sobre todo, en los primeros meses de vida). El PIV-4 se comporta como el PIV-3, pero es menos frecuente, esporádico y el cuadro clínico es más leve. La máxima frecuencia de la infección ocurre en niños pequeños, de manera que a los 3 años, la mayoría de los niños tienen anticuerpos contra el HPIV-3, y a los 8 años el 70% frente, al menos, dos serotipos. Los anticuerpos solo protegen parcialmente contra las infecciones; por lo cual, se presentan reinfecciones a cualquier edad, que suelen ser más leves, habitualmente en forma de infección de las vías respiratorias superiores.
En los pacientes inmunodeprimidos, pueden ocasionar graves infecciones broncopulmonares.
El período de incubación es de 3 a 6 días.
Cuadro clínico
Los virus parainfluenza causan rinitis y faringitis más a menudo que laringotraqueítis, bronquitis, bronquiolitis y neumonitis. Sin embargo, la laringotraqueítis aguda infantil, con o sin bronquitis asociada, es el síndrome más importante; el virus parainfluenza tipo 1 es el principal agente etiológico. Comienza como un resfriado simple, generalmente con febrícula, y en el transcurso de las siguientes 12 a 72 h aparece: tos «perruna», disfonía, estridor y dificultad respiratoria de mayor o menor intensidad, como consecuencia de la inflamación de los tejidos subglóticos y de la mucosa traqueal. La mayoría de los casos sigue un curso leve y autolimitado.
Las infecciones iniciales por los virus parainfluenza en los niños pequeños son más graves y, a veces, se acompañan de fiebre elevada. En cambio, las reinfecciones que aparecen en niños mayores o adultos, suelen manifestarse únicamente como un resfriado común afebril o incluso ser asintomáticas. La otitis media aguda purulenta es una complicación relativamente frecuente de los cuadros de rinofaringitis en lactantes y niños preescolares.
Diagnóstico
En la mayoría de las ocasiones, solo se requiere el diagnóstico clínico. El diagnóstico microbiológico específico se puede hacer mediante el aislamiento del virus en cultivo de las secreciones, a través de la identificación de antígeno vírico en las secreciones rinofaríngeas por técnicas de inmunofluorescencia, y, actualmente, mediante técnicas moleculares de amplificación de ácidos nucleicos, generalmente formando parte de sistemas de detección simultanea múltiple de virus respiratorios.
Tratamiento
No hay terapéutica específica, por lo que hay que recurrir a la sintomática, variable según el síndrome clínico que ocasionan. En los niños con laringotraqueítis aguda, puede ser útil la humidificación, sobre todo fría, a través de un nebulizador; en los casos leves, es suficiente la exposición al vaho en el cuarto de baño o al aire fresco en la calle. Cuando el estridor es significativo o hay algún signo de dificultad respiratoria, se debe administrar un glucocorticoide por vía oral o intramuscular (habitualmente, una dosis única de 0,15 a 0,6 mg/kg de dexametasona) o nebulizada (2 mg de budesonida); si el cuadro clínico adquiere mayor intensidad, se debe asociar una dosis de adrenalina nebulizada, para acelerar la resolución de la inflamación laríngea. En los casos graves, además de dar dosis repetidas de adrenalina nebulizada y glucocorticoides, puede ser necesaria la intubación endotraqueal para mantener permeable la vía aérea. En las bronquiolitis, broncoalveolitis y neumonías, puede ser necesaria la oxigenoterapia y, excepcionalmente, la ventilación asistida.
Prevención
La única actuación profiláctica posible es evitar el contacto con secreciones respiratorias y un minucioso lavado de manos. Los pacientes hospitalizados deben ser sometidos a aislamiento de contacto.
Infecciones causadas por adenovirus(1)
Los adenovirus son una causa frecuente de infecciones de vías respiratorias superiores y de conjuntivitis.
También ocasionan, con mucha menor frecuencia y en niños pequeños sobre todo, neumonía, bronquiolitis, traqueobronquitis u otras combinaciones de afección de las vías respiratorias inferiores. Algunos tipos concretos son responsables de gastroenteritis y de cistitis hemorrágicas y son considerados en los capítulos correspondientes a estas entidades.
Etiología
Los adenovirus son virus pertenecientes al género Mastadenovirus, de 70 a 90 nm de diámetro, cuyo genoma está formado por DNA lineal. Los adenovirus humanos contienen trece polipéptidos estructurales y se dividen en seis grupos (A-F), que incluyen 51 serotipos diferentes. Los adenovirus poseen determinantes antigénicos comunes y específicos de especie.
Epidemiología
Las infecciones por adenovirus son específicas de especie. Afectan a los humanos de todas las edades y de todo el mundo, pero la máxima incidencia está entre los 6 y los 12 meses de edad (aproximadamente, 40 casos anuales por cada 100 niños menores de 1 año). Las infecciones respiratorias predominan al final del invierno, en primavera y a comienzos del verano. Algunos serotipos (3, 4, 7, 14, 21) ocasionan epidemias.
La transmisión se produce por contacto directo persona a persona, generalmente a través de secreciones respiratorias. La conjuntiva es también una puerta de entrada, como se ha demostrado a partir de instrumentos oftalmológicos, del agua de piscinas, de toallas o de los dedos contaminados. Se han producido epidemias de infecciones respiratorias o conjuntivitis en hospitales y otras instituciones cerradas. La contagiosidad es máxima en los primeros días de una enfermedad aguda. A menudo, hay infecciones asintomáticas. El período de incubación oscila entre 2 y 14 días.
Patogenia
Diversos tipos de células y tejidos responden de manera diferente a los adenovirus, con patrones específicos de degeneración. Las células del epitelio respiratorio desarrollan grandes núcleos con cuerpos de inclusión basofílicos; las células linfoides también contienen inclusiones víricas. En el ojo se forma un infiltrado exudativo y mononuclear por debajo del epitelio. Algunos serotipos ocasionan enfermedades en localizaciones determinadas: gastroenteritis aguda por adenovirus 40 y 41; queratoconjuntivitis por adenovirus 8; cistitis hemorrágica por adenovirus 11 y 21; y neumonía grave por adenovirus 3.
Cuadro clínico
Los adenovirus producen diversos síndromes clínicos, la mayoría de ellos caracterizados por sintomatología de vías respiratorias altas y manifestaciones sistémicas de moderada intensidad. La aparición de un cuadro u otro depende de la vía de inoculación, la edad del paciente y, en ocasiones, del serotipo responsable.
La infección primaria suele ocurrir en los primeros años de vida en forma de infección respiratoria aguda de vías altas, aunque, a veces, es asintomática. Los procesos en los que con más frecuencia se identifica un adenovirus son: las rinofaringitis, las faringoamigdalitis y las otitis medias, generalmente acompañadas de fiebre más o menos elevada de varios días de duración. La faringoamigdalitis aguda suele cursar con exudado y, desde un punto de vista clínico, resulta indistinguible de la debida a estreptococo del grupo A. Un cuadro característico es la denominada fiebre faringoconjuntival, que asocia faringitis y conjuntivitis agudas con fiebre, habitualmente ocasionado por los serotipos 3, 4, 5, 6, 7 o 14. La conjuntivitis aislada, con o sin fiebre, puede ser uni o bilateral, es de carácter folicular inespecífico y dura 1 o 2 semanas. En los niños suele ser más leve que en los adultos, pero los menores de 2 años, a veces, desarrollan una intensa conjuntivitis membranosa. La queratoconjuntivitis suele afectar a personas mayores de 20 años y se caracteriza por una intensa afección membranosa de la conjuntiva palpebral, edema periorbitario, sensación de cuerpo extraño, queratitis difusa superficial con erosiones corneales y adenopatía preauricular; el 50-80% de los pacientes tienen secuelas en forma de infiltrados corneales subepiteliales durante meses o años. Diversos estudios han puesto de manifiesto que los adenovirus son una causa relativamente frecuente de otitis media aguda en los niños y que por una parte predisponen y por otra actúan sinérgicamente con bacterias (sobre todo, cepas no tipables de H. influenzae) en el desarrollo y mantenimiento de infecciones del oído medio.
La neumonía ocasionada por adenovirus es indistinguible de la debida a otros virus; pero, en ocasiones, reviste una especial gravedad, especialmente en lactantes pequeños y en pacientes inmunodeprimidos. La radiografía suele mostrar infiltrados aislados o difusos, aunque también puede haber condensación lobular; el derrame pleural es excepcional. Las secuelas son infrecuentes, pero se han descrito complicaciones consecuentes a lesiones broncopulmonares crónicas: pulmón hiperclaro unilateral (síndrome de Swyer-James), bronquiectasias, atelectasia lobular persistente y bronquiolitis obliterante (obstrucción de la luz de bronquiolos terminales con dilatación de bronquiolos distales, estrechamiento de arterias pulmonares y disminución de la perfusión sanguínea del área afecta). Principalmente en adultos, los adenovirus son responsables de una enfermedad respiratoria aguda, de carácter pseudogripal, con fiebre elevada y malestar generalizado de hasta 1 semana de duración, que comienza con sintomatología de rinitis y faringitis y se sigue de traqueobronquitis e, incluso, neumonitis; la evolución es benigna.
Diagnóstico
El diagnóstico definitivo se establece por el aislamiento del virus en cultivos celulares de células humanas de muestras procedentes del exudado faríngeo, raspado conjuntival o heces, a través de la identificación de antígeno vírico en las secreciones rinofaríngeas, y, actualmente, mediante técnicas moleculares de amplificación de ácidos nucleicos, generalmente formando parte de sistemas de detección simultanea múltiple de virus respiratorios.
Tratamiento y prevención
El tratamiento habitual es puramente sintomático, pero en situaciones concretas, especialmente graves en pacientes inmunodeprimidos, se puede considerar la posibilidad de administrar el antivírico cidofovir. En los pacientes hospitalizados con infección respiratoria, se deben implantar medidas de aislamiento respiratorio y de contacto. En los reclutas norteamericanos, se han utilizado vacunas vivas bivalentes preparadas con los tipos 4 y 7, de cubierta entérica para uso oral, que son seguras y muy eficaces para evitar la enfermedad respiratoria aguda en los cuarteles. Está en fase de investigación una vacuna para uso generalizado. La adecuada cloración de las piscinas es suficiente para evitar la fiebre faringo-conjuntival. Para la prevención de infecciones a partir de conjuntivitis o queratoconjuntivitis, se requiere un minucioso lavado de manos y la descontaminación del instrumental oftalmológico.
Infecciones por metaneumovirus humano(1,2)
En el año 2001, investigando muestras de secreciones respiratorias en niños holandeses, se descubrió e identificó un virus desconocido hasta entonces, que se denominó metaneumovirus humano.
El cuadro clínico que provoca es muy similar a los descritos con el VRS, y parece ser que la coinfección con este confiere de mayor gravedad a los episodios de bronquiolitis.
Etiología
El Metapneumovirus (MPV) forma parte de la familia de los Paramyxoviridae, por lo que comparte la estructura con los otros integrantes de esta familia. Su genoma es una única molécula de RNA rodeada de una cápside y con envoltura de características pleomórficas. El virión mide entre 150 y 600 nm y presenta unas espículas glicoproteicas de 13 a 17 nm de longitud. Se han descrito ya dos genotipos, A y B, cada uno de los cuales se subdivide en dos subgenotipos más: A1, A2, B1 y B2.
Epidemiología
Probablemente su distribución sea universal, puesto que desde que se descubrió en Holanda, se han descrito casos en muchos otros países europeos, incluyendo España, así como en: Estados Unidos, Canadá, Brasil, Australia y Asia. La mayoría de estudios se han realizado en niños afectos de infección respiratoria de vías bajas, aunque también se han comunicado casos en adultos. Su frecuencia en los cuadros de infecciones respiratorias de vías bajas está entre un 2% y un 10%, según las series publicadas, por lo que es el cuarto agente más frecuente, después de VRS, virus parainflueza y rinovirus, con una incidencia similar a la que presentan adenovirus y coronavirus. De todas formas, la tasa de coinfecciones descritas con el resto de virus respiratorios es muy alta, entre el 30% y el 70%.
Se presenta en forma de epidemias anuales, de inicio ligeramente más tarde que el VRS, durante la primavera o finales del invierno. Su transmisión es por contacto directo, persona a persona o a través de las secreciones respiratorias. Afecta básicamente a lactantes y niños pequeños, con evidencia serológica de infección en el 100% de los niños a los 5 años. El estado de portador asintomático es raro, puesto que el estudio holandés en el que se hizo la primera descripción lo investigó en 400 muestras de niños sin clínica respiratoria, no encontrándolo en ninguno de ellos. A pesar de su reciente descubrimiento, se sabe que ha circulado en humanos por lo menos en los últimos 50 años, dado que se ha encontrado una seroprevalencia del 100% en muestras de suero que fueron recogidas en 1958.
La infección confiere una inmunidad parcial, ya que se han descrito infecciones sintomáticas en años sucesivos en los mismos niños, y a pesar de la evidencia serológica de infección en todos los niños a los 5 años, se describen casos en adultos; no obstante, la afectación respiratoria más grave ocurre casi siempre antes del año de vida, en lo que sería la primera infección por el virus.
Hasta la fecha, se desconocen la mayoría de datos de su patogenia, pero un estudio revela que la liberación de interleucina-8 en la mucosa respiratoria durante la infección por metaneumoviruses menor que la desencadenada por VRS.
Cuadro clínico
Según los estudios publicados hasta ahora, la mayoría con series de pacientes no muy amplias y de tipo retrospectivo, el cuadro clínico resultante de la infección por metaneumovirus es muy similar a la infección por VRS. Así, produce infección respiratoria de vías altas y bajas, fundamentalmente bronquiolitis y broncoalveolitis, exacerbaciones asmáticas y, en menor medida, neumonía. Este cuadro clínico es más grave en los niños menores de 2 años, con sintomatología mucho más leve en niños mayores y adultos. Con relativa frecuencia ocasiona hipoxemia, y la radiografía de tórax, aunque suele ser normal, puede mostrar: atelectasias subsegmentarias, hiperinsuflación pulmonar o incluso condensación alveolar. Varios estudios han constatado una afectación clínica más grave en presencia de coinfección con VRS, precisando estancias hospitalarias y requerimientos de oxigenoterapia más largos, e incluso ingresos en Unidades de Cuidados Intensivos con mayor frecuencia.
En la infección por metaneumovirus, en ocasiones, se ha descrito la presencia de tos pertusoide, por lo que es otro patógeno a considerar en el diagnóstico diferencial de la tosferina. Se desconoce, por el momento, si existe riesgo de infección grave en niños y adultos afectos de una inmunodeficiencia, congénita o adquirida.
Del mismo modo que los niños afectos de una bronquiolitis por VRS presentan una mayor tendencia a sufrir crisis repetidas de obstrucción bronquial de tipo asmático en su evolución posterior, también se ha evidenciado con la infección por MPV, con una mayor incidencia de episodios repetidos de sibilancias a los 3 años y de asma a los 5 años de edad.
Diagnóstico
El diagnóstico de bronquiolitis u otro proceso respiratorio por MPV se basa en datos clínicos y epidemiológicos, pero para el diagnóstico etiológico se requiere el aislamiento del virus en cultivos celulares a partir de muestras de secreciones respiratorias o bien la detección de sus antígenos por técnicas de inmunofluorescencia o de su material genómico, gracias a técnicas basadas en la reacción en cadena de la polimerasa.
Tratamiento
El tratamiento, como en todos los casos de bronquiolitis por otros virus, es básicamente sintomático, asegurando la correcta hidratación del paciente, la oxigenoterapia cuando fuera necesaria y la administración de broncodilatadores (fundamentalmente salbutamol o adrenalina a través de un nebulizador o inhalados con una cámara espaciadora) siempre y cuando se haya comprobado que existe respuesta terapéutica, puesto que a menudo, sobre todo en lactantes pequeños, suele ser ineficaz. Tampoco el empleo de glucocorticoides (orales, parenterales o inhalados) se ha demostrado eficaz en su tratamiento.
No obstante, se requieren más estudios para conocer si la respuesta terapéutica a los diferentes tratamientos aplicados en los cuadros de bronquiolitis sin éxito hasta la actualidad, tanto en fase aguda, como en fases posteriores para disminuir cuadros repetidos de sibilancias, puede ser diferente en función del patógeno implicado.
Prevención
Por el momento, disponemos únicamente de medidas de aislamiento de contacto para evitar el contagio en niños. Existen trabajos iniciados para producir anticuerpos monoclonales o policlonales e incluso vacunas de virus vivos atenuados, pero de momento se encuentran en las primeras fases de investigación.
Infecciones por Bocavirus(1)
El Bocavirus humano fue descrito por primera vez en septiembre de 2005, gracias a técnicas de reacción en cadena de la polimerasa en muestras de secreciones respiratorias en niños suecos.
Clínicamente, parece que los niños afectos son mayores que en el caso de infecciones por VRS, y con facilidad se asocia a fiebre alta, diarrea y tos pertusoide.
Etiología
Pertenece a la familia Parvoviridae, la cual contiene dos subfamilias: la subfamilia Densovirinae, que infecta insectos; y la subfamilia Parvovirinae, que infecta vertebrados. Esta última se divide en 5 géneros: Parvovirus, Erytrovirus, Dependovirus, Amdovirus y Bocavirus. Su nombre deriva de “Bo” (bovino) y “Ca” (canino), puesto que causa patología entérica tanto en perros como en ovejas y patología respiratoria en perros. El bocavirus humano es el segundo virus de la familia Parvoviridae que se conoce que afecta a humanos, después del eritrovirus B19. Se conocen 3 genotipos diferentes.
Epidemiología
Desde su descripción, el virus se ha identificado por múltiples grupos de investigación en: Europa, Estados Unidos, Canadá, Asia y Australia. La mayoría de estos trabajos están realizados en niños hospitalizados, y su detección varía entre el 1,5% y el 22% de las muestras analizadas. También se ha buscado en niños asintomáticos sin conseguir identificarlo, lo que parece indicar que es verdaderamente infrecuente en niños sanos.
Presenta una mayor incidencia en los niños menores de 3 años de edad y su frecuencia de detección se situaría por debajo del VRS y probablemente de los rinovirus, por lo menos, tan común como los virus de la gripe, MPV, PIV-3 y adenovirus y más frecuente que los coronavirus humanos y el resto de PIV. Los estudios realizados hasta el momento evidencian una tasa de coinfección con el resto de virus respiratorios muy elevada, del orden del 30-40%, hecho que dificulta la correcta caracterización de su cuadro clínico y su verdadera responsabilidad como agente etiológico de infecciones de vías respiratorias bajas.
Se detecta básicamente en los meses fríos, entre octubre y abril en nuestro entorno. El contagio se cree que se produce por contacto directo de persona a persona, a través de las secreciones respiratorias.
Cuadro clínico
De momento, el bocavirus se ha investigado en niños con afectación respiratoria en forma de infección respiratoria de vías bajas, fundamentalmente bronquiolitis y afectación entérica, en forma de diarrea. En cuanto a las manifestaciones respiratorias, los niños afectos son mayores que en el caso de infecciones por VRS y, más a menudo, se asocia a: fiebre alta, hipoxemia, infiltrados pulmonares en la radiografía, leucocitosis y tos pertusoide, lo que lo hace que entre en el diagnóstico diferencial de los cuadros de tosferina.
Se desconoce hasta la actualidad, si el hecho de presentar una infección por bocavirus en la infancia puede predisponer a nuevos episodios repetidos de sibilantes en su evolución posterior, como en el caso de VRS y de MPV.
Diagnóstico
El diagnóstico definitivo se realiza con técnicas de detección de DNA en las muestras de secreción respiratoria mediante la reacción en cadena de la polimerasa; de la cual, ya existen técnicas a tiempo real que permiten la identificación de la mayoría de virus patógenos respiratorios conocidos.
Tratamiento
Al igual que en el resto de virus descritos anteriormente, no existe una terapéutica específica, por lo que el tratamiento será básicamente sintomático, en función de la gravedad del cuadro clínico que ocasionen.
Prevención
La única medida es evitar el contacto con las secreciones respiratorias de los pacientes, insistiendo en el lavado de manos de los cuidadores y del personal sanitario después de atender los niños afectos de infecciones respiratorias.
Infecciones por rinovirus(1,2)
Los rinovirus humanos son la causa más frecuente de resfriado común, y responsables habituales de sinusitis, faringitis y otitis media. En los últimos años, se han relacionado, cada vez de manera más firme, con infecciones de vías respiratorias bajas.
Clínicamente, los cuadros son superponibles a los del resto de virus respiratorios, pero en general, algo más leves que los debidos a VRS.
Etiología
Pertenece a la familia Picornaviridae, género Enterovirus. Contienen RNA, se clasifican en 3 especies (A, B, C) y hay alrededor de 100 serotipos antigénicos diferentes de acuerdo a identificaciones mediante neutralización con antisueros específicos y muchos más cuando se estudian mediante métodos moleculares.
Epidemiología
Se producen infecciones a lo largo de todo el año, con picos en primavera y otoño. Habitualmente, circulan múltiples serotipos de forma simultánea, con cambios de serotipo predominante entre poblaciones y de estación a estación. El contagio se produce por contacto directo de persona a persona, con autoinoculación por secreciones respiratorias contaminadas a través de las manos y aerosolización.
Se considera que ocasiona entre el 5% y el 25% de las bronquiolitis. No obstante, también se encuentra a menudo en niños asintomáticos y en coinfecciones con otros virus respiratorios, lo que dificulta la interpretación de su responsabilidad en las infecciones de vías respiratorias bajas.
La diseminación de virus mediante las secreciones respiratorias es máxima durante los primeros 2-3 días y suele cesar al cabo de 7-10 días, aunque ocasionalmente, se prolonga hasta 3 semanas, como agente etiológico de infecciones de vías respiratorias bajas.
El periodo de incubación es de 2 a 3 días, pero puede llegar a una semana.
Cuadro clínico
Indistinguible del ocasionado por los otros virus respiratorios descritos previamente.
Diagnóstico
El diagnóstico definitivo se realiza con técnicas de diagnóstico molecular en las muestras de secreción respiratoria, mediante la reacción en cadena de la polimerasa. Como ya hemos indicado anteriormente, existen técnicas a tiempo real que permiten la identificación simultánea de la mayoría de virus patógenos respiratorios conocidos.
Tratamiento
Al igual que en el resto de virus descritos anteriormente, no existe una terapéutica específica, por lo que el tratamiento será básicamente sintomático, en función de la gravedad del cuadro clínico que ocasionen.
Prevención
La única medida es evitar el contacto con las secreciones respiratorias de los pacientes, insistiendo en el lavado de manos de los cuidadores y del personal sanitario después de atender los niños afectos de infecciones respiratorias.
Bibliografía
Los asteriscos reflejan el interés del artículo a juicio de los autores.
1.*** American Academy of Pediatrics. Pickering LK, Baker CJ, Kimberlin DW, Long SS, eds. 2015 Reed Book: Report of the Committee on Infectious Diseases. 30th ed. Elk Grove Village, IL, American Academy of Pediatrics, 2015.
2.*** Viral bronchiolitis in children. Meissner HD. New Engl J Med. 2016; 374: 62-72.
3.*** Ralston SL, Lieberthal AS, Meissner HC. Clinical practice guideline: the diagnosis, managenment, and prevention of bronchiolitis. Pediatrics. 2014; 134: e1474-e1502.
4.* González de Dios J, Ochoa Sangrador C y grupo investigador del Proyecto abreviado (bronquiolitis-estudio de variabilidad, idoneidad y adecuación). Estudio de variabilidad en el abordaje de la bronquiolitis aguda en España en relación con la edad de los pacientes. An Pediatr (Barc). 2010; 72: 4-18.
5.*** American Academy of Pediatrics. Policy statement: updated guidance for palivizumab prophylaxis among infants and young children at increased risk of hospitalization for respiratory syncytial virus infection. Pediatrics. 2014; 134: 415-20.
6.** Rodrigo C, Méndez M. Clinical and laboratory diagnosis of influenza. Hum Vaccin Immunother. 2012; 8: 29-33.
7.* Landry ML. Diagnostic tests for influenza infection. Curr Opin Pediatr. 2011; 23: 91-7.
8.** Marés J, Rodrigo C, Moreno-Pérez D, et al. Recomendaciones para el manejo de la gripe en niños (2009-2010). An Pediatr (Barc). 2010; 72: 144.e1-e12.
9.* González de Dios J, Rodrigo Gonzalo de Liria C, Piedra PA, Corretger Rauet JM, Moreno-Pérez D. Vacunación antigripal universal en pediatría, ¿sí o no? An Pediatr (Barc). 2013; 79:261.e1-e11..
| Caso clínico |
|
Lactante de 2 meses de edad que acude a la consulta por presentar dificultad respiratoria de 12 horas de evolución. Ha tenido febrícula y en las últimas horas come poco. El cuadro se había iniciado dos días antes con rinorrea y tos ocasional. No hay antecedentes personales de procesos similares ni otros datos remarcables, excepto que fue prematuro de 36 semanas y que el padre tiene actualmente un catarro de vías respiratorias altas. No parece haber habido ningún episodio de atragantamiento. No hay antecedentes familiares de asma ni de otros procesos atópicos. Exploración física Estado general conservado, taquipnea (50 respiraciones/minuto), tiraje inter y subcostal moderados sin quejido espiratorio ni aleteo nasal ni cianosis. Estado de hidratación correcto. Obstrucción nasal por mucosidad. Tímpanos ligeramente eritematosos, sin otras alteraciones. Auscultación respiratoria: sibilancias y crepitantes diseminados por ambos campos pulmonares; espiración alargada. Auscultación cardiaca: taquicardia discreta (130 latidos/minuto), tonos puros y rítmicos. Resto de exploración dentro de la normalidad. Exámenes complementarios Saturación de O2 de la hemoglobina del 94%.
|