 |
| Regreso a las bases |
F. Sánchez Fernández*, S. Benítez Robaina**, L. Jiménez Ferreres***
*Facultativo-Especialista ORL. **Residente de 4º año de ORL. Hospital Universitario Ramón y Cajal. Madrid. ***Facultativo-Especialista ORL. Hospital San Rafael. Madrid
Pediatr Integral 2013; XVII(5): 360-367
Otoscopia
La patología que afecta al oído externo y medio con frecuencia es fácil de evaluar mediante una correcta anamnesis y una exploración clínica básica, llegando al diagnóstico en la mayoría de los pacientes sin precisar de pruebas complementarias.
La palabra otoscopia deriva del griego ous/otos, oreja/oído, y skopein, examinar. Como tal entendemos los procedimientos empleados para visualizar el aspecto del oído externo y de la membrana timpánica, y valorar el estado del oído medio, la presencia de secreciones en su interior, la capacidad de ventilación de la caja y, en los casos en que la membrana timpánica está perforada, valorar directamente el estado de la mucosa del oído medio y, en ocasiones, la cadena osicular.
Clásicamente el instrumento utilizado para este procedimiento es el otoscopio, del que existen numerosos modelos y sistemas, pero que podríamos simplificar como una fuente de luz acoplada a un espéculo de forma cónica que se adapta a la forma del conducto auditivo externo. También podemos explorar mediante el microscopio o el endoscopio que permite mayor amplificación de la imagen y la mejor obtención de imágenes para su estudio.
Técnica de exploración
El examen clínico del oído comienza con la inspección del pabellón auricular y región retroauricular prestando atención a la forma y posición, al despegamiento respecto a la cabeza, signos de infección o alteraciones de la piel (Fig. 1). Siempre, en especial cuando sospechemos la existencia de infecciones agudas, deberemos comenzar por el oído sano, o el menos sintomático, para evitar contaminaciones.
Elegiremos el espéculo mas grande que nos permita el oído, lo introduciremos en el conducto auditivo externo (CAE) cuidadosamente para evitar lesionar la piel o producir dolor. Dado que el CAE no es rectilíneo, nos ayudamos de una pequeña tracción del pabellón hacia atrás y arriba en niños mayores y adultos, o hacia atrás y abajo en los niños mas pequeños. Exploramos la piel del CAE, la existencia de lesiones, cera, secreciones o lesiones tumorales que, aunque infrecuentes, pueden asentar en esta zona (Fig. 2).

Figura 1. En el pabellón auricular normal encontramos una serie de relieves que dan a la oreja su forma característica: 1) raíz del Hélix; 2) hélix; 3) antehélix; 4) concha auricular; 5) fosita triangular; 6) trago; 7) antitrago; 8) meato auditivo externo; 9) lóbulo.

Figura 2. CAE. El conducto auditivo externo (CAE) no es un tubo rectilíneo, sino que presenta cierta angulación, habitualmente presenta restos de cera que muchas veces no es necesario retirar para visualizar correctamente el tímpano. La piel del CAE presenta un aspecto normal, no inflamado y sin productos patológicos.
Si el conducto es permeable, pasamos a valorar la membrana timpánica, su integridad, posición, coloración y transparencia, e intentaremos a través de ella valorar el estado del oído medio (Fig. 3). En pacientes con tímpanos muy transparentes podremos incluso visualizar la silueta de los osículos. En caso de no poder visualizar el tímpano por ocupación del CAE, retiraremos cuidadosamente el contenido con los instrumentos adecuados, y posteriormente valoraremos la membrana.

Figura 3. Tímpano normal: se aprecia una membrana timpánica íntegra, transparente brillante, de color nacarado o ligeramente sonrosado o amarillento. Por transparecia se intuye la caja timpánica aireada, sin líquido en su interior. Vemos el mango del martillo normoposicionado y el triángulo luminoso.
Otoscopia normal
La membrana timpánica está constituida por tres capas, la más superficial es la capa epitelio epidérmico que se continúa con la piel del conducto auditivo externo, una capa intermedia fibrosa y una capa interna de epitelio mucoso. Estas están presentes en toda su extensión salvo a nivel de la pars flácida que no encontramos capa intermedia.
En la unión al marco timpanal encontramos un engrosamiento que se conoce como annulus que sirve de fijación y soporte al hueso. Faltando también a nivel de la pars flácida.
En un oído normal se pueden identificar y valorar una serie de estructuras sólo con la otoscopia (Fig. 4).
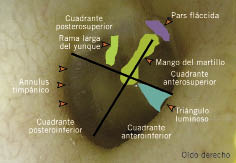
Figura 4. Tímpano normal en el que se han dibujado los cuatro cuadrantes. Se muestran los puntos más importantes que debemos valorar en la otoscopia.
En primer lugar, la imagen del tímpano la dividimos en cuatro cuadrantes, la zona anterior y posterior viene dividida por el mango del martillo, mientras que la zona superior e inferior por una línea perpendicular a la anterior, a la altura del umbo, en cada uno de ellos podemos identificar lo siguiente:
• Anterosuperior: trompa de Eustaquio.
• Anteroinferior: triángulo luminoso de Politzer.
• Posterosuperior: pars flácida, ático, articulación incudoestapedial.
• Posteroinferior: promontorio y ventana redonda.
Malformaciones congénitas del oído externo
Concepto. Son anomalías del pabellón auricular y el conducto auditivo externo (CAE) por alteraciones en el desarrollo embriológico del niño. El oído medio e interno pueden ser normales, dado que tienen otro origen embriológico, aunque en ocasiones se producen en el seno de síndromes polimalformativos que pueden asociar hipoacusia. En la mayor parte de los casos no se determina la causa concreta, puede deberse a alteraciones hereditarias, infecciones connatales, o toxicidad durante el embarazo.
Clínica. La producida por la propia alteración estética, y aquellos casos que asocien hipoacusia.
Diagnóstico. Por la observación del pabellón auricular y la otoscopia. En ocasiones se precisa de pruebas de imagen para valorar el estado del oído medio e interno. Si se sospecha hipoacusia, debe ser valorada la audición del niño con las técnicas apropiadas a su edad.
• Alteraciones en el tamaño: existe gran variabilidad del tamaño del pabellón, considerándose patológico cuando es muy llamativo u ocasiona problemas de aceptación por el paciente.
• Alteraciones en el desarrollo (agenesia): la ausencia completa del pabellón (anotia) es muy infrecuente. A menudo se asocia la existencia de un pabellón pequeño y malformado en lo que llamamos microtia, que puede variar desde una pequeña alteración (microtia tipo I) hasta la sola presencia de rudimentos (microtia tipo III). Suele ir acompañado de estenosis o agenesia de CAE, condicionando una hipoacusia transmisiva. (Figs. 5 y 6).
Figura 5. Malformación leve del pabellón auricular (microtia grado I). Se aprecia una mayor plicatura del tercio superior del pabellón, con una deformidad del cartílago, mientras que los dos tercios inferiores tienen una configuración normal. La audición de la paciente era completamente normal.
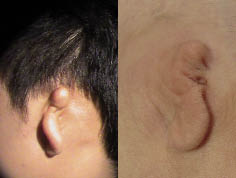
Figura 6. Agenesia severa de pabellón auricular (microtia grado III): Aparecen restos de cartílago sin forma, mientras el lóbulo está mejor desarrollado. En ambos pacientes se asociaba una agenesia de CAE y una hipoacusia de transmisión. Las pruebas de imagen demostraron un oído medio e interno normales en ambos casos.
• Alteraciones de la forma o posición (orejas de implantación baja, orejas en asa, oreja en concha, oreja péndula…). Producidas por alteración en el desarrollo de los cartílagos, o por crecimiento facial anómalo (las orejas de implantación baja aparecen en muchos síndromes polimalformativos) (Fig. 7).
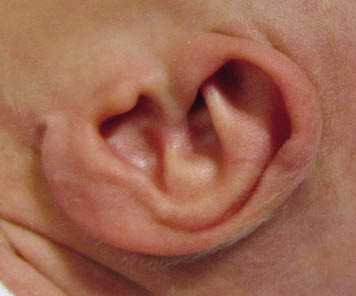
Figura 7. Malformación de pabellón auricular izquierdo en un recién nacido. Presenta un tamaño muy aumentado (macrotia) y una prolongación de la raíz (crus) del hélix; recibe el nombre de “Crus prolongada”.
• Alteraciones en el número (poliotia): la presencia de mamelones o apéndices auriculares por delante del pabellón, que puede ser normal o malformado.
• Fístulas y quistes preauriculares: Se presentan como un pequeño orificio por delante de la raíz del hélix y pueden producir cuadros infecciosos de repetición, siendo estos casos una indicación quirúrgica. Son el resultado de una mala fusión de los arcos branquiales primero y segundo (Fig. 8).
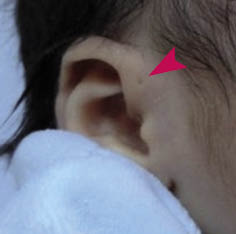
Figura 8. Fístula preauricular en un recién nacido. Se aprecia un agujerito por delante de la raíz del hélix (punta de flecha). Puede producir infecciones de repetición o ser completamente asintomático.
• Tubérculo de Darwin: prolongación superior del hélix, que ocasiona una forma puntiaguda del pabellón. Se considera un retraso en el desarrollo filogenético. Clásicamente se relacionó con la epilepsia o la criminalidad, aunque hoy en día no se sustenta esta asociación.
Tratamiento. Mediante cirugía reconstructiva de la malformación. Los casos que asocien una hipoacusia deberán ser tratados precozmente para asegurar el mejor desarrollo del niño.
Pericondritis
Concepto. Infección del pericondrio o cartílago del pabellón auricular. Habitualmente en el contexto de traumatismos y heridas que suponen una vía de entrada a esta región. Existen casos idiopáticos.
Clínica. Dolor y tumefacción en pabellón auricular. Puede acompañarse de otorrea.
Diagnóstico. Anamnesis y exploración física.
• Anamnesis: antecedente traumático con otohematoma o herida.
• Exploración física: tumefacción dolorosa a nivel del pabellón auricular perdiendo los relieves cartilaginosos habituales y respetando el lóbulo de la oreja (carente de tejido cartilaginoso) (Fig. 9).
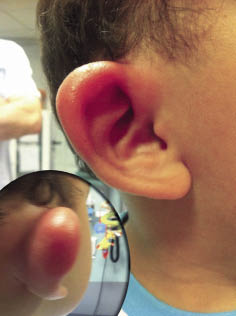
Figura 9. La pericondritis es una inflamación del pabellón auricular, que no afecta al lóbulo (carente de cartílago). Produce un despegamiento del pabellón por inflamación de los tejidos blandos que no debe confundirnos con una mastoiditis.
Tratamiento. Antibioterapia cubriendo Pseudomona aeruginosa y Staphilococcus aureus. Se aconseja la administración intravenosa los primeros días, según la gravedad. Si precisa se asocian gotas antibióticas para la otorrea. Cuidado apropiado de las heridas. En caso de colecciones purulentas, drenaje quirúrgico.
Cuerpos extraños en CAE
Concepto. El hallazgo de cuerpos extraño en el CAE es especialmente frecuente en la edad pediátrica. En este grupo incluimos los tapones de cera y los objetos extraños introducidos de manera voluntaria o accidental.
Clínica. Muy frecuentemente asintomáticos, pueden producir molestias más o menos intensas según el grado de oclusión que produzcan. La introducción de animales (insectos) vivos en el CAE puede ser muy sintomática y precisa una actuación de forma urgente.
Diagnóstico. Otoscopia (Figs. 10-12).
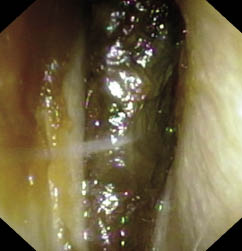
Figura 10. Tapón de cera obstructivo, no permite la visualización de la membrana timpánica.
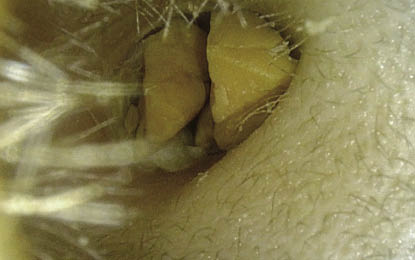
Figura 11. Cuerpo extraño en oído: se visualizan varios fragmentos de un cuerpo extraño (goma de borrar) introducidos por el propio niño. Es importante explorar siempre los dos oídos, porque es muy habitual que se hayan introducido cosas en ambos. La variabilidad de los cuerpos extraños está sólo limitada por la imaginación del niño y la posibilidad de conseguir pequeños fragmentos: papeles, piedras, plastilina, pequeños elementos de juguetes, fichas, imanes… Mucho cuidado con los insectos vivos y con las pilas de botón.
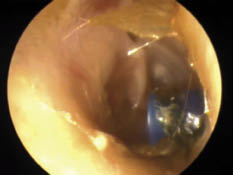
Figura 12. Los drenajes transtimpánicos también se comportan como un cuerpo extraño. Normalmente el tímpano “expulsa” el drenaje, y el crecimiento de la piel y la descamación lo van haciendo avanzar hacia el exterior. Se pueden retirar con unas pinzas de oído si el niño lo permite, pero no es imprescindible.
Tratamiento. La extracción instrumental del cuerpo extraño. Los insectos vivos se deben matar previamente. La pilas de botón deben ser extraídas de manera urgente, puesto que en contacto con la piel pueden producir lesiones cáusticas severas. Cuando no es posible la colaboración del niño, es necesaria la extracción bajo anestesia general o sedación.
Otitis externas
Concepto. Representa la forma de otitis más frecuente en periodo estival. Existen distintas entidades diferenciadas.
• Otitis externa difusa: de origen bacteriano, se presentan con un dolor intenso, habitualmente con otorrea escasa. El tratamiento con asociaciones de antibiótico tópico empírico y antiinflamatorio suele ser muy efectivo (Fig. 13).
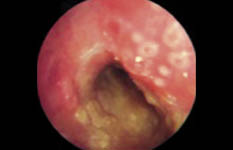
Figura 13. La otitis externa difusa es una infección del CAE. La piel se muestra engrosada y eritematosa, con otorrea purulenta en la superficie. En ocasiones la inflamación es tan intensa que no permite valorar la membrana timpánica. La sola introducción del espéculo en el oído es muy dolorosa.
• Otitis externa micótica: es más infrecuente y se manifiesta de forma más larvada, con picor y otorrea de larga evolución, resistente a antibióticos tópicos. El tratamiento se realiza mediante antimicóticos tópicos y aspiración o lavado del oído, debe ser prolongado hasta confirmar la ausencia de lesiones. En casos graves, se puede asociar antimicótico sistémico.
• Otitis externa circunscrita (forúnculo de CAE): infección de un folículo piloso en el CAE. Produce una intensa otalgia en ausencia de otorrea. El tratamiento es el drenaje y la antibioterapia oral.
Diagnóstico. La otoscopia en todas ellas. En casos dudosos o que no responden adecuadamente al tratamiento, se puede realizar cultivo de la otorrea para identificación del agente causal.
Otitis seromucosa
Concepto. Presencia de líquido en oído medio sin síntomas o signos de infección aguda. En contexto generalmente de patología o inmadurez a nivel de la trompa de Eustaquio. Puede producirse como un proceso residual tras una otitis media aguda, en contexto de catarros de repetición o por una mala ventilación de la trompa de Eustaquio.
Clínica. Hipoacusia de transmisión en grado variable y sensación de taponamiento, en niños más pequeños, a menudo sólo se manifiesta como retraso del desarrollo del lenguaje, déficit de atención o mal rendimiento escolar.
Diagnóstico. Es fundamentalmente otoscópico, las pruebas complementarias como la impedanciometría nos ayudan a corroborar dicho diagnóstico.
Otoscopia. Es muy variable, podemos observar un leve abombamiento con una membrana timpánica más opaca, color amarillento-anaranjado, retracciones timpánicas, niveles hidroaéreos o burbujas de líquido. En algunas ocasiones puede asemejar un tímpano normal. Siempre deben estar ausentes los signos de infección aguda. Se puede completar la exploración con la otoscopia neumática observando un cambio de posición del nivel líquido o burbujas (Fig. 14).
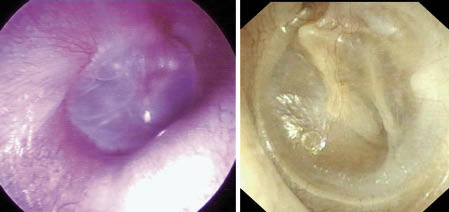
Figura 14. La imagen otoscópica de la otitis serosa es muy variable, siendo frecuentemente difícil de distinguir de un tímpano normal. En la foto izquierda podemos ver burbujas retrotimpánicas. En la foto derecha apreciamos un tímpano levemente retraído con un nivel hidroaéreo inferior y la presencia de un líquido ambarino en el interior del oído medio.
Tratamiento. Ningún tratamiento médico ha demostrado efectividad basada en la evidencia. Es una patología que habitualmente cederá espontáneamente con el paso del tiempo. Pero los niños con hipoacusia o con retraso del lenguaje y la persistencia de moco en el oído durante más de 3 meses, deben derivarse al ORL por la posibilidad de beneficio con tubos de drenaje transtimpánicos (Fig. 15).
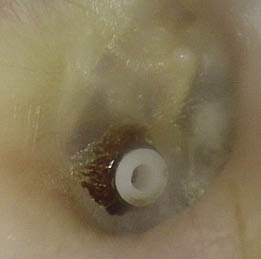
Figura 15. Tubo de ventilación transtimpánico en posición. La posición y coloración del tímpano son normales. No existe drenaje mucopurulento a través del tubo, que permanece permeable. Con el tiempo se almacenan restos de cera y descamación alrededor del drenaje.
Otitis media aguda
Concepto. Es un proceso infeccioso agudo que afecta al oído medio.
Clínica. Se manifiesta clínicamente como otalgia y fiebre, normalmente acompañado de hipoacusia de transmisión. Puede presentar otorrea purulenta. En niños pequeños es típica la presentación como llanto incontrolable a las pocas horas de acostar al niño.
Diagnóstico. Es clínico y otoscópico fundamentalmente, no requiere pruebas complementarias salvo que se sospeche una complicación.
Otoscopia. Hiperemia o bullas en membrana timpánica, abombamiento con ocupación mucopurulenta, perforación timpánica, otorrea mucopurulenta, incluso otorragia limitada (Fig. 16).
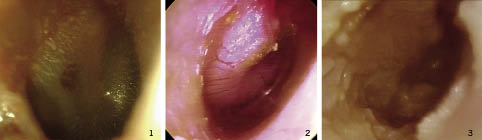
Figura 16. Otitis media aguda: 1) Tímpano eritematoso, íntegro, con caja ocupada y trasudación de la otorrea a través del tímpano. 2) Tímpano abombado a tensión, eritematoso, ocupación de oído medio sin otorrea. 3) Tímpano eritematoso, no se visualiza perforación pero se aprecia otorrea purulenta en CAE.
Tratamiento. Debe incluir medidas higiénicas para mejorar la ventilación y limpieza nasal. Antibioterapia vía oral y gotas tópicas en caso de otorrea, analgésicos y antiinflamatorios.
Retracción timpánica (Tabla I)
Concepto. La membrana timpánica se invagina o retrae hacia el oído medio en distinta medida. Se origina en el contexto de una mala ventilación tubárica o la presencia de moco retrotimpánico.
Clínica. Hipoacusia de transmisión.
Diagnóstico. Anamnesis y otoscopia.
• Anamnesis: hipoacusia, historia de otitis seromucosas.
• Otoscopia: según los distintos grados (Figs. 17 y 18).
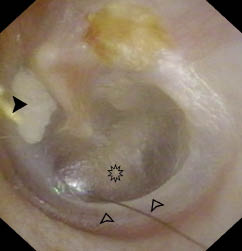
Figura 17. Retracción timpánica leve (grado I) de la pars tensa (oído izquierdo). La parte retraída (marcada con la estrella) permite visualizar la parte inferior del annulus timpánico (puntas de fecha huecas). En la parte anterosuperior se ve una placa de miringoesclerosis (punta de flecha sólida).
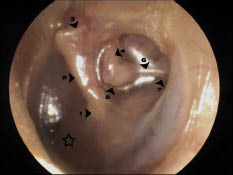
Figura 18. Retracción timpánica moderada (grado II) de la pars tensa en hemitímpano posterior (oído izquierdo). El tímpano está en contacto con la cadena de huesecillos, pudiéndose apreciar claramente: 1) umbo; 2) mango del martillo; 3) apófisis corta del martillo; 4) rama larga del yunque; 5) articulación incudo-estapedial y cabezuela del estribo; 6) tendón del estribo; 7) apófisis piramidal. Podemos ver que el hemitímpano anterior (marcado con la estrella) permanece en posición.
Tratamiento. Grados I, II y III puede intentarse colocación de drenaje transtimpánico, si no es suficiente el tratamiento es quirúrgico. Si se trata de un grado IV y V el único tratamiento posible será la cirugía.
Otitis media crónica (OMC)
Se divide en dos tipos:
• OMC colesteatomatosa: presencia de epitelio epidérmico en oído medio.
A su vez la clasificamos en tres tipos:
– Colesteatoma congénito: defecto en el desarrollo embrionario a nivel del segundo arco branquial que origina un acúmulo de epitelio en oído medio. No refieren historia de otorreas, otitis de repetición, traumatismo o cirugía previa.
– Colesteatoma adquirido primario: en el contexto de una mala ventilación tubárica, se origina una retracción timpánica en la cual se acumula epitelio y posteriormente evoluciona a una perforación de la membrana timpánica. Puede venir acompañado o no de lesiones de otras estructuras.
– Colesteatoma adquirido secundario: tras una perforación timpánica de cualquier etiología, se produce una migración de la piel del CAE hacia el oído medio a través de dicha perforación.
• OMC simple: inflamación a nivel de la mucosa del oído medio de manera persistente o recurrente, manifestándose habitualmente en forma de otorreas de repetición. La perforación timpánica es una solución de continuidad de la membrana, que permite la comunicación entre el oído medio y el oído externo. Los episodios de otorrea pueden llegar a alterar la cadena osicular (Fig. 19).
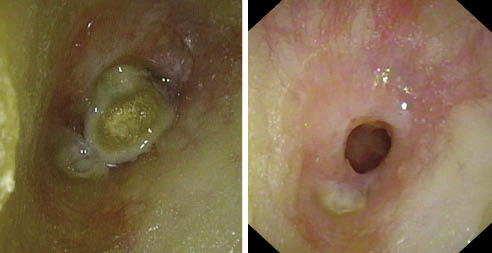
Figura 19. La otitis media crónica se caracteriza por episodios repetidos de otorrea. En la foto izquierda se muestra una otorrea cremosa espesa que emerge a través del tímpano (oído derecho). Una vez aspirada (foto derecha), se visualiza una perforación central, con un tímpano engrosado y eritematoso. A través de la perforación se aprecia la mucosa de la caja también engrosada, con abundante otorrea acuosa.
Clínica de la OMC. Hipoacusia de transmisión, otorreas de repetición (en OMC colesteatomatosa se describe como otorrea maloliente), vértigo, parálisis facial, complicaciones intracraneales. El colesteatoma congénito puede ser asintomático, presentar hipoacusia de transmisión por erosión de cadena u otitis seromucosa por obstrucción tubárica.
Diagnóstico. Anamnesis y otoscopia.
• OMC colesteatomatosa: retracción timpánica o perforación timpánica con acúmulo de escamas de colesteatoma de color blanquecino. Generalmente en región atical (pars flácida). Lesiones de aspecto polipoideo, otorrea maloliente y, en ocasiones, otorragia. En el congénito la membrana timpánica permanece íntegra, con acúmulo de epitelio retrotimpánico que se trasluce más frecuente en cuadrante anterosuperior (Fig. 20).
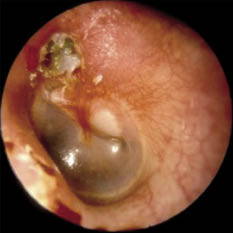
Figura 20. Acúmulo de piel y restos de cera/otorrea en la pars fláccida, por encima de la cadena osicular, que parece erosionar el hueso. Posterior al mango del martillo, a través del tímpano se puede apreciar una ocupación perlada muy sugestiva de colesteatoma.
• OMC simple: perforación timpánica generalmente en pars tensa sin acúmulo de epitelio acompañado o no de otorrea. En ocasiones puede visualizarse la cadena de huesecillos (Fig. 21).
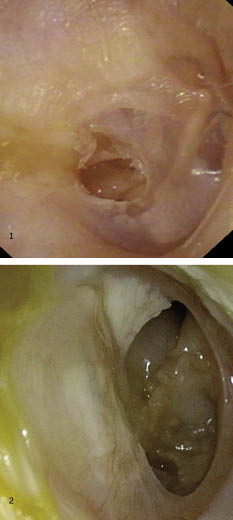
Figura 21. Perforación simple de la membrana timpánica (oídos derechos). 1) Muestra una perforación posterior, sin visualización de la cadena osicular. 2) Muestra una perforación anterior amplia, se puede visualizar la mucosa del oído medio que no se encuentra inflamada.
La audiometría tonal y las pruebas de imagen se realizan para completar el diagnóstico y para la planificación quirúrgica.
Tratamiento:
• En fase activa con otorrea, humedad o lesiones polipoideas: gotas óticas con antibiótico + corticoide.
• OMC colesteatomatosa: quirúrgico.
• OMC simple: tras un periodo de inactividad si persiste la perforación o han quedado secuelas, como una hipoacusia de transmisión, puede beneficiarse de una intervención quirúrgica. En niños se aconseja esperar hasta la maduración completa de la trompa, cuando las posibilidades de éxito quirúrgico son mayores.
Bibliografía
1. Gil-Carcedo. Otología. Ed Médica Panamericana; 2004.
2. Rosenfeld, et al. Clinical practice guideline: acute otitis externa. Otolaryngol Head Neck Surg. 2006; 134(4 Suppl): S4-23.
3. American Academy of Family Physicians; American Academy of Otolaryngology-Head and Neck Surgery; American Academy of Pediatrics Subcommittee on Otitis Media With Effusion. Otitis Media With Effusion. Pediatrics. 2004; 113: 1412.
4. Screening for otitis media with effusion: recommendation statement from the Canadian Task force on preventive health care. CMAJ. 2001; 165: 1092-3.
5. Sanna M, et al. Color Atlas of Otoscopy From Diagnosis to Surgery. Thieme 1999.
6. Flint PW. Cummings. Otolaryngology Head and neck surgery. Fifth edition. Mosby Elsevier; 2010.
7. Sadé J, Berco E. Atelectasis and secretory otitis media. Ann Otol Rhinol Laryngol. 1976; 85(2 Suppl 25 Pt 2): 66-72.


